Артрит и хронический панкреатит
Состояние поджелудочной железы у больных ревматоидным артритом
- Авторы
- Файлы
Басиева О.О. Зангиева О.Д. Цаболова З.Т. Антониади И.В.
При ревматоидном артрите особенно неблагоприятен прогноз у больных с системными проявлениями, из которых наименее изучено состояние желудочно-кишечного тракта и поджелудочной железы (ПЖ).
Цель : изучение функции ПЖ у больных РА с учётом различных особенностей течения заболевания.
Материал и методы : обследовано 120 больных РА — 38 мужчин и 82 женщины, средний возраст 47,5 лет. Большая часть больных РА была позитивна по ревматоидному фактору — 78,3 %, а внесуставные проявления заболевания отмечались у 21,6 % больных. Оценивали внешнесекреторную функцию ПЖ путём определения активности -амилазы сыворотки крови ферментативным методом, липазы — кинетикокало-риметрическим методом. Реактивы фирмы Sentinel (Италия) и Human GmbH (Германия). При исследовании активности панкреатических ферментов в сыворотке крови у больных РА было отмечено статистически достоверное угнетение амилолитической и липолитической активности сыворотки крови. Так, средний уровень амилазы и липазы при поступлении больных в стационар составил 57,2 ±0,7 МЕ/л, 19,9 ±0,2 МЕ/л соответственно (в контроле 90,3 ±0,5 и 30,7 ±0,1 МЕ/л). Выявлена зависимость активности ферментов ПЖ от длительности заболевания, клинической формы, степени активности воспалительного процесса. Эта зависимость была особенно выраженной при клиническом сопоставлении заболевания с уровнем α-амилазы и липазы. Самые низкие показатели активности ферментов наблюдались у больных с длительностью заболевания более 10 лет, максимальной степенью активности, у больных и системными проявлениями РА. По мере нарастания тяжести заболевания, увеличения степени активности, длительности процесса, содержание ферментов становилось ниже, что связывают с развитием хронических (атрофических, фиброзных) изменений в ПЖ. Уровень сывороточной α-амилазы в группе больных с системными проявлениями заболевания был почти в 2 раза ниже, чем в контрольной группе — 90,3 ±0,5 и 46,3 ±0,7 (р <0,001). Что касается уровня липазы, то наиболее низкие её величины также отмечены у больных с системными проявлениями. Выявлено статистически достоверное угнетение липолитической активности -25,2 ±0,5 МЕ/л у больных без системных проявлений, 14,7 ±0,7 МЕ/л у больных с висцеропатиями, против 30,7 ±0,1 МЕ/л в контроле (р <0,001). Наряду со снижением активности ферментов, что наблюдалось чаще всего и определяло низкий их средний уровень, в ряде случаев отмечалась гиперферментемия. Анализ этих наблюдений показал, что повышение уровня ферментов в крови обнаруживалось у больных, принимающих глюкокортикостероидные гормоны. В большой степени угнетена липолитическая активность сыворотки крови, в целом снижение уровня липазы было у 67% больных. Повышенной она оказалась у 24%, куда вошли больные, длительное время принимающие глюкокортикостероидные гормоны, неизменённой у 9% больных.
Выводы : принимая во внимание частоту патологии ПЖ при РА, проявляющуюся латентнотекущим панкреатитом со снижением внешнесекреторной функции, показано использование в комплексной терапии РА заместительных ферментов, особенно с учётом последних данных о положительном эффекте сбалансированной диеты и энзимотерапии при РА.
Библиографическая ссылка
Басиева О.О., Зангиева О.Д., Цаболова З.Т., Антониади И.В. Состояние поджелудочной железы у больных ревматоидным артритом // Успехи современного естествознания. — 2003. — № 12. — С. 33-34;
URL: https://natural-sciences.ru/ru/article/view?id=15504 (дата обращения: 16.04.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
HEALTH.TUT.BY поговорил с гастроэнтерологом Анной Юркевич о симптомах панкреатита, о том, как понять, что болит именно поджелудочная железа, и как избежать этой болезни.
Анна Юркевич Гастроэнтеролог первой категории медицинского центра «ЛОДЭ». Ведет блог в Instagram.
Панкреатит — это воспаление поджелудочной железы. Оно бывает острым, острым рецидивирующим и хроническим. При хроническом панкреатите развивается болевой синдром в животе и снижается функция поджелудочной железы.
Почему он появляется?
Один из основных факторов, который приводит к возникновению панкреатита — злоупотребление алкоголем, который оказывает токсическое действие и повреждает железу.
Второй важнейший фактор — наличие камней в желчном пузыре, особенно при частых желчных коликах. На их фоне может неоднократно возникать острый панкреатит, что приводит к хроническому течению болезни.
Нельзя забывать о негативном влиянии курения, которое значительно повышает риски появления воспаления поджелудочной железы.
Более редкие причины панкреатита — повышенный уровень кальция в крови и триглицеридов. Причем в этом случае речь идет уже о хроническом воспалении.
Фото: pixabay.com
Какие симптомы у панкреатита?
Основной симптом — хроническая или периодически появляющаяся боль в верхней половине живота с левой стороны. Часто боль носит опоясывающий характер, имеет ощущение «стягивающего пояса».
Самостоятельно мало кто сможет определить, какой именно орган дает о себе знать, потому что в левом подреберье может болеть и кишечник, и желудок. Но если это не единичный случай из-за торопливой еды или обильного застолья, боль беспокоит больше двух дней — нужно обязательно обратиться к врачу.
При прогрессировании заболевания добавляются симптомы, обусловленные нарушением пищеварения и дефицитом различных питательных веществ.
Один из неочевидных признаков, который при этом может появиться до болевого синдрома, — стеаторея — кал с избыточным количеством жира, стул в больших объемах, который плохо смывается.
Панкреатит можно перепутать с другими болезнями?
Чтобы такого не произошло, как правило, диагноз панкреатит во время первичной консультации не ставят. Врач учитывает все важные факторы: комплекс изменений в анализах и жалобах, результаты УЗИ, КТ или МРТ.
Когда панкреатит становится хроническим?
Если острый панкреатит привел к образованию кист, кальцинатов, сужению или расширению протоков поджелудочной железы, заболевание становится хроническим. Но это далеко не всегда происходит после первого же приступа острого воспаления: при правильном образе жизни он может не повториться.
Диагноз хронический панкреатит ставят, когда произошли необратимые изменения поджелудочной железы, которые привели не только к снижению ее функций, а к явному непоправимому нарушению.
Как панкреатит сказывается на остальном организме?
Поджелудочная железа выполняет две важные функции: внешнесекреторную и внутрисекреторную. Первая направлена на обеспечение пищеварения: поджелудочная железа вырабатывает ферменты для расщепления белков, жиров и углеводов. Когда нарушается внешнесекреторная функция, ухудшается всасывание питательных веществ, организм недополучает полезные микро- и макроэлементы, возникает дефицит витаминов и минералов.
При нарушении внутрисекреторной функции, отвечающей за выброс гормонов в кровь, может сформироваться сахарный диабет.
Фото: Artem Podrez, pexels.com
Как лечат панкреатит?
Основа лечения панкреатита — это соблюдение всех рекомендаций врача, особенно по диетической терапии.
Медикаментозное лечение, как правило, носит симптоматический характер, потому что нет лекарства, которое может подавить это воспаление — в этом основная опасность заболевания.
При болевом синдроме пациенту показаны противовоспалительные средства.
Если есть клинические признаки нехватки ферментов, мы их восполняем. Лекарств для этого много. Но при панкреатите важно, чтобы эти ферменты были в капсулах с минимикросферами (маленькими шариками), потому что только они, попадая в желудок, правильно перемешиваются с едой, и уже в тонком кишечнике, где идет основной процесс пищеварения, эти минимикросферы высвобождаются и выделяют необходимый фермент.
Какой должна быть профилактика панкреатита?
Профилактика довольно простая — здоровый образ жизни, отказ от курения и алкоголя. Если у человека есть камни в желчном пузыре, которые вызывают симптомы, их нужно удалять.
Стоит вспомнить еще про две редкие причины панкреатита — избыток кальция и триглицеридов. Чтобы избежать воспаления, нужно контролировать их уровень в крови — раз в год выполнять липидограмму, сдавать биохимический анализ крови.
Источник
Программа лечения Врачи Цены Отзывы
В последние годы отмечается рост заболеваемости реактивным артритом. Причины и механизм развития болезни изучены далеко не полностью, но уже существуют клинически подтвержденные схемы лечения, позволяющие подавлять воспалительный процесс на ранних стадиях. Надеемся, что информация из этой статьи поможет пациентам своевременно заподозрить заболевание и обратиться за медицинской помощью. Как лечить реактивный артрит, хорошо знают специалисты московской клиники «Парамита».
Что такое реактивный артрит (РеА)
Термин «реактивный артрит» впервые был использован более 50 лет назад для названия артритов, развивающихся после перенесенного иерсиниоза при отсутствии в суставах возбудителей инфекции. Но уже через несколько лет это название стали связывать с некоторыми инфекциями желудочно-кишечного тракта, мочеполовых органов и носоглотки.
В настоящее время реактивным артритом считается негнойное воспаление суставов, развивающееся не позднее, чем через 6 — 8 недель после перенесенной урогенитальной, кишечной или носоглоточной инфекции. Код по МКБ-10 М02.
Болеют чаще молодые мужчины в возрасте 17 — 40 лет после перенесенных половых инфекций (женщины болеют значительно реже). У детей, подростков, а также лиц любого возраста и пола реактивный артрит может развиваться после перенесенных кишечных инфекций, а также инфекций носоглотки.
Распространенность РеА в нашей стране среди взрослых около 43 на 100000 населения, среди детей — 99, среди подростков — 172. Заболеваемость растет, что во многом связано с генетической предрасположенностью, бессимптомным течением инфекций и несвоевременным назначением адекватного лечения.
Выделяют также синдром Рейтера, развивающийся после перенесенной урогенитальной инфекции и проявляющийся в виде трех основных симптомов: артрита, конъюнктивита и уретрита.
Причины заболевания
Основными причинами реактивного артрита являются перенесенная инфекция и генетическая предрасположенность. К инфекциям, способным вызывать РеА, относятся:
- урогенитальная форма РеА — хлимидиоз, уреаплазмоз, микоплазмоз;
- кишечная форма РеА — шигенеллез (дизентерия), сальмонеллез, иерсиниоз, кишечная инфекция, вызванная кишечной палочкой;
- носоглоточная форма — перенесенные носоглоточные инфекции, вызванные стафилококковой, стрептококковой и др. инфекцией.
Перенесенная инфекция является триггером (пусковым фактором), запускающим цепь иммуно-аллергических и воспалительных реакций. Происходит это преимущественно у генетически предрасположенных лиц, имеющих в организме антиген HLA-B27, вызывающий дисбаланс в иммунной системе, что приводит к усиленному образованию простагландинов и цитокинов — биологически активных веществ, вызывающих воспаление.
Длительный воспалительный процесс поддерживается также не полностью удаленными инфекционными возбудителями и появлением антител к ним. Особенно длительно протекают реактивные артриты, вызванные урогенитальной инфекцией (хламидиями, микоплазмами, уреаплазмами), внедряющейся в клетки и сохраняющей жизнеспособность в течение длительного времени. Сбои в иммунной системе вызывают аллергические и аутоиммунные (с аллергией на собственные ткани организма) процессы, также поддерживающие длительное воспаление.
Симптомы реактивного артрита
Независимо от причины заболевания, реактивный артрит развивается одинаково. К моменту появления первых симптомов реактивного артрита все проявления триггерной инфекции заканчиваются или протекают незаметно.
 Боль, отек и покраснение над пораженным суставом — одни из первых симптомов реактивного артрита
Боль, отек и покраснение над пораженным суставом — одни из первых симптомов реактивного артрита
Первые признаки РеА
Заболевание начинается через 3 — 30 дней (иногда больше) после перенесенной инфекции остро с повышения температуры тела, головной боли, недомогания, появления воспалительного процесса в суставах. Поражаются чаще один или несколько асимметрично расположенных суставов нижних конечностей. Чаще всего это коленный, голеностопный и суставы пальцев стоп.
Кожа и подкожные ткани над пораженным суставом покрасневшие, отекшие, болезненные. Иногда сразу же появляются боли в нижней части спины — признак поражения крестцово-подвздошных сочленений и суставов позвоночника. При появлении первых признаков воспаления суставов необходимо обращаться в врачу. В клинике «Парамита» вам обязательно помогут.
Явные симптомы
Реактивный артрит может протекать в виде:
- острого воспалительного процесса — до 3-х месяцев;
- подострого — в течение 3 — 6 месяцев;
- затяжного — 6 — 12 месяцев;
- хронического — более 12 месяцев;
- рецидивирующего — с рецидивами и ремиссиями.
Кроме симптомов реактивного артрита с болями и нарушением функции пораженных суставов характерно также поражение околосуставных тканей — связок, сухожилий, околосуставных капсул (энтезиты). Особенно характерно поражение пятки (подпяточный бурсит), сопровождающееся сильными болями и воспаление околосуставных тканей, а также 1-го пальца стопы с покраснением и отеком тканей — «палец-сосиска». Такие симптомы могут полностью нарушать функцию нижних конечностей — передвигаться становится невозможно из-за боли.
РеА урогенитального происхождения часто сочетается с длительно протекающим уретритом у мужчин или цервицитом у женщин, а также с поражением глаз (синдром Рейтера). Поражение глаз может протекать в виде небольшого конъюнктивита, но в некоторых случаях поражаются и более глубокие оболочки глаза.
Иногда при реактивном артрите появляются псориазоподобные высыпания на коже, ладонях и подошвах, а также похожие на псориатические поражения ногтей. На слизистой полости рта появляются безболезненные эрозии. Возможно также увеличение лимфатических узлов в паховой области.
Опасные симптомы
Наиболее опасным является реактивный артрит, связанный с урогенитальной инфекцией. Эта форма заболевания склонна к длительному рецидивирующему течению с последующим формированием ревматоидоподобного течения. Поэтому очень важно своевременно проводить адекватное лечение артрита.
Чем опасно заболевание
Опасность реактивного артрита в том, что он может перейти в длительно протекающее хроническое рецидивирующее заболевание с трудом поддающееся лечению.
Стадии РеА
Воспалительный процесс в суставах протекает в несколько стадий:
- начальная — при остром начале появляются общие симптомы: лихорадка, головная боль, недомогание, а также воспаление, отечность и болезненность суставов; вначале чаще поражаются голеностопные суставы и суставы 1-го пальца стопы;
- развернутая — асимметричное поражение суставов ног (снизу вверх), начиная от голеностопных суставов до коленных; появляются боли в нижней части спины, связанные с поражением суставов позвоночника, кожные высыпания, эрозии на слизистых, увеличение лимфоузлов; при синдроме Рейтера — конъюнктивиты и уретриты;
- завершающая — при кишечной и носоглоточной форме реактивного артрита воспалительный процесс заканчивается через 3 месяца выздоровлением; при подостром течении процесс может длиться до 6 месяцев и также заканчиваться выздоровлением; урогенитальная форма РеА часто протекает хронически.
Возможные осложнения
 Хронический реактивный артрит может стать причиной хромоты
Хронический реактивный артрит может стать причиной хромоты
Реактивный артрит нужно начинать лечить как можно раньше.
Длительный воспалительный процесс может привести к появлению хронических болей, особенно, в области пятки, стопы и пальцев ног, что приведет к хромоте.
При длительном хроническом течении синдрома Рейтера возможно поражение зрительного нерва и слепота, а также к поражение репродуктивной системы и бесплодие.
Что делать при обострении
Если воспалительный процесс принял хроническое рецидивирующее течение, то необходимо проводить длительное лечение под контролем врача. При появлении первых признаков рецидива реактивного артрита следует:
- ограничить двигательную активность;
- принять лекарство из группы НПВП (нестероидных противовоспалительных препаратов) — Диклофенак, Ибупрофен, Мелоксикам; таблетку любого средства можно принять внутрь, а наружно нанести на область пораженного сустава крем, гель или мазь с тем же составом;
- срочно обратиться к лечащему врачу за назначением адекватного лечения.
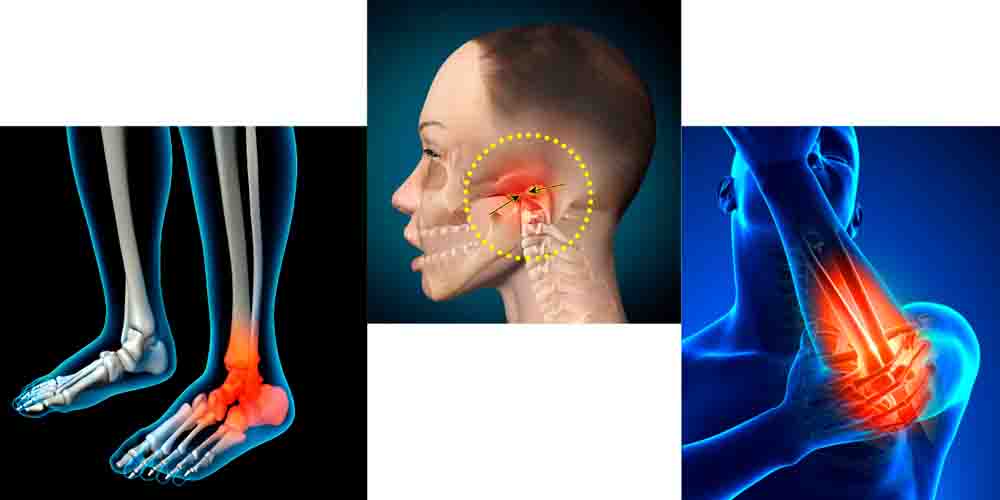
Возможная локализация воспаления
При кишечной и урогенитальной формах реактивного артрита чаще поражаются суставы нижних конечностей. При носоглоточной форме — суставы верхних конечностей и височно-челюстной сустав.
Артрит нижних конечностей
Поражение нижних конечностей преимущественно начинается с больших пальцев ног и поднимается вверх (симптом лестницы), асимметрично поражая вышележащие суставы. При реактивном артрите воспаляются от одного до пяти суставов:
- межфаланговые пальцев ног; чаще всего поражается I палец стопы, он отекает и краснеет — симптом «палец-сосиска»;
- голеностопные с поражением окружающих тканей; особенно характерно поражение сухожилий и связок в пяточной области с формированием рыхлых пяточных шпор, что вызывает постоянную боль, усиливающуюся при хождении и наступлению на пятку;
- коленные — для этой локализации характерно образование большого количества экссудата (воспалительной жидкости в суставе), что приводит к образованию подколенных кист; разрыв кист приводит к развитию тромбофлебитов и нарушению венозного кровообращения;
- тазобедренные — поражается редко, протекает в виде умеренных суставных болей.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Артрит верхних конечностей
Локализация реактивного артрита в суставах верхних конечностей встречается гораздо реже. В основном это происходит при заболеваниях носоглотки и стоматологических инфекционно-воспалительных процессах.
Чаще всего при РеА поражаются суставы:
- локтевой — локоть отекает, краснеет, становится болезненным, рука с трудом сгибается и разгибается;
- лучезапястный с поражением связок и сухожилий кисти — боли в суставе передаются на кисть; сильная боль не позволяет сжимать и разжимать кисть, удерживать в ней предметы;
- плечевой — поражается редко, характерна отечность и болезненность.
Височно-челюстной артрит
 Реактивнй артрит поражает суставы нижних и верхних конечностей, височно-челюстные суставы
Реактивнй артрит поражает суставы нижних и верхних конечностей, височно-челюстные суставы
Триггером являются инфекции носоглотки, уха и полости рта. Характерна небольшая припухлость, покраснение и отечность в области развития реактивного артрита. При открытии рта наблюдается небольшая асимметричность, может нарушаться и становиться болезненным процесс жевания. Заболевание протекает остро или подостро, хорошо лечится, прогноз благоприятный.
Диагностика
Диагностика реактивного артрита включает в себя выявление характерных проявлений заболевания и подтверждение диагноза следующими исследованиями:
- Лабораторная диагностика:
- общеклинические анализы крови и мочи — данные исследования выявляют наличие воспалительного процесса, анемии;
- биохимические исследования крови — общий белок и белковые фракции, наличие С-реактивного белка (признак воспалительной реакции);
- иммунологические исследования — ревматоидный фактор, антитела к циклическим цитруллинированным пептидам для исключения ревматоидного артрита; маркеры системной красной волчанки;
- выявление антигена HLA-B27 путем исследования крови методом ПЦР (полимеразной цепной реакции), позволяющим выявить мельчайшие частицы ДНК этого белка;
- выявление урогенитальных, кишечных инфекций и очагов носоглоточных инфекций с помощью микроскопических, микробиологических (посев на питательные среды), иммунологических исследований;
- для исключения гнойного артрита иногда исследуется синовиальная жидкость.
- Рентгенография суставов, в процессе которой выявляется степень их поражения.
- УЗИ — позволяет выявить изменения в околосуставных тканях.
- Артроскопия — исследование внутренней суставной поверхности с помощью оптической аппаратуры. При РеА применяется редко.
Лечение реактивного артрита
Вылечить реактивный артрит может только врач после проведенного обследования и с учетом его результатов. Основные принципы лечения реактивного артрита:
- устранение воспаления и болей в суставах;
- подавление инфекционно-аллергического и аутоиммунного процессов;
- устранение триггерной инфекции.
Проводятся следующие виды лечения реактивного артрита:
- медикаментозное;
- немедикаментозное;
- с использованием народных средств.
Медикаментозная терапия
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечение реактивного артрита начинается с устранения воспаления, отека и болей. С этой целью больным назначают лекарственные препараты группы НПВП. К наиболее эффективным лекарствам относятся Диклофенак, Ацеклофенак, Ибупрофен и другие в виде инъекций, таблеток или наружно (гели, мази).
При выраженном отеке и воспалении не устраняющимися лекарствами группы НПВС, назначают глюкокортикоидные гормоны. Их назначают курсами в виде таблеток внутрь (Преднизолон), в виде пульс-терапии — коротких интенсивных курсов внутривенно капельно (Метилпреднизолон), а также путем введения в сустав или в околосуставные ткани (Гидрокортизон, Дипроспан).
Если появляется риск перехода в хроническое течение, назначают базисную терапию — лекарственные препараты, подавляющие иммунные реакции: Сульфасалазин, Метотрексат, Азатиоприн и др. Назначаются также биологические агенты — биологически активные вещества (антитела, цитокины и др.), принимающие участие в иммунных реакциях (Мабтера).
При триггерных урогенитальных инфекциях обязательно назначают длительный курс антибактериальной терапии: антибиотики из группы макролидов (Кларитромицин), тетрациклинов (Доксициклин) или фторхинолонов (Ципрофлоксацин) на протяжении месяца и более.
При кишечных инфекциях антибактериальная терапия считается нецелесообразной. При носоглоточных и стоматологических инфекциях решение о назначении антибиотиков принимается врачом индивидуально.
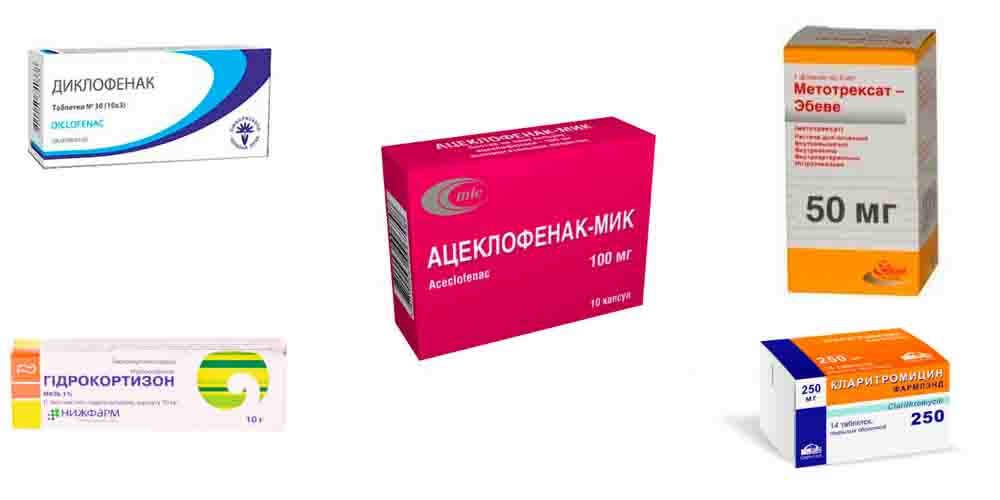 Лекарства для лечения реактивного артрита
Лекарства для лечения реактивного артрита
Немедикаментозное лечение
К немедикаментозным методам лечения относятся:
- Диета. Специальной диеты нет, но учитывая аллергический компонент заболевания, из рациона исключаются продукты, вызывающие аллергию (яйца, орехи, цитрусовые, красные и оранжевые овощи и фрукты и др.), острые приправы, жареные, консервированные, копченые блюда, сладости и сдоба.
- Физиотерапевтические процедуры. В остром периоде для устранения отека и болей назначают электрофорез с Гидрокортизоном, а затем лазеро-, магнитотерапию. На стадии восстановления рекомендуется санаторно-курортное лечение с проведением бальнео- и грязелечения.
- Курсы рефлексотерапии.
- PRP-терапия — стимуляция регенеративных способностей организма путем введения собственной плазмы пациента, обогащенной тромбоцитами.
- Лечебная гимнастика и массаж — проводятся после устранения острого воспалительного процесса.
Народные средства
Лечение реактивного артрита народными средствами часто включается в состав комплексного лечения для усиления эффективности лекарств и снижения лекарственной нагрузки на организм пациента. Народные средства подбираются для каждого больного индивидуально в зависимости от характера течения заболевания.
Самостоятельное лечение реактивного артрита народными средствами неэффективно.
Подход к лечению заболевания в нашей клинике
При поступлении в клинику пациента с симптомами реактивного артрита перед назначением комплексного лечения проводится обязательное всестороннее обследование. Одновременно пациенту проводятся экстренные процедуры для устранения воспаления и боли. Это медикаментозное лечение, иглоукалывание, физиопроцедуры и др. После обследование назначается комплексное лечение, в состав которого входят:
- современные западные способы лечения с применением новейших препаратов, лечебных схем и немедикаментозных методов, направленных на устранение симптомов реактивного артрита;
- традиционные восточные методы лечения, направленные на восстановление здоровья всего организма, в том числе функции суставов.
Подобный подход позволяет быстро и эффективно полностью вылечить реактивный артрит.
Общие клинические рекомендации
При остром и подостром течении РеА после проведения курса лечения пациент должен находиться под наблюдением ревматолога в течение полугода с проведением клинического и лабораторного контроля раз в 3 месяца.
При хроническом течении заболевания диспансерное наблюдение более длительное с назначением курсов противорецидивной терапии до появления состояния стойкой ремиссии.
После перенесенного заболевания рекомендуется избегать тяжелых физических нагрузок и силовых видов спорта. Для восстановления функции суставов хорошо подойдут занятия плаванием.
Лицам, имеющим генетическую предрасположенность (наличие антигена HLA-B27) к реактивному артриту, рекомендуется иметь одного проверенного полового партнера.
Профилактика
Для предупреждения реактивного артрита необходимо:
- вести здоровый подвижный образ жизни;
- избавиться от лишнего веса и вредных привычек;
- правильно питаться;
- своевременно лечить все острые заболевания и очаги инфекции.
Частые вопросы
Заразен ли реактивный артрит?
Есть ли какие-то особенности протекания, диагностики, лечения у детей?
Какие прогнозы обычно дают врачи?
Прогноз при реактивном артрите благоприятный, в большинстве случаев наступает полное выздоровление. Но если не лечить, переходит в хроническую форму с длительным течением и постоянными болями в суставах.
Реактивный артрит — это сложное, не полностью изученное инфекционно-аллергическое заболевание, поражающее в основном генетически предрасположенных людей и требующее своевременного адекватного лечения. Запускать его не стоит.
Но если все же вы не смогли вовремя обратиться за медицинской помощью, не отчаивайтесь, современные технологии позволяют оказывать помощь и избавлять от болей на любой стадии заболевания. В клинике «Парамита» (Москва) вам всегда помогут.
Литература:
- Агабабова ЭР, Бунчук НВ, Шубин СВ и др. Критерии диагноза реактивных артритов (проект). Научно-практическая ревматология 2003;(3):82-3.
- Ковалев ЮН, Ильин НИ. Болезнь Рейтера. Челябинск: Вариант-книга; 1993. 240 с.
- Zeidler H, Hudson AP. New insights into Chlamydia and arthritis. Promise of a cure? Ann Rheum Dis. 2014;73:637-44. doi:1136/annrheumdis-2013-204110.
- Ford DK. Natural history of arthritis folloving venereal urethritis. Ann Rheum Dis. 1953;12(3):177-97. doi: 10.1136/ard.12.3.177.
Источник
