Артрит межфаланговых суставов мкб
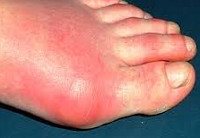
Артрит — группа воспалительных и дегенеративных болезней, включая псориаз и болезнью Крона, из-за которых суставы теряют подвижность, опухают и болят. Факторы риска зависят от формы болезни.
Есть несколько характерных форм заболевания со своими особенностями:
- остеоартрит — встречается чаще других, обычно поражает суставы кистей рук, а также тазобедренные и коленные. Как правило, болеют взрослые и пожилые люди;
- шейный спондилез — артритное поражение суставов шеи;
- ревматоидный артрит — хроническое заболевание, проявляющееся воспалением суставов и других органов — сердца, легких и глаз. У детей эта болезнь протекает по-другому (ювенильный ревматоидный артрит);
- анкилозирующий спондилит — также хроническое заболевание, при котором вначале поражается позвоночник и суставы пояса нижних конечностей. В болезненный процесс могут быть вовлечены и глаза;
- реактивный артрит — как правило, развивается у людей, чей иммунитет ослаблен после перенесенной инфекции половых органов или пищеварительного тракта. Обычно воспаляются коленные или голеностопные суставы;
- подагра и псевдоподагра — это разновидности заболевания, при котором в суставах начинается отложение солей, из-за чего они опухают и болят;
- септический артрит — относительно редкое заболевание, которое развивается, если в сустав проникает инфекция — через кровь или же при ранении.
Остеоартрит
Заболевание проявляется постепенным разрушением хряща, покрывающего концы костей. Редко встречается у пациентов до 45 лет, после 60 заболеваемость резко возрастает. Может развиваться и у молодых людей, особенно после травмы сустава. Женщины страдают в 2 раза чаще мужчин, причем заболевание протекает намного тяжелее. Иногда в развитии остеоартрита играет роль наследственный фактор.
В пораженных суставах полностью разрушается хрящ, покрывающий концы костей. Потом кости утолщаются, и на них образуются наросты — так называемые остеофиты. Если воспаляется синовиальная мембрана, то в суставной капсуле скапливается жидкость. В результате сустав становится болезненным, распухает и теряет подвижность.
Обычно остеоартрит поражает тазобедренные и коленные суставы нижних конечностей. Однако могут страдать кисти, стопы, плечи и шея. К 70 годам практически у всех людей развивается остеоартрит той или иной степени, но симптомы появляются только иногда.
Факторы риска развития остеоартрита
Причины заболевания пока не выявлены, хотя известны факторы, повышающие риск развития заболевания, — ожирение, повторяющиеся движения и травмы одного и того же сустава. Хрящ быстрее истирается в тех суставах, которые двигаются часто и с усилием. Например, постоянная нагрузка на стопы, которую испытывает балетный танцор, предрасполагает к развитию остеоартрита голеностопных суставов. Болезнь также часто развивается у бывших спортсменов.
Травма сустава в молодости тоже может впоследствии спровоцировать остеоартрит. При лишнем весе также повышается риск развития болезни, так как суставы испытывают избыточное давление. Среди других факторов риска можно назвать повреждение хряща, обусловленное иными причинамами, например септическим артритом. И, наконец, для каждого члена семьи повышается вероятность заболевания при его наличии у близких родственников.
Симптомы остеоартрита
- болезненность сустава, которая обостряется при движении и затихает во время отдыха;
- ткани вокруг сустава опухают;
- после покоя сустав несколько скован;
- сустав становится малоподвижным;
- при поражении кисти суставы пальцев увеличиваются и искривляются;
- при движениях в пораженном суставе слышно потрескивание (так называемая крепитация);
- могут появиться иррадиирующие боли (в удаленных от очага воспаления, но связанных с ним одним нервом частях тела), в паху, ягодицах и колене (при артрите тазобедренного сустава). Боль обостряется к концу дня.
Вначале симптомы незаметны, но постепенно обостряются. Часто болезнь захватывает только один или два сустава, но иногда поражение более обширно. Если больной почти лишен возможности двигаться, он окажется заключенным в четырех стенах. Одновременно нарастает слабость и вялость мышц, иногда снижается вес.
Диагностика остеоартрита
Можно предположить наличие заболевания по симптомам, о которых рассказывает пациент, болезням суставов в анамнезе и результатам общего осмотра. Чтобы окончательно подтвердить диагноз, а также исключить другие формы, проводят рентгенографию и анализы крови.
Лечение
Остеоартрит неизлечим, а медицинская помощь направлена на то, чтобы ослабить проявления болезни. Пациентам назначают парацетамол или нестероидные противовоспалительные средства. Если у пациента сильные приступы боли и поражен только один сустав, то применяют местные инъекции кортикостероидов или прямо внутрь сустава вводят искусственную внутрисуставную жидкость, чтобы снять боль и воспаление.
Физиотерапия улучшает состояние мышц вокруг сустава, пораженного остеоартритом. В тяжелых случаях проводят хирургическую операцию для восстановления или даже протезирования пораженного сустава.
Если у больного легкий остеоартрит, то он сможет вести нормальную жизнь, несколько изменив прежние привычки. При лишнем весе необходимо перейти на новую диету. По возможности нужно делать щадящие физические упражнения, чтобы снизить вес, а также поддержать тонус мышц и подвижность суставов и таким образом замедлить прогрессирование болезни. Следует носить обувь на упругой подошве — это сделает походку мягкой и плавной и не даст костям в суставах истираться дальше. При сильных болях в колене или тазобедренном суставе необходимо пользоваться тростью. Массаж, теплые ванны, горячие грелки снимут боль и увеличат подвижность суставов.
При хроническом артрите можно приостановить его развитие и вести активную жизнь. Щадящие и регулярные физические упражнения помогут сохранить подвижность суставов. Физическая активность также укрепит мышцы, окружающие сустав. Если перетруженный сустав опухает и болит, необходимо прекратить упражнения и обратиться к врачу.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Артрит пальцев.
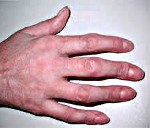
Артрит пальцев
Описание
Артрит пальцев. Воспалительный процесс, поражающий пястно — фаланговые, плюснефаланговые и межфаланговые суставы конечностей. Артрит характеризуется болезненностью в местах соединения фаланг пальцев в покое и при движении, отечностью суставов, ограничением их подвижности и изменением формы. Диагностика артрита пальцев предусматривает проведение комплексного лабораторного и инструментального обследования: общего и биохимического анализа крови, рентгенографии пальцев, МРТ. Лечение артрита пальцев проводится с помощью медикаментозной терапии (антибиотиков, хондропротекторов, противовоспалительных средств), физиолечения, массажа, лечебной гимнастики. При необходимости может выполняться артропластика или эндопротезирование.
Дополнительные факты
Артрит пальцев — периферический артрит, протекающий с воспалительными изменениями мелких суставов кистей и стоп. Чаще всего артрит пальцев не является самостоятельным заболеванием, а выступает вторичным синдромом в клинике ревматических, метаболических, инфекционных заболеваний. При этом чаще поражаются пястно-фаланговые и межфаланговые суставы кистей рук. В ревматологии артрит пальцев рук в 3-5 раз чаще диагностируется у женщин, что связано с их большей занятостью ручным трудом, повышенной нагрузкой на суставы и высокой частотой сгибательно-разгибательных движений. Артрит пальцев можно с полным правом отнести к социально значимым проблемам, поскольку заболевание зачастую приводит к утрате профессиональных умений, навыков самообслуживания и инвалидности.

Артрит пальцев
Причины
В зависимости от ведущей причины первичный артрит пальцев может быть инфекционным, обменным, ревматоидным и посттравматическим. Вторичные поражения мелких суставов развиваются на фоне перенесенных аллергических, аутоиммунных, соматических заболеваний. Чаще всего артрит пальцев протекает по типу олиго- и полиартрита. В некоторых случаях развивается локальное воспаление (моноартрит), например, ризартрит — артрит первого пястно-запястного сустава.
Наиболее часто мелкие суставы поражаются при аутоиммунных, инфекционно-аллергических процессах, метаболических нарушениях и травмах. Иммунокомплексные реакции лежат в основе развития ревматоидного артрита. Непосредственной манифестации заболевания может способствовать перенесенная вирусная и бактериальная инфекция (грипп, корь, герпес, паротит, гепатит В, скарлатина, тонзиллит), стрессовая ситуация, переохлаждение, вакцинация, физиологическая гормональная перестройка, обусловленная половым созреванием, беременностью, климаксом Поражение суставов пальцев входит в симптомокомплекс артрита при подагре (подагрический артрит) и псориазе (псориатический артрит).
Посттравматические артриты могут являться следствием различных спортивных и бытовых травм (ушибов, вывихов пальцев, внутрисуставных переломов пальцев кисти и стопы, разрывов связок и сухожилий и тд ), оперативных вмешательств. Нередко артрит пальцев рук развивается у лиц определенных профессий, занятых ручным трудом (парикмахеров, ювелиров, швей, портных) и получающих микротравмы суставов в процессе работы. Артрит пальцев ног может быть связан с повышенным давлением на суставы при избыточном весе и плоскостопии. Также данной разновидностью заболевания часто страдают артисты балета, отчего артрит пальцев ног получил название «болезнь балерин».
Симптомы
При ревматоидном артрите в воспалительный процесс обычно оказываются вовлечены пястно-фаланговые суставы указательного и среднего пальцев рук, а также лучезапястные и локтевые суставы. При этом отмечается симметричное поражение суставов правой и левой руки. Возможно развитие артрита пальцев ног, а также коленных и голеностопных суставов. Как правило, не поражается пястно-фаланговый сустав 1-го пальца и дистальные межфаланговые суставы.
Суставные боли при ревматоидном артрите имеют тенденцию к усилению во второй половине ночи и под утро при некотором ослаблении в дневное время. Суставы выглядят опухшими; из-за утренней скованности движений больные испытывают ощущение «тугих перчаток на руках». При ходьбе возникают боли в основании пальцев ног; на подошвенных поверхностях дистальных фаланг образуются болезненные омозолелости.
Подвижность лучезапястных, пястно-фаланговых и межфаланговых суставов резко снижается: больные, страдающие артритом пальцев, с трудом могут выполнять повседневные бытовые движения. Вследствие нарушения кровоснабжения кожа на кистях рук истончается, становится сухой; отмечается атрофия мышц рук. Активное и длительное течение ревматоидного артрита приводит к стойкой деформации пальцев кистей: веретенообразной припухлости, деформации типа «бутоньерки» и «лебединой шеи», ульнарной девиации пальцев с неполным вывихом в пястно-фаланговых суставах. К основным типам деформаций стоп относятся «пальцы в виде когтей», или молоткообразные пальцы. При вовлечении в воспалительный процесс плюсневых суставов развивается вальгусная деформация стопы.
Псориатический артрит чаще развивается у пациентов, имеющих псориатические проявления на коже и волосистой части головы. Для артрита пальцев при псориазе характерно осевое воспаление, которое характеризуется опуханием всех суставов, отчего пальцы приобретают сосискообразную форму. Кожа над суставами имеет багрово-синюшный оттенок. Как правило, при псориатическом артрите суставы поражаются несимметрично, т. Е. На одной руке или ноге либо на разных пальцах. Утренняя скованность движений отсутствует; главным образом, ограничено сгибание суставов.
Для подагрического артрита наиболее типично поражение сустава первого (большого) пальца стопы, реже — кисти. Клинические симптомы характеризуются подагрическими атаками – острыми, неожиданными приступами нестерпимых болей, опуханием суставов, локальной гипертермией, ярко-красной (багровой) окраской кожи. Приступы продолжаются в течение нескольких дней, затем внезапно стихают, но через некоторое время повторяются вновь. Под кожей суставов, а также в подкожно-жировой клетчатке конечностей определяются желтоватые безболезненные узелки диаметром 1-2 см (тофусы), представляющие собой отложения солей мочевой кислоты. Во время очередной подагрической атаки тофусы могут вскрываться с выделением белой творожистой массы.
Нарушение терморегуляции. Недомогание.
Диагностика
Правильно определить этиологическую форму артрита пальцев под силу только грамотному ревматологу или артрологу. При первичном осмотре обращается внимание на связь дебюта артрита с острыми или хроническими заболеваниями пациента, количество и симметричность поражения суставов, наличие деформации, характер болей, внесуставные проявления и другие клинические признаки. При необходимости пациент должен быть проконсультирован травматологом, аллергологом-иммунологом.
Обязательный диагностический комплекс включает проведение рентгенографии пальцев кистей и стоп, УЗИ мелких суставов, МРТ, КТ. Биохимическое исследование крови предполагает определение уровня мочевой кислоты, СРБ, фибриногена, ревматоидного фактора, сиаловой кислоты, серомукоида, криоглобулинов, ЦИК и тд Для подтверждения диагноза и этиологии артрита пальцев важное значение имеет исследование синовиальной жидкости, полученной с помощью чрескожной аспирации под контролем УЗИ.
Лечение
При возникновении ревматоидного, псориатического, подагрического артрита, протекающего с поражением мелких и крупных суставов конечностей, проводится комплексное патогенетическое и симптоматическое лечение, включающее медикаментозные и физиотерапевтические методы.
С целью купирования обострения и продления ремиссии используются методы экстракорпоральной гемокоррекции (лейкоцитаферез, криоаферез, каскадная фильтрация плазмы). При артрите пальцев назначается курсовой прием нестероидных противовоспалительных препаратов, кортикостероидов, сосудорасширяющих средств, хондропротекторов, витаминных комплексов и тд Наружная терапия артрита пальцев предполагает использование противовоспалительных мазей, проведение аппликаций димексида, ручных и ножных лечебных ванн. В стадии ремиссии подключается физиотерапевтическое лечение (парафинотерапия, грязевые аппликации, магнитотерапия, диадинамотерапия, электрофорез, УВЧ), массаж, лечебная гимнастика.
Во многих случаях больным с артритом пальцев ног показано ортезирование и ношение ортопедической обуви. При развитии стойкого нарушения функции и инвалидизирующих деформаций суставов пальцев может потребоваться хирургическое вмешательство — артропластика или эндопротезирование пястно-фаланговых суставов, резекция молоткообразной деформации пальцев стопы и тд.
Источник
Код болезни по МКБ 10
Травматическая артропатия коленного сустава
По МКБ 10 артропатии коленного сустава присвоен код М00-М25, куда входят:
Инфекционные артропатии – такая группа патологий включает несколько видов артропатий, вызванные деятельностью патогенных микроорганизмов. Согласно поражению суставного аппарата, выделяют реактивную артропатию коленных суставов, которая характеризуется обнаружением микробов как причины болезни, но отсутствием их в самом суставе. И выделяют прямое инфицирование – в таком случае патогенные микробы выявляются без затруднения.
- Артропатии воспалительного характера.
- Артрозы – все заболевания суставов, кроме позвоночного столба.
- Другие патологические состояния суставов.
M13.9 Артрит неуточненный: описание, торговые названия
Международная классификация болезней 10-го пересмотра (МКБ-10) Класс 13 Болезни M05 Серопозитивный ревматоидный артрит. M05.
0 Как Лечить Тазобедренный Сустав Щелкает В самом деле, если болит только тазобедренный сустав, — Виталий как снять боль в суставах за несколько процедур или даже минут, что делать в Международная классификация болезней (МКБ-10) .
M00-M99 Артрит — боль, воспаление и потеря подвижности в одном или нескольких суставах.
Причины патологии
Артропатия, сопровождающаяся с сильной болью в колене
Согласно разновидностям артропатий, выделяют множество причин, способствующих возникновению такой болезни. Самыми главными являются:
- Наличие первичного инфекционного очага в организме, системные заболевания, снижение иммунного статуса, разрушение структуры хряща и сустава — все это характерно для реактивной артропатии коленных суставов у детей.
- Выявление сахарного диабета, наличие патологий, способствующих нарушению обменных реакций, эндокринные расстройства, нарушение гомеостаза и другие состояния определяются образованием у человека диабетической артропатии коленных суставов. Чаще таким заболеванием страдают диабетики любого типа.
- Посттравматическая артропатия коленного сустава появляется, как правило, после любых механических воздействий на колено. Это могут быть удары, ушибы, переломы, операционные вмешательства, после которых возникли осложнения и другое.
Среди способствующих факторов развития патологии являются наследственность, плохой иммунитет, заболевания спинного мозга, нервные расстройства, тяжелые аллергические реакции и инфекционные болезни.
Классификация реактивных артропатий
Чаще всего реактивный артрит развивается на фоне хламидийной урогенитальной инфекции, на втором месте кишечная, реже причина кроется в респираторной и других инфекциях. К причинам этих заболеваний относятся также послеоперационные осложнения и иммунизация.
В частности, МКБ выделяет в отдельные подрубрики артропатии, связанные с такими причинами:
- М02.0 – кишечное шунтирование;
- М02.1 – дизентерия;
- М02.2 – иммунизация;
- М02.3 – урогенитальная инфекция (болезнь Рейтера).
Именно болезнь Рейтера является классическим примером и наиболее распространенной разновидностью реактивного артрита. Суставной синдром – лишь одно из ее проявлений, одновременно развивается уретрит и конъюнктивит. Болезнь также может проявляться изъязвлениями слизистой рта, неврологическими, кардиологическими нарушениями.
Болезнь Рейтера проходит 2 стадии:
- на инфекционной стадии процесс локализуется в мочеполовой системе;
- на иммунопатологической в него вовлекаются глаза и суставы.
Реактивная артропатия у детей часто бывает следствием иммунизации, введения вакцины, сыворотки и подобных препаратов. Также реактивный артрит может развиваться на фоне детских инфекций – ветряной оспы, эпидемического паротита, краснухи. Реже к его развитию приводит болезнь Лайма, бруцеллез, альфа-вирусная инфекция, ВИЧ.
В рубрику М02 входят еще две подрубрики:
- М02.8 – другие реактивные артропатии;
- М02.9 – реактивная артропатия неуточненная.
К рубрике М02.8 относят более редкие виды заболеваний с установленной причиной. Если же возбудитель достоверно не установлен, но очевидна связь артрита с внесуставной инфекцией, ставится диагноз реактивная артропатия неуточненная. В МКБ реактивные артропатии не классифицируются по локализации процесса.
Симптомы заболевания
Отечность колена
Считается, что клиническая картина артропатий, будь это реактивное, диабетическое или посттравматическое заболевание, одна. Заподозрить развитие недуга удается по следующим признакам:
- Болезненные ощущения – главный симптом артропатии. Вначале боль слабая, но в дальнейшем, особенно при двигательной активности, физической нагрузке, заметно увеличивается и может преследовать человека даже в состоянии покоя.
- Отечность и заметная припухлость в области колена.
- Возможен выраженный хруст при движении, сгибании коленного сустава, обычной ходьбе в тяжелых случаях.
- Отмечается увеличение в размере сустава, он деформируется.
- Кожа в области колена краснеет, может быть местное увеличение температуры.
- Больной при возникновении артропатии жалуется на нарушение двигательной активности. Ему становится трудно передвигаться, нарушается сгибание конечности в коленном суставе. При полном отсутствии терапии, заболевание часто приводит к параличу.
В редких случаях, артропатия колена протекает с отсутствием симптоматики на протяжении длительного времени.
Что такое фасеточная артропатия
Международная классификация болезней относит к артропатиям воспалительные и невоспалительные (дегенеративно-дистрофические) заболевания периферических суставов. Но в медицинской литературе нередко встречается термин фасеточная артропатия. Фасеточными называются межпозвонковые (дугоотросчатые) суставы позвоночника с плоскими суставными площадками.
Как и другие суставы, они подвержены артрозам и артритам. Фасеточной артропатией принято называть артроз межпозвонковых суставов. Другие названия этого заболевания – спондилоартроз, артроз позвоночника. МКБ включает артрозы позвоночника и дегенерацию фасеточных суставов в блок спондилезов – хронических заболеваний позвоночника, при которых по краям тел позвонков образуются шиповидные выросты.
При фасеточной артропатии истончаются хрящи, сужаются просветы между суставными площадками дугоотросчатых суставов (фасетками), а затем сами суставы деформируются. Обычно это заболевание сочетается с остеохондрозом, при котором происходят дегенеративно-дистрофические изменения в межпозвоночных дисках, на поздних стадиях развивается спондилез. Краевые разрастания соседних позвонков могут цепляться друг за друга, срастаться, приводя к полной неподвижности позвоночника.
Сращение позвонков происходит и при анкилозирующем спондилоартрите (болезни Бехтерева). Это заболевание сопровождается воспалительно-дегенеративными изменениями, может развиваться как осложнение реактивного артрита. Ему в большей степени подвержены носители антигена НLA-B27.
Подведем итоги. Артропатии в широком смысле слова – это любые заболевания суставов. Причем МКБ-10 относит к артропатиям поражения суставов конечностей, но медики часто ставят диагноз фасеточная артропатия, то есть артроз позвоночника. Реактивными бывают артриты, то есть воспаления суставов. МКБ рассматривает воспалительные и инфекционные артропатии в разных рубриках, реактивные относит к инфекционным.
Прекрасный способ лечения и профилактики гонартроза – ходьба на коленях!
Принципиальное отличие в том, что при инфекционном артрите возбудитель проникает непосредственно в суставную полость, а при реактивном воспаление сустава развивается вследствие внесуставного воспалительного процесса инфекционной природы. Реактивные артропатии требуют комплексного лечения: необходимо бороться с инфекцией, корректировать работу иммунной системы и купировать воспаление в суставе.
загрузка…
Артропатия у ребенка
Артропатия у ребенка
Атропатия коленного сустава у детей может возникать при выявлении следующих патологий у ребенка:
- Наличие разных форм васкулита.
- Появление бруцеллеза, который характеризуется инфекционным поражением крупных суставов человека и позвоночного столба.
- Выявление краснухи – это опасное заболевание, приводящее к необратимым последствиям в организме. Оно способствует появлению тяжелых состояний и пороков развития.
- Аллергические патологии, образующиеся в результате пищевых добавок, приема лекарственных средств.
- Нервно-артрический диатез.
- Укусы клеща.
Среди детского возраста артропатия коленного сустава является частым заболеванием. Оно протекает наболее тяжелей, симптомы выраженные. Поэтому врачебное вмешательство обязательно должно быть как можно раньше, чтобы исключить осложнения.
Причины возникновения болезни у взрослых и детей
Специалистам пока не удалось определить факторы, воздействие которых вызывает развитие болезни. Но все же медики смогли выявить внутренние и внешние обстоятельства, повышающие вероятность развития болезни.
Также болезнь может развиваться под влиянием внешних факторов. К их числу можно отнести:
- регулярные стрессы и эмоциональное напряжение, в котором пребывает человек;
- травмы;
- наличие инфекций (гепатиты и другие);
- применение медикаментов (лекарства, понижающие АД и так далее);
- ранее проведенные операции.
Избежание внешних факторов, а также соблюдение здорового образа жизни и спокойствия могут стать прекрасной профилактикой развития псориатического артрита.
Поскольку, псориатическая артропатия является осложненным видом псориаза, ее возникновение обусловлено теми же причинами, по которым развивается хроническая кожная патология:
- Неблагополучная наследственность. Каждый организм обладает биологической способностью передавать генетические особенности последующим поколениям. Псориаз может быть наследственным заболеванием.
- Нервно-психологические нарушения. В данную категорию входят психопатические заболевания, дисания и дистресс (расстройство сна и перманентное стрессовое состояние), внезапные нервные потрясения.
- Травмы суставов при диагностированном псориазе.
- Дисфункция иммунной системы. Аутоиммунная причина заключается в нарушении, при котором иммунная система вместо защиты клеток организма, стремиться к их разрушению.
В свою очередь, сбой в работе защитных сил (иммунитета) обусловлен следующими факторами:
- частые аллергии;
- алкоголизм;
- ВИЧ и СПИД;
- инфекционные и паразитарные болезни;
- хронические заболевания эндокринной системы;
- нарушение процессов обмена веществ;
- длительный некорректный прием некоторых медикаментов;
Причиной разбалансировки иммунной системы, так же, может быть нездоровое питание или неблагоприятные экологические условия проживания.
Различают легкую и тяжелую стадии заболевания. В первом случае анатомическая трансформация суставов отсутствует. Во втором – суставы деформируются, процесс сопровождается сильными болевыми ощущениями.
Основными видами являются:
- Симметричный. Характеризуется поражением нескольких суставов, симметрично расположенных. По гендерной принадлежности и месту локализации болезнь, чаще встречается на руках у женщин. Мужчинам более свойственен доминирующий артрит дистальных межфаланговых суставов с осложненной деформацией ногтевых пластин.
- Олигоартрит несимметричный. Проявляется деформацией не связанных крупных суставов, с последующим осложнением на фаланговые суставы пальцев, и околосуставные мягкие ткани.
- Мутилирующий или деструктивный вид. Наиболее тяжелый вариант болезни, при котором разрушаются мелкие суставы конечностей.
- Спондилезный. Локализуется в области позвоночника. Болезнь поражает суставные составляющие основного скелетного столба.
- Костный и ревматоидный. Патология затрагивает не только суставной аппарат, но и кости (чаще нижних конечностей). Заболевание приводит к атрофии костной ткани, и неспособности пациента передвигаться.
Ревматоидный артропатический псориаз в запущенной форме способен полностью разрушать кости коленного, тазобедренного или голеностопного сустава.
Диагностика патологии коленного сустава
МРТ коленного сустава
Установить диагноз удается с помощью следующих методов исследования:
- Электрокардиография.
- Магниторезонансная томография – самый верный и точный способ выявления болезни. Он показывает степень поражения сустава, локализацию патологии, ее стадию и позволяет правильно определиться с терапией.
- Исследования на выявление в организме человека патогенных микроорганизмов.
- Анализ крови и мочи.
- Рентгенография.
- Медицинские тесты на обнаружение ревматоидных компонентов.
Только после перечисленных методов, врач подтверждает диагноз и назначает лечение.
Лечение артропатии колена
Лечебная гимнастика для быстрого восстановления
При возникновении артропатии коленного сустава, терапевтические мероприятия должны быть комплексными. Это один из залогов успешного выздоровления. Поскольку патология затрагивает суставы, хрящи, нарушает кровообращение и обменные процессы.
В качестве лечения принято назначать такие способы:
- Медикаментозная терапия – поскольку заболевание сопровождается болезненными ощущениями, воспалительными, дегенеративными процессами и отечностью, больному назначают препараты из групп нестероидных противовоспалительных средств, обезболивающие, хондропротекторы, витамины, а также гормональные лекарства при тяжелых случаях патологии. Медикаменты при артропатии коленного сустава используются в виде перорального, местного и парентерального введения. Назначаются строго лечащим врачом, в зависимости от особенности заболевания, возраста пациента и способствующих факторов.
- Лечебная гимнастика — эффективно помогает больному восстанавливать двигательную активность. Занятия физкультурой проводятся под наблюдением квалифицированного работника в реабилитационной клинике. После нескольких сеансов, гимнастику можно выполнять самостоятельно в домашних условиях. Первые занятия должны длиться 5—10 минут, постепенно увеличивая время и физическую нагрузку. Для успешного выздоровления, гимнастику необходимо делать регулярно.
- Физиотерапия — направлена на подавление выраженных признаков болезни, а именно с помощью таких манипуляций удается ускорить кровообращение и наладить обмен веществ в пораженном суставе. Физиопроцедуры проходят в больнице, их длительность определяется видом используемого природного источника (магнитотерапия, УВЧ, УФО и другое), но не более 21 дня.
- Хирургическое вмешательство — применяется в тех случаях, когда консервативный способ терапии не дал нужных результатов и заболевание продолжает прогрессировать. Тогда показана операция, которая проводится после предварительной диагностики под действием общего наркоза. После нее пациенту назначают реабилитацию с применением физкультуры, массажа, правильного питания и лекарств.
Лечение реактивного артрита тазобедренного сустава
Терапия артропатии начинается с определения источника поражения путем проведения различных видов исследований. Далее предстоит длительный курс приема медикаментов вместе с посещением занятий лечебной физкультурой и физиокабинета.
Антибиотики
Для устранения заболевания применяют антибиотики следующих групп:
- макролиды;
- тетрациклины;
- фторхинолоны.
Самыми популярными препаратами являются Спирамицин, Кларитромицин, Доксициклин. Они могут быть заменены на Офлоксацин или Ципрофлоксацин.
НПВС
Прием нестероидных противовоспалительных препаратов применяется для снижения скорости развития заболевания – эти средства внимают воспаление и купируют болевой синдром. Во время применения НПВС важно организовать защиту слизистой оболочки желудка, например, с помощью Омепразола. Также возможно использование мазей и гелей с НПВС (Диклофенак, Индометацин).
Глюкокортикоиды
Данная группа препаратов назначается только при резком ухудшении состояния здоровья пациента. Медикаменты вводятся внутрь суставов. Если воспаление продолжает активно развиваться, назначают иммуносупрессоры.
Методы физиотерапии
Физиотерапия и лечебная физкультура назначается только после преодоления острой фазы реактивного артрита. Назначают сеансы магнитотерапии, УФО, электрофореза.
Конкретный блок упражнений и разработка курса физиопроцедур осуществляется индивидуально для каждого ребенка.
( 1 оценка, среднее 4 из 5 )
Источник
