Артрит после операции на колено
Хирургическое вмешательство является радикальным методом лечения запущенных артритов. Операцию выполняют только в тех случаях, когда консервативная терапия оказывается неэффективной. Чаще всего это происходит при острых гнойных артритах, а также хронических прогрессирующих гонартритах, которые сопровождаются выраженными дегенеративными изменениями в суставных хрящах, костях и периартикулярных тканях.
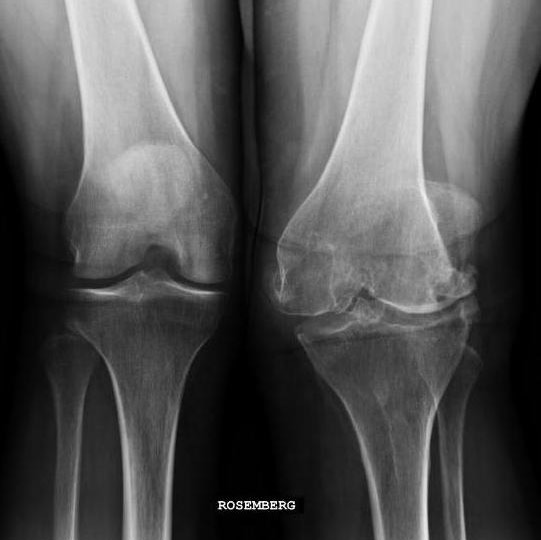
Гонартрит коленного сустава на рентгене.
Что такое артрит коленного сустава
Артриты коленного сустава (гонартриты) — это обширная группа воспалительных заболеваний. В отличие от гонартрозов, они чаще встречаются в молодом возрасте и имеют инфекционно-воспалительную или иммунно-воспалительную природу. В то время как деформирующий артроз развивается после 60 лет и характеризуется дегенеративно-деструктивными изменениями в коленном суставе. Воспаление при гонартрозе возникает вторично, на поздних стадиях болезни.
Виды гонартритов:
- Инфекционный (гнойный септический, вирусный, туберкулезный, бруцеллезный). Развиваются вследствие проникновения патогенных микроорганизмов в суставную полость.
- Реактивный (урогенитальный, постэнтероколитный, постстрептококковый). Возникают в результате образования в крови циркулирующих иммунных комплексов (ЦИК), их проникновения в суставную полость и оседания на синовиальной оболочке.
- Посттравматический. Встречается у спортсменов, которые занимаются экстремальными видами спорта. Воспалительный процесс у них является следствием механического повреждения структур коленного сустава.
- Ревматоидный. Развивается в основном у женщин старше 40-50 лет. При болезни поражаются мелкие суставы кистей рук, однако в воспалительный процесс может вовлекаться и крупные суставы (коленный, тазобедренный).
- Псориатический. Возникает у некоторых пациентов с псориазом и обычно имеет тяжелое течение.
Острые инфекционные и реактивные гонартриты хорошо поддаются консервативному лечению. Хирургическое вмешательство при этих заболеваниях требуется крайне редко и обычно ограничивается малоинвазивными процедурами (пункцией сустава или артроскопией).
Двухсторонний анкилоз коленного сустава.
Ревматоидный и псориатический гонартриты чаще имеют тяжелое течение. Они приводят к массивным дегенеративным изменениям в суставах, повреждению костей и периартикулярных тканей, формированию анкилозов. Подобное случается и у людей с запущенными посттравматическими артритами. Из-за серьезного поражения суставов таким пациентам нередко требуется хирургическое вмешательство.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Стадии гонартрита
Всего выделяют три стадии заболевания:
- Начальная. Характеризуется воспалением внутренней поверхности синовиальной оболочки. Начальная стадия продолжается недолго, поскольку воспалительный процесс быстро распространяется на другие структуры.
- Ранний гонартрит. Воспаление поражает синовиальную оболочку и хрящевые ткани. Происходит утолщение капсулы сустава, она становится отечной. При инфекционной природе заболевания в суставной полости может скапливаться гнойный экссудат, при реактивной — транссудат.
- Запущенный гонартрит. На третьей стадии в синовиальной оболочке и хрящах появляются деструктивные изменения. Позже патологический процесс распространяется на костные и околосуставные ткани. У больного нарушается подвижность колена и, как следствие, всей нижней конечности.
Стадии артрита коленного сустава на рентгене.
Развитие некоторых видов артритов можно остановить, если вовремя начать лечение. Зачастую болезнь удается полностью вылечить, не допустив перехода второй стадии в третью. Большинство инфекционных, реактивных и ранних посттравматических гонартритов хорошо поддаются лечению, при условии своевременности и адекватности проводимой терапии.
Что касается ревматоидного, псориатического и запущенного посттравматического артритов, они имеют хроническое прогрессирующее течение. Это значит, что даже эффективное и своевременное лечение не может остановить их развитие. Поэтому большому количеству больных рано или поздно приходится делать операцию. По статистике, в замене коленного сустава нуждается каждый восьмой пациент с ревматоидным артритом и каждый пятый больной с тяжелыми травмами колена.
Диагностика
Чтобы установить природу и стадию гонартрита, необходимо полноценное обследование. Лишь получив его результаты, врачи могут подобрать адекватную схему лечения и дать ориентировочный прогноз.
Методы диагностики:
- Анализы крови. Позволяют обнаружить признаки воспаления, такие как повышение СОЭ, лейкоцитоз. У пациентов с ревматоидным артритом могут выявлять высокие уровни С-реактивного белка.
- Иммунологические исследования. С их помощью оценивают состояние иммунной системы организма, выявляют специфические антитела и ЦИК. Иммунологические анализы необходимы для выявления причины воспаления, постановки или уточнения диагноза.
- КТ, МРТ, УЗИ. Это высокоинформативные визуализирующие методы позволяющие обнаружить практически любые изменения в синовиальных оболочках, хрящах, связках и т.д.
- Рентгенография. Метод информативен при наличии патологических изменений в костях. С его помощью, по косвенным признакам, также можно обнаружить скопление гноя при остром септическом гонартрите.
- Исследование синовиальной жидкости. Выполняется редко, поскольку для забора жидкости необходима пункция сустава. Процедуру могут делать при острых гнойных артритах, чтобы выявить и идентифицировать возбудителя инфекции.
- Артроскопия. Инвазивный метод диагностики, который чаще всего используют при свежем посттравматическом артрите. Артроскопия позволяет осмотреть суставную полость изнутри и, при необходимости, выполнить в ней несложные манипуляции (эвакуировать скопившуюся кровь, удалить фрагменты разорванного мениска, сшить поврежденную связку).
Можно ли обойтись без операции
Консервативному лечению поддаются только некоторые виды гонартритов: острые инфекционные, реактивные и свежие посттравматические, не сопровождающиеся массивным кровоизлиянием и повреждением структур сустава. При наличии гемартроза, разрыве менисков и связок больным требуется хирургическое вмешательств. В этом случае чаще всего выполняют артроскопию.
При гнойных артритах пациентам нередко требуется пункция коленного сустава. Во время процедуры врачи удаляют скопившийся экссудат, промывают суставную полость и вводят антибиотики.
Ревматоидный, псориатический и другие аутоиммунные артриты на начальных стадиях лечатся консервативно. Однако при позднем назначении медикаментозной терапии и высокой активности заболеваний у больных нарушаются функции колена и появляются хронические боли. В этом случае может возникнуть потребность в эндопротезировании, то есть замене коленного сустава искусственным эндопротезом.
Операция по замене сустава при артрите колена
Замена коленного сустава требуется на поздних стадиях артритов, когда дегенеративные изменения в суставах мешают вести привычный образ жизни. В таких случаях эндопротезирование является единственно эффективным методом хирургического лечения. Операцию делают, чтобы избавиться от болевого синдрома и восстановить нормальную подвижность конечностости.
Показания к тотальному эндопротезированию:
- все виды артритов, сопровождающиеся потерей двигательных функций колена;
- болезнь Бехтерева с поражением коленного сустава;
- тяжелые последствия травм (деформирующий остеоартроз, внутрисуставные переломы, неправильно сросшиеся переломы мыщелков бедренной и большеберцовой кости).
Операция необходима, если у больного есть хотя бы один из этих симптомов:
- хронический болевой синдром, который не поддается лечению;
- вальгусная деформация 20 градусов и более;
- варусная деформация 15 градусов и более;
- сгибательная контрактура 15 градусов и более;
- наличие сложной нестабильности в пораженном суставе.
В замене коленного сустава могут нуждаться не только люди с артритами и их последствиями. Одним из частых показаний к операции является деформирующий остеоартроз (ДОА). Заболевание развивается в пожилом возрасте и сопровождается дегенеративно-деструктивными изменениями в хрящевой и костной ткани. У многих больных выявляют сопутствующий остеопороз.
Перспективы восстановления после операции
Эндопротезирование — самый эффективный метод лечения патологических изменений коленного сустава. Он позволяет избавиться от хронических болей, полность восстановить подвижность колена и вернуть человеку возможность двигаться. При отсутствии осложнений и благоприятном течении восстановительного периода человек уже через несколько месяцев может вернуться к полноценной жизни.
Однако ни один протез не может полностью заменить «родной» сустав. Поэтому после операции придется соблюдать некоторые предосторожности. Нельзя будет становиться на колени, заниматься некоторыми видами спорта, прыгать, падать, делать резкие движения и т.д.
Что касается пациентов с ревматоидным артритом, после хирургического вмешательства им придется и дальше принимать базисные противовоспалительные и генно-инженерные препараты. Медикаментозная терапия необходима для того, чтобы уменьшить активность заболевания, избежать дальнейшего разрушения крупных суставов и еще одной операции.
Итог
В некоторых случаях операция остается единственным эффективным методом лечения артрита и его последствий. Она помогает избавиться от постоянных болей и восстановить подвижность колена. Эндопротезирование является спасением для тех людей, которым не помогли остальные методы консервативного и хирургического лечения. При удачном выполнении операции их трудоспособность восстанавливается уже через 4-6 месяцев.
Источник
Среди всех ортопедических операций артроскопия считается наименее инвазивной. Тем не менее ее проведение сопряжено с определенным риском. По статистике, артроскопические вмешательства сопровождаются развитием осложнений в 0,6-1,7% случаев. Вероятность появления нежелательных последствий напрямую зависит от сложности операции. Реже всего они возникают при диагностической артроскопии, наиболее часто – при неполной медиальной менискэктомии.
Вскоре после операции.
Любопытно! Риск развития осложнений не зависит от опыта хирурга и пола пациента. Однако определенную роль играет возраст больного. Известно, что у лиц старше 50 лет нежелательные последствия возникают намного чаще, чем у молодых людей.
Таблица 1. Частота развития различных осложнений артроскопии.
Место | Патология | % среди всех осложнений |
| 1 | Гемартроз | 60 |
| 2 | Инфекция | 12 |
| 3 | Тромбоз глубоких вен нижних конечностей | 7 |
| 4 | Осложнения анестезии | 6,5 |
| 5 | Поломка инструментария | 2,9 |
| 6 | Комплексный регионарный болевой синдром (КРБС) | 2,3 |
| 7 | Повреждения связок | 1,2 |
| 8 | Переломы и повреждения нервов | 0,6 |
| 9 | Другое | 7,5 |
Факт! В плане развития осложнений наиболее опасными считаются операции на менисках, синовиальной оболочке, передней и задней крестообразных связках. При этих хирургических вмешательствах у больных чаще всего возникает гемартроз, инфекционные и тромботические осложнения.
Повреждение связок
Чтобы получить доступ к медиальному мениску хирурги искусственно расширяют суставную щель перед артроскопией. Для этого они используют специальные держатели ноги и силовую тягу. Проведение подобных манипуляций может приводить к повреждению связок коленного сустава (0,04% всех артроскопий). Отметим, что у большинства пациентов страдает медиальная коллатеральная связка, которая располагается с внутренней стороны колена.
Сшивание мениска.
Легкие растяжения или надрывы связок вызывают боль в колене и могут сопровождаться лигаментитом. Избавиться от неприятных симптомов помогают обезболивающие средства (Диклофенак, Ибупрофен) и временная иммобилизация колена.
Ишемия мышц нижней конечности
Для профилактики кровотечения во время артроскопии врачи накладывают на ногу больного жгут. К сожалению, его длительная экспозиция может спровоцировать временный паралич нижней конечности. Для патологии характерно непродолжительное нарушение сократительной способности мышц и двигательных функций ноги.
Нога забинтована.
Таблица 2. Риск развития пареза в зависимости от возраста пациентов и времени наложения жгута.
| Низкий | Наблюдается у пациентов моложе 50 лет, которым накладывали жгут менее чем на 40 минут. Прогнозируемая частота осложнений у таких больных составляет 7,6%. |
| Средний | Характерен для лиц моложе 50 лет со временем экспозиции 40-60 минут и лиц старше 50 лет с временем экспозиции менее 40 минут. Среди данной группы больных парезы развиваются в 10-16% случаев. |
| Высокий | Равняется 28% и более. Характерен для всех пациентов, которым жгут накладывали более чем на 60 минут. |
Таким образом вероятность временных парезов гораздо выше среди пожилых людей. Больше рискуют и те пациенты, которым выполняли сложные длительные операции. Избежать появления нежелательных осложнений можно путем сокращения времени наложения жгута.
Факт! Временные парезы обычно неопасны и хорошо поддаются лечению. Для борьбы с ними используют лечебную физкультуру, массаж и физиотерапевтические процедуры.
Компартмент-синдром
Возникает вследствие утечки ирригационной жидкости при наличии дефекта в суставной капсуле. Развитию патологии способствует повышение ирригационного давления и блокада дренажа. Компартмент-синдром сопровождается отеком мягких тканей и резким повышением внутрифасциального давления. Как правило, он приводит к некрозу мышечной ткани и появлению контрактур в послеоперационном периоде.
Компартмент-синдром лечат консервативно. Больным назначают анальгетики (Трамадол, Кеторолак), противоотечные (Фуросемид) и противоишемические средства. Также им вводят препараты, которые улучшают реологические свойства крови и снимают сосудистый спазм. При неэффективности консервативной терапии пациентам делают операцию – декомпрессионную фасциотомию.
Повреждение внутрисуставных структур
Во время артроскопического вмешательства хирург может повредить любую структуру коленного сустава. Чаще всего это происходит при использовании острого троакара, недостаточном расширении суставной щели, плохой видимости или попытках врача выполнить «слепые» манипуляции.
Во время артроскопии могут пострадать:
- мениски;
- суставные хрящи;
- крестообразные связки;
- капсула сустава.
Повреждение интрасиновиальных структур очень опасно и может иметь тяжелые последствия. Оно способно спровоцировать утечку ирригационной жидкости, деформацию менисков или внутрисуставных связок, развитие деформирующего остеоартроза в послеоперационном периоде и т.д. Естественно, в будущем все это приведет к наружению функций коленного сустава.
Если хирург вовремя заметил травму связок, менисков или суставной капсулы – он может сразу же ее устранить. К сожалению, сделать это получается не всегда.
Поломка инструментов
В последние годы происходит все реже благодаря совершенствованию артроскопического оборудования. Если поломка инструмента все же случилась – врачи немедленно останавливают ирригацию и аспирацию. Затем они аккуратно удаляют отломленный фрагмент с помощью специального оборудования. Если кусочек небольшой и труднодоступный – его могут оставить в синовиальной полости.
Инструменты.
Повреждение нервов и сосудов
Возникают очень редко, всего в 0,06-0,08% случаев. Неврологические расстройства могут развиваться из-за применения жгута или на фоне компартмент-синдрома. Причиной повреждения сосудов чаще всего выступает неосторожное обращение хирурга с инструментами. Как известно, подколенная артерия располагается очень близко к задней капсуле коленного сустава. Следовательно, рассечение последней нередко сопровождается нарушением целостности сосуда.
Структура повреждений различных нервов при артроскопии:
- подкожный – 84%;
- малоберцовый – 10%;
- бедренный – 6%;
- седалищный – 6%.
Факт! Ишемические и тракционные повреждения нервов хорошо поддаются лечению. А вот при нарушении их анатомической целостности устранить неврологические расстройства практически невозможно.
Боль после артроскопии коленного сустава
Ярко выраженный болевой синдром возникает после синовэктомии, внутрисуставной реконструкции связок и операций на менисках. В раннем послеоперационном периоде боль купируют с помощью опиоидных анальгетиков или внутримышечных инъекций нестероидных противовоспалительных средств (Кеторолак, Диклофенак). В дальнейшем НПВС могут назначать в виде таблеток.
3-й день после операции.
У некоторых пациентов боли в колене могут появляться через несколько после артроскопии. Этот симптом нередко свидетельствует о развитии деформирующего остеоартроза. Причина этого – интраоперационное повреждение суставных хрящей.
Совет! Если после артроскопии вас длительное время беспокоит боль в колене – сделайте УЗИ или МРТ. Исследование поможет выявить патологические изменения в коленном суставе и поставить диагноз.
Гемартроз — скопление крови в колене
Обычно развивается из-за повреждения восходящей латеральной артерии, огибающей бедренную кость. Гемартроз лечат путем артроскопического промывания синовиальной полости и внутрисуставного введения местного анестетика (Лидокаин, Новокаин) с адреналином. После этого на колено пациента обязательно накладывают давящую повязку.
Скопление крови в капсуле.
Тромбоэмболические осложнения
Встречаются редко благодаря низкой травматичности процедуры и непродолжительной иммобилизации пациента. Примечательно, что тромбозу глубоких вен нижних конечностей больше подвержены лица старше 40 лет. Профилактику и лечение патологии проводят по стандартных медицинских протоколах.
Инфекция
Инфекционные осложнения встречаются редко, всего у 0,1-0,42% пациентов. Возбудителем септического артрита чаще всего выступает золотистый стафилококк. Заболевание протекает остро и обычно не вызывает трудностей в диагностике. В редких случаях оно может иметь подострое, более «коварное» течение.
Классические признаки септического артрита:
- острая боль;
- выраженный отек;
- покраснение кожи;
- лихорадка;
- повышение СОЭ и нейтрофильный лейкоцитоз в крови.
Инфекционное воспаление.
Отметим, что отсутствие типичных симптомов артрита еще не говорит о полном здоровье пациента. Исключить инфекцию можно лишь с помощью бактериологического исследования синовиальной жидкости. Анализ необходимо делать при малейшем подозрении на септический артрит.
При артроскопических вмешательствах врачи могут не назначать пациентам профилактическую антибиотикотерапию. Это, как и внутрисуставное введение кортикостероидов во время артроскопии, повышает риск инфекционных осложнений.
Лечение септического артрита может занять от нескольких дней до 6 недель. В некоторых случаях больным достаточно парентерального введения антибиотиков. Иногда пациентам требуется промывание и дренирование полости сустава. Выбор тактики лечения обычно зависит от тяжести артрита.
Появление выпота и синовит
Скопление выпота в синовиальной полости – это привычное явление, которое редко превращается в проблему. По разным данным, неинфекционный воспалительный процесс в суставе развивается в 2-15% случаев. Его лечат консервативно, с помощью временной иммобилизации конечности, давящей повязки и нестероидных противовоспалительных средств.
Синовиальная фистула
Представляет собой патологическое отверстие в суставной капсуле в месте ее прокола во время артроскопии. По статистике, формируется на третий-шестой день после операции. Не требует специального лечения. Все, что требуется пациенту при появлении фистулы, – временная иммобилизация колена до ее закрытия.
Комплексный регионарный болевой синдром
Может возникать при любых повреждениях колена, в том числе и после артроскопических операций. Предполагается, что синдром имеет рефлекторную природу и возникает из-за повреждения вегетативных нервных волокон подкожного нерва. Синдром может развиваться в любом возрасте у представителей обоих полов, однако чаще всего им страдают женщины 40 лет.
Клинические проявления данной патологии очень вариабельны. Чаще всего синдром проходит три фазы развития (вазодилятации, вазоконстрикции, атрофии) и приводит к артрофическим изменениям кожи, мышц, параартикулярных тканей. Практически у всех больных с КРБС в итоге формируются контрактуры коленного сустава. Отметим, что рентгенологические изменения у пациентов выявляют спустя 2-8 недель после появления первых симптомов.
Нога не разгибается полностью.
Признаки КРБС:
- хроническая боль в нижней конечности;
- выраженный отек мягких тканей;
- изменение цвета кожных покровов;
- повышенная чувствительность кожи в области колена;
- остеопороз, который выявляют с помощью рентгенографии.
Комплексный регионарный болевой синдром лечат консервативно, с помощью психотерапии и медикаментозных средств. Больным назначают противосудорожные средства, антидепрессанты, миорелаксанты, НПВС, бисфосфонаты, кальцитонин, витамины группы В и препараты, улучшающие венозный отток. Пациентам нередко выполняют блокаду звездчатого ганглия или поясничную симпатическую блокаду.
Лечение КРБС эффективно лишь в том случае, если его начали в первые 3 месяца после появления первых симптомов. Если этого не произошло – у больного появляются необратимые изменения в нервах, мышцах и костях.
Синдром инфрапателлярной контрактуры
Обычно развивается после сложных реконструктивных операций. Характеризуется значительным нарушением подвижности надколенника. Причина – патологическое разрастание соединительной ткани в области пателло-феморального сочленения. Заболевание лечат консервативно, с помощью лечебной физкультуры и нестероидных противовоспалительных средств. Если это не помогает – образовавшиеся спайки рассекают хирургическим путем.
Источник
