Артрит при очаговой склеродермии

Процесс ухудшения подвижности суставов, обычно проявляющийся вследствие развития артрита, также может быть вызван редким заболеванием — склеродермией. Патология характеризуется необратимыми процессами в соединительной ткани, которые выражаются уплотнением и отвердеванием кожи. Согласно статистике, у женщин болезнь прогрессирует в 4 раза чаще, чем у мужчин.

Общие сведения о склеродермии как провокатора артрита
Склеродермия считается аутоиммунным заболеванием, вызывающим сосудистые патологии, нарушения в опорно-двигательном аппарате, изменения в кожных покровах. Болезнь развивается вследствие повышенной выработки коллагена, который накапливается в межклеточном веществе, что и приводит к утолщению эпителия и более выраженному проявлению артрита. К провоцирующим факторам развития заболевания относят вибрации, травмы, охлаждение, воздействие химических элементов, приобретение повышенной чувствительности к аллергическим веществам, нарушения нейроэндокринного характера.
Вернуться к оглавлению
Воздействие на суставы
На ранних этапах склеродермии у 1/3 пациентов развивается суставный синдром. Появляется утренняя скованность конечностей, поскольку поражение симметрично распространяется на запястья, локтевые и коленные сгибы, голеностоп, пальцы рук. При поражении суставов характерно появление полиартралгий, артритов в подострой форме, вначале имеющих преходящий характер. Воспалительный процесс может сопровождаться припухлостью или покраснением отдельных участков, повышением температуры тела. При длительном течении болезни происходит сужение просвета сосудов, уменьшение количества межсуставной жидкости и потеря эластичности хрящевой ткани, что характерно и для обычного артрита. Вследствие схожести клинической картины, эти патологии бывает трудно дифференцировать. Ревматоидная болезнь и склеродермия могут протекать параллельно друг другу.
Вернуться к оглавлению
Деформация структуры костной ткани и сухожилий
 Короткие пальцы – следствие остеолитических изменений.
Короткие пальцы – следствие остеолитических изменений.
Параллельно происходят патологические процессы в костях, проявляющиеся развитием остеолиза в области концевых фаланг кистей, в редких случаях — стоп. Результатом остеолитических изменений становится укорочение пальцев. Рентгенологическое обследование может выявить снижение минерализации костей, что проявляется эпифизарным остеопорозом и эрозиями у 20% больных.
Часто пациенты отмечают скрипящий шум, возникающий при двигательной активности суставов. Это свидетельствует о трении сухожилий и отложении коллагеновых волокон на оболочках сосудов и мышц, вследствие чего формируются сгибательные контрактуры. Обширные поражения могут привести к разрыву мышечных связок и нарушению функционирования пальцев рук и кистей, которые наиболее подвержены артриту при склеродермии.
Дополнительно суставный синдром характеризуется кальцинозом (обызвествлением) мягких тканей. Это явление наблюдается у 40% больных и прогрессирует довольно медленно: в среднем процесс развития занимает 11 лет с момента обнаружения склеродермии.
Вернуться к оглавлению
Особенности обследования пациентов
Постановка больного на учет и назначение необходимого лечения зависят от итоговых показателей, полученных при диагностировании. Во время обследования выявляют специальные маркеры, свидетельствующие о воспалительном процессе или активной фазе болезни. Это могут быть повышенные значения СОЭ, С-реактивного белка, мышечных ферментов, оксипролина. Если прогнозируется диагноз артрита, особое внимание уделяется результатам анализов, на которых видно развитие остеопороза, склеротическое поражение сосудов, кальцинированные включения в мягких тканях, нарушение микроциркуляции. Диагностика заболевания проводится с помощью следующих тестов и процедур:
 Для полного обследования больному необходимо сдать биохимический анализ крови.
Для полного обследования больному необходимо сдать биохимический анализ крови.
- общий и биохимический анализы крови;
- исследование мочи;
- выявление специфических аутоантител;
- определение плотности костной ткани (денситометрия);
- изучение капилляров ногтевого ложа;
- рентгенография;
- спектральная ультразвуковая допплерометрия сосудов;
- УЗИ околосуставных тканей, суставов, мышц.
Вернуться к оглавлению
Методы лечения
Современная медицина не может предложить единую терапию, способную полностью излечить пациента от артрита при склеродермии. Медикаментозное лечение назначается с учетом стадии прогрессирования и характера течения патологии. В зависимости от конечного воздействия, лекарственные средства разделяют на 3 группы:
- Сосудорасширяющие: «Нифедипин», «Никардипин», «Верапамил», «Циннаризин», «Риодипин». Препараты нормализуют кровоток вследствие расширения сосудистых просветов, улучшают реологические качества крови, а также снижают интенсивность проявления феномена Рейно.
- Антисклерозирующие и противовоспалительные: «Пеницилламин», «Ибупрофен», «Нимесулид», «Диклофенак». Терапия направлена на снижение выработки коллагена, а также на уменьшение болезненных ощущений в мышцах и суставах.
- Иммуносупрессивные: «Циклофосфамид», «Метотрексад». Для угнетения аутоиммунной реакции организма проводится пульс-терапия в виде курса инъекций.
Для самостоятельной профилактики застоя крови и улучшения подвижности суставов при артрите, больным рекомендуется избегать переохлаждения, чрезмерного пребывания на улице при отрицательных температурах, вибрационного воздействия; выполнять активные физические нагрузки, следить за питанием, исключить алкоголь и сигареты. Профилактическое обследование больных склеродермией в диспансерных учреждениях показано 2—4 раза в году с консультацией соответствующих специалистов, сдачей необходимых анализов и прохождением дополнительных процедур (рентгенографии, электрокардиографии, УЗИ).
Источник
Очаговая склеродермия – это хроническое заболевание соединительной ткани, характеризующееся преимущественным поражением кожных покровов. Клинически проявляется уплотнением (индурацией) различных участков кожи с последующей атрофией и изменением пигментации, образованием контрактур. Диагноз ставится на основании симптоматики, обнаружения в крови антинуклеарного фактора и антицентромерных антител. В сомнительных случаях проводится гистологическое исследование кожи. Лечение заключается в применении глюкокортикостероидов, иммунодепрессантов, антифиброзных средств, блокаторов кальциевых каналов и проведении ПУВА-терапии. В ряде случаев выполняются хирургические операции.
Общие сведения
Очаговая (локализованная, ограниченная) склеродермия – хроническое аутоиммунное заболевание из группы диффузных болезней соединительной ткани. Патология встречается повсеместно, распространенность составляет от 0,3 до 3 случаев на 100 000 человек. Чаще страдают женщины европеоидной расы. Возраст манифестации очаговой склеродермии зависит от формы. Бляшечная склеродермия чаще встречается у взрослых (30-40 лет), линейная — у детей от 2 до 14 лет, склероатрофический лихен – у женщин старше 50 лет. При локализованной форме, в отличие от системной, поражение внутренних органов в большинстве случаев либо минимально, либо отсутствует. Имеется ассоциация склеродермии с патологиями щитовидной железы (тиреоидитом Хашимото, болезнью де Кервена).
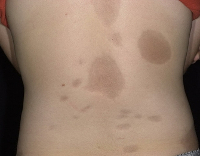
Очаговая склеродермия
Причины
Точная причина заболевания неизвестна. Предполагается этиологическая роль бактерии Borrelia burgdorferi, вызывающей лайм-боррелиоз, однако убедительных данных за эту теорию на сегодняшний день нет. В развитии склеродермии важную роль играет наследственная предрасположенность. Были выявлены более частые случаи очаговой склеродермии среди близких родственников. При проведении генетических исследований обнаружена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой заболевания. Провоцирующими факторами, способствующими возникновению склеродермии, являются переохлаждения, травмы, постоянные вибрационные воздействия на кожу, прием лекарственных препаратов (блеомицина). Триггерными эффектами также обладают различные химические соединения (хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители).
Патогенез
Выделяют три основных патогенетических механизма склеродермии – фиброз (разрастание соединительной ткани), аутоиммунное повреждение и сосудистые нарушения. Иммунная аутоагрессия заключается в выработке лимфоцитами антител к соединительной ткани и ее компонентам. Также лимфоциты синтезируют интерлейкины, которые стимулируют пролиферацию фибробластов, гладкомышечных клеток и образование коллагена. Разрастающаяся при этом соединительная ткань замещает нормально функционирующую ткань. В результате повреждения эндотелия сосудов антителами и пролиферирующими гладкомышечными клетками снижается уровень простациклина (вещества, обладающего антиагрегантными и вазодилатирующими свойствами). Это приводит к спазму микрососудов, повышению адгезии и агрегации форменных элементов крови, внутрисосудистой коагуляции и микротромбозу.
Классификация
Очаговая склеродермия подразделяется на множество форм. Наиболее распространенными являются бляшечная и линейная. У ряда пациентов могут наблюдаться одновременно несколько вариантов заболевания. Существует целый ряд классификаций, но наиболее оптимальной и широко используемой считается классификация клиники Мэйо, включающей следующие разновидности очаговой склеродермии:
- Бляшечная. Данная форма в свою очередь подразделяется на поверхностную (морфеа) и узловатую (келоидоподобную). Характерны типичные участки уплотнения кожи с атрофией и нарушением пигментации.
- Линейная. К ней относятся полосовидная, саблевидная формы, а также прогрессирующая гемиатрофия лица Парри-Ромберга. Очаги располагаются в виде линий по ходу сосудисто-нервного пучка.
- Генерализованная (многоочаговая). Проявляется сочетанием бляшечного и линейного вариантов. Очаги распространены по всему телу.
- Буллезная. При данной разновидности на коже возникают пузыри с жидкостным содержимым, оставляющие после себя эрозии.
- Пансклеротическая инвалидизирующая. Наиболее неблагоприятная форма очаговой склеродермии. Характеризуется тяжелым, прогрессирующим течением, плохо поддается лечению. Поражаются все слои кожи и ткани, лежащие под ней. Развиваются грубые контрактуры суставов и длительно незаживающие язвы на коже.
- Склероатрофический лихен Цумбуша (болезнь белых пятен). Характерно образование пятен белого цвета, сопровождающихся нестерпимым зудом. Преимущественная локализация пятен – половые органы.
Симптомы
Для клинической картины типично образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию. В начале заболевания на коже конечностей, шеи или туловища появляются пятна сиреневого или лилового цвета, имеющие нечеткие края. Размер пятен может сильно варьировать – от просяного зерна до размеров ладони и больше. На этом этапе пациент не испытывает каких-либо неприятных ощущений или боли. Затем пятна начинают отекать, кожа в центре очага уплотняется, становится блестящей, приобретает цвет слоновой кости. Пациент начинает ощущать зуд, покалывания, стянутость кожи, болезненность. Далее наступает стадия атрофии. Кожа в очагах истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия (гипер- или депигментация) и телеангиэктазии. Иногда развивается атрофодермия (участки западения кожи).
При линейной склеродермии очаги расположены по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей (саблевидная форма). Прогрессирующая гемиатрофия представляет собой глубокий процесс с поражением всех тканей половины лица — кожи, подкожной клетчатки, мышц и костей лицевого скелета, что приводит к выраженной деформации лица, обезображивающей внешний вид пациента. Также происходит атрофия половины языка и снижение вкусовой чувствительности.
Из внекожных признаков очаговой склеродермии стоит отметить офтальмологические и неврологические проявления при гемиатрофии Парри-Ромберга. Они включают выпадение ресниц и бровей на стороне поражения, западение глазного яблока из-за атрофии глазных мышц и орбитальной клетчатки, нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки. Также возможно развитие феномена Рейно. Симптомы синдрома Рейно следующие – стадийное изменение окраски кожи пальцев рук вследствие вазоспазма и последующей гиперемии (бледность, цианоз, покраснение), сопровождающееся онемением, болью и покалыванием в пальцах рук. Остальные экстрадермальные проявления, характерные для системной склеродермии, встречаются крайне редко.
Осложнения
Наиболее распространенная проблема рассматриваемого заболевания – косметические дефекты. Серьезные осложнения, представляющие угрозу для жизни больного, возникают редко. К ним относятся нарушение мозгового кровообращения при гемиатрофии лица, ишемия и гангрена пальцев рук при феномене Рейно, выраженные контрактуры суставов, инвалидизирующие пациента. Через несколько лет после дебюта болезни могут развиться тяжелые поражения внутренних органов – фиброз легких, легочная гипертензия, фиброз миокарда, перикардит, стриктуры пищевода, острая нефропатия, почечная недостаточность.
Диагностика
Пациентов с очаговой склеродермией курируют врачи ревматологи и дерматологи. При постановке диагноза учитывается клиническая картина, семейный анамнез. Все методы диагностики направлены в первую очередь на определение степени вовлечения внутренних органов и исключение системной склеродермии. С этой целью применяются следующие исследования:
- Лабораторные. В анализах крови выявляются эозинофилия, повышение уровня ревматоидного фактора, гаммаглобулинов, высокие титры антицентромерных антител и антинуклеарного фактора (АНФ). Наличие антител к топоизомеразе (анти-Scl 70) свидетельствует в пользу системного процесса. При развитии «склеродермической почки» в моче появляются белок и эритроциты.
- Инструментальные. При капилляроскопии наблюдается дилатация капилляров без участков некроза. По данным ФЭГДС могут встречаться признаки эзофагита, стриктуры пищевода. При фиброзе миокарда на ЭКГ иногда обнаруживаются нарушения ритма сердца, на ЭхоКГ – зоны гипокинеза, выпот в перикардиальную полость. На рентгенографии или компьютерной томографии легких отмечаются интерстициальные изменения.
- Гистологическое исследование биоптата кожи. Заключительный этап, позволяющий достоверно поставить диагноз. Проводится при сомнительных результатах предыдущих исследований. Характерны следующие признаки — инфильтрация лимфоцитами, плазмоцитами и эозинофилами в ретикулярном слое дермы, утолщенные коллагеновые пучки, набухание и склероз сосудистой стенки, атрофия эпидермиса, сальных и потовых желез.
Очаговую склеродермию дифференцируют с другими формами склеродермии (системной, склеродермой Бушке), дерматологическим заболеваниями (саркоидозом кожи, липонекробиозом, склеродермоподобной формы поздней кожной порфирии, базально-клеточным раком), поражением мягких тканей (панникулитом, липодерматосклерозом, эозинофильным фасциитом). В дифференциальной диагностике принимают участие онкологи, гематологи.
Лечение
Этиотропной терапии не существует. Метод лечения и вид лекарственного средства необходимо подбирать с учетом формы заболевания, тяжести течения и локализации очагов. При линейной и бляшечной формах используются топические глюкокортикостероиды высокой и сверхвысокой активности (бетаметазон, триамцинолон), синтетические аналоги витамина Д. При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. В случае поражений внутренних органов с целью уменьшения фиброзообразования назначаются пеницилламин и инъекции гиалуронидазы.
При неглубоких процессах хорошим терапевтическим действием обладает ПУВА-терапия, которая включает облучение кожи ультрафиолетовыми волнами длинного спектра с одновременным пероральным или наружным применением фотосенсибилизаторов. Тяжелое поражение кожи служит показанием к применению иммунодепрессантов (метотрексата, такролимуса, микофенолата), синдром Рейно — блокаторов кальциевых каналов (нифедипина) и препаратов, улучшающих микроциркуляцию (пентоксифиллина, ксантинола никотината). При склероатрофическом лихене проводится низкоинтенсивная лазеротерапия. В случае развития контрактур суставов, значительно затрудняющих движения, или грубых деформаций скелета и косметических дефектов лица требуется хирургическая операция.
Профилактика и прогноз
В подавляющем большинстве случаев очаговая склеродермия имеет доброкачественное течение. Правильно подобранная терапия позволяет добиться регресса симптомов. Иногда наступают спонтанные ремиссии заболевания. Неблагоприятные исходы возникают при тяжелых формах (прогрессирующей гемиатрофии лица, пансклеротической инвалидизирующей склеродермии), а также поражении внутренних органов. Эффективных методов профилактики не разработано. Рекомендуется избегать или максимально ограничить контакт кожи с химическими соединениями (кремнием, сицилием, хлорвинилом, нефтепродуктами, органическими растворителями, пестицидами, эпоксидной смолой).
Источник
Артрит и склеродермия
Процесс ухудшения подвижности суставов, обычно проявляющийся вследствие развития артрита, также может быть вызван редким заболеванием — склеродермией. Патология характеризуется необратимыми процессами в соединительной ткани, которые выражаются уплотнением и отвердеванием кожи. Согласно статистике, у женщин болезнь прогрессирует в 4 раза чаще, чем у мужчин.
Общие сведения о склеродермии как провокатора артрита
Склеродермия считается аутоиммунным заболеванием, вызывающим сосудистые патологии, нарушения в опорно-двигательном аппарате, изменения в кожных покровах. Болезнь развивается вследствие повышенной выработки коллагена, который накапливается в межклеточном веществе, что и приводит к утолщению эпителия и более выраженному проявлению артрита. К провоцирующим факторам развития заболевания относят вибрации, травмы, охлаждение, воздействие химических элементов, приобретение повышенной чувствительности к аллергическим веществам, нарушения нейроэндокринного характера.
Воздействие на суставы
На ранних этапах склеродермии у 1/3 пациентов развивается суставный синдром. Появляется утренняя скованность конечностей, поскольку поражение симметрично распространяется на запястья, локтевые и коленные сгибы, голеностоп, пальцы рук. При поражении суставов характерно появление полиартралгий, артритов в подострой форме, вначале имеющих преходящий характер. Воспалительный процесс может сопровождаться припухлостью или покраснением отдельных участков, повышением температуры тела. При длительном течении болезни происходит сужение просвета сосудов, уменьшение количества межсуставной жидкости и потеря эластичности хрящевой ткани, что характерно и для обычного артрита. Вследствие схожести клинической картины, эти патологии бывает трудно дифференцировать. Ревматоидная болезнь и склеродермия могут протекать параллельно друг другу.
Деформация структуры костной ткани и сухожилий
Параллельно происходят патологические процессы в костях, проявляющиеся развитием остеолиза в области концевых фаланг кистей, в редких случаях — стоп. Результатом остеолитических изменений становится укорочение пальцев. Рентгенологическое обследование может выявить снижение минерализации костей, что проявляется эпифизарным остеопорозом и эрозиями у 20% больных.
Часто пациенты отмечают скрипящий шум, возникающий при двигательной активности суставов. Это свидетельствует о трении сухожилий и отложении коллагеновых волокон на оболочках сосудов и мышц, вследствие чего формируются сгибательные контрактуры. Обширные поражения могут привести к разрыву мышечных связок и нарушению функционирования пальцев рук и кистей, которые наиболее подвержены артриту при склеродермии.
Дополнительно суставный синдром характеризуется кальцинозом (обызвествлением) мягких тканей. Это явление наблюдается у 40% больных и прогрессирует довольно медленно: в среднем процесс развития занимает 11 лет с момента обнаружения склеродермии.
Особенности обследования пациентов
Постановка больного на учет и назначение необходимого лечения зависят от итоговых показателей, полученных при диагностировании. Во время обследования выявляют специальные маркеры, свидетельствующие о воспалительном процессе или активной фазе болезни. Это могут быть повышенные значения СОЭ, С-реактивного белка, мышечных ферментов, оксипролина. Если прогнозируется диагноз артрита, особое внимание уделяется результатам анализов, на которых видно развитие остеопороза, склеротическое поражение сосудов, кальцинированные включения в мягких тканях, нарушение микроциркуляции. Диагностика заболевания проводится с помощью следующих тестов и процедур:
Для полного обследования больному необходимо сдать биохимический анализ крови.
- общий и биохимический анализы крови;
- исследование мочи;
- выявление специфических аутоантител;
- определение плотности костной ткани (денситометрия);
- изучение капилляров ногтевого ложа;
- рентгенография;
- спектральная ультразвуковая допплерометрия сосудов;
- УЗИ околосуставных тканей, суставов, мышц.
Вернуться к оглавлению
Методы лечения
Современная медицина не может предложить единую терапию, способную полностью излечить пациента от артрита при склеродермии. Медикаментозное лечение назначается с учетом стадии прогрессирования и характера течения патологии. В зависимости от конечного воздействия, лекарственные средства разделяют на 3 группы:
- Сосудорасширяющие: «Нифедипин», «Никардипин», «Верапамил», «Циннаризин», «Риодипин». Препараты нормализуют кровоток вследствие расширения сосудистых просветов, улучшают реологические качества крови, а также снижают интенсивность проявления феномена Рейно.
- Антисклерозирующие и противовоспалительные: «Пеницилламин», «Ибупрофен», «Нимесулид», «Диклофенак». Терапия направлена на снижение выработки коллагена, а также на уменьшение болезненных ощущений в мышцах и суставах.
- Иммуносупрессивные: «Циклофосфамид», «Метотрексад». Для угнетения аутоиммунной реакции организма проводится пульс-терапия в виде курса инъекций.
Для самостоятельной профилактики застоя крови и улучшения подвижности суставов при артрите, больным рекомендуется избегать переохлаждения, чрезмерного пребывания на улице при отрицательных температурах, вибрационного воздействия; выполнять активные физические нагрузки, следить за питанием, исключить алкоголь и сигареты. Профилактическое обследование больных склеродермией в диспансерных учреждениях показано 2—4 раза в году с консультацией соответствующих специалистов, сдачей необходимых анализов и прохождением дополнительных процедур (рентгенографии, электрокардиографии, УЗИ).
Источник статьи: https://etosustav.ru/vospalenia/nedugi/artrit-pri-sklerodermii.html
Склеродермия — причины, симптомы, диагностика, лечение
Что такое склеродермия?
Склеродермией – что в переводе с древнегреческого буквально означает «твердая кожа» – поражены около 300,000 жителей Соединенных Штатов. Это состояние не обладает контагиозным характером, а также не отличается инфекционной природой либо развитием в виде злокачественных образований. Для указанной патологии характерны два состояния – склеродермия определенной локализации либо системный склероз.
Локализованная склеродермия
Данное состояние, в основном, поражает кожу, но также способно влиять на такие образования под кожным покровом как жировая, соединительная, мышечная и костная ткани. Склеродерма локализованной природы чаще встречается у детей. Среди взрослых пациентов указанная патология в большей мере распространена среди женщин, чем у мужчин. Развитие заболевания чаще всего встречается у людей в возрасте от 20 до 50 лет.
Выявлены два типа локализованной склеродермии:
- Линейная.Этот тип заболевания сопровождается утолщениями кожи в виде линий или полос, для которых типична локализация в зоне рук, ног или головы. Линейная склеродермия может спровоцировать глубокие повреждения тканей (изъязвление кожных покровов).
- Бляшечная.Для данного типа характерны появления одного или нескольких пятен овальной формы с ригидной кожей и более светлой либо темной пигментацией.
Системный склероз
Это состояние способно поражать различные части и системы тела, такие как кожа, кровеносные сосуды, органы пищеварительного тракта, сердце, легкие, почки, мышцы и суставы. Изменения, связанные с системным склерозом, наблюдаются у 30% пациентов со склеродермией. Системный склероз принято подразделять на лимитированный (очаговый) и диффузный.
Лимитированная склеродерма. Поражает кожу лица, рук и пальцев на них, пальцев ног и самих ног. У многих пациентов первыми симптомами системного склероза являются синдром Рейно и опухание пальцев – они могут появиться за несколько лет до развития других проявлений болезни. В случаях, когда затронуты внутренние органы, данная разновидность склеродермии может иметь смазанную симптоматику. Однако у части больных синдром Рейно, нарушения работы желудочно-кишечного тракта и поражения легких наблюдаются в острой форме. Еще одним проявлением очаговой склеродермы у некоторых пациентов является КРЕСТ (CREST)-синдром. Название этого проявления болезни является аббревиатурой, объединяющей первые буквы из названий пяти состояний, объединенных синдромом: кальциноз, [синдром] Рейно, эзофагеальная (пищевода) дисфункция, склеродактилия (поражение пальцев рук) и телеангиэктазия (расширение поверхностных сосудов).
Диффузная склеродерма. Утолщения кожи множественной локализации. Изменения эпидермиса способны затронуть любую часть тела, но чаще распространяются руки, бедра, грудь, живот и лицо. Они могут сопровождаться ограничением гибкости, зудом и болезненностью. Диффузная склеродермия способна поражать кровеносные сосуды, сердце, суставы, мышцы, пищевод, кишечник и легкие, причем степень вовлеченности этих органов и систем в патологическое состояние может заметно варьироваться. На фоне нелеченой дисфункции почек возможно развитие гипертонии. Основной причиной смертности при склеродермии являются осложнения, связанные с легкими. В редких случаях системный склероз сопровождается поражением только внутренних органов, не затрагивающим кожу.
Причины склеродермии
Причины развития склеродермы неизвестны. Считается, что это – заболевание аутоиммунной природы, то есть в его основе лежит аномальная реакция, при которой защитная система организма угнетает работу органов и систем собственного тела. Учеными установлено, что у пациентов со склеродермией наблюдается перепроизводство коллагена – ключевого компонента соединительной ткани. Избыточное депонирование коллагена приводит к уплотнению кожи и нарушениям работы внутренних органов.
Симптомы склеродермии
Симптомы склеродермии могут иметь различный характер и частично зависят от типа заболевания. Они включают:
- Отложения кальция под кожей (кальциноз), которые иногда могут ее повреждать, а вскрытие таких очагов сопровождается выделением белого или крошковатого экссудата
- Проблемы с пищеварением, в том числе угнетение моторики пищевода, которое может сопровождаться ощущением застревания пищи; заброс кислоты из желудка в пищевод; запор
- Сухость в полости рта, глаз, кожи или вагинальная сухость, вызванная уменьшением выделений из влагосодержащих желез
- Кардиопатии, такие как аритмия, сердечная недостаточность, воспаление сердечной оболочки (перикардит) и скопление жидкости в ней.
- Нарушения работы почек, которые могут спровоцировать повышение кровяного давления, а иногда – почечную недостаточность
- Такие проблемы с легкими как рубцевание ткани в них или повышение кровяного давления в артериях, питающих легкие (легочная артериальная гипертензия)
- Ригидность, опухание, гиперемия и болезненная чувствительность к прикосновениям в суставах
- Мышечная слабость, часто локализованная в верхней части рук или бедрах
- Синдром Рейно – состояние, при котором снабжение кожи кровью сокращается как реакция на низкую температуру или эмоциональный стресс; при этом кожа пальцев рук и ног синеет
- Утолщение кожи на пальцах (склеродактилия), которое затрудняет их сгибание и разгибание
- Изменения кожных покровов: затвердевание и утолщение, а также блеск кожи или выпадение волос в пораженном участке
- Телеангиэктазия – расширение мелких кровеносных сосудов, заметное на фоне кожи в виде сосудистой сетки или звездочек
Диагностика склеродермии
Для постановки диагноза врачу потребуется провести опрос относительно истории болезни, провести физический осмотри назначить ряд лабораторных исследований, а также биопсию тканей кожи (процедура, входе которой производится забор образца или образцов тканей с последующим изучением материала под микроскопом).
Лечение склеродермии
Склеродерму невозможно излечить, однако имеется ряд методик, которые способствуют устранению симптоматики заболевания. Они объединяют медикаментозную терапию и коррекцию образа жизни. Поскольку проявления болезни могут значительно варьироваться у различных пациентов, варианты лечения также разнообразны. Основным специалистом в команде лечащих врачей, вероятно, будет ревматолог. Возможно также привлечение медиков, профильными направлениями работы которых являются: лечение кардиопатий, заболеваний почек, кожи, легких, зубов и желудочно-кишечного тракта, развитие которых вероятно при склеродермии.
Индивидуальная организация лечения склеродермии
Один из лучших способов справиться с проявлениями заболевания – активное осознанное участие пациента в лечении и соответствующая коррекция образа жизни.
Источник статьи: https://artritpobedim.ru/tipy-artrita/sklerodermiya/
Источник
