Артрит высыпания на коже фото

Дата публикации: 04.03.2019
Дата проверки статьи: 02.12.2019
Артрит — воспаление всех структур сустава разного происхождения. Будучи системным патологическим процессом, характеризуется не только поражением опорно-двигательного аппарата, но и нарушениями со стороны других органов и систем. Выраженность внесуставных синдромов невысокая, и не выходит на первый план в клинической картине. Одним из системных проявлений артрита является сыпь на коже и слизистых оболочках. Подобный симптом возникает, как нежелательная побочная реакция на препараты, используемые для лечения основного процесса или указывает на определенный вид артрита: инфекционный, псориатический, ювенильный ревматоидный.
Правильная оценка и разъяснение кожных изменений играет важную роль в диагностическом поиске, позволяет достоверно и своевременно распознать болезнь, выстроить оптимальную тактику терапии. В статье ниже освещены причины появления сыпи при артрите, специфика клиники, особенности диагностики и лечения.
Кожные проявления сопровождают течение ювенильного ревматоидного артрита. Сыпь, как правило, появляется на конечностях и туловище. Возникает одновременно с другими внесуставными проявлениями: увеличением лимфоузлов, умеренной температурой, болезненностью живота, тяжестью в подреберьях. К развитию болезни приводят внутренние и внешние факторы или их сочетание: инфекции, травмы, переохлаждения, аутоиммунные процессы, наследственная предрасположенность.
Высыпания на коже и слизистых характерны для инфекционного артрита. Подобную клинику чаще вызывает гонококковая инфекция. Патологические элементы при гонорейном артрите определяются на коже над суставами кистей рук, локтей, коленей, голеностопа. Сыпь на коже — признак псориатического артрита. В развитии болезни предполагается участие инфекции, наследственного фактора, аутоиммунных нарушений. Чаще поражает межфаланговые и пястно-фаланговые суставы.
В других случаях кожный синдром может быть следствием приема лекарственных препаратов, влияющих на течение артрита, в частности это иммунодепрессанты. Тогда одновременно с сыпью наблюдается зуд, шелушение кожи, язвочки на слизистой оболочки рта, выпадение волос, тошнота, рвота.
О чём говорит сыпь при артрите
Прослеживается связь между образованием изменений на коже и поражением суставов инфекцией. В других случаях, сыпь при артрите рассматривают, как побочную реакцию медикаментозного лечения. В зависимости от причин высыпания обычно появляются в дебюте заболевания, и при стихании активности основных процессов уменьшаются или полностью исчезают. В некоторых случаях могут оставаться в течение нескольких месяцев.
Дифференциальный диагноз сыпи на коже и слизистых оболочках проводят с такими заболеваниями, как:
- ревматическая лихорадка;
- болезнь Стилла;
- субсепсис Висслера-Фанкони;
- склеродермия;
- системная красная волчанка;
- дерматомиозит;
- системные васкулиты;
- геморрагический васкулит;
- узелковый полиартериит;
- болезнь Лайма;
- синдром Рейтера;
Кожные высыпания встречаются при периодической болезни, болезни Кавасаки, коллагенозах, других редких ревматологических патологиях. Ввиду однотипной клинической картины важно определить вид артрита: анкилозирующий, инфекционный, псориатический, ювенильный ревматоидный.
Запрещено предпринимать любые действия без согласования с доктором. При выраженной суставной боли допускается принять НПВП в таблетках или обезболивающее средство. Если сыпь на теле сопровождается сильным зудом, рекомендовано выпить антигистаминное или обработать кожу в месте поражения противозудной мазью, как “Фенистил”, “Псило-бальзам”, “Гистан Н”. Дальнейшее лечение должен назначать врач, после комплексной диагностики и точного определения болезни, механизмов развития.
Когда нужно обращаться к врачу, и какому?
О наличии опасных патологических процессов в организме свидетельствует возникновение кожной сыпи одновременно с другими патологическими признаками: мышечной болью, утренней скованностью, отечностью и локальной гипертермией над пораженным суставом. Серьезного отношения заслуживают клинические проявления со стороны сердечно-сосудистой, нервной системы, ЖКТ, плохой сон, снижение аппетита, быстрая утомляемость. При наличии одного или нескольких симптомов необходимо обратиться за медицинской помощью к терапевту или непосредственно к узкопрофильным специалистам — ревматологу, дерматологу.
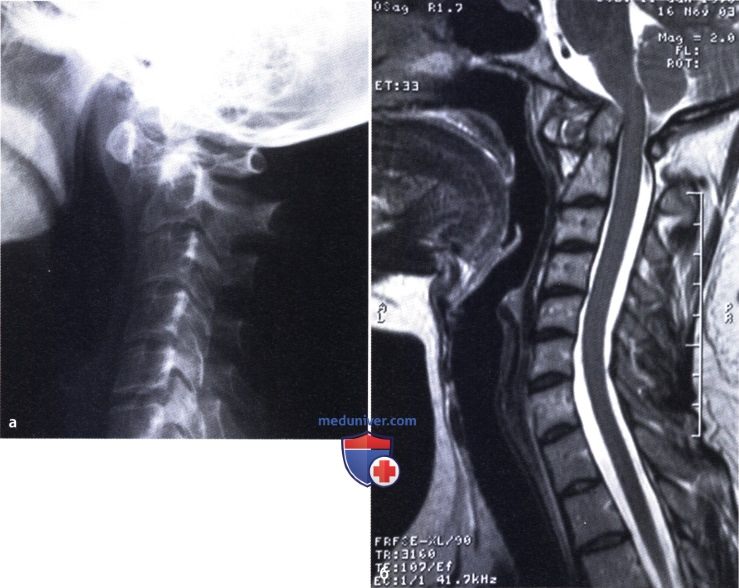
Установлению диагнозу помогают физикальный осмотр, изучение истории болезни, получение от пациента сведений о времени и условиях возникновения симптома, анализ жалоб. Назначают общий и биохимический анализ крови на наличие инфекции, воспалительных компонентов, определяют количественный и качественный состав крови, скорость оседания эритроцитов. Результаты лабораторного исследования в комплексе с данными рентгенографии, магнитно-резонансной томографии суставов, пункции позволяют оценить общее состояние организма, выяснить причины артрита, активность воспаления.
Как лечить артрит, если есть сыпь
Лечение артрита в условиях кожных изменений длительное и комплексное, начинается сразу после установления диагноза. Терапия обращена на снижение активности воспаления, облегчение тяжести симптомов, восстановление двигательных функций суставов, профилактику осложнений. Вводятся ограничения в питании. Из рациона рекомендовано исключить соль, жиры животного происхождения, сладости, газированные напитки, алкоголь, белковую пищу, углеводы. Разрешены растительные жиры, овощи, фрукты, ягоды в ассортименте, кисломолочная продукция с низким процентом жирности.
Медикаментозное лечение
Лекарственная терапия включает нестероидные противовоспалительные препараты для купирования приступа артрита и глюкокортикостероиды, направленные на коррекцию нарушенных функций сустава. В остром периоде назначают НПВП в таблетках: “Нимесулид”, “Мовалис”, “Диклофенак”, “Индометацин”, “Целекоксиб”. При отсутствии положительной динамики или невозможности снять приступ боли — вводят внутримышечно, внутривенно или непосредственно в очаг поражения.
Стероидные гормоны назначают местно, внутрь или внутрисуставно. Наиболее интенсивным методом считается пульс-терапия. Это внутривенное введение больших доз глюкокортикостероидов 250 мг, 500 мг, 1000 мг три дня подряд. Такой метод по скорости наступления и выраженности терапевтического эффекта в несколько раз превосходит пероральные формы, позволяет достичь нужного результата с минимальным риском побочных реакций.
При умеренной и низкой активности воспаления, в стадии ремиссии назначают глюкокортикостероиды в таблетках: “Преднизолон”, “Метилпреднизолон”, “Бетаметазон”, “Дексаметазон”, “Триамцинолон”. Дозировку и курс лечения корректирует врач в случае конкретного пациента, учитывая возраст, пол, противопоказания, наличие других препаратов в схеме лечения.
Снизить активность основного процесса, предупредить осложнения, улучшить прогноз артрита помогают:
- болезнь-модифицирующие антиревматические препараты:“Ремикейд”, “Метотрексат”, “Циклоспорин”;
- иммуноглобулины по типу “Октагам”;
- лекарства для улучшения циркуляции и кровообращения: “Никошпан”, “Пентоксифиллин”, “Никотиновая кислота”;
- спазмолитики: “Мидокалм”, Но-шпа”, “Спазмолгон”;
- противомикробные препараты с учетом чувствительности выявленного возбудителя: цефалоспорины, пенициллины, аминогликозиды; при грибковой инфекции — антимикотические средства.
Для усиления эффекта пероральной терапии одновременно проводят локальное назначение мазей и гелей с противоотечным, обезболивающим, местно-раздражающим эффектом. Наружно используют противозудные и стероидные средства.
Хирургическое лечение
Для решения кожной проблемы, возникшей в условиях артрита, используют исключительно медикаментозные препараты симптоматической и патогенетической терапии. Хирургическое вмешательство необходимо для восстановления функций пораженного сустава или на стадии осложнений. По показаниям выполняют протезирование сустава, прокол сустава и промывание стерильными растворами, артроскопические операции.
Консервативная терапия
Важный компонент в лечении артрита и кожного синдрома, развивающегося на его фоне — физиотерапия: ультрафонофорез лекарственных веществ, грязевые и парафиновые аппликации, ультрафиолетовые лучи, озокеритолечение, лазеротерапия. В восстановительном периоде с целью улучшения двигательных функций сустава, облегчения симптомов назначают массаж, лечебную физкультуру.
Для снижения активности артрита, уменьшения лекарственной нагрузки по показаниям осуществляют:
- гемосорбцию — очищение крови от вредных продуктов: белка, токсинов, иммунных комплексов, антигенов;
- гравитационную хирургию крови — удаление патологических продуктов из крови вне организма больного;
- мембранный плазмаферез — удаление частиц плазмы вместе с вредными веществами с последующим замещением крови специальными препаратами;
- внутривенное лазерное облучение крови;
- ультрафиолетовое облучение крови;
- ПУВА-терапию — прием фотосенсибилизаторов совместно с воздействием ультрафиолетового облучения.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
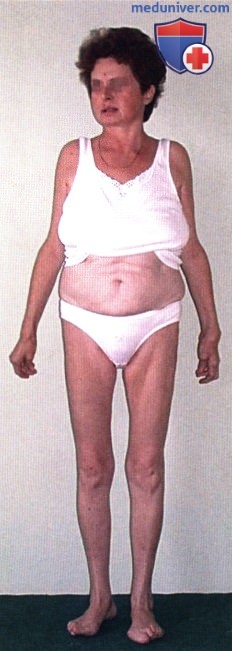
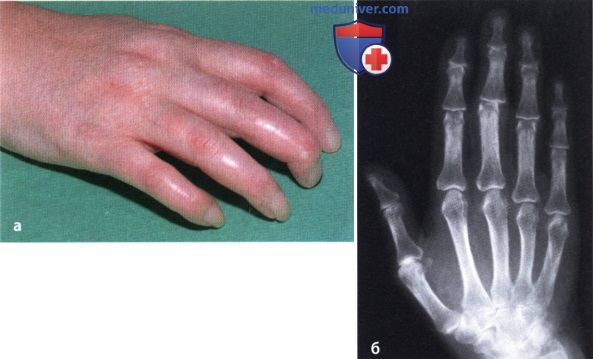
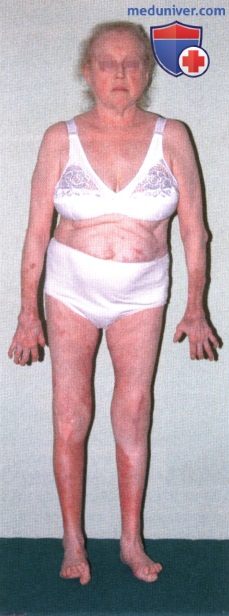
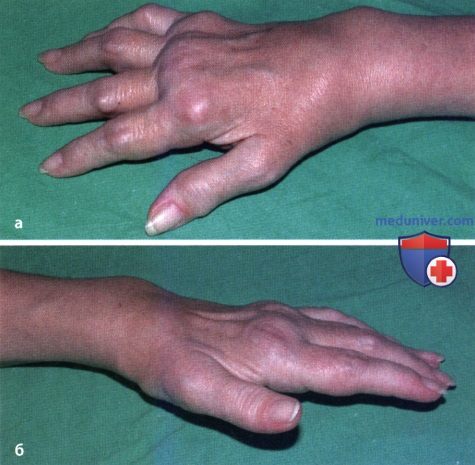
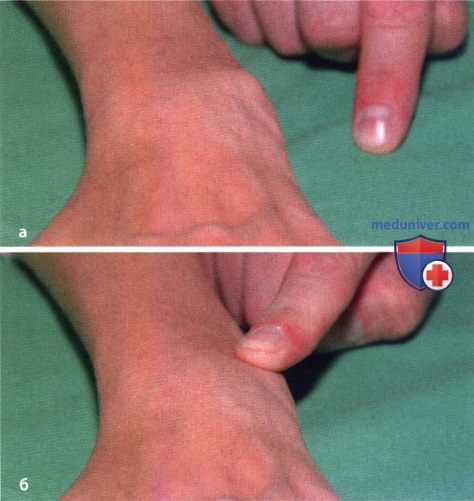
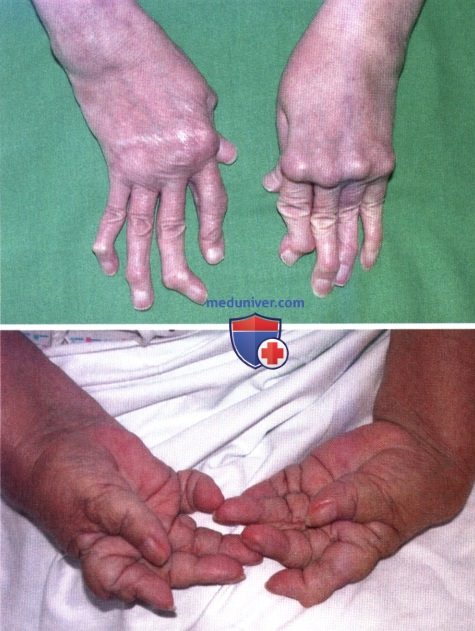
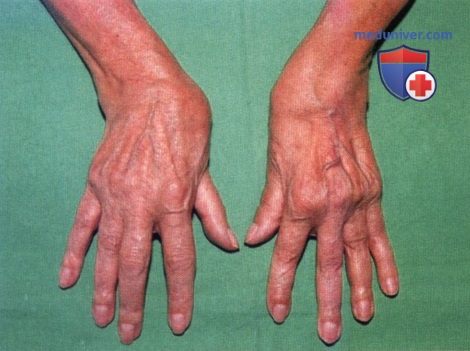
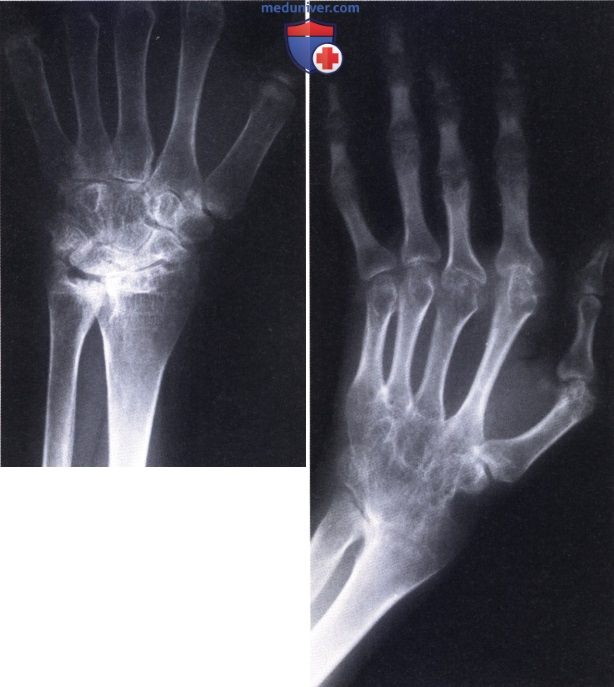
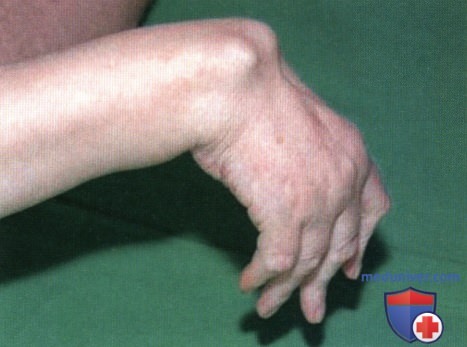
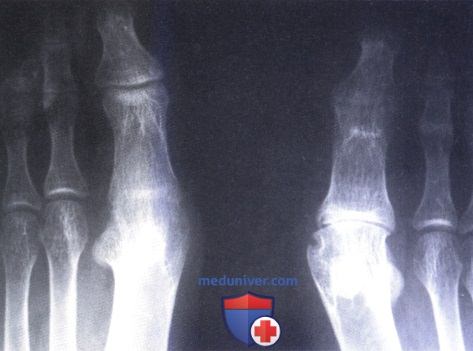
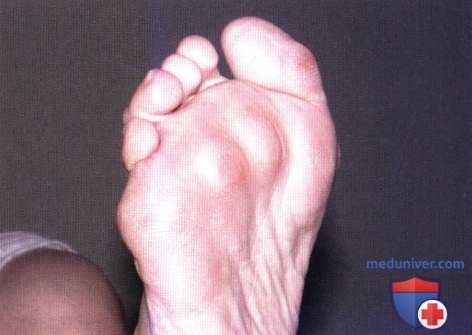
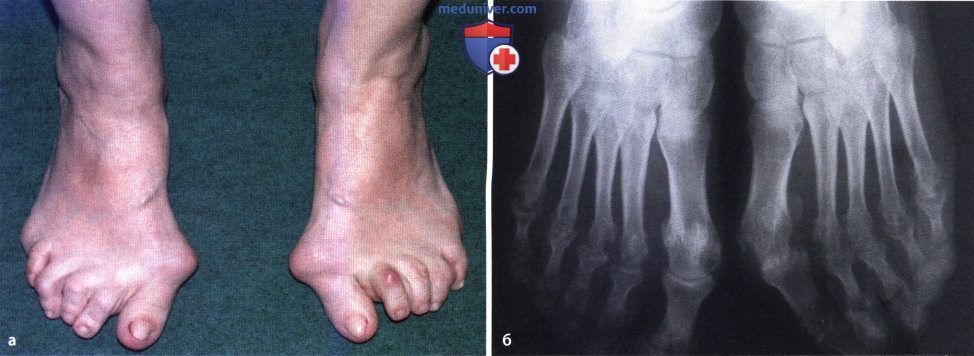
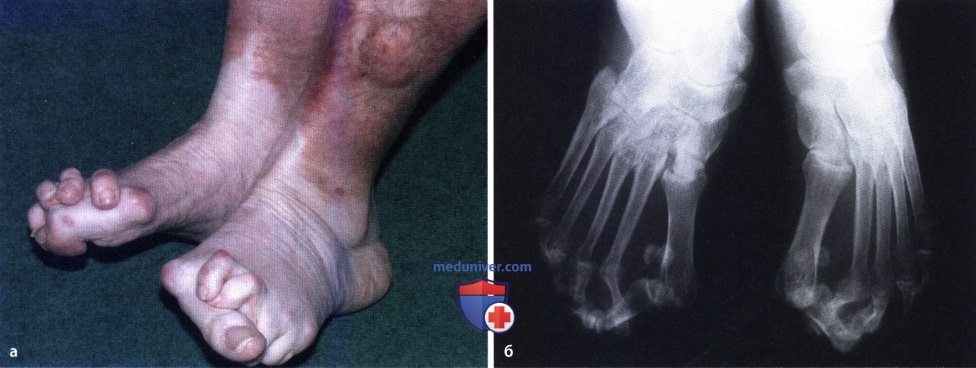
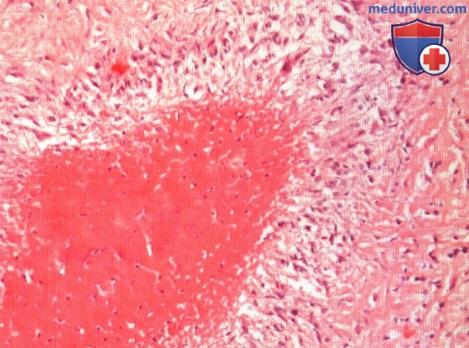
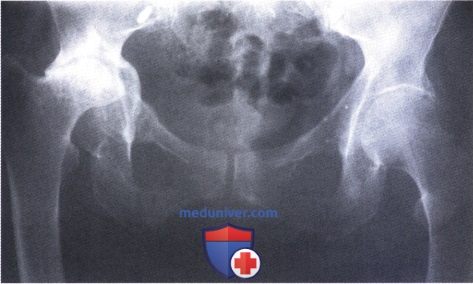
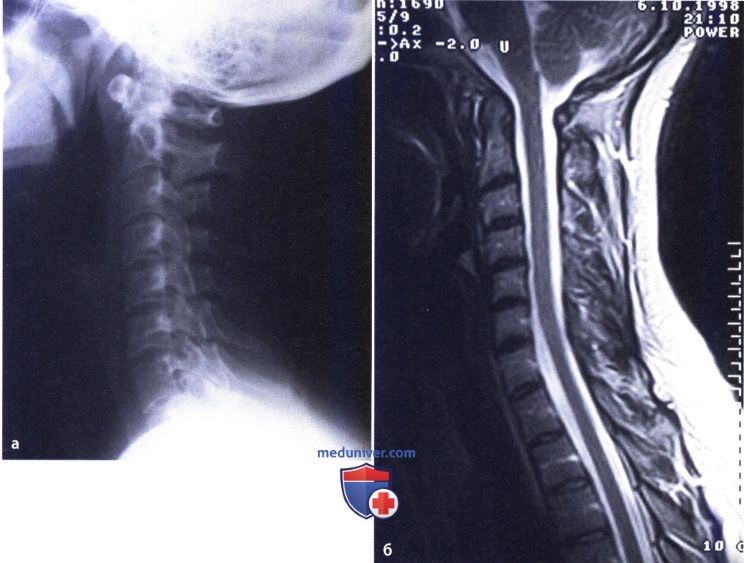
Ревматоидный артрит (РА): атлас фотографийРевматоидный артрит (РА) — хроническое прогрессирующее аутоиммунное воспалительное заболевание с полисуставным характером поражения, причина заболевания неизвестна. Заболевание характеризуется разрушением суставных поверхностей костей и инвалидизацией пациентов, зачастую оно сопровождается и внесуставными поражениями. Серологическими признаками РА является наличие в крови ревматоидного фактора и анти-филаггриновых антител. Заболеваемость РА составляет примерно 1% среди взрослого населения. Заболевание может начаться в любом возрасте, однако, наиболее часто — в возрасте 35-55 лет. Соотношение между женщинами и мужчинами составляет 3:1. Часто наблюдается семейный характер заболевания. У 50% пациентов обнаруживается тканевой антиген HLA-Dr4. Наряду с генетическими причинами важную роль в развитии заболевания играют и внешние факторы. Для диагностики РА используются критерии, принятые Американской ассоциацией ревматологов (ARA). В упрощенном варианте они выглядят следующим образом: Диагноз РА считается достоверным, если имеется, по крайней мере, четыре из вышеперечисленных критериев. В зависимости от выраженности анатомо-функциональных нарушений, выделяют четыре стадии заболевания (по Штейнброкеру). Анатомически выделяют следующие стадии: 1) начальная, 2) умеренно выраженных изменений, 3) выраженных изменений, 4) заключительная. У одного и того же пациента одновременно могут присутствовать различные стадии изменений суставов.
— Также рекомендуем «Ювенильный идиопатический артрит (ЮИА): атлас фотографий» Редактор: Искандер Милевски. Дата публикации: 11.7.2020 |
Источник
Автор Хусаинов Руслан Халилович На чтение 6 мин. Опубликовано 15.11.2018 17:19
Обновлено 15.11.2018 17:19
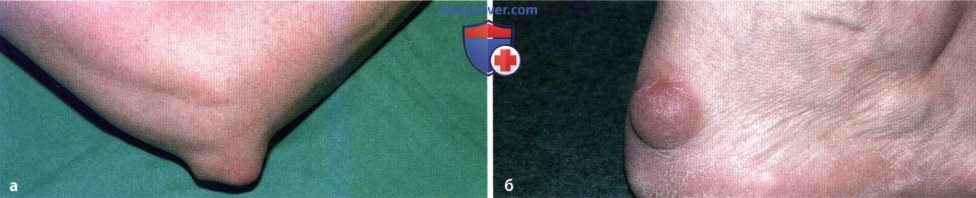
Псориатический артрит — это форма артрита, которая обычно встречается у людей с псориазом. Помимо боли, скованности и отечности суставов, псориатический артрит может вызвать красную, чешуйчатую сыпь.
В этой статье мы обсудим, вызывает ли псориатический артрит высыпания. Мы также рассматриваем симптомы, лечение и домашние средства для псориатической сыпи.
У всех пациентов с псориатическим артритом есть сыпь?
Существует тесная связь между псориатическим артритом и псориазом.
Псориаз — это общее состояние кожи, которое затрагивает около 3 процентов людей в Соединенных Штатах. Это происходит, когда организм слишком быстро заменяет клетки кожи, что может привести к красной, чешуйчатой сыпи, развивающейся на коже.
Врачи не совсем понимают, что вызывает псориаз, но они считают, что это происходит из-за проблемы с иммунной системой.
Примерно у 30 процентов людей с псориазом также развивают псориатический артрит. Псориатический артрит вызывает воспаление суставов, что может привести к боли, отеку и скованности.
Однако не у всех пациентов с псориатическим артритом характерная сыпь псориаза. Согласно обзору 2014 года, примерно у 10 до 37 процентов людей с псориатическим артритом наблюдаются симптомы кожи и суставов одновременно, а около 6-18 процентов людей имеют суставные симптомы до появления псориатической сыпи.
Авторы более позднего обзора утверждают, что около 80 процентов людей с псориатическим артритом испытывают симптомы псориаза, прежде чем развивают системное воспаление.
Псориатическая сыпь
Псориатическая сыпь представляет собой толстые красные пятна кожи с покрытием из серебристых чешуек. Эти пятна могут быть сухими, зудящими и болезненными. Сыпь может развиваться где угодно, но она часто поражает следующие части тела:
- локти;
- колени;
- нижнюю часть спины;
- кожа головы;
- лицо;
- руки;
- ступни.
Существуют различные типы псориаза, каждый из которых может вызвать несколько различную сыпь. В то же время возможно иметь более одного типа псориаза. Некоторые распространенные типы псориаза:
Псориаз бляшек является наиболее распространенной формой, затрагивающей около 85-90 процентов людей с псориазом. Этот тип псориаза вызывает красные сухие пятна кожи с серебристыми чешуйками, покрывающими их. Эти бляшки могут варьироваться как по размеру, так и по форме.
Каплевидный псориаз вызывает много мелких овальных элементов, которые обычно появляются на груди, верхних частях плеч, бедрах и скальпе.
Обратный псориаз вызывает гладкие красные пятна, которые образуются в областях, где кожа складывается, например, вокруг половых органов, груди и подмышек. Трение и потоотделение могут сделать эти пятна еще хуже.
Пустулезный псориаз представляет собой более редкую форму псориаза, которая вызывает появление мелких, наполненных жидкостью пузырьков, известных как пустулы.
Эритродермический псориаз — редкая и тяжелая форма псориаза, которая поражает большую часть тела человека. Он вызывает красную, чешуйчатую кожу, а некоторые люди испытывают сильный зуд или жжение.
Лечение псориатической сыпи
Для людей с псориатической сыпью доступно много разных методов лечения. Выбор лечения будет зависеть от типа и тяжести сыпи. Различные люди реагируют на различные препараты, и некоторые люди могут потребовать сочетание лечения.
Варианты лечения псориатической сыпи включают:
Актуальные препараты
Врачи обычно рекомендуют местное лечение легкого или умеренного псориаза. Они могут включать следующее:
- Смягчающие средства — это не косметические увлажняющие средства, которые помогают защитить кожу и уменьшить сухость, а также зуд.
- Аналоги аналогов витамина D замедляют рост клеток кожи, и они могут помочь удалить чешуйки и сгладить толстые бляшки. Врачи часто назначают их в сочетании с актуальными стероидами.
- Актуальные ретиноиды представляют собой синтетическую форму витамина А, и врачи часто назначают их в сочетании с актуальными стероидами. Ретиноиды помогают замедлить рост клеток кожи, уменьшить масштабирование и уменьшить толстые участки кожи. Женщины, которые беременны, должны избегать ретиноидов.
- Угольная смола поставляется в виде шампуней, пены и мазей, которые доступны через прилавок. Эти препараты могут помочь уменьшить зуд и весы.
- Ингибиторы кальцинеурина включают такролимусную мазь и крем-пимекролимус. Врачи иногда назначают эти препараты для лечения псориаза, особенно псориаза на лице или обратного псориаза.
Фототерапия
Также известная как фототерапия, светотерапия использует ультрафиолетовый (УФ) свет для лечения кожи человека. Фототерапия обычно проводится в больнице или в специальном центре, и человеку может потребоваться от двух до трех сеансов в неделю, чтобы она была эффективной.
Зачастую врачи назначают фототерапию в сочетании с некоторыми актуальными видами лечения.
Фототерапия может быть полезной для людей, имеющих:
- псориаз ногтей;
- псориаз ладоней рук и подошвах ног;
- псориаз кожи головы;
- большие площади псориаза.
Доступны различные виды фототерапии, в том числе:
- Средневолновые ультрафиолетовые лучи (UVB) . При данном виде требуется, чтобы человек стоял в световой коробке и получал дозу невидимого света.
- Лазерное лечение. Врач поставляет высокие дозы света непосредственно в пораженные участки кожи человека.
- ПУВА-терапия. Для этого лечения человек либо принимает препарат псорален, либо принимает ванну, содержащую псорален. Это химическое вещество делает кожу более чувствительной к ультрафиолетовому излучению.
- Домашнее лечение. Человек использует световую коробку или карманное устройство дома.
Фототерапия — хороший метод для людей, которые не могут использовать другие формы лечения псориаза, а именно:
- беременные и кормящие грудью женщины;
- дети;
- люди с ослабленной иммунной системой или инфекцией.
Врачи не рекомендуют фототерапию для людей, которые:
- имеют или имели рак кожи;
- имеют медицинские состояния, которые делают их чувствительными к ультрафиолетовому излучению, включая волчанку и порфирию;
- принимают препараты, которые могут повысить их чувствительность к ультрафиолетовому излучению, включая определенные антибиотики, диуретики и противогрибковые средства
Системные препараты
В случаях, когда псориаз является более серьезным или другие методы лечения не увенчались успехом, врач может назначить системные лекарства. Они могут включать пероральные и внутривенные препараты.
Большинство этих системных препаратов подавляют иммунную систему и могут иметь серьезные побочные эффекты. Врачи также используют некоторые из них для лечения воспаления суставов в ПСА. Примеры включают:
- метотрексат;
- циклоспорин;
- биопрепараты;
- пероральные ретиноиды;
- ингибиторы фосфодиэстеразы, такие как апремиласт.
Домашние средства
Люди с псориатическим артритом могут попробовать использовать домашние средства и изменения образа жизни, чтобы помочь лечить или предотвращать псориатическую сыпь:
- Принимать теплые ванны и душ, но только не горячие. Избегание экстремальных температур может помочь предотвратить сухость кожи.
- Использование смягчающих средств для предотвращения сухой кожи.
- Избегайте косметики и ароматов, которые усугубляют состояние кожи, например, крепкие духи. Вместо этого используйте шампуни без парабенов, кондиционеры и мыло.
- Соблюдение сбалансированной диеты, которая включает большое количество витаминов, минералов и омега-3 жирных кислот. Исследования показывают, что омега-3 могут помочь уменьшить воспаление.
Выводы
В дополнение к воспалению суставов, многие люди с псориатическим артритом также имеют псориатическую сыпь. Эта сыпь обычно красная и чешуйчатая, но ее тип и тяжесть могут значительно различаться.
Лечение псориатической сыпи включает кремы и мази, фототерапию и системные препараты. Обычно врач начинает с назначения более мягких процедур и наблюдает, как реагируют симптомы человека. Некоторые домашние средства также могут помочь уменьшить или предотвратить симптомы псориаза.
Авторы научных исследований предполагают, что средиземноморская диета может замедлить прогрессирование псориаза.
Источник