Артроз артрит коленного сустава операция
Хирургическое вмешательство является радикальным методом лечения запущенных артритов. Операцию выполняют только в тех случаях, когда консервативная терапия оказывается неэффективной. Чаще всего это происходит при острых гнойных артритах, а также хронических прогрессирующих гонартритах, которые сопровождаются выраженными дегенеративными изменениями в суставных хрящах, костях и периартикулярных тканях.
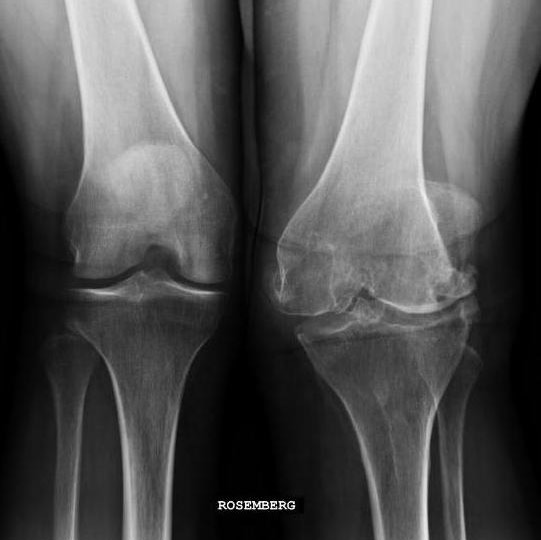
Гонартрит коленного сустава на рентгене.
Что такое артрит коленного сустава
Артриты коленного сустава (гонартриты) — это обширная группа воспалительных заболеваний. В отличие от гонартрозов, они чаще встречаются в молодом возрасте и имеют инфекционно-воспалительную или иммунно-воспалительную природу. В то время как деформирующий артроз развивается после 60 лет и характеризуется дегенеративно-деструктивными изменениями в коленном суставе. Воспаление при гонартрозе возникает вторично, на поздних стадиях болезни.
Виды гонартритов:
- Инфекционный (гнойный септический, вирусный, туберкулезный, бруцеллезный). Развиваются вследствие проникновения патогенных микроорганизмов в суставную полость.
- Реактивный (урогенитальный, постэнтероколитный, постстрептококковый). Возникают в результате образования в крови циркулирующих иммунных комплексов (ЦИК), их проникновения в суставную полость и оседания на синовиальной оболочке.
- Посттравматический. Встречается у спортсменов, которые занимаются экстремальными видами спорта. Воспалительный процесс у них является следствием механического повреждения структур коленного сустава.
- Ревматоидный. Развивается в основном у женщин старше 40-50 лет. При болезни поражаются мелкие суставы кистей рук, однако в воспалительный процесс может вовлекаться и крупные суставы (коленный, тазобедренный).
- Псориатический. Возникает у некоторых пациентов с псориазом и обычно имеет тяжелое течение.
Острые инфекционные и реактивные гонартриты хорошо поддаются консервативному лечению. Хирургическое вмешательство при этих заболеваниях требуется крайне редко и обычно ограничивается малоинвазивными процедурами (пункцией сустава или артроскопией).
Двухсторонний анкилоз коленного сустава.
Ревматоидный и псориатический гонартриты чаще имеют тяжелое течение. Они приводят к массивным дегенеративным изменениям в суставах, повреждению костей и периартикулярных тканей, формированию анкилозов. Подобное случается и у людей с запущенными посттравматическими артритами. Из-за серьезного поражения суставов таким пациентам нередко требуется хирургическое вмешательство.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Стадии гонартрита
Всего выделяют три стадии заболевания:
- Начальная. Характеризуется воспалением внутренней поверхности синовиальной оболочки. Начальная стадия продолжается недолго, поскольку воспалительный процесс быстро распространяется на другие структуры.
- Ранний гонартрит. Воспаление поражает синовиальную оболочку и хрящевые ткани. Происходит утолщение капсулы сустава, она становится отечной. При инфекционной природе заболевания в суставной полости может скапливаться гнойный экссудат, при реактивной — транссудат.
- Запущенный гонартрит. На третьей стадии в синовиальной оболочке и хрящах появляются деструктивные изменения. Позже патологический процесс распространяется на костные и околосуставные ткани. У больного нарушается подвижность колена и, как следствие, всей нижней конечности.
Стадии артрита коленного сустава на рентгене.
Развитие некоторых видов артритов можно остановить, если вовремя начать лечение. Зачастую болезнь удается полностью вылечить, не допустив перехода второй стадии в третью. Большинство инфекционных, реактивных и ранних посттравматических гонартритов хорошо поддаются лечению, при условии своевременности и адекватности проводимой терапии.
Что касается ревматоидного, псориатического и запущенного посттравматического артритов, они имеют хроническое прогрессирующее течение. Это значит, что даже эффективное и своевременное лечение не может остановить их развитие. Поэтому большому количеству больных рано или поздно приходится делать операцию. По статистике, в замене коленного сустава нуждается каждый восьмой пациент с ревматоидным артритом и каждый пятый больной с тяжелыми травмами колена.
Диагностика
Чтобы установить природу и стадию гонартрита, необходимо полноценное обследование. Лишь получив его результаты, врачи могут подобрать адекватную схему лечения и дать ориентировочный прогноз.
Методы диагностики:
- Анализы крови. Позволяют обнаружить признаки воспаления, такие как повышение СОЭ, лейкоцитоз. У пациентов с ревматоидным артритом могут выявлять высокие уровни С-реактивного белка.
- Иммунологические исследования. С их помощью оценивают состояние иммунной системы организма, выявляют специфические антитела и ЦИК. Иммунологические анализы необходимы для выявления причины воспаления, постановки или уточнения диагноза.
- КТ, МРТ, УЗИ. Это высокоинформативные визуализирующие методы позволяющие обнаружить практически любые изменения в синовиальных оболочках, хрящах, связках и т.д.
- Рентгенография. Метод информативен при наличии патологических изменений в костях. С его помощью, по косвенным признакам, также можно обнаружить скопление гноя при остром септическом гонартрите.
- Исследование синовиальной жидкости. Выполняется редко, поскольку для забора жидкости необходима пункция сустава. Процедуру могут делать при острых гнойных артритах, чтобы выявить и идентифицировать возбудителя инфекции.
- Артроскопия. Инвазивный метод диагностики, который чаще всего используют при свежем посттравматическом артрите. Артроскопия позволяет осмотреть суставную полость изнутри и, при необходимости, выполнить в ней несложные манипуляции (эвакуировать скопившуюся кровь, удалить фрагменты разорванного мениска, сшить поврежденную связку).
Можно ли обойтись без операции
Консервативному лечению поддаются только некоторые виды гонартритов: острые инфекционные, реактивные и свежие посттравматические, не сопровождающиеся массивным кровоизлиянием и повреждением структур сустава. При наличии гемартроза, разрыве менисков и связок больным требуется хирургическое вмешательств. В этом случае чаще всего выполняют артроскопию.
При гнойных артритах пациентам нередко требуется пункция коленного сустава. Во время процедуры врачи удаляют скопившийся экссудат, промывают суставную полость и вводят антибиотики.
Ревматоидный, псориатический и другие аутоиммунные артриты на начальных стадиях лечатся консервативно. Однако при позднем назначении медикаментозной терапии и высокой активности заболеваний у больных нарушаются функции колена и появляются хронические боли. В этом случае может возникнуть потребность в эндопротезировании, то есть замене коленного сустава искусственным эндопротезом.
Операция по замене сустава при артрите колена
Замена коленного сустава требуется на поздних стадиях артритов, когда дегенеративные изменения в суставах мешают вести привычный образ жизни. В таких случаях эндопротезирование является единственно эффективным методом хирургического лечения. Операцию делают, чтобы избавиться от болевого синдрома и восстановить нормальную подвижность конечностости.
Показания к тотальному эндопротезированию:
- все виды артритов, сопровождающиеся потерей двигательных функций колена;
- болезнь Бехтерева с поражением коленного сустава;
- тяжелые последствия травм (деформирующий остеоартроз, внутрисуставные переломы, неправильно сросшиеся переломы мыщелков бедренной и большеберцовой кости).
Операция необходима, если у больного есть хотя бы один из этих симптомов:
- хронический болевой синдром, который не поддается лечению;
- вальгусная деформация 20 градусов и более;
- варусная деформация 15 градусов и более;
- сгибательная контрактура 15 градусов и более;
- наличие сложной нестабильности в пораженном суставе.
В замене коленного сустава могут нуждаться не только люди с артритами и их последствиями. Одним из частых показаний к операции является деформирующий остеоартроз (ДОА). Заболевание развивается в пожилом возрасте и сопровождается дегенеративно-деструктивными изменениями в хрящевой и костной ткани. У многих больных выявляют сопутствующий остеопороз.
Перспективы восстановления после операции
Эндопротезирование — самый эффективный метод лечения патологических изменений коленного сустава. Он позволяет избавиться от хронических болей, полность восстановить подвижность колена и вернуть человеку возможность двигаться. При отсутствии осложнений и благоприятном течении восстановительного периода человек уже через несколько месяцев может вернуться к полноценной жизни.
Однако ни один протез не может полностью заменить «родной» сустав. Поэтому после операции придется соблюдать некоторые предосторожности. Нельзя будет становиться на колени, заниматься некоторыми видами спорта, прыгать, падать, делать резкие движения и т.д.
Что касается пациентов с ревматоидным артритом, после хирургического вмешательства им придется и дальше принимать базисные противовоспалительные и генно-инженерные препараты. Медикаментозная терапия необходима для того, чтобы уменьшить активность заболевания, избежать дальнейшего разрушения крупных суставов и еще одной операции.
Итог
В некоторых случаях операция остается единственным эффективным методом лечения артрита и его последствий. Она помогает избавиться от постоянных болей и восстановить подвижность колена. Эндопротезирование является спасением для тех людей, которым не помогли остальные методы консервативного и хирургического лечения. При удачном выполнении операции их трудоспособность восстанавливается уже через 4-6 месяцев.
Источник
Деформирующий остеоартроз (ДОА) крупных сустав широко распространен во всем мире, а заболеваемость им составляет 8-12%. Известно, что артроз коленного сустава (гонартроз) чаще всего встречается у людей старше 55 лет. Однако в последние годы наблюдается рост заболеваемости среди лиц средней возрастной группы (40-55 лет). У молодых пациентов с артрозом часто возникает необходимость в артроскопии коленного сустава. Операцию делают для того, чтобы замедлить прогрессирование болезни и перенести эндопротезирование на более поздние сроки.
Деградация внутреннего мыщелка.
Для чего проводится артроскопия
Большинство случаев деформирующего артроза не обходится без хирургического лечения. На 2-3 стадиях болезни медикаментозная терапия становится малоэффективной. Нестероидные противовоспалительные средства (НПВС) и стероидные гормоны перестают справляться с болью и воспалением. А хрящевая ткань продолжает разрушаться несмотря на прием хондропротекторов и внутрисуставные инъекции гиалуроновой кислоты.
В молодом возрасте многие пациенты отказываются от эндопротезирования и ищут всевозможные способы отложить замену коленного сустава.
Сегодня в хирургическом лечении гонартроза используют три операции: артроскопию, корригирующую остеотомию и тотальное эндопротезирование. У ортопедов нет единого мнения насчет выбора того или иного метода.
Доминирующую позицию среди оперативных методик пока что занимает эндопротезирование — полная замена коленного сустава искусственным эндопротезом. Однако специалисты все больше склоняются к органосохраняющим операциям, которые дают возможность сохранить анатомо-функциональную целостность коленного сустава. К таким операциям и относится артроскопия. Она обеспечивает хороший функциональный результат и позволяет отложить эндопротезирование как минимум на несколько лет.
Плюсы и минусы операции
Главный плюс артроскопии в том, что она является органосохраняющей операцией. В отличие от эндопротезирования, она не требует удаления коленного сустава и установки искусственного имплантата.
Артроскопия — это малоинвазивное хирургическое вмешательство, которое проводится без вскрытия суставной полости. Все манипуляции хирург выполняет через маленькие разрезы, под визуальным контролем (для этого в полость сустава вводится специальная камера). Благодаря этому реабилитация после артроскопии длится недолго и протекает относительно легко.
Во время процедуры.
Минусом артроскопии является ее низкая эффективность в пожилом возрасте и у пациентов с гонартрозом 3-4 стадии. В запущенных случаях в ее выполнении нет смысла, поскольку вскоре после этого все равно придется делать эндопротезирование. Однако у молодых пациентов с остеоартрозом 2-3 стадии, у которых сохранена ось нижней конечности, артроскопия позволяет добиться значительного эффекта и дольше сохранять трудоспособность.
Необходимость хирургического вмешательства
Артроскопию делают не ранее, чем на 2-й стадии гонартроза, когда у пациента разрушено 20-25% хрящевой ткани. Показанием для хирургического вмешательства может быть нарушение подвижности сустава, рецидивирующий синовит или хронический болевой синдром, который не поддается консервативному лечению. К хирургическому вмешательству также могут прибегать в тех случаях, когда человек не хочет в больших количествах принимать противовоспалительные препараты. Как известно, регулярный прием НПВС может навредить желудочно-кишечному тракту.
Людям трудоспособного возраста, у которых ограничена подвижность колена, артроскопия помогает вернуться к нормальному образу жизни. А пациентам с постоянной болью — на несколько лет почувствовать облегчение и отказаться от приема обезболивающих средств (полностью или частично).
Как проводится вмешательство
Операция выполняется под спинальной или периферической регионарной анестезией. Во время артроскопии пациент находится в сознании и может наблюдать за всем происходящим на экране.
Перед хирургическим вмешательством кожу в области коленного сустава обрабатывают с соблюдением всех правил антисептики. Затем хирург делает несколько небольших разрезов. Через них он вводит в полость сустава хирургический инструментарий и артроскоп с камерой. Во время операции изображение выводится на экран, чтобы хирург мог выполнять нужные манипуляции под визуальным контролем. За ходом хирургического вмешательства может наблюдать и сам пациент.
Операция при артрозе коленного сустава 3 и 4 стадии
Для пациентов с артрозом 3 и 4 стадии «золотым стандартом» лечения является эндопротезирование. Полная замена коленного сустава позволяет полностью избавиться от хронических болей и восстановить утраченные функции конечности. В отличие от артроскопии, эндопротезирование гарантирует длительный результат. Современные эндопротезы могут успешно служить до 15-20 лет.
Разрушение хрящей при выраженном артрозе, вид через артроскоп.
В запущенных случаях, по особым медицинским и социальным показаниям, пациентам рекомендуют артродез. Это операция отчаяния, которая предусматривает полное обездвиживание сустава. В таком случае сохраняется опороспособность конечности, но ее функции сильно страдают.
Типы операций при гонартрозе
Сегодня существует несколько видов артроскопических вмешательств. Наиболее распространенные из них:
- Артроскопический лаваж и дебридмент — санационная операция, в ходе которой хирург промывает суставную полость и удаляет из нее фрагменты разрушенных хрящей.
- Хондропластика (мозаичная, коблационная, абразивная) — операция, направленная на восстановление разрушенных хрящей. Вместе с выполнением хондропластики хирург может удалять искривленные мениски, менять форму поврежденных связок и капсулы и т.д.
- Плазменная абляция — воздействие холодом на суставной хрящ. Вызывает уплотнение коллагена в хряще и тем самым улучшает его структурное и функциональное состояние.
- Лазерная артроскопия — предусматривает воздействие на хрящи, субхондральную кость, мениски и синовиальную оболочку специальным лазером. Это высокоэффективная методика, которая пока что используется редко, но продолжает активно внедряться в клиническую практику.
Пациентам, у которых нарушены осевые параметры конечности, вместо артроскопии чаще всего делают корригирующую остеотомию. Операция более инвазивна, но дает гораздо лучший эффект. Она позволяет восстановить ось нижней конечности и добиться хороших функциональных результатов.
Осложнения и последствия
Артроскопия — наиболее безопасная из всех операций на коленном суставе. В редких случаях она может сопровождаться интра- и послеоперационными осложнениями: повреждением нервов, растяжением внутренней боковой связки, затеком внутрисуставной жидкости или кровоизлиянием в суставную полость. Очень редко возникает инфицирование и нагноение. Частота развития осложнений при артроскопических вмешательствах составляет не более 1-2%. Для сравнения: после эндопротезирования неблагоприятные исходы операции и осложнения возникают у 4% пациентов.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Послеоперационная реабилитация
Восстановительный период обычно длится не дольше двух месяцев. А послеоперационные раны заживают в течение 10-14 дней.
В первые дни после артроскопии больному требуется щадить конечность и придавать ей возвышенное положение. Для профилактики тромбоэмболических осложнений ему также необходимо носить компрессионное белье. Лечебную гимнастику пациенту назначают уже на следующий день после операции. Сначала больной занимается в постели, лежа на спине, а затем — в положении стоя.
Подведем итоги
Артроскопические операции эффективны при гонартрозе 2-3 стадии, когда сохранена ось нижней конечности. Они позволяют улучшить функциональное состояние колена и временно избавиться от симптомов артроза. Но скорее всего через несколько лет коленный сустав все равно придется заменить. Поэтому артроскопию следует рассматривать только как временную меру, позволяющую отложить эндопротезирование.
Пациентам с запущенным остеоартрозом следует рассматривать другие варианты хирургического лечения. Наиболее эффективной операцией в этом случае является тотальное эндопротезирование коленного сустава.
Источник
Артрит коленного сустава представляет собой заболевание воспалительного характера, поражающее сустав и околосуставные ткани. При отсутствии лечения воспаление захватывает соседние ткани и может распространяться.
Артрит коленного сустава на рентгене.
В связи с этим крайне важно провести дифференциальную диагностику и поставить правильный диагноз.
Выделяют несколько базовых форм артрита:
- Инфекционный. Эта форма встречается при занесении инфекции через открытые раны (внешний путь) или через кровь (внутренний путь) при перенесенном инфекционном заболевании.
- Посттравматический. Развивается в результате хронических перегрузок коленных суставов (далее – КС), вследствие падений, ударов, ушибов.
- Ревматоидный. Выделяется в отдельный пункт как наиболее опасная форма своими распространенными проявлениями. Обусловлена аутоиммунной агрессией организма в результате нарушения защитных механизмов. При этом антитела (далее – АТ) сами разрушают структуры сустава.
- Септический. Для данной формы характерным симптомом является острое начало и выраженная отечность околосуставных тканей.
- Подагрический. Обусловлен нарушением метаболических процессов в организме. В результате этих нарушений в сумке КС образуются кристаллы соли с острыми краями (остеофиты). Эти наросты систематически травмируют ткани и приводят к регулярным воспалительным реакциям и появлению боли.
Артрит колена — внешние проявления.
Отдельно стоит проводить диф. диагностику с артрозом КС:
- оба состояния характеризуются скованностью, болезненностью и ограничением функции сустава, однако при артрите также выражена местная гиперемия и отечность.
- в случае артрита воспаление – главный повреждающий фактор развития патологии, в случае артроза воспаление – следствие, способствующее развитию деструктивно-дегенеративных изменений (далее – ДДИ) костных структур.
- артрит – обратимое состояние, при лечении которого достигается полноценное восстановление функции сустава, при артрозе развитие сложившихся изменений можно лишь замедлить, однако патология склонна к прогрессированию.
Причины возникновения
Теперь уже зная, что одной из главных причин развития артрита являются инфекционные заболевания, поговорим более предметно о том, какие же организмы несут разрушительное действие:
- грибки;
- вирусы;
- грамотрицательные бактерии;
- стрептококки;
- стафилококки;
- гонококки;
- бруцеллез;
- болезнь Рейтера (чаще затрагивает тазобедренные суставы, но в доли случаев в процесс вовлекаются и КС);
- глистные и протозойные инвазии;
- хламидиоз;
- сифилис;
- гепатиты.
Что касается артритов неинфекционного характера, их развитие обусловлена множеством факторов:
- ДДИ хрящевых структур (возрастной фактор).
- Травмы различной тяжести и их осложнения.
- Воспалительные процессы в тканях, близких к суставной сумке 4. Генетическая
- предрасположенность
- Нарушение обмена кальция (например, рахит).
- Болезнь Бехчета.
- Болезнь Бехтерева.
- Каппилятотоксикоз.
- Остеомиелит.
Статистика заболевания артритом
Несмотря на то, что артрит весьма распространенное заболевание, собрать по нему статистику – непросто. Многие игнорируют симптомы заболевания, ссылаясь на то, что такие проявления «естественные» в определенном возрасте. В США зарегистрировано около 314 млн человек с диагнозом «артрит» и около 39-42 млн случаев регистрируются в течение года.
В России этот показатель приближается к 143 млн человек. Отметка зарегистрированных больных в год приближается к 17 миллионам. При этом артрозу КС подвержены гораздо меньший слой населения (для США – 21 млн, для России – 1,5 млн).
Интерпретируя эти данные, можно сказать, что 1% россиян каждый год ставят диагноз «артрит» и приблизительно настолько же уменьшается количество здоровых американцев. В развитых странах до 90% травм приходится на падения, а остальные 10% — на нетравматические повреждения.
Отдельно остро стоит вопрос о ревматоидном артрите (далее – РА). По статистике около 1,3 млн американцев подвержены этому заболеванию, что эквивалентно 41 случаю на 100 тысяч населения. Женщины страдают патологией в 2-3 раза чаще мужчин, а жизненный риск составляет: 3,6% для женщин и 1,7% для мужчин. По миру распространенность заболевания составляет 0,5-1% (до 5% среди пожилого населения).
Симптомы
Симптоматика артрита во многом заключается от причины, его вызвавшей. Острые начинаются внезапно и в отличие от хронических, характеризуются выраженной интоксикацией. Явный симптом, выраженный при артрите любой этиологии – боль. В начале заболевания она может быть небольшой, появляться при нагрузке.
Однако существует ряд неспецифических признаков, характерных для артрита любого генеза. Более наглядно симптоматика прослеживается на определенной стадии:
- Начальная. Суставной хрящ поврежден несущественно. Проявляется небольшими болями при активных движениях, с небольшой хромотой. Нет ограничения подвижности, и боль уходит в состоянии покоя. Наблюдается умеренная отечность с неизмененным кожным покровом. Температура может достигать 37,3-37,5 градусов.
- Патологические изменения более заметны, нарастает отечность и болевые ощущения с ограничением подвижности. При рентгенографии заметны эрозии, ссыхание гиалинового хряща с утолщением капсулы, сужения его просвета. Температура может повышаться до 38,5.
- Терминальная. Характерно ДДИ суставной и костной тканей. Воспаление приводит к устойчивому мышечному напряжению и последующей атрофией мышечного слоя. Рентген показывает сужение суставной щели и разрастание остеофитов. Сустав реагирует на изменение погоды (метеозависимость). Температура повышается до 39,0 и выше.
Стадии артрита коленного сустава на рентгене.
Диагностика
С учетом множественности причин, провоцирующих развитие артрита, некоторые формы особенно активно прорабатывались врачами с целью разработки оптимального алгоритма диагностики.
Ювенильный артрит (далее – ЮА) один из самых инвалидизирующих ревматических заболеваний детского возраста.
Клинический анализ крови
- ЮА с системным началом – выраженный лейкоцитоз (30-50 тыс.) с нейтрофильным сдвигом влево (до 30% палочкоядерных лейкоцитов). СОЭ увеличивается до 50-80 мм/ч, гипохромная анемия, тромбоцитоз.
- Юношеский полиартрит, ЮРА – гипохромная анемия, нейтрофильный лейкоцитоз (до 15*109/л), СОЭ > 40 мм/ч.
- Пауциартикулярный юношеский артрит – обычно лабораторные показатели остаются в норме, но иногда встречаются типичные изменения, характерные для ЮА.
Иммунологический и иммуногенетический анализ
- ЮА с системным началом – повышается содержание СРБ, IgM и IgG.
- Юношеский полиартрит – иногда положительный АНФ (антинуклеарный фактор), РФ отрицателен. Повышены показатели СРБ, IgM и IgG.
- Пауциартикулярный юношеский артрит – 80% случаев выявляет положительно АНФ, РФ – отрицательный, обнаруживается высокий титр HLA A2.
Рентгенологическое исследование суставов
Изменения костных структур смотрят по Штейн-Брокеру.
- стадия – наблюдается эпифизарный остеопороз.
- стадия – к остеопорозу подключается разволокнение хряща, сужение суставной щели, единичные эрозии.
- стадия – ДДИ хрящевой ткани и кости, формируются костно-хрящевые эрозии, подвывихи в суставах.
- стадия – похожа на III с включением фиброзного или костного анкилоза.Реактивный артрит (далее – РеА)
Схема обследования пациента
- клинический анализ крови;
- протеинограмма (общий белок и белковые фракции);
- титр ЦИК;
- иммунологические маркеры РА;
- иммунологические маркеры СКВ – антинуклеарный фактор, антитела к ДНК, LE-клетки;
- HLA-типирование (HLA B-27);
- диагностика кишечных инфекций и латентных мочеполовых инфекций (ПЦР, РНГА, РИФ);
- рентгенография пораженных суставов, крестцово-подвздошных сочленений, позвоночника.
При длительном течении РеА всегда обнаруживаются лабораторные показатели, схожие с ЮА: увеличение СОЭ, диспротеинемия, гипериммуноглобулинемия, высокий титр ЦИК.
Одним из важнейших диагностических признаков РеА – серонегативность по иммунологическим маркерам РА и СКВ.
Лечение артрита коленного сустава
Для достижения максимального лечебного эффекта следует придерживаться комплексного подхода в лечении артрита.
Медикаментозное звено:
- НПВП. С их помощью удается купировать болевой синдром, особенно в ночное время суток. Среди множества препаратов ни один не проявил конкретных преимуществ, а значит любой НПВП-препарат подойдет для применения.
- Глюкокортикостероиды (ГКС). Обычно не назначается, только короткими курсами, если течение артрита затрагивает деятельность ССС.
- Антибиотики. Короткими курсами (1-2 недели) против конкретного возбудителя.
- Хондропротекторы. Назначаются с целью восстановления целостности суставного хряща. Однако многочисленные исследования (например, данные 10 крупных исследований в British Medical Journal) говорят об отсутствии эффекта даже по сравнению с плацебо!
- Гиалуроновая кислота. Важный элемент хрящевой ткани. Она вводится инъекциями в полость сустава, создавая протекторное действие и предостерегая сустав от дальнейшего повреждения. Однако терапия не предполагает стимуляцию собственной кислоты, поэтому представляется весьма дорогой (от 30 до 250 тыс. рублей ежегодно).
Физиопроцедуры
Фонирование
Виброакустическая терапия – заключается в передаче звуковой микровибрации при использовании специального медицинского аппарата. Он создает такие микровибрации, которые со своим физическим характеристикам идентичны тем, которые создают мышечные ткани при максимальном статическом физическом напряжении. Коротко говоря, эта терапия – прямая альтернатива физическим упражнениям.
Витафон.
Эффекты фонирования:
- Улучшение лимфотока в области воздействия, что способствует ускоренному очищению тканей, обладает противовоспалительным действием.
- Улучшает кровоток и, соответственно, питание обрабатываемой зоны.
- Благоприятно действует на нервные пути при длительном воздействии.
- Способствует выделению суставной смазки.
Гальванизация и электрофорез
Суть процедуры заключается в активации кровоснабжения суставных тканей при хронических артритах. В области воздействия происходит вазодилатация, усиливая кровоснабжение, улучшая восстановительные процессы.
Электрофорез.
УВЧ-терапия
На пораженный сустав воздействуют непрерывным или импульсным электрическим полем. Для коленей применяется слаботепловые дозы при мощности тока в 20-30 Вт.
Процедура направлена на уменьшение отечности, активации регенераторных процессов в суставе, улучшение питания и кровоснабжения. Метод позволяет добиться длительной ремиссии.
Инфракрасная лазеротерапия
При помощи лазерного аппликатора действуют на биологически активные точки, расположенные вдоль боковых поверхностей КС.
Процедура активизирует кровоток, снижает болевую чувствительность, стимулирует процессы заживления.
Ультразвуковая терапия
Метод оптимизирует и ускоряет биохимические процессы, протекающие в суставных тканях, ускоряет процессы заживления, уменьшает отечность.
Также хорошо себя зарекомендовали сероводородные и радоновые ванны, пелоидотерапия, массаж, мануальная терапия.
ЛФК при артритах
Особое внимание привлекает лечебная физкультура в острый период заболевания. Главная цель – улучшение местного крово- и лимфообращения, расслабление напряженных мышц, снятие болевого синдрома.
Эндопротезирование при артрите
Основными показаниями к замене коленного сустава при артрите являются:
- Развившийся в результате хронического воспаления деформирующий артроз.
- Ревматоидный артрит.
Чаще всего в этих случаях проводится тотальное эндопротезирование. На начальных стадиях развития дегенеративных процессов используется метод одномыщелкового эндопротезирования.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Профилактика
- Самым важным фактором благоприятного контроля заболевания – контроль ИМТ (индекса массы тела), за счет которого снижается осевая нагрузка на суставы. Следует отказаться от продуктов богатых крахмалом и сахаром (картофель, конфеты, сладкие мучные продукты). 2. Стоит добавить больше овощей и фруктов: яблоки, облепиху, рябину, черную смородину, сливы.
- Внести в рацион жирную рыбу: тунец, лосось, треску, сардины, форель, сельдь.
- Отказ от вредных привычек.
- Прием витаминов.
- Закаливание.
- Ведение здорового образа жизни.
- Укрепление иммунитета.
- Придерживайтесь активного образа жизни (желательно с включением регулярных физических упражнений).
Источник
