Артроз ревматизм у детей
Когда-то считалось, что ревматизм суставов — это заболевание людей преклонного возраста. Но сегодня все чаще и чаще педиатры ставят подобный диагноз маленьким детям. Каковы причины возникновения столь «взрослой» болезни у малышей? Что делать родителям, чтобы избавиться от такого недуга? Следует разобраться в этом вопросе более детально.
Причины ревматизма суставов у детей
Главная причина — снижение иммунитета после вирусного заболевания. Наверняка, Вы замечали, что ребенок, который начал посещать детское дошкольное учреждение, стал чаще болеть. Следует заметить, что раньше ревматизм поражал только суставы, а больной чувствовал острую боль.

Сейчас болезнь носит более общий характер. Конечно, ярче всего выражены суставные боли, но также страдает сердце и нервная система. Многим детям ставят такие диагнозы, как:
- сердечно-нервная;
- сердечно-суставная;
- смешанная ревматическая форма.
Симптомы ревматизма суставов у детей
Если Ваш ребенок несколько недель назад болел гриппом, ангиной, фарингитом или другим схожим заболеванием, а сегодня он пожаловался на боль в суставах, а Вы наблюдаете опухоль, то следует немедленно обратиться к врачу. Именно эти симптомы ревматизма суставов являются первичными у детей.

Ребенку тяжело двигать конечностями, а температура резко и неожиданно повышается. Болезнь дает о себе знать с крупных и средних суставов, а позже неприятные ощущения переходят на суставы кистей рук и стоп.
Ревматизм — это коварное заболевание, потому иногда и температура у малыша остается в норме, и опухолей нет, но чадо жалуется на боль то в одном месте, то в другом.
Не стоит затягивать с визитом к врачу, поскольку ревматизм суставов у детей может вызывать боли короткий период времени, затем проблемы стихают. Вы должны понять, что самостоятельно ревматизм суставов не пройдет, эта болезнь перемещается с одного сустава на другой. Такие перемещения могут наблюдаться даже полтора месяца. Спустя такой период времени все налаживается, ребенок чувствует себя хорошо.
Стоит ли волноваться родителям?
Конечно же, заболевание не приведет к инвалидности и на данный момент не создаст ребенку дополнительных сложностей в передвижении. Но вы должны всегда думать о последствиях.
Чаще всего болезнь возникает у детей от года до пяти лет. У новорожденных встречается ревматизм, но крайне редко.
Ревмокардит — это поражение сердца, которое иногда вызывает ревматизм суставов. Сердечные клапаны уже в раннем возрасте теряют свою эластичность и деформируются. Результат — порок сердца.
Лечение ревматизма у ребенка
Не так давно врачи-педиатры стали относить суставную форму ревматизма к отдельному заболеванию. Что назначают при таком диагнозе?
- строгий постельный режим, который необходимо соблюдать до тех пор, пока воспаление не спадет;
- необходима диета с отказом от соленой пищи, какао и продуктов, которые тяжело перевариваются;
- если малыша мучают сильные боли, то врачи назначают такие противовоспалительные препараты, как Аспирин;
- в зависимости от протекания заболевания, иногда необходимо лечение антибиотиками пенициллиновой группы;
- после того, как боли проходят, ребенка необходимо записать на курс физиотерапевтических процедур. Среди них: электрофорез, УВЧ, прогревание сосудов лучами инфракрасной лампы;
Профилактика ревматизма суставов у детей
Конечно, ревматизм у детей всегда хочется предотвратить. Как это сделать? Нет ничего очень сложного:
- нельзя допускать переохлаждение организма. Ноги малыша всегда должны быть в тепле;
- нужно обеспечить ребенку все необходимые витамины и минеральные вещества, а также правильное сбалансированное питание;
- родители должны следить за гигиеной полости рта и миндалинами. Избежать таких болезней, как ангина или простуда, очень сложно. Но следует быть всегда на чеку;
- можно проконсультироваться с врачом о приеме препаратов иммуностимуляторов, если в них нуждается растущий организм;
- при обнаружении первых признаков воспалительных заболеваний, нужно соблюдать постельный режим и обеспечить малышу теплое обильное питье. Жидкость поможет вывести из организма микробы;
- не стоит пренебрегать обращением к специалистам. Работу сердца малыша следует периодически проверять.
И напоследок, предлагаем вам посмотреть видео о том, как бороться с ревматизмом.
Источник
Ревматизм у детей – инфекционно-аллергическое заболевание, протекающее с системным поражением соединительной ткани сердечно-сосудистой системы, синовиальных оболочек суставов, серозных оболочек ЦНС, печени, почек, легких, глаз, кожи. При ревматизме у детей может развиваться ревматический полиартрит, ревмокардит, малая хорея, ревматические узелки, кольцевидная эритема, пневмония, нефрит. Диагностика ревматизма у детей основана на клинических критериях, их связи с перенесенной стрептококковой инфекцией, подтвержденных лабораторными тестами и маркерами. В лечении ревматизма у детей применяются глюкокортикоиды, НПВС, препараты хинолинового и пенициллинового ряда.
Общие сведения
Ревматизм у детей (ревматическая лихорадка, болезнь Сокольского-Буйо) – системное заболевание воспалительного характера, характеризующееся поражением соединительной ткани различных органов и этиологически связанное со стрептококковой инфекцией. В педиатрии ревматизм диагностируется преимущественно у детей школьного возраста (7-15 лет). Средняя популяционная частота составляет 0,3 случая ревматизма на 1000 детей. Ревматизм у детей характеризуется острым началом, нередко длительным, на протяжении многих лет, течением с чередованием периодов обострений и ремиссий. Ревматизм у детей служит распространенной причиной формирования приобретенных пороков сердца и инвалидизации.

Ревматизм у детей
Причины ревматизма у детей
Накопленный в ревматологии опыт позволяет отнести ревматизм у детей к инфекционно-аллергическому заболеванию, в основе которого лежит инфекция, вызванная β-гемолитическим стрептококком группы А (М-серотип), и измененная реактивность организма. Таким образом, заболеваемости ребенка ревматизмом всегда предшествует стрептококковая инфекция: тонзиллит, ангина, фарингит, скарлатина. Этиологическое значение β-гемолитического стрептококка в развитии ревматизма у детей подтверждено обнаружением в крови большинства больных противострептококковых антител – АСЛ-О, антистрептокиназы, антистрептогиалуронидазы, антидезоксирибонуклеазы В, обладающих тропностью к соединительной ткани.
Важная роль в развитии ревматизма у детей отводится наследственной и конституциональной предрасположенности. В ряде случаев прослеживается семейный анамнез ревматизма, а тот факт, что ревматической лихорадкой заболевает только 1–3% детей и взрослых, перенесших стрептококковую инфекцию, позволяет говорить о существовании так называемого «ревматического диатеза».
Ведущими факторами вирулентности β-гемолитического стрептококка выступают его экзотоксины (стрептолизин-О, эритрогенный токсин, гиалуронидаза, протеиназа), обусловливающие пирогенные, цитотоксические и иммунные реакции, вызывающие повреждение сердечной мышцы с развитием эндомиокардита, нарушений сократимости и проводимости миокарда.
Кроме этого, протеины клеточной стенки стрептококка (липотейхоевая кислота пептидогликан, полисахарид) инициируют и поддерживают воспалительный процесс в миокарде, печени, синовиальных оболочках. М-протеин клеточной стенки подавляет фагоцитоз, оказывает нефротоксическое действие, стимулирует образование антикардиальных антител и т. п. В основе поражения кожи и подкожной клетчатки при ревматизме у детей лежит васкулит; ревматическая хорея обусловлена поражением подкорковых ядер.
Классификация ревматизма у детей
В развитии ревматизма у детей выделяют активную и неактивную фазы. Критериями активности ревматического процесса выступают выраженность клинических проявлений и изменения лабораторных маркеров, в связи с чем выделяют три степени:
- I (минимальная активность) — отсутствие экссудативного компонента воспаления; слабая выраженность клинических и лабораторных признаков ревматизма у детей;
- II (умеренная активность) – все признаки ревматизма у детей (клинические, электрокардиографические, рентгенологические, лабораторные) выражены нерезко;
- III (максимальная активность) – преобладание экссудативного компонента воспаления, наличие высокой лихорадки, признаков ревмокардита, суставного синдрома, полисерозита. Присутствие отчетливых рентгенологических, электро- и фонокардиографических признаков кардита. Резкие изменения лабораторных показателей – высокий нейтрофильный лейкоцитоз. Резко положительный СРБ, высокий уровень сывороточных глобулинов, значительное повышение титров антистрептококковых антител и пр.
Неактивная фаза ревматизма у детей отмечается в межприступный период и характеризуется нормализацией самочувствия ребенка, инструментальных и лабораторных показателей. Иногда между приступами ревматической лихорадки сохраняется субфебрилитет и недомогание, отмечается прогрессирование кардита с формированием клапанных пороков сердца или кардиосклероза. Неактивная фаза ревматизма у детей может продолжаться от нескольких месяцев до нескольких лет.
Течение ревматизма у детей может быть острым (до 3-х месс.), подострым (от 3 до 6 мес.), затяжным (более 6 мес.), непрерывно-рецидивирующим (без четких периодов ремиссии длительностью до 1 года и более), латентным (скрыто приводящим к формированию клапанного порока сердца).
Симптомы ревматизма у детей
Клинические проявления ревматизма у детей многообразны и вариабельны. К основным клиническим синдромам относят ревмокардит, полиартрит, малую хорею, анулярную эритему и ревматические узелки. Для всех форм ревматизма у детей характерна клиническая манифестация спустя 1,5-4 недели после предшествующей стрептококковой инфекции.
Поражение сердца при ревматизме у детей (ревмокардит) происходит всегда; в 70-85% случаев – первично. При ревматизме у детей может возникать эндокардит, миокардит, перикардит или панкардит. Ревмокардит сопровождается вялостью, утомляемостью ребенка, субфебрилитетом, тахикардией (реже брадикардией), одышкой, болями в сердце.
Повторная атака ревмокардита, как правило, случается через 10-12 месяцев и протекает тяжелее с симптомами интоксикации, артритами, увеитами и т. д. В результате повторных атак ревматизма у всех детей выявляются приобретенные пороки сердца: митральная недостаточность, митральный стеноз, аортальная недостаточность, стеноз устья аорты, пролапс митрального клапана, митрально-аортальный порок.
У 40-60% детей с ревматизмом развивается полиартрит, как изолированно, так и в сочетании с ревмокардитом. Характерными признаками полиартрита при ревматизме у детей являются преимущественное поражение средних и крупных суставов (коленных, голеностопных, локтевых, плечевых, реже — лучезапястных); симметричность артралгии, мигрирующий характер болей, быстрое и полное обратное развитие суставного синдрома.
На долю церебральной формы ревматизма у детей (малой хореи) приходится 7-10% случаев. Данный синдром, главным образом, развивается у девочек и проявляется эмоциональными расстройствами (плаксивостью, раздражительностью, сменой настроения) и постепенно нарастающими двигательными нарушениями. Вначале изменяется почерк и походка, затем появляются гиперкинезы, сопровождающиеся нарушением внятности речи, а иногда – невозможностью самостоятельного приема пищи и самообслуживания. Признаки хореи полностью регрессируют через 2-3 месяца, однако имеют склонность к рецидивированию.
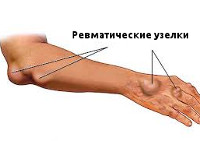
Проявления ревматизма в виде анулярной (кольцевидной) эритемы и ревматических узелков типично для детского возраста. Кольцевидная эритема представляет собой разновидность сыпи в виде колец бледно-розового цвета, локализующихся на коже живота и груди. Зуд, пигментация и шелушение кожи отсутствуют. Ревматические узелки можно обнаружить в активную фазу ревматизма у детей в затылочной области и в области суставов, в местах прикрепления сухожилий. Они имеют вид подкожных образований диаметром 1-2 мм.
Висцеральные поражения при ревматизме у детей (ревматическая пневмония, нефрит, перитонит и др.) в настоящее время практически не встречаются.
Диагностика ревматизма у детей
Ревматизм у ребенка может быть заподозрен педиатром или детским ревматологом на основании следующих клинических критериев: наличия одного или нескольких клинических синдромов (кардита, полиартрита, хореи, подкожных узелков или кольцевидной эритемы), связи дебюта заболевания со стрептококковой инфекцией, наличия «ревматического анамнеза» в семье, улучшения самочувствия ребенка после специфического лечения.
Достоверность диагноза ревматизма у детей обязательно должна быть подтверждена лабораторно. Изменения гемограммы в острую фазу характеризуются нейтрофильным лейкоцитозом, ускорением СОЭ, анемией. Биохимический анализ крови демонстрирует гиперфибриногенемию, появление СРБ, повышение фракций α2 и γ-глобулинов и сывороточных мукопротеинов. Иммунологическое исследование крови выявляет повышение титров АСГ, АСЛ-О, АСК; увеличение ЦИК, иммуноглобулинов А, М, G, антикардиальных антител.
При ревмокардите у детей проведение рентгенографии грудной клетки выявляет кардиомегалию, митральную или аортальную конфигурацию сердца. Электрокардиография при ревматизме у детей может регистрировать различные аритмии и нарушения проводимости (брадикардию, синусовую тахикардию, атриовентрикулярные блокады, фибрилляцию и трепетание предсердий). Фонокардиография позволяет зафиксировать изменения тонов сердца и шумы, свидетельствующие о поражении клапанного аппарата. В выявлении приобретенных пороков сердца при ревматизме у детей решающая роль принадлежит ЭхоКГ.
Дифференциальную диагностику ревмокардита проводят с неревматическими кардитами у детей, врожденными пороками сердца, инфекционным эндокардитом. Ревматический полиартрит необходимо отличать от артритов другой этиологии, геморрагического васкулита, СКВ. Наличие у ребенка церебрального синдрома требует привлечения к диагностике детского невролога и исключения невроза, синдрома Туретта, опухолей мозга и др.
Лечение ревматизма у детей
Терапия ревматизма у детей должна быть комплексной, непрерывной, длительной и поэтапной.
В острой фазе показано стационарное лечение с ограничением физической активности: постельный режим (при ревмокардите) или щадящий режим при других формах ревматизма у детей. Для борьбы со стрептококковой инфекцией проводится антибактериальная терапия препаратами пенициллинового ряда курсом 10-14 дней. С целью подавления активного воспалительного процесса назначаются нестероидные (ибупрофен, диклофенак) и стероидные противовоспалительные препараты (преднизолон). При затяжном течении ревматизма у детей в комплексную терапию включаются базисные препараты хинолинового ряда (гидроксихлорохин, хлорохин).
На втором этапе лечение ревматизма у детей продолжается в ревматологическом санатории, где проводится общеукрепляющая терапия, ЛФК, грязелечение, санирование очагов инфекции. На третьем этапе наблюдение ребенка специалистами (детским кардиологом-ревматологом, детским стоматологом, детским отоларингологом) организуется в условиях поликлиники. Важнейшим направлением диспансерного наблюдения служит антибиотикопрофилактика рецидивов ревматизма у детей.
Прогноз и профилактика ревматизма у детей
Первичный эпизод ревмокардита сопровождается формированием пороков сердца в 20-25% случаях; однако возвратный ревмокардит не оставляет шансов избежать повреждения клапанов сердца, что требует последующего кардиохирургического вмешательства. Летальность от сердечной недостаточности, обусловленной пороками сердца, доходит до 0,4-0,1%. Исход ревматизма у детей во многом определяется сроками начала и адекватностью терапии.
Первичная профилактика ревматизма у детей предполагает закаливание, полноценное питание, рациональную физическую культуру, санацию хронических очагов инфекции (в частности, своевременную тонзиллэктомию). Меры вторичной профилактики направлены на предупреждение прогрессирования ревматизма у детей, перенесших ревматическую лихорадку, и включают введение пенициллина пролонгированного действия.
Источник
Достаточно распространенное заболевание ревматизм встречается не только у взрослых, но и у детей. Этот недуг поражает соединительные ткани многих органов, включая сердце. В последние годы наблюдается тенденция к увеличению числа заболевших в каждой возрастной группе, но максимальная интенсивность развития ревматизма у детей.
Причины ревматизма
До конца вопрос о происхождении заболевания пока не изучен. Существует общепринятая теория, согласно которой причиной ревматизма является не только определенный возбудитель, а состояние повышенной реактивности, аллергической перестройки. Когда в организм попадает стрептококковая инфекция и одновременно происходит сбой в работе иммунитета, организм начинает считать клетки своей соединительной ткани чужеродными и вырабатывает антитела. Это и становится причиной ревматизма, поражающего разные органы.
Развитие этого недуга чаще всего наблюдается при стрептококковой инфекции, которую не лечили антибиотиками.
Путь передачи инфекции – воздушно-капельный, причем не только зараженный стрептококковой инфекцией можете передать возбудителя, но и носитель гемолитического стрептококка. Такую инфекцию детский организм не может победить самостоятельно. Хронический очаг инфекции (тонзиллиты, синуситы, кариес, отиты) существенно повышает риск заболеть ревматизмом. Также существует ряд факторов, которые способствуют возникновению недуга:
- плохое питание;
- переохлаждение;
- наследственность;
- перенапряжение организма;
- перенесенные инфекции (особенно скарлатина).
Заболевание может возникнуть в любом возрасте, но чаще всего от ревматизма страдают дети от семи до пятнадцати лет.
Симптомы
При ревматизме ткани поражаются во многих органах одновременно, поэтому клинические проявления многогранны.
Начало недуга проявляется остро после стрептококковой инфекции с повышением температуры, слабостью и ухудшением самочувствия. После заболевания ревматизм проявится через 1–3 недели. В зависимости от формы ревматизма остальные признаки могут быть разными.
Симптомы при суставной форме
Течение суставной формы ревматизма может проходить по-разному. В некоторых случаях признаки ограничиваются только болевыми ощущениями, в других сопровождается сыпью, температурой, узелковыми образованиями.
Боли в суставах
У ребенка при этой форме заболевания появляются боли, краснота и припухлость в суставах. Воспаляются чаще всего суставы коленей, локтей, плеч, голеностопа, иногда тазобедренные и пальцевые суставы. При этом боль в них не постоянная, а «летучая». Иначе говоря, локализация болевых ощущений может быть несколько дней в одной области, потом в другой и так далее.
Все проявления в суставах после медицинского вмешательства исчезают, ему полностью возвращается функциональность.
При суставной форме заболевания необязательным симптомом является повышение температуры и даже припухлость. Признаки заболевания могут ограничиться переменными болями в суставах в случае легкого течения ревматизма.
Поражение сердца
Обычно поражение суставов начинается одновременно с воспалительными процессами в сердечных тканях. У пациента наблюдается бледность, вялость, тахикардия. Если же течение суставной формы ревматизма проходит без повышенной температуры, без припухлости суставов, а сердце поражается не сразу, то диагностировать недуг очень сложно.
В некоторых случаях детский ревматизм проявляется не с суставной формы, а с сердечной.
Воспаление суставов может начаться позже, а бывают случаи, когда оно отсутствует совсем.
Высыпания и подкожные узелки
В 10–15% ревматизм у детей проявляется подкожными узелками размером с горошину. Они возникают около суставов, сухожилий или на голове. За срок от двух недель до месяца эти узелки исчезают бесследно. Примерно у такого же количества пациентов ревматизм может проявиться сыпью.
Симптомы при сердечной форме
Развитие заболевания может проходить или начинаться остро. Для сердечной формы характерна быстрая утомляемость, слабость. Юному пациенту становится трудно бегать, подниматься по лестнице.
Со стороны работы сердца наблюдается учащение ритма, шумы, расширение границ. Проявлением ревматической инфекции могут стать:
- миокардит (страдают сердечные мышцы);
- эндокардит (клапаны и внутренняя оболочка);
- перикардит (воспаление наружной оболочки).
Помимо этого в некоторых случаях могут возникнуть:
- панкардит;
- серозный плеврит;
- аортит;
- пульмонит;
- коронарит.
Если заболевание у ребенка проходит в острой форме, то существует вероятность сердечной недостаточности.
Симптомы при нервной форме
При поражении нервной системы ревматизмом проявляется чрезмерной возбудимостью, плаксивостью и раздражительностью. Нередко наблюдаются подергивания мышц лица, конечностей, глаз. При эмоциях такие движения, похожие на тики, усиливаются. Эти признаки могут проявляться автономно или же одновременно с симптомами сердечной формы заболевания.
Нервную форму называют еще ревматизмом мозга или хореей. Этот вид болезни чаще всего поражает детей в возрасте от 10 до 12 лет, при этом девочки подвержены заболеванию чаще мальчиков.
Иммунитет после перенесенного недуга не создается, скорее у пациента возможны рецидивы.
Профилактические меры
Профилактика – важный элемент борьбы с ревматизмом. Достаточно использовать простые предупредительные меры, чтобы уберечь ребенка от этого тяжелого заболевания, которое имеет много осложнений и опасно для жизни.
Ревматизм – серьезное заболевание, но его можно избежать.
Для этого необходимо следовать рекомендациям медиков при любой простуде и других болезнях, лечение должно проводиться под контролем врача. Также родителям нужно помнить, что закаливание, правильное питание и прием витаминов существенно снижают риск заболевания. В том случае, когда у ребенка обнаружены симптомы ревматизма, нужно немедленно обратиться к врачу. Своевременное лечение существенно снижает риск осложнений.
Разделяют первичные и вторичные профилактические меры.
Первичная профилактика.
Чтобы предупредить появление ревматизма у детей, разработан комплекс мероприятий. Их выполнение позволит избежать недуга. Для каждого ребенка врачи рекомендуют:
- Ангины и другие заболевания носоглотки лечить с помощью антибиотиков, прописанных доктором.
- При склонности к частым простудам использовать препараты, повышающие иммунитет.
- Санировать хронические инфекционные очаги.
- Проводить закаливание.
- Обеспечить сбалансированное питание.
- Соблюдать режим дня, достаточно отдыхать.
- Прогуливаться на свежем воздухе.
- Соблюдать гигиену помещений.
Хорошее питание, укрепление иммунитета, своевременное и правильное лечение заболеваний существенно снижают риск ревматизма.
Вторичная профилактика.
Вторичные профилактические меры направлены на предупреждение рецидивов или прогрессирования недуга. Проведение этих мер назначается после курса терапии. Врачом прописывается прием бициллина и витаминотерапия.
Лечение
Ревматизм у детей в обязательном порядке предусматривает лечение в больничных условиях. Если проводить терапию без наблюдения врача, то последствия могут быть очень серьезными.
Лечение ревматизма у детей проводится в три этапа. Во время всей программы врачи подавляют стрептококковую инфекцию. Также терапия предусматривает меры, которые не дают развиваться и прогрессировать порокам сердца.
Первый этап: лечение в стационаре
На первом этапе юному пациенту необходима лекарственная терапия, особое питание и лечебная физкультура. Из медикаментов больному назначают такие средства:
- антибактериальные;
- антиревматические;
- иммуносупрессивные;
- противоаллергические;
- симптоматические.
Антибактериальная терапия проводится пенициллином. Курс приема составляет от 10 дней до двух недель. Если ревматизм у детей сопровождает хронический тонзиллит или же инфекция часто обостряется, период приема лекарства увеличивают. Иногда дополнительно используют и другой антибиотик.
Антиревматические средства представляют собой нестероидные противовоспалительные препараты. Иногда врач может назначить дополнительно глюкокортикостероидные гормоны. Применение НПВП назначаются на срок от 30 до 45 дней, за этот период признаки активности процесса должны быть ликвидированы.
Пациент должен строго соблюдать постельный режим и легкую молочно-растительную диету.
Второй этап: санаторно-курортное лечение
На втором этапе ребенок должен пройти реабилитацию в санатории (2–3 месяца). Как правило, назначаются лекарственные препараты в объеме вдвое меньшем, чем при первом этапе. Также под контролем находится питание, оно должно быть полноценным и витаминизированным. Курс лечения на этом этапе включает специальную гимнастику.
Третий этап: диспансерное наблюдение
На этом этапе принимаются круглогодичные профилактические меры против рецидива. Также ведется наблюдение за пациентом, назначаются антибиотики. Очаги хронической инфекции (миндалины, уши, зубы, почечные лоханки и прочее) обязательно санируются.
Прогноз
История заболевания достаточно долгая, еще 50 лет назад этот недуг часто имел летальный исход. На сегодняшний день прогноз значительно улучшился.
Тяжелое течение ревматизма встречается достаточно редко благодаря современным методам борьбы со стрептококковой инфекцией и патогенетической терапии.
Согласно исследованиям, за последние десятилетия смертность среди пациентов снизилась с 12% до 0,4–0,1%. Летальный исход определяется сердечной недостаточностью, которая возникает в результате тяжелых форм заболевания.
Стрептококк — Школа доктора Комаровского
Источник
