Артрозы и их история
Àâòîð: Æèâîòÿãèíà Ìàðèíà Ñåðãååâíà, àêóøåð-ãèíåêîëîã, ê. ì. í.
Ñòèìóëîì äëÿ íàïèñàíèÿ äàííîé ñòàòüè ïîñëóæèë íå òàê äàâíî ïðîèçîøåäøèé â Ìîñêâå òðàãè÷åñêèé ñëó÷àé: â íîÿáðå 2019 ãîäà ìîëîäàÿ æåíùèíà ñ äâóìÿ äåòüìè âûïàëà èç îêíà äåâÿòèýòàæíîãî äîìà. Ìàìà è äåâÿòèìåñÿ÷íàÿ ìàëûøêà ñêîí÷àëèñü íà ìåñòå, à øåñòèëåòíèé ìàëü÷èê â òÿæåëîì ñîñòîÿíèè áûë äîñòàâëåí áðèãàäîé ñêîðîé ïîìîùè â ðåàíèìàöèîííîå îòäåëåíèå áîëüíèöû. Ñîãëàñíî îñíîâíîé âåðñèè, ïðè÷èíîé ñëó÷èâøåãîñÿ ïîñëóæèëà ïîñëåðîäîâàÿ äåïðåññèÿ ó ìîëîäîé ìàìû.
Äèàãíîñòèêà è ëå÷åíèå ïîñëåðîäîâîé äåïðåññèè íàõîäÿòñÿ â êîìïåòåíöèè âðà÷à-ïñèõèàòðà. Ïî÷åìó æå àâòîðîì äàííîé ñòàòüè ÿâëÿåòñÿ àêóøåð-ãèíåêîëîã? Ïîòîìó ÷òî çà÷àñòóþ èìåííî àêóøåð-ãèíåêîëîã ìîæåò çàïîäîçðèòü íàëè÷èå äåïðåññèâíîãî ñîñòîÿíèÿ ó ìàìû è äàòü ðåêîìåíäàöèè ïîñåòèòü ïðîôèëüíîãî ñïåöèàëèñòà. Äà è òåìà ïñèõè÷åñêîãî çäîðîâüÿ ñòèãìàòèçèðîâàíà íàøèì îáùåñòâîì, ïîýòîìó æåíùèíà ñêîðåå ïîæàëóåòñÿ íà ñâîè ïåðåæèâàíèÿõ ñâîåìó àêóøåðó-ãèíåêîëîãó, íåæåëè îáðàòèòñÿ ê ïñèõèàòðó. Äàííàÿ ñòàòüÿ îðèåíòèðîâàíà íå òîëüêî íà ìàì è áåðåìåííûõ æåíùèí, íî è íà èõ áëèçêèõ, êîòîðûì îòâåäåíà âåäóùàÿ ðîëü â ïîääåðæêå ìîëîäûõ ìàòåðåé.
Ïîñëåðîäîâûå ïåðåìåíû
Ðîäû — ñëîæíûé ïðîöåññ, òðåáóþùèé îãðîìíûõ ýíåðãîçàòðàò ñî ñòîðîíû æåíùèíû. Ïîñëå ðîæäåíèÿ ðåáåíêà â îðãàíèçìå ìàòåðè ïðîèñõîäÿò ãëîáàëüíûå èçìåíåíèÿ (ýìîöèîíàëüíûå, ôèçè÷åñêèå, ïñèõîëîãè÷åñêèå, ãîðìîíàëüíûå), è ýòî íå ìîæåò íå ïîâëèÿòü íà æåíùèíó è åå îòíîøåíèÿ ñ áëèçêèìè.
 ïîñëåðîäîâîì ïåðèîäå ðîäèëüíèöà ìîæåò èñïûòûâàòü øèðîêèé ñïåêòð íåïðåîäîëèìûõ ýìîöèé: îò âîëíåíèÿ, ñ÷àñòüÿ, ðàäîñòè è óäîâîëüñòâèÿ äî ðàçäðàæèòåëüíîñòè,áåñïîêîéñòâà, ðàçî÷àðîâàíèÿ, ðàñòåðÿííîñòè, ïå÷àëè, ÷óâñòâà âèíû, ïëàêñèâîñòè.
Êàê ïðàâèëî, îòðèöàòåëüíûå ýìîöèè ó íîâîèñïå÷åííîé ìàìû íå âûçûâàþò äîëæíîãî âíèìàíèÿ áëèçêèõ.  ñîâðåìåííîì îáùåñòâå íå ïðèíÿòî ïðèçíàâàòüñÿ â íàëè÷èè ïðîáëåì, â òîì ÷èñëå ïñèõîëîãè÷åñêèõ, õîòÿ èíîãäà «îñîáåííîå» ïîñëåðîäîâîå ñîñòîÿíèå ïñèõèêè ñòàíîâèòñÿ íàñòîëüêî ñåðüåçíûì, ÷òî òðåáóåò âìåøàòåëüñòâà ñïåöèàëèñòîâ.
 íàñòîÿùåå âðåìÿ ìîäíî áûòü «óñïåøíîé ìàìîé», êîòîðàÿ óñïåâàåò çàíèìàòüñÿ ðåáåíêîì è îäíîâðåìåííî ñ ýòèì ñàìîðàçâèòèåì, ñëåäèòü çà ñâîåé âíåøíîñòüþ, óäåëÿòü âíèìàíèå ìóæó, âåñòè äîìàøíåå õîçÿéñòâî è ïðè ýòîì íå óñòàâàòü è íå æàëîâàòüñÿ íà æèçíü. Ïîòîìó ó íîâîèñïå÷åííûõ ìàòåðåé ñ ïñèõîëîãè÷åñêèìè ïðîáëåìàìè ñóùåñòâóåò ñòðàõ áûòü íåïîíÿòûìè, íåïðèíÿòûìè, ÷òî çàòðóäíÿåò âûÿâëåíèå æåíùèí, êîòîðûå íóæäàþòñÿ â ïîìîùè.
Ïîñëåðîäîâàÿ äåïðåññèÿ
Ïîñëåðîäîâàÿ (ïîñòíàòàëüíàÿ) äåïðåññèÿ ÿâëÿåòñÿ íàèáîëåå ðàñïðîñòðàíåííûì ïñèõè÷åñêèì ðàññòðîéñòâîì, íàáëþäàåìûì ïîñëå ðîäîâ. Ïî îôèöèàëüíûì äàííûì ÷àñòîòà ñëó÷àåâ ïîñëåðîäîâîé äåïðåññèè ñîñòàâëÿåò îêîëî 20%. Îäíàêî, ñóùåñòâóåò ìíåíèå, ÷òî èñòèííûå öèôðû ãîðàçäî âûøå ââèäó òîãî, ÷òî ÷àñòî äåïðåññèÿ íå äèàãíîñòèðóåòñÿ èç-çà íåæåëàíèÿ ìàòåðè ðàñêðûòü èíôîðìàöèþ ÷ëåíàì ñâîåé ñåìüè, íå ãîâîðÿ óæå î âèçèòå ê ïñèõîòåðàïåâòó.
Ïîñëåðîäîâàÿ äåïðåññèÿ ïðåäñòàâëÿåò ñîáîé íàðóøåíèå ïñèõîýìîöèîíàëüíîé ñôåðû, êîòîðîå âîçíèêàåò â ïîñëåðîäîâîì ïåðèîäå (îò íåñêîëüêèõ äíåé äî øåñòè íåäåëü ñ ìîìåíòà ðîäîâ) è õàðàêòåðèçóåòñÿ âûðàæåííûì óõóäøåíèåì íàñòðîåíèÿ.
Ôàêòîðû ðèñêà ïîñëåðîäîâîé äåïðåññèè:
— ïðîæèâàíèå â ãîðîäñêîé ìåñòíîñòè;
— íåäîñòàòî÷íàÿ ôèçè÷åñêàÿ àêòèâíîñòü;
— êóðåíèå, ïðèåì àëêîãîëÿ;
— ãèïîâèòàìèíîç âèòàìèíà Â6;
— óÿçâèìûå ÷åðòû ëè÷íîñòè (ïîâûøåííàÿ òðåâîæíîñòü, ïåðôåêöèîíèçì);
— ïñèõè÷åñêèå íàðóøåíèÿ â ïðîøëîì (äåïðåññèè);
— ïîñëåðîäîâàÿ õàíäðà â ñåìåéíîì àíàìíåçå;
— áåññîííèöà;
— ñòðåññîâûå ñîáûòèÿ âî âðåìÿ áåðåìåííîñòè;
— ïåðâûå ðîäû;
— îïåðàòèâíîå ðîäîðàçðåøåíèå (êåñàðåâî ñå÷åíèå);
— òðàâìàòè÷íûå, îñëîæíåííûå ðîäû;
— îñëîæíåííîå òå÷åíèå ïîñëåðîäîâîãî ïåðèîäà;
— ðîæäåíèå ðåáåíêà âíå çàêîííîãî áðàêà, íåæåëàííûé ðåáåíîê;
— ïðîáëåìû ñî çäîðîâüåì ó íîâîðîæäåííîãî;
— ïîäàâëåíèå ëàêòàöèè èëè íåâîçìîæíîñòü êîðìèòü ðåáåíêà;
— ñîöèàëüíàÿ èçîëÿöèÿ, îòñóòñòâèå îáùåíèÿ ñ ñóïðóãîì (îòñóòñòâèå ïîääåðæêè);
— íàëè÷èå 2 è áîëåå äåòåé ñ ðàçíèöåé â âîçðàñòå ìåíåå 5 ëåò.
Êëèíè÷åñêèå ïðîÿâëåíèÿ ïîñëåðîäîâîé äåïðåññèè
Âûäåëåíû îñíîâíûå êëèíè÷åñêèå ïðîÿâëåíèÿ ïîñòíàòàëüíîé äåïðåññèè.
Íàðóøåíèÿ ñíà
Ðàññòðîéñòâî ñíà ìîæåò ïðîÿâëÿòüñÿ êàê â âèäå áåññîííèöû, òàê è â âèäå ñîíëèâîñòè. Îáû÷íî íà òàêèõ ïðèçíàêàõ ìàìû è èõ ðîäñòâåííèêè íå àêöåíòèðóþò âíèìàíèÿ, îáúÿñíÿÿ ýòî îòñóòñòâèåì íåïðåðûâíîãî ïîëíîöåííîãî íî÷íîãî ñíà. Èçìåíåíèÿ ñíà ÿâëÿþòñÿ îäíèì èç ÿðêèõ ïîêàçàòåëåé íàðóøåíèÿ ïñèõèêè, ïðè ýòîì îíè ìîãóò áûòü êàê ïðèçíàêîì ïîñëåðîäîâîé äåïðåññèè, òàê è åå ïðè÷èíîé. Âàæíî ïîíèìàòü, ÷òî ðå÷ü èäåò íå î òîì, ÷òî ó ìàìû íåò âîçìîæíîñòè ñïàòü, à î òîì, ÷òî æåíùèíà íå ìîæåò óñíóòü äàæå òîãäà, êîãäà ýòà âîçìîæíîñòü åñòü.
Íàðóøåíèå àïïåòèòà è/èëè èçìåíåíèå âåñà
Êàê è â ñëó÷àå ñ ðàññòðîéñòâîì ñíà, íà èçìåíåíèÿõ àïïåòèòà è âåñà ó íåäàâíî ðîäèâøåé ìàìû íå äåëàþò áîëüøîãî àêöåíòà, ïîñêîëüêó îíè ìîãóò áûòü ôèçèîëîãè÷åñêèìè ïðèçíàêàìè ïîñëåðîäîâîãî ïåðèîäà. Îäíàêî èçìåíåíèå âåñà íà 5% è áîëåå çà 1 ìåñÿö äîëæíî íàñòîðîæèòü.
Ïîäàâëåííîå íàñòðîåíèå
Íåñìîòðÿ íà òî, ÷òî ðîæäåíèå ìàëûøà ñîáûòèå ðàäîñòíîå, ìàìû è áåç äåïðåññèè ìîãóò èñïûòûâàòü ãðóñòü. Ïðè÷èíû ìîãóò áûòü ñàìûìè ðàçíîîáðàçíûìè: óñòàëîñòü, îãðàíè÷åíèå ñâîáîäû, íåäîïîíèìàíèå âî âçàèìîîòíîøåíèÿõ ñ ñóïðóãîì. Îäíàêî îòëè÷èòåëüíîé ÷åðòîé ïîäàâëåííîãî íàñòðîåíèÿ ïðè ïîñëåðîäîâîé äåïðåññèè ÿâëÿåòñÿ òî, ÷òî æåíùèíà ïðåáûâàåò â ýòîì ñîñòîÿíèè â òå÷åíèå áîëüøåé ÷àñòè äíÿ, íåçàâèñèìî îò êàêèõ-ëèáî îáñòîÿòåëüñòâ.
Ïîòåðÿ èíòåðåñà èëè íåâîçìîæíîñòü ïîëó÷èòü óäîâîëüñòâèå îò ÷åãî-ëèáî (àíãåäîíèÿ)
Ïðåæíèå è âíîâü ïîÿâèâøèåñÿ çàíÿòèÿ è óâëå÷åíèÿ (äîìàøíèå äåëà, õîááè, çàíÿòèÿ ñ ìëàäåíöåì) íå âûçûâàþò èíòåðåñà ó ìàòåðè. ×àñòî æàëîáû ïàöèåíòîê çâó÷àò òàê: «Âñå íàäîåëî, íè÷åãî íå õî÷åòñÿ, ïóñòîòà âíóòðè».
Ïñèõîìîòîðíîå âîçáóæäåíèå èëè âÿëîñòü
Ïñèõîìîòîðíîå âîçáóæäåíèå ïðîÿâëÿåòñÿ â âèäå ïîâûøåíèÿ äâèãàòåëüíîé è ðå÷åâîé (íå âñåãäà) àêòèâíîñòè.
×óâñòâî óñòàëîñòè
Áîëüøèíñòâî ìàì ïîñëå ðîäîâ îòìå÷àþò óñòàëîñòü, ÷òî ñâÿçàíî ñ óâåëè÷åíèåì êàê ôèçè÷åñêîé íàãðóçêè, òàê è ìîðàëüíîé îòâåòñòâåííîñòè çà ìëàäåíöà. Î ïîñëåðîäîâîé äåïðåññèè ìîæíî ãîâîðèòü òîãäà, êîãäà ÷óâñòâî óñòàëîñòè âîçíèêàåò ïîñëå ìàëåéøèõ óñèëèé è íå èìååò êàêîé-ëèáî äèíàìèêè íà ïðîòÿæåíèè íåñêîëüêèõ äíåé èëè íåäåëü.
×óâñòâî áåñïîëåçíîñòè èëè ÷óâñòâî âèíû, ñòûäà, ñòðàõà
Æåíùèíà èñïûòûâàåò íåïðåîäîëèìûé ñòðàõ íå ñïðàâèòüñÿ ñ íîâîðîæäåííûì, ñòðàõ îñòàòüñÿ íàåäèíå ñ ìàëûøîì ïðèâîäèò ê ÷óâñòâó ñòûäà çà ñâîè ìûñëè. Æåíùèíà ÷óâñòâóåò ñåáÿ áåñïîëåçíîé, íåñìîòðÿ íà òî, ÷òî ìàìà åñòü öåëûé ìèð äëÿ ãðóäíè÷êà.
Íàðóøåíèå êîíöåíòðàöèè èëè íåðåøèòåëüíîñòü
Ðàññåÿííîñòü ïðîÿâëÿåòñÿ â âèäå íåêîíòðîëèðóåìîãî ïåðåêëþ÷åíèÿ âíèìàíèÿ íà ðàçäðàæèòåëè, ïëîõîé êîíöåíòðàöèè, òðóäíîãî ïåðåêëþ÷åíèÿ âíèìàíèÿ ñ îäíîãî ïðîöåññà íà äðóãîé.
Ñóèöèäàëüíûå ìûñëè (èëè ïîïûòêè) è ïîâòîðÿþùèåñÿ ìûñëè î ñìåðòè
Ìûñëè î ñóèöèäå (à òåì áîëåå ïîïûòêè åãî ñîâåðøèòü) ÿâëÿþòñÿ îäíèì èç ñàìûõ âåñîìûõ ïðèçíàêîâ ïîñëåðîäîâîé äåïðåññèè, ïðè íàëè÷èè êîòîðîãî íåîáõîäèìî êàê ìîæíî ðàíüøå îáðàòèòüñÿ çà ìåäèöèíñêîé ïîìîùüþ.
Íàëè÷èå îäíîâðåìåííî 5 è áîëåå èç âûøåïåðå÷èñëåííûõ ïðèçíàêîâ ÿâëÿåòñÿ ïîäòâåðæäåíèåì ïîñëåðîäîâîé äåïðåññèè.
Âðåìÿ îò âðåìåíè ëþáàÿ æåíùèíà èñïûòûâàåò êàêèå-ëèáî èç âûøåïåðå÷èñëåííûõ ñèìïòîìîâ. Îäíàêî î äåïðåññèâíîì ðàññòðîéñòâå ñëåäóåò ãîâîðèòü òîãäà, êîãäà ýòè ñèìïòîìû ìàëî ìåíÿþòñÿ èçî äíÿ â äåíü è íå çàâèñÿò îò îáñòîÿòåëüñòâ.
«Áýáè-áëþç»
Íàëè÷èå íàðóøåíèé ýìîöèîíàëüíîé ñôåðû â ïîñëåðîäîâîì ïåðèîäå õàðàêòåðíî íå òîëüêî äëÿ äåïðåññèè, íî è äëÿ íåêîòîðûõ äðóãèõ ñîñòîÿíèé.
 ïåðâóþ î÷åðåäü ê òàêèì ñîñòîÿíèÿì îòíîñÿò «áýáè-áëþç» (ïîñëåðîäîâûé áëþç, ïîñëåðîäîâàÿ ìåëàíõîëèÿ), êîòîðûé ïðåäñòàâëÿåò ñîáîé ôàçó ýìîöèîíàëüíîé ëàáèëüíîñòè ïîñëå ðîäîâ ñ ÷àñòûìè ïðèñòóïàìè ïëà÷à, ðàçäðàæèòåëüíîñòè, ðàñòåðÿííîñòè è áåñïîêîéñòâà.
«Áýáè-áëþç» âñòðå÷àåòñÿ ó 70-80% íîâîèñïå÷åííûõ ìàòåðåé è êóïèðóåòñÿ ñàìîñòîÿòåëüíî â òå÷åíèå íåñêîëüêèõ íåäåëü.
Ïðè÷èíîé ýòîãî ñîñòîÿíèÿ ÿâëÿþòñÿ ôèçèîëîãè÷åñêèå èçìåíåíèÿ â îðãàíèçìå æåíùèíû. Ïîñëå ðîäîâ ïðîèñõîäèò ðåçêîå ñíèæåíèå óðîâíÿ ïðîãåñòåðîíà è ýñòðîãåíà, è ýòî âëèÿåò íà âûðàáîòêó ñåðîòîíèíà è äîôàìèíà, îòâå÷àþùèõ çà ïîëîæèòåëüíûå ýìîöèè.
Ñèìïòîìû «áýáè-áëþçà» âîçíèêàþò â òå÷åíèå ïåðâûõ 10 äíåé ïîñëå ðîäîâ, äîñòèãàÿ ñâîåãî ìàêñèìóìà ê 5 äíþ.
Îáû÷íî ïðîÿâëåíèÿ ïîñëåðîäîâîãî áëþçà íå îêàçûâàþò âëèÿíèÿ íà ñïîñîáíîñòü çàáîòèòüñÿ î ðåáåíêå è ñîöèàëüíîå ôóíêöèîíèðîâàíèå ìàòåðåé. «Áýáè-áëþç» íå ÿâëÿåòñÿ ïàòîëîãèåé è íå òðåáóåò àêòèâíîãî âìåøàòåëüñòâà, çà èñêëþ÷åíèåì ïîääåðæêè ñî ñòîðîíû ÷ëåíîâ ñåìüè. Îäíàêî ïðîÿâëåíèÿ «áýáè-áëþçà», ñîõðàíÿþùèåñÿ â òå÷åíèå áîëåå äâóõ íåäåëü, ìîãóò ñïîñîáñòâîâàòü ðàçâèòèþ áîëåå òÿæåëûõ ôîðì ðàññòðîéñòâ íàñòðîåíèÿ.
Äåïðåññèÿ êàê ñëåäñòâèå ñîìàòè÷åñêèõ çàáîëåâàíèé
Èçìåíåíèÿ ñî ñòîðîíû ýìîöèîíàëüíîé ñôåðû õàðàêòåðíû è äëÿ íåêîòîðûõ ñîìàòè÷åñêèõ çàáîëåâàíèé. Ñðåäè âñåãî ìíîãîîáðàçèÿ áîëåçíåé, ñîïðîâîæäàþùèõñÿ ýìîöèîíàëüíûìè ðàññòðîéñòâàìè, â ïîñëåðîäîâîì ïåðèîäå ÷àùå âñåãî âñòðå÷àåòñÿ ïàòîëîãèÿ ùèòîâèäíîé æåëåçû è æåëåçîäåôèöèòíàÿ àíåìèÿ.
Ãèïîòèðåîç, õàðàêòåðèçóþùèéñÿ ñíèæåíèåì óðîâíÿ ãîðìîíîâ ùèòîâèäíîé æåëåçû, ìîæåò ñîïðîâîæäàòüñÿ çàòîðìîæåííîñòüþ, ñíèæåíèåì íàñòðîåíèÿ, âÿëîñòüþ, ñîíëèâîñòüþ, óõóäøåíèåì ïàìÿòè è ñîîáðàçèòåëüíîñòè.
Íàïðîòèâ, ãèïåðòèðåîç è, ñîîòâåòñòâåííî, âûñîêèé óðîâåíü ãîðìîíîâ ùèòîâèäíîé æåëåçû õàðàêòåðèçóåòñÿ ïðîòèâîïîëîæíûìè ñèìïòîìàìè: ïñèõîìîòîðíîå âîçáóæäåíèå, ñóåòëèâîñòü, ïåðåïàäû íàñòðîåíèÿ ñ áûñòðûì ïåðåõîäîì îò ñìåõà ê ïëà÷ó.
Ñíèæåíèå óðîâíÿ ãåìîãëîáèíà, õàðàêòåðíîå äëÿ æåëåçîäåôèöèòíîé àíåìèè, ïðèâîäèò ê âîçíèêíîâåíèþ òàêèõ ñèìïòîìîâ êàê ñëàáîñòü, ñîíëèâîñòü, âÿëîñòü.
Ïðèåì íåêîòîðûõ ëåêàðñòâåííûõ ïðåïàðàòîâ, òàêèõ êàê ìåòèëäîïà, íèôåäèïèí, èíòåðôåðîí, òàêæå ìîæåò îòðàæàòüñÿ íà ýìîöèîíàëüíîì ñîñòîÿíèè.
Ëå÷åíèå
Äëÿ ëå÷åíèÿ ïîñëåðîäîâîé äåïðåññèè èñïîëüçóþò ïñèõîòåðàïèþ è àíòèäåïðåññàíòû. Ó ïàöèåíòîê, ñòðàäàþùèõ äåïðåññèâíûìè ðàññòðîéñòâàìè ëåãêîé è ñðåäíåé ñòåïåíè òÿæåñòè, áåç ïñèõîòè÷åñêèõ ñèìïòîìîâ è ñóèöèäàëüíûõ òåíäåíöèé, ïðèìåíÿþò ïñèõîòåðàïèþ.  áîëåå òÿæåëûõ ñëó÷àÿõ íàçíà÷àþòñÿ ëåêàðñòâåííûå ïðåïàðàòû.
Íå áîéòåñü îáðàòèòüñÿ çà ïîìîùüþ ê ïñèõèàòðó!
Âî-ïåðâûõ, ýòî àáñîëþòíî êîíôèäåíöèàëüíî. Âî-âòîðûõ, ïîñëåðîäîâàÿ äåïðåññèÿ íå ÿâëÿåòñÿ îáùåñòâåííî îïàñíûì çàáîëåâàíèåì. Â-òðåòüèõ, æåíùèíû ïåðåæèâàþò î òîì, ÷òî èì ïðèäåòñÿ çàâåðøèòü ãðóäíîå âñêàðìëèâàíèå â ñâÿçè ñ ïðèåìîì àíòèäåïðåññàíòîâ, íî â íàñòîÿùåå âðåìÿ áîëüøèíñòâî ïðèìåíÿåìûõ â òàêîé ñèòóàöèè ïðåïàðàòîâ ðàçðåøåíû ïðè ãðóäíîì âñêàðìëèâàíèè.
Âàæíûì ìîìåíòîì ÿâëÿåòñÿ âûáîð êîìïåòåíòíîãî ïñèõèàòðà, óâàæàþùåãî æåëàíèå ìàìû íå ïðåðûâàòü ãðóäíîå âñêàðìëèâàíèå. Ñòðàõ çàâèñèìîñòè îò ïðèåìà àíòèäåïðåññàíòîâ òàêæå îñòàíàâëèâàåò æåíùèíó îò îáðàùåíèÿ ê ïñèõèàòðó. Àíòèäåïðåññàíòû íå âûçûâàþò çàâèñèìîñòè, ìíîãèå èç íèõ èìåþò íàêîïèòåëüíûé ýôôåêò, ëå÷åíèå ïðîäîëæàåòñÿ â òå÷åíèå îïðåäåëåííîãî êóðñà ñ äàëüíåéøåé ïîñòåïåííîé îòìåíîé.
Åñëè âèçèò êî âðà÷ó íåâîçìîæåí
Áûâàþò ñëó÷àè, êîãäà ó íîâîèñïå÷åííîé ìàìû íåò âîçìîæíîñòè ïîñåòèòü ñïåöèàëèñòà: åñëè ìàìà ðàñòèò ðåáåíêà â îäèíî÷åñòâå, îòñóòñòâèå ðîäñòâåííèêîâ, äëèòåëüíàÿ êîìàíäèðîâêà ìóæà.
 òàêèõ ñëó÷àÿõ ìîæíî ïîïðîáîâàòü ïîìî÷ü ñåáå ïóòåì ñîáëþäåíèÿ ñëåäóþùèõ ðåêîìåíäàöèé.
Ïîñòàðàéòåñü âûñûïàòüñÿ
Ëîæèòåñü ñïàòü êàæäûé ðàç, êîãäà ñïèò ðåáåíîê, îáåñïå÷üòå ñîâìåñòíûé ñîí è îòëîæèòå äîìàøíèå äåëà (ãðÿçíûé ïîë åùå íèêîãî íå ïðèâåë ê äåïðåññèè).
×àùå ïðèêëàäûâàéòå ìàëûøà ê ãðóäè
Âî âðåìÿ êîðìëåíèÿ âûðàáàòûâàåòñÿ ãîðìîí îêñèòîöèí, êîòîðûé óñèëèâàåò ÷óâñòâî ïðèâÿçàííîñòè ê ìàëûøó.
×àùå äóìàéòå î ëþáâè ðåáåíêà ê âàì
Äóìàéòå î òîì, ÷òî âàø ìàëûø èñïûòûâàåò ê âàì âñåîáúåìëþùóþ áåçóñëîâíóþ ëþáîâü, à âñå òðóäíîñòè ýòî ÿâëåíèå âðåìåííîå, è ñêîðî ñòàíåò ïîëåã÷å.
Áàëóéòå ñåáÿ ëþáèìûìè ïðîäóêòàìè ïèòàíèÿ
Äîêàçàíî, ÷òî êîðìÿùåé ìàìå íåò íåîáõîäèìîñòè ñîáëþäàòü ñòðîãóþ äèåòó, äîñòàòî÷íî îçäîðîâèòü ñâîé ðàöèîí.
À òàêæå:
— áîëüøå ãóëÿéòå íà ñâåæåì âîçäóõå;
— îðãàíèçóéòå ñâîé äåíü;
— èçáàâüòåñü îò ìíîãîçàäà÷íîñòè, ýòî èçìàòûâàåò;
— ïîñòðîéòå èåðàðõèþ äåë ñ ðåáåíêîì è ñôîêóñèðóéòåñü òîëüêî íà ñàìûõ ãëàâíûõ;
— íàéäèòå ñïîñîáû ïîäíÿòü ñâîþ ìàòåðèíñêóþ ñàìîîöåíêó;
— íå ñòàðàéòåñü áûòü «èäåàëüíîé» ìàìîé;
— äåëèòåñü ñâîèìè ïåðåæèâàíèÿìè ñ òåìè, êòî ìîæåò èõ ïðèíÿòü (ïîäðóãà, èíòåðíåò-çíàêîìàÿ, ñîñåäêà);
— îáùàéòåñü ñ äðóãèìè ìàìàìè, â òîì ÷èñëå ñ ïîäîáíûìè ïðîáëåìàìè (â ñîîòâåòñòâóþùèõ èíòåðíåò-ñîîáùåñòâàõ);
— íå îòêàçûâàéòåñü îò ïîìîùè;
— ïðîêîíñóëüòèðóéòåñü ñî ñïåöèàëèñòîì â ðåæèìå îíëàéí-êîíñóëüòàöèè.
Îäíàêî âñå âûøåïåðå÷èñëåííûå ìåðîïðèÿòèÿ ìîãóò ïîìî÷ü òîëüêî ïðè ñóáäåïðåññèâíûõ ñîñòîÿíèÿõ èëè ïðè äåïðåññèè ëåãêîé ñòåïåíè.  ñðåäíåòÿæåëûõ è òÿæåëûõ ñëó÷àÿõ áåç ñïåöèàëèñòà íå ñïðàâèòüñÿ.
Ïîìîùü áëèçêèõ êàê ëåêàðñòâî
Ñåìüÿ èãðàåò âàæíóþ ðîëü â æèçíè êàæäîãî ÷åëîâåêà. Áëèçêèå ëþäè ìîãóò êàê ïîìî÷ü ìàìå ñ íîâîðîæäåííûì, òàê è óñóãóáèòü ýìîöèîíàëüíûå ïðîáëåìû. Ñêîëüêî ñîâðåìåííûõ ìîëîäûõ ìàòåðåé ñëûøàëî îò æåíùèí ñòàðøåãî ïîêîëåíèÿ òàêèå ñëîâà: «À êàê æå ìû ðàíüøå æèëè? Òðîå äåòåé, õîçÿéñòâî,î ìóëüòèâàðêå, ñòèðàëüíîé ìàøèíå àâòîìàò è ðîáîòå-ïûëåñîñå ìîãëè òîëüêî ìå÷òàòü. È íè÷åãî, ñïðàâëÿëèñü è íå æàëîâàëèñü».
Åñëè íîâîèñïå÷åííàÿ ìàìà æàëóåòñÿ íà òî, ÷òî îíà óñòàëà, õî÷åò ñïàòü è íè÷åãî íå óñïåâàåò, íå íóæíî äóìàòü (à òåì áîëåå ãîâîðèòü åé), ÷òî ýòî îò ëåíè è ýãîèçìà.
Ïîñëåðîäîâàÿ äåïðåññèÿ ýòî çàáîëåâàíèå. Çàáîòà, ïîíèìàíèå è ïîääåðæêà áëèçêèõ ïîìîæåò æåíùèíàì ñ ïîäîáíûìè ðàññòðîéñòâàìè ïðåîäîëåòü ýòîò íåäóã.
Èòàê, åñëè âû çàìåòèëè ó âàøåé ñóïðóãè, äî÷åðè, ñåñòðû, ñòàâøåé íåäàâíî ìàìîé, èçìåíåíèÿ â ïîâåäåíèè,ñîîòâåòñòâóþùèå êàêèì-ëèáî èç âûøåïåðå÷èñëåííûõ ïðèçíàêîâ ïîñëåðîäîâîé äåïðåññèè, òî ïðîÿâèòå ó÷àñòèå:
— äàéòå ïîíÿòü ìàìå, ÷òî âû ïîíèìàåòå åå ñîñòîÿíèå è ãîòîâû îêàçàòü ïîìîùü;
— âûñëóøàéòå åå ïåðåæèâàíèÿ è ïîääåðæèòå;
— âåäèòå äîâåðèòåëüíûå áåñåäû;
— áóäüòå âíèìàòåëüíû è òåðïåëèâû;
— îáåñïå÷üòå äëÿ ìàìû ñâîáîäíîå âðåìÿ (íàïðèìåð, ïîãóëÿéòå ñ ìàëûøîì), ÷òîáû îíà ìîãëà îòäîõíóòü, íå ñïåøà ïðèíÿòü âàííó èëè çàíÿòüñÿ äåëîì, êîòîðîå ïðèíåñåò åé óäîâîëüñòâèå;
— îðãàíèçóéòå ïîìîùü â äîìàøíèõ äåëàõ (ïðèãîòîâüòå åäó, âûìîéòå ïîë, ñõîäèòå â ìàãàçèí);
íå êðèòèêóéòå, íå âîñïèòûâàéòå è íå äåëàéòå ðåçêèõ çàìå÷àíèé;
— ïîñîâåòóéòå îáðàòèòüñÿ ê ñïåöèàëèñòó.
Ïðîôèëàêòèêà ïîñëåðîäîâîé äåïðåññèè
1. Îòêàç îò âðåäíûõ ïðèâû÷åê.
2. Êîíòðîëü ðîæäàåìîñòè (êîëè÷åñòâî äåòåé, èíòåðâàë ìåæäó ðîäàìè).
3. Ïëàíèðîâàíèå áåðåìåííîñòè.
4. Äîñòàòî÷íàÿ ôèçè÷åñêàÿ àêòèâíîñòü âî âðåìÿ áåðåìåííîñòè è ïîñëå ðîäîâ (êàê òîëüêî ïîçâîëèò çäîðîâüå ìàòåðè).
5. Íîðìàëèçàöèÿ ïèòàíèÿ, äîïîëíèòåëüíûé ïðèåì âèòàìèííî-ìèíåðàëüíûõ êîìïëåêñîâ äëÿ áåðåìåííûõ è êîðìÿùèõ ìàòåðåé.
6. Ïîñåùåíèå êóðñîâ äëÿ áóäóùèõ ìàì, ÷òî ïîçâîëèò íàó÷èòüñÿ ïðèåìàì ñàìîðåãóëÿöèè è ïîäãîòîâèòüñÿ ê èçìåíåíèÿì æèçíè.
7. Íîðìàëèçàöèÿ ñíà (óâåëè÷åíèå âðåìåíè íî÷íîãî ñíà, äíåâíîé ñîí âî âðåìÿ ñíà ìàëûøà).
8. Èñïîëüçîâàíèå ýïèäóðàëüíîé àíåñòåçèè â ðîäàõ. Íåñìîòðÿ íà òî, ÷òî ðîäû ÿâëÿþòñÿ ôèçèîëîãè÷åñêèì ïðîöåññîì, çà÷àñòóþ ýòîò ïðîöåññ ñîïðîâîæäàåòñÿ çíà÷èòåëüíîé áîëåçíåííîñòüþ.  íàñòîÿùåå âðåìÿ äîêàçàíî, ÷òî èñïîëüçîâàíèå ýïèäóðàëüíîé àíåñòåçèè â ðîäàõ ïðèâîäèò ê ñíèæåíèþ ðèñêà ïîñòíàòàëüíîé äåïðåññèè.
9. Ãðóäíîå âñêàðìëèâàíèå, ñïîñîáñòâóþùåå óëó÷øåíèþ êà÷åñòâà ñíà ó ìàìû è, êàê ñëåäñòâèå, ñíèæàþùåå âåðîÿòíîñòü ðàçâèòèÿ ïîñëåðîäîâîé äåïðåññèè. Äîêàçàíà çíà÷èìàÿ ñâÿçü ìåæäó èñêóññòâåííûì âñêàðìëèâàíèåì ðåáåíêà, íàðóøåíèåì ñíà è âåðîÿòíîñòüþ ðàçâèòèÿ äåïðåññèè ïîñëå ðîäîâ è åå òÿæåñòüþ ó ìàìû.
10. Ïîääåðæêà ñåìüè. Íåâîçìîæíî ïåðåîöåíèòü ðîëü ñåìüè äëÿ êîðìÿùèõ æåíùèí. Âîçìîæíîñòü ïîäåëèòüñÿ ïåðåæèâàíèÿìè ñ áëèçêèìè, à òàêæå èõ ïîìîùü ñ ðåáåíêîì è â áûòó óìåíüøàåò âåðîÿòíîñòü ðàçâèòèÿ ïîñëåðîäîâîé äåïðåññèè ó ìàìû.
11. Íîðìàëèçàöèÿ îòíîøåíèé ñ ñóïðóãîì.
12. Ñîöèàëèçàöèÿ (îáùåíèå ñ äðóãèìè ìàìàìè íà ôîðóìàõ, äåòñêèõ ïëîùàäêàõ, â êëóáàõ).
Êëèíè÷åñêèé ñëó÷àé
Ïîñêîëüêó ÿ ÿâëÿþñü àêóøåðîì-ãèíåêîëîãîì, òî â ìîåé ïîâñåäíåâíîé ïðàêòè÷åñêîé ðàáîòå ìíå íå ïðèõîäèëîñü ëå÷èòü æåíùèí ñ ïîñëåðîäîâîé äåïðåññèåé. Îäíàêî ïðèíèìàòü ó÷àñòèå â ñóäüáå òàêèõ ïàöèåíòîê äîâîäèëîñü. Ðåçóëüòàò áåðåìåííîñòè Îëüãè ðîæäåíèå äîëãîæäàííîé, âûñòðàäàííîé è æåëàííîé äî÷êè â ðåçóëüòàòå ÝÊÎ ñïóñòÿ 8 ëåò îò íà÷àëà åå ïëàíèðîâàíèÿ. Áåðåìåííîñòü ïðîòåêàëà áåç îñëîæíåíèé. Ðîäû áûëè äëèòåëüíûìè è òðàâìàòè÷íûìè.
Èç ðàññêàçà Îëüãè:
«Ìîåé äî÷êå óæå 2 ìåñÿöà, íî ìåíÿ òàê è íå íàêðûëî âñåîáúåìëþùåé ëþáîâüþ ê íåé, êîòîðóþ ÿ òàê æäàëà. Âìåñòî ðàäîñòè è ÷óâñòâà íàïîëíåííîñòè ìîåé æèçíè íîâûì ñìûñëîì, ÿ êàæäûé äåíü ïëà÷ó, ÷óâñòâóþ îïóñòîøåííîñòü. Ìíå î÷åíü ñòûäíî çà ñâîè ýìîöèè, æàëêî è ñåáÿ è ìàëûøêó. Ìûñëè î òîì, ÷òî ó ìåíÿ áîëüøå íèêîãäà íå áóäåò òîé ïðîøëîé æèçíè, ÷òî ÿ áîëüøå íå ïðèíàäëåæó ñåáå, ÷òî âñÿ ìîÿ æèçíü ïîä÷èíåíà ìàëåíüêîìó ÷åëîâå÷êó, ìåíÿ åùå áîëüøå óãíåòàåò. ß ïåðåñòàëà ñòðîèòü ïëàíû è ìå÷òàòü. ß ñ òðóäîì ñïðàâëÿþñü ñ áåñêîíå÷íûìè ïåëåíàíèÿìè, ïîäìûâàíèÿìè è êîðìëåíèÿìè. Íà ïîïûòêè ïîæàëîâàòüñÿ ñåñòðå óñëûøàëà, ÷òî ìàìîé áûòü ýòî òÿæåëûé òðóä. Íèêòî â ìîåì îêðóæåíèè ìåíÿ íå ïðåäóïðåäèë î òîì, ÷òî ãðóäíîå âñêàðìëèâàíèå ýòî î÷åíü ñëîæíî è ê íåìó íóæíî ïîäãîòîâèòüñÿ çàðàíåå. È âîò ðåçóëüòàò: ëàêòîñòàç, òåìïåðàòóðà, áîëü. Õî÷åòñÿ çàñíóòü è íå ïðîñíóòüñÿ».
Âîò òàêîé ìîíîëîã óñëûøàëà îò Îëüãè, êîãäà îíà îáðàòèëàñü ñ ïðîáëåìîé ëàêòîñòàçà. Âíèìàòåëüíî âûñëóøàâ åå, êóïèðîâàâ ïðîÿâëåíèÿ çàñòîÿ ìîëîêà, îáúÿñíèëà Îëüãå, ÷òî ïðîèñõîäèò ñ åå ýìîöèîíàëüíûì ñîñòîÿíèåì. ß ðàññêàçàëà ïàöèåíòêå î ïîñëåðîäîâîé äåïðåññèè è î òîì, ÷òî íå íóæíî áîÿòüñÿ ïîñåòèòü ïñèõîòåðàïåâòà. Îëüãà îáðàòèëàñü ê ðåêîìåíäîâàííîìó äîêòîðó.  åå ñëó÷àå äîñòàòî÷íî áûëî ïðèìåíåíèÿ ïñèõîòåðàïèè, êîòîðàÿ ïðîäîëæàëàñü îêîëî 3 ìåñÿöåâ. Âñå ýòî âðåìÿ ÿ ïîääåðæèâàëà ñâÿçü ñ Îëüãîé è çíàþ, ÷òî áûëî íàëàæåíî ãðóäíîå âñêàðìëèâàíèå, ñòàáèëèçèðîâàíî ýìîöèîíàëüíîå ñîñòîÿíèå, Îëüãà íàó÷èëèñü ïëàíèðîâàòü äåíü è íå çàáûâàòü î ñåáå. Ñåé÷àñ Îëüãà ñ÷àñòëèâàÿ ìàìà çàìå÷àòåëüíîé ìàëûøêè.
×åì îïàñíà ïîñëåðîäîâàÿ äåïðåññèÿ
Ïîñëåðîäîâàÿ äåïðåññèÿ ìîæåò ïðèâåñòè ê íàðóøåíèþ âçàèìîñâÿçè ìåæäó ìàòåðüþ è ðåáåíêîì, îòêàçó îò ãðóäíîãî âñêàðìëèâàíèÿ, ñåìåéíûì ðàçäîðàì, íàðóøåíèþ ôèçè÷åñêîãî è ïñèõîëîãè÷åñêîãî ðàçâèòèÿ ðåáåíêà.
Ó äåòåé ìàòåðåé, êîòîðûå íå ëå÷èëè äåïðåññèþ, ìîãóò ðàçâèòüñÿ ïîâåäåí÷åñêèå è ýìîöèîíàëüíûå ïðîáëåìû: çàäåðæêà ðå÷åâîãî ðàçâèòèÿ, íàðóøåíèÿ ñíà, ïðîáëåìû ñ ïèòàíèåì, äåôèöèò âíèìàíèÿ, ãèïåðàêòèâíîñòü.
Îäíà èç öåëåé äàííîé ñòàòüè ïîääåðæêà æåíùèí è èíôîðìèðîâàíèå èõ îêðóæåíèÿ îáî âñåì, ÷òî êàñàåòñÿ ïîñëåðîäîâîãî ïåðèîäà â öåëîì è ãðóäíîãî âñêàðìëèâàíèÿ â ÷àñòíîñòè, î âîçìîæíûõ ïðîáëåìàõ è ñïîñîáàõ èõ ðåøåíèÿ. Ñâîåâðåìåííîå âûÿâëåíèå ìàòåðåé, íóæäàþùèõñÿ â ïîääåðæêå, è îêàçàíèå àäåêâàòíîé ïîìîùè ÿâëÿþòñÿ êëþ÷åâûìè ôàêòîðàìè ñ÷àñòëèâîãî ìàòåðèíñòâà. Ïîðîé ïîìîùü íàõîäèòñÿ î÷åíü áëèçêî.
Èñòî÷íèê: www.vsevrachizdes.ru/blog/poslerodovaya-depressiya-ili-pochemu-mama-grustit
Источник

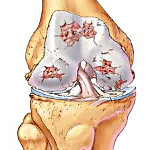
Артроз – это хроническое прогрессирующее заболевание сустава с постепенным разрушением хряща, нарастанием патологических изменений в капсуле, синовиальной оболочке, прилегающих костях и связках. Проявляется болями, утренней скованностью и ограничением подвижности. Со временем симптоматика усугубляется, на поздних стадиях возникают тяжелые нарушения функции конечности. Диагноз выставляется на основании анамнеза, данных осмотра и результатов рентгенографии. Лечение обычно консервативное, включает ЛФК, противовоспалительные препараты, физиолечение, блокады. При разрушении суставных поверхностей выполняется эндопротезирование.
Общие сведения
Артроз – хроническое заболевание, при котором в суставе из-за нарушения обменных процессов развиваются прогрессирующие дегенеративно-дистрофические изменения. Является наиболее распространенной суставной патологией, диагностируется у 6-7% населения. С возрастом заболеваемость резко увеличивается. Болезнь выявляется у 2% людей моложе 45 лет, у 30% – от 45 до 64 лет и у 65-85% – в возрасте 65 лет и старше. Наибольшее клиническое значение в силу своего негативного влияния на уровень жизни и трудоспособность пациентов имеют артрозы крупных и средних суставов конечностей.
Артроз
Причины артроза
В ряде случаев болезнь возникает без видимых причин, называется идиопатической или первичной. Существует также вторичный артроз – развившийся в результате какого-то патологического процесса. Наиболее распространенные причины вторичного артроза:
- Травмы: переломы, повреждения менисков, разрывы связок, вывихи.
- Дисплазии: врожденный вывих бедра, врожденные аномалии коленного и голеностопного суставов, верхних конечностей.
- Слабость соединительной ткани: болезни и состояния, при которых наблюдается повышенная подвижность суставов и слабость связочного аппарата.
- Аутоиммунные заболевания: ревматоидный артрит, системная красная волчанка.
- Неспецифическое и специфическое воспаление: острый гнойный артрит, туберкулез и пр.
- Нарушения метаболизма и некоторые эндокринные патологии.
- Дегенеративно-дистрофические процессы: болезнь Пертеса и другие остеохондропатии, рассекающий остеохондрит.
- Заболевания системы крови: гемофилия, сопровождающаяся частыми кровоизлияниями в сустав.
Факторы риска
К числу факторов риска развития артроза относятся:
- Пожилой возраст, нарушения эндокринного баланса в постменопаузе у женщин.
- Излишний вес (при ожирении из-за повышенной нагрузки сустав постоянно перегружается, суставные поверхности преждевременно «изнашиваются»).
- Чрезмерная нагрузка и повторяющиеся микротравмы, обусловленные условиями труда, неправильной организацией тренировок (особенно при наличии в анамнезе травм сустава), некоторыми заболеваниями, а также последствиями болезней и травм.
- Внутрисуставные вмешательства, особенно высокотравматичные операции с удалением большого количества тканей, в результате чего суставные поверхности становятся неконгруэнтными, а нагрузка на них увеличивается.
- Наследственная предрасположенность (наличие артроза у ближайших родственников).
- Нейродистрофические нарушения в шейном либо поясничном отделах позвоночника (плечелопаточный переартрит, синдром пояснично-подвздошной мышцы).
Патогенез
Артроз – полиэтиологическое заболевание, в основе которого, вне зависимости от конкретных причин возникновения, лежит нарушение нормального образования и восстановления клеток хрящевой ткани. В норме суставной хрящ гладкий, эластичный. Это позволяет суставным поверхностям беспрепятственно двигаться друг относительно друга.
При артрозе хрящ становится шершавым, суставные поверхности начинают «цепляться» друг за друга при движениях. От хряща отделяются небольшие кусочки, которые попадают в полость сустава и свободно перемещаются в суставной жидкости, травмируя синовиальную оболочку. В поверхностных зонах хряща возникают мелкие очаги обызвествления. В глубоких слоях появляются участки окостенения.
В центральной зоне образуются кисты, сообщающиеся с полостью сустава, вокруг которых из-за давления внутрисуставной жидкости также формируются зоны окостенения. Из-за постоянной травматизации капсула и синовиальная оболочка сустава при артрозе утолщаются. На синовиальной оболочке появляются ворсинки, в капсуле образуются очаги фиброзного перерождения.
Со временем прилегающие поверхности кости деформируются, на их краях появляются костные выступы. Из-за повышенной нагрузки в связках и мышцах возникают очаги фиброзного перерождения. Увеличивается вероятность повреждения связочно-мышечного аппарата. При значительном разрушении хряща движения резко ограничиваются, возможно образование анкилозов.
Классификация
С учетом локализации в травматологии и ортопедии различают артрозы плечевого, локтевого, лучезапястного, голеностопного и других суставов. В зависимости от тяжести поражения выделяют три стадии патологии:
- Первая стадия – выраженные морфологические изменения отсутствуют, нарушен состав синовиальной жидкости. Жидкость хуже снабжает хрящевую ткань питательными веществами, устойчивость хряща к обычным нагрузкам снижается. Из-за перегрузки суставных поверхностей возникает воспаление, появляются боли.
- Вторая стадия – суставной хрящ начинает разрушаться, появляются краевые костные разрастания по краям суставной площадки. Боли становятся постоянными, привычными, воспалительный процесс то затихает, то обостряется. Отмечается слабое или умеренное нарушение функции околосуставных мышц.
- Третья стадия – суставной хрящ истончен, есть обширные очаги разрушения. Отмечается значительная деформация суставной площадки с изменением оси конечности. Связки становятся несостоятельными и укорачиваются, развивается патологическая подвижность сустава в сочетании с ограничением естественного объема движений.
Симптомы артроза
Заболевание развивается исподволь, постепенно. В некоторых случаях первым симптомом становится хруст при движениях, чаще выраженный при гонартрозе и артрозе плечевого сустава. Многие больные артрозом отмечают чувство дискомфорта в суставе и преходящую тугоподвижность при первых движениях после периода покоя. Но самым постоянным симптомом артроза является боль.
Боли при артрозе
Вначале пациентов беспокоят слабые кратковременные боли без четкой локализации, усиливающиеся при физической нагрузке. Со временем болевые ощущения становятся все более выраженными, возникает заметное ограничение движений. Из-за повышенной нагрузки начинает болеть сустав с противоположной стороны. Наиболее яркими признаками являются:
- Стартовая боль. Возникает во время первых движений после состояния покоя и проходит при сохранении двигательной активности. Обусловлена детритом – пленкой из компонентов разрушенной хрящевой ткани, которая оседает на суставных поверхностях. При движениях детрит перемещается с хряща в завороты суставных сумок, поэтому боли исчезают.
- Связь с физической нагрузкой. При длительной нагрузке (ходьбе, беге, стоянии) боли усиливаются, а в покое стихают. Это связано со снижением способности хряща обеспечивать амортизацию при движениях.
- Связь с погодой. Боли усиливаются под действием неблагоприятных погодных факторов: повышенной влажности, низкой температуры и высокого атмосферного давления.
- Ночные боли. Причиной является венозный застой, а также повышение внутрикостного давления крови.
- Блокады сустава. Сопровождаются внезапными резкими болями. Причиной блокады становится ущемление суставной мыши – кусочка хряща или кости, свободно лежащего в полости сустава.
Периоды обострений чередуются с ремиссиями. Обострения артроза часто возникают на фоне повышенной нагрузки, в этой фазе выявляются синовиты, сопровождающиеся другой болью – постоянной, ноющей, распирающей, не зависящей от движений. Из-за болей мышцы конечности рефлекторно спазмируются, что вызывает ограничение подвижности.
Другие симптомы артроза
По мере прогрессирования болезни отмечается усиление уже существующих проявлений и возникновение новой симптоматики, обусловленной постепенным разрушением сустава:
- Хруст со временем становится все более постоянным.
- В покое появляются мышечные судороги, неприятные ощущения в мышцах и суставе.
- Из-за нарастающей деформации и выраженного болевого синдрома развивается хромота.
- При коксартрозе на поздней стадии больной не может сидеть из-за ограничения сгибания бедра.
Внешние изменения
При осмотре на ранних стадиях визуальные изменения не выявляются. Сустав нормальной формы, возможен незначительный отек. При пальпации определяется нерезкая или умеренная болезненность. Движения практически в полном объеме. В последующем деформация становится все более заметной, при пальпации выявляется выраженная болезненность, при этом пациент, как правило, четко отмечает наиболее болезненные точки.
По краю суставной щели определяются утолщения. Движения ограничены, обнаруживается нестабильность в суставе. Может выявляться искривление оси конечности. При развитии реактивного синовита сустав увеличен в объеме, имеет шарообразный вид, мягкие ткани выглядят «выбухающими», пальпаторно определяется флюктуация (зыбление).
Осложнения
На поздних стадиях артроза деформация становится еще более выраженной, сустав искривляется, формируются контрактуры, обусловленные грубыми изменениями костей и окружающих структур. Опора затруднена, при передвижении пациенту с артрозом приходится использовать трость либо костыли. Ограничивается трудоспособность, возможна инвалидизация.
Диагностика
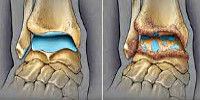
Диагноз выставляется врачом-ортопедом на основании характерных клинических признаков и рентгенологической картины артроза. При гонартрозе проводится рентгенография коленного сустава, при коксартрозе выполняются снимки тазобедренного сустава и пр. Рентгенологическая картина артроза складывается из признаков дистрофических изменений в области суставных хрящей и прилегающей кости.
Суставная щель сужена, костная площадка деформирована и уплощена, выявляются кистовидные образования, субхондральный остеосклероз и остеофиты. В некоторых случаях обнаруживаются признаки нестабильности сустава: искривление оси конечности, подвывихи. Яркость клинических проявлений не всегда коррелирует с выраженностью рентгенологических признаков болезни, однако определенные закономерности все же существуют.
С учетом рентгенологических признаков специалисты в области травматологии и ортопедии выделяют следующие стадии артроза (классификация Kellgren-Lawrence):
- 1 стадия (сомнительный артроз) – подозрение на сужение суставной щели, остеофиты отсутствуют либо имеются в небольшом количестве.
- 2 стадия (мягкий артроз) – подозрение на сужение суставной щели, четко определяются остеофиты.
- 3 стадия (умеренный артроз) – явное сужение суставной щели, есть четко выраженные остеофиты, возможны костные деформации.
- 4 стадия (тяжелый артроз) – выраженное сужение суставной щели, крупные остеофиты, ярко выраженные костные деформации и остеосклероз.
Иногда рентгеновских снимков недостаточно для точной оценки состояния сустава. Для изучения костных структур выполняют КТ, для визуализации мягких тканей – МРТ. При подозрении на наличие хронического заболевания, вызвавшего вторичный артроз, назначают консультации соответствующих специалистов: эндокринолога, гематолога и пр. При необходимости дифференцировки артроза с ревматическими болезнями пациента направляют на консультацию к ревматологу.

Рентгенография локтевого сустава. Признаки артроза: сужение суставной щели (синяя стрелка), остеофиты (красная стрелка), склероз суставных поверхностей.
Лечение артроза
Основной целью лечения пациентов с артрозом является предотвращение дальнейшего разрушения хряща и сохранение функции сустава. Терапия длительная, комплексная, включает в себя как местные, так и общие мероприятия. Обычно осуществляется в амбулаторных условиях. В период обострения, особенно – на поздних стадиях и при развитии упорного рецидивирующего синовита возможна госпитализация.
Немедикаментозное лечение
Одной из важнейших задач врача-ортопеда при лечении больного артрозом является оптимизация нагрузки на сустав. Необходимо исключить длительную ходьбу, повторяющиеся стереотипные движения, долгое пребывание на ногах, продолжительное нахождение в фиксированной позе и переноску тяжестей. Огромную роль в минимизации нагрузки на суставные поверхности играет снижение массы тела при ожирении.
В период ремиссии пациента направляют на лечебную физкультуру. Комплекс упражнений зависит от стадии артроза. В начальных стадиях разрешается плавание и велосипедный спорт, при выраженном артрозе следует выполнять специально разработанный комплекс упражнений в положении лежа или сидя. В период обострения артроза назначается полупостельный режим. На поздних стадиях рекомендуется ходьба с костылями или тростью.
Медикаментозная терапия
Медикаментозное лечение осуществляется в фазе обострения артроза, подбирается специалистом. Самолечение недопустимо из-за возможных побочных эффектов (например, негативного влияния нестероидных противовоспалительных препаратов на слизистую желудка). Терапия включает в себя:
- НПВС. Пациентам назначают диклофенак, ибупрофен и их аналоги, иногда – в сочетании с седативными препаратами и миорелаксантами. Дозу подбирают индивидуально с учетом противопоказаний. Наряду с медикаментами для приема внутрь применяют внутримышечные инъекции и ректальные свечи.
- Гормональные средства. При реактивных синовитах выполняются пункции суставов с последующим введением глюкокортикостероидов. Количество введений ГКС не должно превышать 4 раз в течение года.
- Хондропротекторы. Относятся к лекарствам для длительного применения. Введение препаратов в сустав осуществляется по определенной схеме. Для местного применения используются согревающие и противовоспалительные мази.
Физиотерапевтическое лечение
Для купирования болевого синдрома, уменьшения воспаления, улучшения микроциркуляции и устранения мышечных спазмов пациента с артрозом направляют на физиотерапию:
- В фазе обострения. Назначают лазеротерапию, магнитотерапию и ультрафиолетовое облучение,
- В фазе ремиссии. Показан электрофорез с димексидом, тримекаином или новокаином, фонофорез с гидрокортизоном.
Кроме того, используют тепловые процедуры, сульфидные, радоновые и морские ванны. Для укрепления мышц проводят электростимуляцию. В фазе ремиссии также может применяться щадящий массаж.
Хирургическое лечение
Операции при артрозе проводятся на поздних стадиях болезни, при развитии тяжелых осложнений, ограничивающих трудоспособность больного. Могут быть радикальными или паллиативными:
- Радикальные вмешательства. При разрушении суставных поверхностей с выраженным нарушением функции требуется замена сустава искусственным имплантатом. Чаще всего выполняется эндопротезирование тазобедренного сустава, позволяющее избежать тяжелой инвалидизации пациентов.
- Паллиативные методики. Применяются для разгрузки сустава. При коксартрозе осуществляется чрезвертельная остеотомия и фенестрация широкой фасции бедра, при гонартрозе – артротомия коленного сустава с удалением нежизнеспособных участков суставных поверхностей в сочетании с остеотомией и коррекцией оси голени.
Прогноз
Артроз является хроническим медленно прогрессирующим заболеванием. От появления первых симптомов до возникновения выраженных функцио?
