Атрофия мышц при артрите
Мышцы поражаются у большинства больных РА. Мышечная слабость и атрофия отмечаются не менее чем у 75% больных. Причиной этих симптомов служит уменьшение мышечной активности в связи с болью в суставах и особенно их контрактурами. Эта причина, однако, не может считаться единственной. Еще в 1873 г. J. Paget писал, что мышечная атрофия при РА пропорциональна не столько ограничению движений, сколько выраженности боли.
Спустя почти столетие J. De Andrade (1968) доказал в эксперименте, что атрофия мышц у животных с артритами выражена сильнее, чем вызванная иммобилизацией. О том же свидетельствуют частые клинические наблюдения, касающиеся быстро развивающейся амиотрофии при тяжелом РА. Темпы ее развития при этом более быстрые, чем при обычной иммобилизации, тем более что в подобных случаях общий объем движений часто остается немалым.
Поэтому основными причинами мышечной патологии у больных РА следует считать как ограничение мускульной активности, так и катаболическое влияние воспалительного процесса (возможно, опосредуемое эффектом интерлейкина-1 и фактором некроза опухоли, вырабатываемых макрофагами). Последнее может значительно усугубляться сопутствующей лихорадкой, частым ухудшением аппетита, нерациональным питанием (в частности, бедным белками).
Несомненно, что у ряда больных возникает и собственно ревматоидный миозит, имеющий, однако, в большинстве подобных случаев весьма малое клиническое значение. Для его диагностики определяющую роль играет сочетание мышечных самостоятельных болей (особенно в сочетании с болью при пальпации соответствующих мышц), нарастание в крови уровня «мышечных» ферментов (трансаминаз, альдолазы и особенно креатинфосфокиназы) и воспалительных изменений при гистологическом исследовании мышечных биоптатов.
Трактовка данных биопсий вне связи с клиническими и биохимическими показателями должна быть очень осторожной. Микроскопический анализ мышечной ткани нередко обнаруживает сосудистые изменения и клеточные инфильтраты, формально соответствующие представлениям о воспалении, у лиц без какой-либо мышечной патологии. Возможно, что речь идет о реакции на транзиторные физиологические сдвиги (большее накопление молочной кислоты и т. д.).
Не подтвердилось также мнение об относительной специфичности для РА так называемого узелкового полимиозита, представляющего собой узелковые клеточные инфильтраты диаметром 1—2 мм, обильно рассеянные в эндомизии и перимизии и состоящие из скоплений лимфоцитов и плазматических клеток, в редких случаях — тучных клеток, нейтрофилов и эозинофилов. L. Sokoloff и соавт. (1950) показали, что подобные изменения наблюдались у 56% больных РА, у 29% больных неревматическими заболеваниями и у 23% здоровых.
Повышение уровня мышечных ферментов в крови имеет большое значение для диагноза ревматоидного миозита. Однако необходимо принимать во внимание, что содержание этих ферментов у больных РА может повыситься также вследствие внутримышечных инъекций, мышечной биопсии, индивидуальных реакций на некоторые лекарства (хлорохин, ацетилсалициловая кислота, D-пеницилламин) и даже значительной физической нагрузки. В связи с этим диагностика ревматоидного миозита надежна лишь при сочетании клинических симптомов с ферментемией и гистологическими воспалительными изменениями или (что менее убедительно) при комбинировании двух компонентов этой триады.
Четко очерченный синдром миозита у больных РА редок. Относительно чаще он встречается при ревматоидном васкулите, однако и в этих случаях (при локализации васкулита в мышцах) его клиническое значение обычно невелико. Поэтому особый интерес вызывает наблюдение Г. Н. Жуковской (1987) больного классическим серопозитивным и эрозивным РА (без васкулита), у которого миозит в течение длительного времени настолько превалировал над суставными проявлениями, что правильный диагноз был поставлен более чем через год.
Необходимо иметь в виду, что заметная мышечная патология у больных РА в редких случаях может быть связана с влиянием некоторых лекарств. Так, глюкокортикостероиды (прежде всего содержащие фтор — триамцинолон, дексаметазон), особенно при их длительном назначении в больших дозах, вызывают у отдельных больных так называемую стероидную миопатию. Ее симптомы обычно развиваются постепенно и относятся преимущественно к проксимальным мышцам ног, а затем и рук (боли, быстрая утомляемость, затруднения при подъеме на лестницу и при вставании с низкого стула).
Эти симптомы нередко оцениваются как признаки обострения основного заболевания, что ведет к увеличению дозы стероидов и тем самым к усугублению миопатических проявлений. Уровень сывороточных мышечных ферментов при стероидной миопатии нормален. Ценный лабораторный признак — повышенное выделение креатина с мочой. При гистологическом исследовании мышц не обнаруживают достоверных воспалительных изменений; отмечаются лишь неспецифические дистрофические симптомы — потеря поперечной исчерченности, атрофия волокон и т. д. После уменьшения дозы гормональных препаратов и особенно полной отмены их признаки стероидной миопатии исчезают, чему способствует лечебная физкультура, направленная на упражнения для соответствующих мышц.
Назначение D-пеницилламина у некоторых больных может вызвать патологию мышц двух различных типов. Относительно чаще встречается синдром миастении (myasthenia gravis). Он проявляется в постепенном нарастании слабости различных мышечных групп с соответствующими функциональными нарушениями (слабость, утомляемость, диплопия, нарушения глотания и речи, птоз, затруднения при выполнении простых движений).
Повышения уровня мышечных ферментов в крови и гистологической картины миозита не наблюдается. У некоторых больных . определяются антитела к тканевым компонентам мышечных поперечных полос и к ацетилхолиновым рецепторам мышц (последнее обстоятельство может быть непосредственной причиной мышечной слабости). После отмены D-пеницилламина симптомы миастении постепенно исчезают; при недостаточном восстановлении мышечной силы назначают прозерин.
У единичных больных при назначении D-пеницилламина описано развитие истинного полимиозита с миалгиями, слабостью проксимальных мышц конечностей, нарастанием уровня мышечных ферментов и характерной гистологической картиной (инфильтрация лимфоцитами и макрофагами, участки дегенерации и регенерации мышечных волокон). Для лечения этого осложнения необходимо отменить D-пеницилламин, в серьезных случаях — назначить глюкокортикостероиды.
Хлорохиновая миопатия также представляет собой очень редкое лекарственное осложнение. Она характеризуется постепенно прогрессирующей слабостью проксимальных мышц ног, затем — рук, позже — более дистальных мышечных групп. Уровень мышечных ферментов в крови может быть повышен. Характерный гистологический признак — вакуолизация мышечных волокон. Отмена хлорохина приводит к полному, но медленному выздоровлению.
Назначение гидроксихлорохина (плаквенила) не вызывает миопатии. Таким образом, в основе изменений мышц при РА могут лежать принципиально различные причины: миозит, атрофия вследствие недостаточных упражнений, вызванные воспалительным процессом катаболические сдвиги в обмене веществ, недостаточное белковое питание и, наконец, редкие и сугубо индивидуальные (возможно, генетически обусловленные) реакции на определенные лекарственные препараты.
Поэтому в каждом конкретном случае явной мышечной патологии у больного РА необходим соответствующий клинический и анамнестический анализ с определением в крови уровня мышечных ферментов; по показаниям проводят биопсию наиболее пораженных отделов мышц.
Сигидин Я.А.
Опубликовал Константин Моканов
Источник
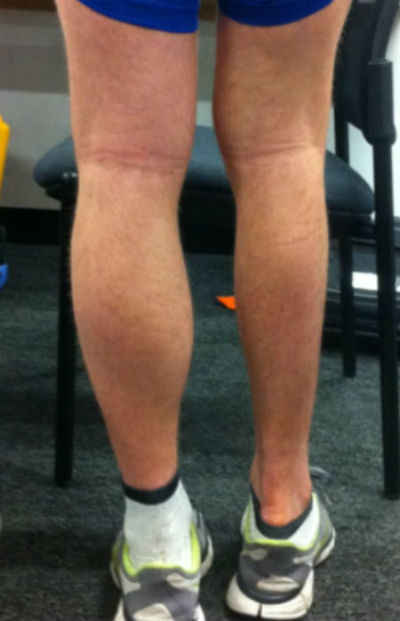
Поражение мышц при ревматоидном артрите является наиболее ранним и постоянным внесуставным симптомом, которое может быть как трофического, так и воспалительного характера. Особенно характерна для инфектартрита атрофия мышц, имеющих отношение к пораженным суставам. При тяжелых формах инфектартрита атрофия мышц может быть очень резкой и диффузной. По нашим наблюдениям, в некоторых случаях заметную атрофию мышц можно наблюдать уже через 10-12 дней от начала болезни. При этом выраженность атрофии не всегда соответствует степени воспалительных изменений в суставах: при небольших изменениях суставов атрофия может быть значительной и наоборот. Рано развивающаяся и выраженная атрофия мышц рассматривается как плохой прогностический признак в отношении восстановления функции суставов.
Поражение мышц при ревматоидном артрите чаще всего проявляется атрофией разгибательных мышц. Так, при поражении лучезапястного сустава больше всего страдает разгибатель предплечья, при заболевании коленного – прямая мышца бедра, при поражении тазобедренного – ягодичная мышца и т. д. Для кистей характерна атрофия межкостных мышц и мышц возвышения большого пальца и мизинца. Вместе с дефигурацией межфаланговых и пястно-фаланговых суставов все это создает довольно характерный вид руки больного инфектартритом. Изменяется также мышечный тонус, чаще в сторону ослабления. В некоторых группах мышц может наблюдаться гипертонус, сопровождающийся резкими болями в этих мышцах (например, в приводящих мышцах бедра). Происхождение амиотрофии мышц при инфектартрите, по всей вероятности, зависит от нескольких факторов. Фактору «бездеятельности», которому старые авторы придавали доминирующее значение, в настоящее время отводится второстепенная роль; о правильности такого взгляда говорит быстрое развитие амиотрофии и частое несоответствие между степенью ее развития и интенсивностью воспалительного процесса в суставах. Однако в некоторых случаях, при значительном уменьшении подвижности сустава, этот фактор может иметь значение добавочного.
Большинство авторов (Н. А. Вельяминов, А. А. Корнилов, Л. О. Даркшевич, Charcot и др.) высказываются за нервнорефлекторное происхождение амиотрофии при ревматоидном артрите. По мнению этих авторов, воспалительный процесс в суставах ведет к раздражению нервных окончаний, которое затем передается в передние рога спинного мозга, где расположены спинальные центры двигательных нервов. Следствием изменений, происходящих в этих центрах, является нарушение трофической иннервации мышц и их атрофия.
Эта концепция поражения мышц при ревматоидном артрите была подтверждена экспериментальными данными А. А. Корнилова, который показал, что перерезка задних корешков предотвращает атрофию мышц при искусственно вызванном артрите у собаки. По мнению А. А. Корнилова, в происхождении атрофии мышц имеет значение нарушение трофической функции ганглиозных клеток спинного мозга и регуляции этой функции со стороны высших психомоторных центров.
Кроме нарушения трофической иннервации (что подтверждается также одновременным развитием трофических изменений костей и кожи), причиной амиотрофии, особенно в тяжелых случаях, является и прямое поражение мышц и сухожилий «ревматоидным» воспалительным процессом. Воспалительные явления в суставах часто распространяются на сухожилия близлежащих мышц, что приводит в дальнейшем к их фиброзным изменениям, сморщиванию и обусловливает развитие контрактур и деформаций. Однако воспалительные изменения мышц могут обнаруживаться и в местах, отдаленных от пораженного сустава. Морфологические исследования Steoner (1946) и Cruickshan (1962) показали, что в межмышечной соединительной ткани, чаще по ходу сосудов, а также в сухожилиях появляются маленькие «ревматоидные» узелки, строение которых сходно со строением подкожных ревматоидных узелков, характерных для инфектартрита. В дальнейшем поражение мышц при ревматоидном артрите прогрессирует, могут развиваться дегенеративные изменения мышечных фибрилл и интерфасцикулярный фиброз, что в некоторых случаях ведет к разрыву сухожилий. Могут наблюдаться ревматоидные тендиниты и теносиновиты, иногда с выраженными болями и даже появлением воспалительного выпота в оболочках сухожилий.
См. также
Источник
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лекарственная терапия включает применение трех групп препаратов:
Нестероидные противовоспалительные препараты
Представителями нестероидных противовоспалительных препаратов являются
Эти препараты имеют минимальный побочный эффект и сохраняют высокую противовоспалительную и обезболивающую активность.
Мелоксикам (мовалис) в начале лечения при активности воспалительного процесса назначают по 15 мг/сут., а в дальнейшем переходят на 7,5 мг/сут. в качестве поддерживающей терапии.
Нимесулид назначается в дозе 100 мг два раза в сутки.
Целекоксиб (целебрекс) назначается по 100–200 мг два раза в сутки.
Для пожилых людей подбор дозировки препарата не требуется. Однако у пациентов с массой тела ниже средней (50 кг) желательно начинать лечение с самой низкой рекомендованной дозы.
Следует избегать комбинации двух или более нестероидных противовоспалительных препаратов, поскольку их эффективность остается неизменной, а риск развития побочных эффектов возрастает.
Базисные препараты
Базисные препараты рекомендуется применять сразу после установления диагноза.
Основными лекарственными средствами базисной терапии ревматоидного артрита являются:
- метотрексат,
- сульфазалазин,
- D-пеницилламин,
- аминохинолиновые препараты,
- циклофосфан,
- азатиоприн,
- циклоспорин А (сандиммун),
- ремикейд (инфликсимаб),
- энбрел (этанерцепт),
- лефлуномид (арава) и другие.
Неэффективные на протяжении 1,5–3 месяцев базисные препараты должны быть заменены или использованы их комбинации с гормонами в малых дозах, что позволяет снизить активность ревматоидного артрита.
Шесть месяцев – критический срок, не позднее которого должна быть подобрана действенная базисная терапия.
В процессе лечения базисными препаратами тщательно мониторируют активность болезни и побочные эффекты.
Использование высоких доз гормонов (пульс-терапия) в комбинации с медленно действующими средствами позволяет повысить эффективность последних.
Глюкокортикостероиды (гормоны)
При высокой степени активности воспаления используют гормоны, причем в случаях системных проявлений ревматоидного артрита – в виде пульс-терапии (только гормоны или в сочетании с цитостатиком – циклофосфамидом), без системных проявлений – в виде курсового лечения.
Гормоны также применяют как поддерживающую противовоспалительную терапию при неэффективности других лекарственных средств.
В ряде случаев гормоны используются в качестве местной терапии. Препаратом выбора является дипроспан, оказывающий продленное действие.
Мази, кремы, гели на основе нестероидных противовоспалительных препаратов (ибупрофен, пироксикам, кетопрофен, диклофенак) используют в виде аппликаций на воспаленные суставы.
Для усиления противовоспалительного эффекта аппликации вышеназванных мазевых форм препаратов сочетают с аппликациями раствора диметилсульфоксида в разведении 1:2–1:4.
Дополнительная терапия
При отсутствии ответа на стандартное лекарственное лечение у больных с высокой активностью ревматоидного артрита применяют плазмаферез, лимфоцитаферез.
Важным моментом в лечении ревматоидного артрита является профилактика остеопороза – восстановление нарушенного кальциевого баланса в направлении повышения всасывания его в кишечнике и уменьшения выведения из организма.
Для этого применяется диета с повышенным содержанием кальция.
Источниками кальция являются молочные продукты (особенно твердые сорта сыра, а также плавленый сыр; в меньшей степени творог, молоко, сметана), миндаль, лесные и грецкие орехи и пр., а также препараты кальция в сочетании с витамином D или его активными метаболитами.
Препаратом, который можно отнести к базисным антиостеопоретическим средствам, является миакальцик. Он выпускается для внутримышечного введения по 100 ME и в виде назального спрея; назначается по схеме совместно с препаратами кальция (кальцитонин) и производными витамина D.
При лечении ревматоидного артрита используется также лазерная терапия. Особенно при тяжелых обострениях ревматоидного артрита в последние годы широко используются внекорпоральные методы лечения (в первую очередь гемосорбция и плазмаферез).
Лазеротерапия особенно показана на ранней стадии процесса. Курс не более 15 процедур.
С целью уменьшения боли и устранения спазма околосуставных тканей применяется криотерапия (лечение холодом), на курс 10–20 процедур.
С целью воздействия на аллергические процессы, улучшения питания тканей и устранения воспаления применяют и другие физические методы лечения.
В ранней стадии ревматоидного артрита рекомендуется ультрафиолетовое облучение пораженных суставов, электрофорез диметилсульфоксида, кальция, салицилатов.
При появлении более стойких изменений в суставах и при отсутствии признаков высокой активности назначают фонофорез гидрокортизона, магнитотерапию, импульсные токи.
Лечебная физкультура и массаж назначаются всем больным с целью снятия мышечного спазма, быстрейшего восстановления функции суставов.
Все больные ревматоидным артритом должны систематически наблюдаться и обследоваться ревматологом.
Больные с медленно прогрессирующим течением без поражения внутренних органов должны появляться у ревматолога 1 раз в 3 месяца. При наличии поражения внутренних органов больные осматриваются ревматологом 1 раз в 2–4 недели.
Курортное лечение больных ревматоидным артритом рекомендуется осуществлять ежегодно вне фазы обострения.
При доброкачественном течении процесса без выраженных изменений суставов показано применение радиоактивных ванн в Цхалтубо и Белокурихе; при типичном прогрессирующем процессе – лечение сероводородными ваннами в Сочи, Серноводске, Пятигорске, Кемери; при выраженных деформациях и контрактурах – лечение грязевыми аппликациями в Евпатории, Саках, Пятигорске, Одессе.
Источник
Мышечная атрофия — это потеря мышечной массы, которая может вызвать серьезные проблемы со здоровьем, в том числе затруднение передвижения и даже правильное дыхание. Часто атрофия мышц происходит из-за крайне малоподвижного образа жизни и других проблем со здоровьем, которые могут привести к потере мышечной массы.
В дополнение к тому, что такое мышечная атрофия, давайте рассмотрим основные симптомы этого состояния и обсудим, какие методы лечения доступны в настоящее время.
Что такое атрофия мышц?
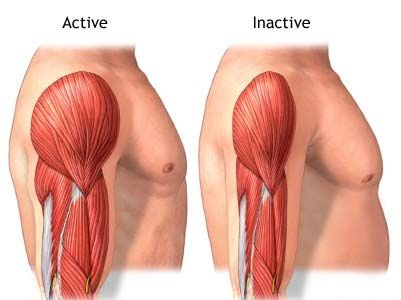
Согласно научной работе «Клеточные и молекулярные механизмы атрофии мышц», опубликованной в журнале Disease Models & Mechanisms в 2013 году, атрофия — это термин, используемый для определения уменьшения размера ткани или органа из-за сокращения клеток, которое может происходить через потерю органелл, цитоплазмы и белков. Таким образом, потеря белков в мышечных клетках вызывает мышечную атрофию, которая может нарушать некоторые жизненно важные метаболические функции.
Мышцы — это большой запас белка в нашем организме. Мышечная масса предназначена не только для того, чтобы тело было в форме. Основная физиологическая функция мышц состоит в том, чтобы запасаться источниками энергии для использования её телом при необходимости. То есть, если человек лишен питательных веществ или подвержен серьезному и изнурительному заболеванию (например, рак, серьезные ожоги, аутоиммунные заболевания и сердечная недостаточность), организм ищет другие доступные источники энергии, такие как белок, хранящийся в мышцах.
Он очень полезен в чрезвычайных ситуациях, но не в качестве постоянного источника энергии.
Таким образом, наличие запаса белка в организме полезно для стимулирования здорового старения, предотвращения возникновения метаболических нарушений и обеспечения энергией в условиях стресса жизненно важных органов, таких, например, как сердце, мозг и печень.
Таким образом, мышечная атрофия характеризуется чрезмерной деградацией белков в организме, что ухудшает функцию мышц, а также может нарушать другие функции обмена веществ. Чрезмерная потеря мышечной массы может ухудшить снабжение организма человека энергией в среднесрочной и долгосрочной перспективе и привести к смерти.
Типы мышечной атрофии
Существует 2 основных типа мышечной атрофии, которые различаются по своим причинам. Кроме того, атрофия может затронуть как одну, так и несколько мышц, в зависимости от тяжести и причины.
1. Атрофия из-за недостатка движения.
Это тип мышечной атрофии, при которой потеря мышечной массы происходит из-за недостатка мышечной массы.
Это может произойти из-за чрезвычайно сидячего образа жизни или из-за некоторых медицинских или медицинских состояний, которые мешают кому-либо заниматься физическими упражнениями и даже выполнять простые движения.
Например, люди с ревматоидным артритом или остеоартритом имеют больший риск развития мышечной атрофии, особенно если они никогда не упражняются. Другие медицинские состояния, такие как сломанная кость или сильный ожог (чьё выздоровление происходит медленно) и люди с параличом тела могут стать жертвами мышечной атрофии первого типа.
2. Нейрогенная атрофия.
Нейрогенная атрофия — это тип атрофии вызван проблемами нервной системы. Основными причинами являются нервно-мышечные заболевания, такие как спинальная мышечная атрофия, рассеянный склероз, боковой амиотрофический склероз и синдром Гийена-Барре. Другая проблема со здоровьем, которая может вызвать атрофию, — диабетическая нейропатия.
В таких случаях происходит прерывание нервных сигналов мышцы, нарушая ее нормальное функционирование.
Причины атрофии мышц
Помимо отсутствия физической активности, которое приводит к истощению мышц и упомянутых выше заболеваний, существуют и другие причины, которые могут ухудшить здоровье мышц.
Некоторые другие заболевания и травмы, которые мешают или ограничивают движения, могут вызвать атрофию. Есть даже случаи, когда мышечная атрофия является симптомом серьезного недоедания или мышечного заболевания, связанного со злоупотреблением алкоголем. Даже у астронавтов, которые проводят много времени в космическом путешествии, может также начать развиваться мышечная атрофия из-за недостатка гравитации.
Причины атрофии вследствие недостатка движения
Возможные причины мышечной атрофии из-за недостатка движения:
- госпитализация или длительный отдых из-за болезни или операции;
- временные травмы, такие как перелом руки или ноги;
- недоедание, при котором мышцам не хватает питательных веществ, что приводит к постепенному ослаблению и невозможности использовать мышцы должным образом;
- дерматомиозит, при котором возникает мышечное воспаление, проявляющееся сыпью;
- мышечная дистрофия, наследственное заболевание, которое вызывает прогрессирующую потерю мышечной ткани и порождает мышечную слабость;
- остеоартроз, тип артрита, который вызывает боль и затруднение передвижения;
- ревматоидный артрит, хроническое аутоиммунное заболевание, при котором возникает воспаление в суставах;
- полимиозит, генерализованное воспаление, вызывающее слабость мышц;
- отсутствие физической активности;
- сильные ожоги.
Причины нейрогенной атрофии
Возможные причины нейрогенной мышечной атрофии:
- миопатия, связанная со злоупотреблением алкоголем;
- рассеянный склероз, поражающий нервную систему, головной и спинной мозг, вызывающий нарушение равновесия, нарушение координации, слабость и другие симптомы;
- боковой амиотрофический склероз или болезнь Лу Герига, тяжелое нервно-мышечное состояние, которое приводит к мышечной слабости и затруднению контроля произвольного движения мышц;
- диабетическая нейропатия, осложнение диабета, связанное с высоким уровнем сахара в крови;
- повреждение шеи, периферических нервов или спинного мозга;
- атрофия спинного мозга, генетическое заболевание, вызывающее снижение мышечной функции;
- воздействие токсинов или соединений, вредных для организма в виде ядов;
- синдром Гийена-Барре, аутоиммунное нервное расстройство, которое вызывает воспаление нерва и мышечную слабость;
- спинальная мышечная атрофия или болезни Верднига-Гоффмана, генетическое заболевание, которое ослабляет и атрофирует мышцы, и ухудшает движения.
Другие причины
- естественный процесс старения;
- длительное использование кортикостероидов;
- сосудистое поражение головного мозга;
- проблемы с глотанием;
- нейропатия, болезнь, которая вызывает повреждение одного или нескольких нервов;
- полиомиелит, вирусное заболевание, влияющая на мышечную ткань и вызвающая паралич.
Симптомы

Симптомы мышечной атрофии могут варьироваться в зависимости от причины. Тем не менее, наиболее часто наблюдаемые симптомы:
- боль;
- ощущение, что одна конечность меньше другой, например, одна рука выглядит тоньше другой;
- нечувствительность;
- отек;
- мышечная слабость в любой конечности тела;
- трудность выполнения простых движений, таких как сидение или ходьба;
- проблемы с глотанием и речью;
- дыхательная недостаточность;
- мышечные спазмы или тремор;
- проблемы с костями и суставами, такие как сколиоз;
- проблемы координации движений;
- усталость;
- жесткость мышц.
Некоторые симптомы могут указывать на другие более серьезные проблемы со здоровьем. Поэтому, если вы заметили любой из следующих симптомов, обратитесь за медицинской помощью как можно скорее:
- изменение уровня сознания, например, обморок;
- искаженная и затянутая речь;
- неспособность говорить;
- изменения зрения, такие как потеря зрения или боль в глазах;
- внезапная слабость или онемение только на одной стороне тела;
- невозможность двигать частью тела.
Эти более серьезные симптомы могут указывать, например, на возникновение рассеянного склероза или инсульта. При рассмотрении любого из этих отклонений необходимо обратиться за помощью.
Осложнения состояния
Мышечная атрофия может быть признаком более серьезного заболевания. Таким образом, отсутствие надлежащего лечения может привести к серьезным осложнениям и необратимому повреждению организма.
Некоторые из осложнений атрофии — это снижение подвижности, снижение физической работоспособности, постоянные проблемы с осанкой, потеря силы и паралич.
Таким образом, пациент должен знать, что как только у него на руках будет диагноз, он должен сразу же начать лечение, чтобы остановить болезнь.
Диагностика
Диагноз состоит из оценки симптомов, истории болезни и запроса на дополнительные обследования. Также важно упомянуть любой тип старой или недавней травмы и рассказать врачу о лекарствах или пищевых добавках, которые вы принимаете.
Врач может запросить некоторые исследования, такие как анализ крови, рентген, МРТ, компьютерная томография, электромиография, биопсия мышц и нервов, а также исследование нервной проводимости, чтобы исключить возможные причины и завершить диагностику.
Лечение
В некоторых случаях, например, у тех, у кого мышечная атрофия возникла вследствие малой подвижности, состояние можно изменить путем лечения, которое включает сбалансированную диету в сочетании с физическими упражнениями и/или физической терапией.
Люди с нейрогенной атрофией мышц не могут быть полностью вылечены, но могут следовать специально разработанному лечению, чтобы снизить симптомы и улучшить качество жизни.
Лечение мышечной атрофии из-за малой подвижности.
Лечение доступно как часть полного курса или как отдельные методы терапии:
Физические упражнения и физиотерапия.
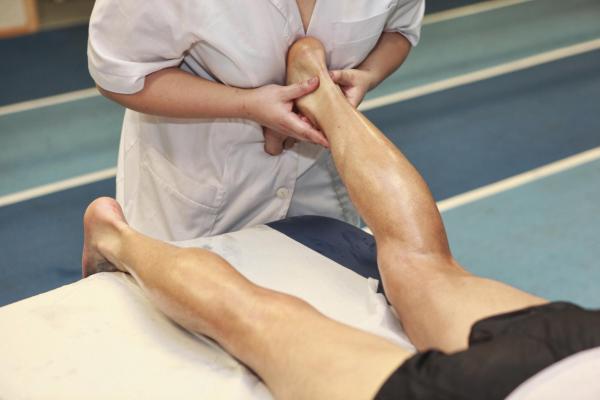
Вам рекомендуется как можно больше двигаться. В дополнение к простым упражнениям, таким как ходьба, рекомендуется заниматься бодибилдингом, если это возможно, и водными упражнениями, такими как аквааэробика, которые оказывают меньшее воздействие на суставы.
Если вам очень трудно заниматься физическими упражнениями, обратитесь за помощью к физиотерапевту, который поможет определить свои физические ограничения и научит правильному выполнению физических упражнений, делая физическую активность более легкой и приятной.
В тех случаях, когда человек не может двигаться в одиночку, необходима физиотерапия, чтобы не дать мышцам атрофироваться еще больше и даже восстановить некоторые повреждения.
Изменения в диете.
Чтобы избежать и лечить атрофию, вызванную малой подвижностью, необходимо правильно питаться. В дополнение к использованию здоровой пищи, важно обеспечить хорошее количество белка, чтобы организм мог восстановить атрофированные мышцы. В некоторых случаях могут быть назначены добавки, но обычно изменения в еде уже поможет восполнить всё необходимое организму.
Другие возможности методы лечения:
- Ультразвуковая терапия. Это неинвазивная терапия, при которой используются звуковые волны для лечения травм, вызывающих атрофию мышц.
- Альтернативные методы лечения. Альтернативные методы лечения, такие как остеопатия и хиропрактика могут помочь уменьшить симптомы.
- Электрические стимулы. При длительных госпитализациях, когда человек не может встать с постели, необходимо, чтобы мышцы работали искусственно с помощью электрических стимулов и/или с помощью медсестер, профессионального терапевта или физиотерапевта, чтобы сохранить мышечную массу. В подобных случаях устройство генерирует электрический ток, который при воздействии на кожу вызывает непроизвольное сокращение мышц.
- Хирургия: В тех случаях, когда хирургическое вмешательство может помочь, назначается операция, после рассмотрения плюсов и минусов вмешательства.
Лечение нейрогенной мышечной атрофии.
В случаях нейрогенной мышечной атрофии, состояние также должно лечиться с использованием лекарств. Это потому, что при этом типе атрофии повреждение нерва не может быть обращено вспять. Часто эти люди не могут выполнять физические нагрузки или испытывают большие трудности с контролем именно движений.
Таким образом, лечение с физиотерапевтами имеет важное значение, чтобы помочь в выполнении упражнений. Кроме того, можно стимулировать мышцы и генерировать непроизвольные сокращения с использованием таких методов, как нервно-мышечная электростимуляция, которая с помощью электрических импульсов, воздействующих на нервы и мышцы, вызывает непроизвольные сокращения мышц, которые помогают движению мышц и лечению атрофии мышц в определенной области.
Поскольку существует несколько типов нейрогенной атрофии, важно выявить правильный диагноз и лечить состояние в соответствии с медицинскими рекомендациями. Как правило, в дополнение к физиотерапии, врачи указывают на использование противовоспалительных кортикостероидов, чтобы уменьшить воспаление и боль и уменьшить компрессию пораженных нервов.
Как предотвратить атрофию
Поскольку мышечная атрофия может возникать и в пожилом возрасте, важно знать способы предотвращения истощения мышц.
Лучший совет — вести активную жизнь. Недостаток физической активности является одним из основных факторов, способствующих атрофии мышц. Поэтому больше занимайтесь спортом, занимайтесь силовыми тренировками не менее 2 раз в неделю, плавайте, танцуйте, бегайте, гуляйте с домашним животным в парке. Важно почаще двигаться!
Другой важный совет — правильно питайтесь. Ешьте натуральные продукты. Это поможет не только сохранить мышцы здоровыми, но и остальную часть тела.
Заключительные советы
За исключением тех случаев, когда вы действительно не можете, правило таково — встань и двигайся. Это могут быть простые движения, но важно не поддаваться трудностям, связанным с атрофией мышц.
Даже если ваша атрофия не может быть обращена вспять, важно следить за ходом лечения и стараться оставаться активным до тех пор, пока это возможно. Это поможет повысить самооценку и качество жизни. Лечение очень важно, и с увеличением количества доступных в медицине ресурсов, можно хорошо жить, имея мышечную атрофию.
Источник
