Центр дикуля шейный остеохондроз
Дегенеративное заболевание дисков (остеохондроз) в шейном отделе позвоночника является основной причиной болевых проявлений в шее и иррадиирущей боли в руках. Болевые проявления начинают проявляться в том случае, когда один или несколько межпозвонковых дисков в шейном отделе позвоночника начинают разрушаться из-за дегенерации.
Предрасположенность некоторых людей к развитию остеохондроза, возможно, имеет генетический компонент. Травма может также ускорять и иногда вызывать развитие дегенеративных изменений в шейном отделе позвоночника.
Лечение остеохондроза шейного отдела позвоночника дает хорошие результаты только тогда, когда оно имеет регулярный характер и является последовательным и систематическим. Остеохондроз шейного отдела позвоночника входит в список наиболее распространенных причин симптоматики у пациентов трудоспособного возраста, которые длительно сидят за компьютером. Часто пациенты не обращают внимание на боли и не обращаются за медицинской помощью , что приводит к осложнениям.

Факторы риска остеохондроза шейного отдела позвоночника
В то время как практически у всех людей рано или поздно развиваются инволюционные дегенеративные изменения в шейном отделе позвоночника, есть некоторые факторы, которые могут сделать более вероятным раннее развитие остеохондроза или появление симптоматики. Эти факторы риска могут включать:
- Генетика. Некоторые исследования близнецов показывают, что генетика играет большую роль, чем образ жизни при раннем развитии остеохондроза в шейном отделе позвоночника и быстрым дебюте симптоматики.
- Ожирение. Вес связан с риском развития дегенеративной болезни диска (остеохондроза).
- Курение. Эта привычка может препятствовать поступлению питательных веществ в диски и ускорять их гидратацию.
- Кроме того, травма позвоночника может иногда запустить или ускорить процесс дегенерации в шейном отделе позвоночника.
Симптомы
Симптомы остеохондроза шейного отдела позвоночника могут широко варьироваться у разных людей.
Когда остеохондроз становится симптоматичным, боль может развиваться постепенно или появляться внезапно. Симптомы могут варьироваться от некоторого дискомфорта в шее до изнурительной сильной боли с иррадиацией в руку, онемения и / или мышечной слабости.
Основные симптомы:
- Боль в шее. Низко-интенсивная боль на фоне скованности в шее является наиболее распространенным симптомом остеохондроза шейного отдела позвоночника. Однако иногда боль может резко усилиться и длиться несколько часов или дней.
- Невралгия. Этот тип боли имеет тенденцию быть острой или с ощущением поражения током с иррадиацией в плечо в руку, руку и / или пальцы. Как правило, невралгия ощущается только на одной стороне тела.
- Неврологические симптомы в руке, в кисти и / или пальцах. Могут возникать ощущения покалывания иглами, онемение и / или слабость которые могут распространяться по всей верхней конечности. Эти типы симптомов могут мешать повседневной деятельности, например, печатать, одеваться или удерживать объекты.
- Боль усиливается при движении. В общем, боль, вызванная самим дегенеративным диском, как правило, усиливается при движении и снижается при отдыхе.
- Если боль исходит от самого дегенеративного диска, то она, скорее всего, исчезнет сама по себе в течение нескольких недель или месяцев. Однако другие симптомы остеохондроза шейного отдела позвоночника чаще становятся хроническими и требуют лечения, например, если фасеточные суставы в области шеи также начинают дегенерировать и / или возникает компрессия нервного корешка.
Менее распространенные симптомы
Чем больше шейный отдел позвоночника дегенерирует, тем вероятнее, что позвоночный канал будет сужаться и увеличивать риск компрессии спинного мозга. Если возникает компрессия спинного мозга , то будет развиваться миелопатия и появятся такие симптомы , как:
- Трудность перемещения рук и / или ног
- Проблемы с координацией и / или балансом
- Потеря контроля кишечника и / или мочевого пузыря
- Слабость и / или онемение в любом месте ниже шеи
- Простреливающие боли в конечностях, которые могут усиливаться при наклоне вперед
Цервикальная миелопатия — это серьезное состояние, которое требует немедленной медицинской помощи. Обычно это состояние возникает у людей старше 50 лет.
Диагностика
Диагноз остеохондроза шейного отдела позвоночника может быть выставлен на основании таких данных как:
- Медицинская история. Во-первых, врачу необходимо изучить подробно симптоматику и историю болезни.
- Физическое обследование. Затем врач проведет физическое обследование, пальпируя шею и проверяя диапазон движений в шее. Во время тестов пациентам может быть предложено выполнить определенные движения и сообщить, увеличивается или уменьшается боль в шее.
- Если боль интенсивная или если присутствуют неврологические симптомы, такие как боль, покалывание или слабость в плече, руке или кисти, тогда врач, скорее всего, назначит проведение медицинской визуализации .
- Методы медицинской визуализации (рентгенография, КТ, МРТ, ПЭТ). Если врач определит, что для выяснения точного генеза симптоматики необходимо получить изображения тканей (дисков) тогда, скорее всего, будет назначено МРТ. МРТ, рентгенография или, возможно, компьютерная томография могут подтвердить, есть ли признаки дегенерации, а также выявить другие состояния (такие как остеоартрит или стеноз), которые могут вызывать симптомы.
- После подтверждения точного диагноза остеохондроза шейного отдела позвоночника, а также любых других связанных состояний, можно понять генез симптомов и определить эффективную программу лечения.
Состояния, ассоциированные с остеохондрозом шейного отдела позвоночника
Дегенерация дисков часто сопровождается другими патологическими состояниями, которые развиваются либо в одно и то же время, либо в некоторых случаях одно вызывает другое. Наиболее часто встречаются следующие состояния:
- Грыжа в шейном отделе позвоночника возникает в том случае, если дегенерации диска приводит к нарушению целостности фиброзного кольца и возникает выпячивание содержимого за пределы кольца. Но грыжа диска может появиться после травмы , что в конечном итоге ускоряет дегенерацию диска и приводит к развитию остеохондроза шейного отдела позвоночника .
- Цервикальный остеоартрит. По мере того, как диск дегенерирует и дисковое пространство внутри позвоночного столба начинает уменьшаться, фасеточные суставы могут начать двигаться ненормально и вызывать износ хряща, а также стимулировать формирование остеофитов в шейном отделе позвоночника.
- Цервикальный стеноз позвоночника. Это состояние, которое возникает из-за остеофитов или грыжи диска и происходит сужение позвоночного канала (где проходит спинной мозг) или фораминального отверстия (где проходит нервный корешок).
Но надо понимать, что иногда у некоторых людей уже с рождения имеется сужение спинального канала и развитие симптоматики не связано с остеохондрозом.
Цервикальная радикулопатия — симптомы боли, покалывания, онемения и / или слабости, иррадиирущие в плечо в руку и кисть, могут возникнуть, когда один или несколько нервных корешков защемляются или раздражаются. Если при стенозе возникает компрессия спинного мозга грыжей диска или остеофитами, то может развиться миелопатия. Возможные симптомы боли, покалывания, онемения и / или слабости могут ощущаться на этом уровне в области шеи и в любом месте ниже уровня компрессии. Например, у человека может быть покалывание или слабость в ногах, проблемы с балансом или даже трудности с контролем кишечника и мочевого пузыря.
При наличии симптомов миелопатии важно своевременно обратиться за медицинской помощью, так как состояние может прогрессировать, и без лечения в конечном итоге может развиться паралич конечностей и нарушения функций.
Лечение
Как правило, при появлении симптоматики обусловленной остеохондрозом шейного отдела позвоночника предпринимаются лечебные действия, направленные на уменьшение симптомов. В первую очередь в лечении остеохондроза шейного отдела позвоночника используются нехирургические методы лечения.
В редких случаях, когда боль и симптомы сохраняются или ухудшаются, несмотря на несколько месяцев лечения, или если существует опасность повреждения спинного мозга, то тогда решается вопрос об операции.
Варианты консервативного лечения
Для лечения боли в шее, вызванной остеохондрозом, врач обычно рекомендует один или несколько следующих вариантов лечения:
- Отдых или изменение образа жизни. Некоторые действия могут быть более болезненными для шеи, например вытягивание шеи, вперед при работе за компьютером. Воздержание или изменение определенных видов деятельности в течение нескольких дней или недель обычно уменьшает боль. Кроме того, рекомендуется поддерживать правильную осанку (вместо сутулости при сидении или сгибании шеи вперед во время вождения, и т. д.). Употребление здоровой еды, достаточная гидратация и отказ от курения также полезны для здоровья дисков.
- Лечение боли при помощи лекарств или инъекций. Определенный эффект могут дать безрецептурные болеутоляющие средства, такие как ацетаминофен (например, тайленол), ибупрофен (например , Advil, Motrin) или другие. Если боли интенсивные, то может быть назначено более сильное обезболивающее средство, как оральные стероиды или миорелаксанты (такие как Vicodin) или даже опиаты.
Инъекции, такие как фасеточные инъекции, нервные или эпидуральные блокады. Они могут включать инъекцию кортикостероидов в определенную структуру для уменьшения местного воспаления:
- Каудальные эпидуральные инъекции
- Инъекции в фасеточные суставы
- Интерламинарные каудальные эпидуральные стероидные инъекции
- Трансфораминальные эпидуральные инъекции
- Селективные блокады нервных корешков
- Блокады медиальных ветвей
- Лед и тепло могут быть использованы в лечении остеохондроза шейного отдела позвоночника.
- ЛФК. Большинство нехирургических программ лечения остеохондроза шейного отдела позвоночника будут включать в себя определенные программы упражнений как изометрических, так и на растяжение .Подбор упражнений должен провести квалифицированный специалист ( врач ЛФК) , так как неадекватные упражнения могут привести к ухудшению состояния . Кроме того ,упражнения должны подбираться с учетом индивидуальных особенностей конкретного человека . В целом, увеличение силы и гибкости в области шеи может снизить риск боли и в некоторой степени притормозить дегенеративные изменения в дисках.
- Мануальная терапия. Шейный отдел позвоночника может быть вручную отрегулирован квалифицированным специалистом в области здравоохранения, чтобы улучшить диапазон движений и / или уменьшить боль. В зависимости от симптомов у конкретного пациента необходимо провести физический осмотр и / или визуализацию перед ручной манипуляцией в шее.
- Физиотерапия
- Массаж
- Иглотерапия
- Корсетирование
Хирургическое лечение остеохондроза шейного отдела позвоночника
Оперативные методы лечения остеохондроза шейного отдела позвоночника обычно рассматриваются в двух случаях:
- Присутствуют неврологические симптомы, такие как постоянное онемение рук и / или слабость, или проблемы с ходьбой или контролем кишечника. Если неврологические симптомы вызваны остеохондрозом шейного отдела позвоночника, существует риск необратимого повреждения нервов, и хирургию можно рекомендовать для уменьшения давления на нервы.
- Хроническая боль является серьезной и не поддается лечению в течение, по крайней мере, шести месяцев нехирургического лечения, и ежедневная деятельность становится затруднительной. Лучшие хирургические результаты прогнозируются для пациентов с хронической болью в сочетании с другими состояниями, такими как нестабильность двигательных сегментов шеи и / или радикулопатия.
Основные хирургическими методами лечения остеохондроза шейного отдела позвоночника являются:
- Передняя цервикальная дискэктомия и слияние (ACDF).
- Замена искусственным диском.
Кроме того, существует ряд других хирургических процедур для лечения остеохондроза шейного отдела позвоночника:
- Эндоскопическая декомпрессия
- Эндоскопическая фораминотомия
- Чрескожная декомпрессия
- Внутридисковая электротермальная терапия
- Селективная эндоскопическая дискэктомия
- Стимуляция спинного мозга
- Радиочастотная абляция
- Эпидуральный лизис спаек
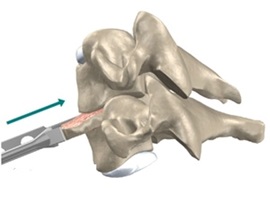
Хирургические процедуры на шее, направленные на декомпрессию нервных корешков и / или спинного мозга и, таким образом, уменьшение неврологических симптомов, таких как боль или слабость руки, имеет тенденцию к хорошим отдаленным результатам — положительный прогноз составляет от 80% до 90% .
Источник
Цервикальный отдел позвоночника — сложная конструкция, которая способна стабильно удерживать голову весом 4-5 кг при движениях в нескольких направлениях. Эта анатомическая область тела включает в себя 7 маленьких позвонков, межпозвонковые диски для поглощения ударов, суставы, спинной мозг, 8 нервных корешков, сосудистые элементы, 32 мышцы и связки.
Нервные корешки, как ветви дерева, выходят из спинного мозга через отверстия в позвонках. Каждый нервный корешок обеспечивает иннервацию конечностей и грудной клетки, передавая импульсы от периферии к мозгу и обратно. Сосудистая система из 4 артерий и вен проходит через шею, обеспечивая кровоток от сердца к мозгу и обратно. Стабильность шеи обусловлена как позвонками, так и мышцами, суставами и связками.
Шея очень мобильна и позволяет двигать головой в различных направлениях: 90 ° сгибание , 90 ° разгибание , 180 ° вращения и почти 120 ° наклона к любому плечу.
Никакой другой отдел позвоночника не имеет такой мобильности. Однако эта комбинация, сложности и мобильности делают шею восприимчивой к различным заболеваниям и травмам. Лечение шейного отдела позвоночника зависит как от заболевания, так и клинических проявлений и может быть как консервативным, так и оперативным.
Патологические состояния шейного отдела позвоночника
Как правило, шейный отдел позвоночника допускает довольно широкий диапазон гибкости и движения, однако он чувствителен к векторам физических воздействий во время травматических повреждений. Этот высокий диапазон движения также способствует изменениям, связанными с инволюционными процессами в позвоночнике.
Некоторые из патологий шейного отдела позвоночника включают:
Остеохондроз: дегенеративное заболевание дисков характеризуется постепенным ухудшением состояния дисков между позвонками и обусловлено старением. По мере того, как люди стареют, межпозвоночные диски теряют гибкость, эластичность и амортизирующие свойства. При локализации дегенерации дисков в шейном отделе появляется боль в шее с иррадиацией в руки, головные боли.
Компрессия спинного мозга: дегенеративные изменения в диске могут привести к сужению пространства между позвоночными телами, что указывает на то, что диск стал очень тонким. В результате пространство, доступное для нервных корешков, уменьшается . Нервный корешок выходят из позвоночного канала через костный туннель, называемый фораминальным каналом , и именно в этом канале корешки могут сдавливаться .
Компрессия спинного мозга вызывает боль, двигательные нарушения, проблемы с контролем мочевого пузыря, слабость и усталость.
Цервикальный стеноз: шейный стеноз — сужение позвоночного канала, который защищает спинной мозг и его нервные корешки. Состояние вызывает боль в шее, с иррадиацией в руки , онемение или слабость в ногах. Это состояние приводит к развитию миелопатии шейного отдела позвоночника или шейной радикулопатии. При миелопатии аномальное давление на спинной мозг приводит к повреждению структуры спинного мозга и нарушению функций . Цервикальная радикулопатия возникает, когда нервный корешок, исходящий от спинного мозга, повреждается или защемляется при выходе из позвоночного канала. Миелорадикулопатия возникает, когда есть повреждение спинного мозга и нервных корешков.
Грыжа диска: грыжевое выпячивание диска в шейном отделе позвоночника возникает при разрушении фиброзного кольца диска. Состояние может быть вызвано естественными процессами старения или травматическим повреждением позвоночника. Состояние приводит к болезненным ощущениям жгучего, покалывающего характера или онемению в области шеи, плеч, рук и кистей.
Цервикальный спондилез: этот патологическое состояние, при котором происходит аномальная дегенерация хряща и костей шеи. Это приводит к болевым проявлениям в шее с иррадиацией в конечности, которые со временем усиливаются.
Ревматоидный артрит: это аутоиммунное заболевание, при котором иммунная система организма атакует здоровые суставы, ткани и органы. Это состояние, чаще всего, встречается у женщин детородного возраста, вызывая воспаление синовиальной оболочки суставов, что приводит к боли, скованности, отечности и нарушению функции суставов.
Травмы и несчастные случаи: хлыстовая травма — повреждение шейного отдела позвоночника, которое часто развивается во время автокатастрофы. Обычно, эта травма связана с гиперэкстензией и быстрым смещением головы за границы обычного диапазона движений шеи. Сильное аномальное движение оказывает влияние на мышцы и связки шеи. Мышцы реагируют сокращением и уплотнением, что приводит к мышечной усталости , боли и скованности.
Образ жизни: Плохой мышечный корсет, нарушенная осанка, избыточный вес могут менять механику позвоночника с компенсаторным наклоном головы вперед. Частые стрессы и негативные эмоции могут приводить к спазму мышц, что приводит к боли и скованности.
Другие заболевания.
Длительная боль и / или неврологический дефицит, могут быть признаком серьезной патологии. Эти симптомы не стоит игнорировать. Это может быть инфекция позвоночника, опухоль, перелом, компрессия спинного мозга и другие состояния.
Также необходимо иметь в виду, что при сильной травме головы возможно и повреждение шейного отдела позвоночника.
Диагностика патологий шейного отдела позвоночника
Постановка точного диагноза абсолютно необходима для выбора наиболее оптимальной тактики лечения.
Врач проводит физическое обследование, которое включает в себя наблюдение за позой, амплитудой и диапазоном движений. Фиксируются любые движения, вызывающие или усиливающие болевые проявления. Врач будет определять наличие искривления позвоночника, расположение позвонков и выявлять мышечный спазм.
Неврологическое обследование позволяет определить наличие нарушений рефлекторного плана, изменения мышечной силы, нарушения чувствительности.
Врач может назначить рентгенографические исследования.
Рентгенография может выявить сужение или коллапс дискового пространства, наличие остеофитов и остеоартрита. Но протрузии и грыжи дисков, часто ответственные за неврологические симптомы, обнаруживаются при использовании МРТ.
Если подозревается повреждение нерва, врач может назначить специальное исследование, чтобы определить, как быстро нервы проводят импульсы. Эти тесты называются нейрофизиологическими исследованиями — нервной проводимости и / или электромиографией. Как правило, эти исследования не выполняются сразу, так как может потребоваться несколько недель, чтобы нарушения функции нервов стали очевидными.
Варианты консервативного лечения шейного отдела позвоночника
При заболеваниях шейного отдела позвоночника (например, остеохондрозе), врач обычно рекомендует следующие варианты лечения:
• Отдых или изменение образа жизни. Некоторые действия могут быть более болезненными для шеи, например вытягивание шеи, вперед, чтобы смотреть на монитор компьютера или травма во время плавания. Воздержание или изменение определенных видов деятельности в течение нескольких дней или недель обычно уменьшает боль в шее. Кроме того, рекомендуется поддерживать правильную осанку (вместо сутулости при сидении или сгибании шеи вперед во время вождения, наблюдения за экраном сотового телефона и т. д.). Употребление здоровой еды, нормальная гидратация, и отказ от курения также полезны для здоровья дисков шейного отдела позвоночника.
• Медикаментозное лечение. Полезными могут быть безрецептурные болеутоляющие средства, такие как ацетаминофен, ибупрофен или другие. Если они не помогают, то могут быть назначены стероиды или миорелаксанты (такие как Vicodin). Другие варианты могут включать инъекции стероидов непосредственно в определенную часть шеи, например эпидуральные инъекции.
•Лечение теплом и / или холодом. Некоторые пациенты отмечают уменьшение боли с помощью прикладывания пакета со льдом или нагретого пакета геля на больную часть шеи.
• Упражнения (ЛФК). Большинство нехирургических программ лечения шейного отдела позвоночника будут включать в себя некоторые формы упражнений и растяжения. Врач ЛФК или другой обученный медицинский работник может назначить программу упражнений и режим растяжения, который отвечает конкретным потребностям пациента. В целом, увеличение силы и гибкости в области шеи может снизить риск боли в шее.
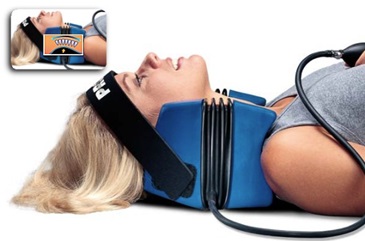
• Мануальная терапия. Цервикальный позвоночник может быть вручную корректирован врачом мануальной терапии и это позволяет улучшить диапазон движений и / или уменьшить боль. Тракционная терапия также достаточно часто применяется для лечения шейного отдела позвоночника и позволяет снизить давление на корешки.
•Физиотерапия. При лечении заболеваний шейного отдела позвоночника используются различные методы, такие как криотерапия, электростимуляция, лазеротерапия ,электрофорез и т.д. Конкретные процедуры определяет врач-физиотерапевт в зависимости от патологии шейного отдела позвоночника и индивидуальных особенностей пациента.
•Массаж и иглотерапия также могут быть назначены для лечения шейного отдела позвоночника.
Когда необходима операция?
Большинству пациентов с заболеваниями шейного отдела позвоночника помогает консервативное лечение, поэтому хирургия при патологиях в шейном отделе позвоночника требуется редко.
На самом деле, менее 5% пациентов с заболеваниями в шейном отделе позвоночника нуждаются в хирургическом вмешательстве.
Однако бывают ситуации, когда пациенту, возможно, необходимо рассмотреть вопрос об оперативном вмешательстве.
- Консервативное лечение не помогает, т. е. были использованы различные методы лечения (мануальная терапия, медикаменты, физиотерапия, массаж, ЛФК), а симптоматика не уменьшается.
- У пациента отмечается прогрессирование неврологических симптомов (онемение, покалывание, слабость) с вовлечением конечностей.
- У пациента проблемы с балансом или ходьбой.
Как правило, операция проводится для лечения дегенеративного заболевания дисков (остеохондроза), травмы или нестабильности двигательных сегментов. Эти состояния могут приводить к компрессии спинного мозга или нервных корешков.
Какие виды хирургии используются для лечения шейного отдела позвоночника?
Как правило, хирурги используют два хирургических метода для хирургии шейного отдела позвоночника.
- Декомпрессия, при которой хирург удаляет ткани, которые оказывают давление на нервные структуры
- Стабилизация, когда хирург проводит фиксацию позвонков для того, чтобы ограничить движение между позвонками
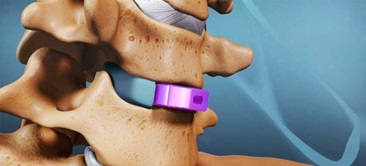
Существуют различные типы процедур декомпрессии, такие как дискэтомия, корпэктомия и транскорпоральная микродекомпрессия (TCMD).
- Дискэктомия: хирург удаляет полностью или часть поврежденного диска.
- Корпэктомия: удаляется тело позвонка, чтобы получить доступ к тканям, оказывающим давление на спинной мозг или нервный корешок.
- ТКМД: хирург проводит доступ к шейному отделу позвоночника спереди. ТКДМ проводится через маленький канал, который хирург создает в теле позвонка, и это позволяет получить доступ и провести декомпрессию спинного мозга и нерва.
Тип операции для каждого пациента определяет врач-хирург.
Стабилизационная хирургия иногда — но не всегда выполняется одновременно с декомпрессионной хирургией. При некоторых типах декомпрессионной хирургии, возможно, потребуется удалить большую часть позвонка или диска. Это приводит к развитию нестабильности позвоночника, что, в свою очередь, увеличивает риск серьезной неврологической травмы. В этом случае, хирург проводит реконструкцию позвоночника с использованием инструментария или импланта диска.
Некоторые пациенты подвержены высокому риску плохой консолидации костей или неудачного слияния из-за наличия сопутствующей патологии. Таким пациентам может быть рекомендована стимуляция роста кости .
Источник
