Чем отличается радикулит от артроза
Остеохондроз и радикулит часто соседствуют при постановке уточненного диагноза. Подобный сочетанный диагноз врач невролог ставит пациенту, у которого есть хроническое дегенеративное дистрофическое заболевание межпозвоночных дисков (остеохондроз) и оно при своем развитии привело к воспалению корешковых нервов. Радикулит в переводе с латинского языка обозначает: радикул — корешковый нерв и -ит — это приставка, обозначающая воспалительный процесс.
Самое главное, чем отличается радикулит от остеохондроза, это причинно-следственная связь. Радикулит редко возникает без остеохондроза. Между тем, остеохондроз длительное время может протекать без компрессии и воспаления корешковых нервов. Радикулит может развиваться под воздействием травмы,
Растяжения мягких тканей, окружающих позвоночный столб, переломе, распространении инфекции. Но ведущей причиной этого патологического процесса является остеохондроз.
В зависимости от локализации радикулит может быть:
- шейным — с распространением болевого синдрома по плечам и верхним конечностям;
- шейно-грудным — при поражении возникает нарушение иннервации внутренних органов грудной клетки;
- грудным — редкая локализация в виде малой подвижности расположенных тут тел позвонков, часто бывает травматическое этиологии;
- грудопоясничным — развивается при дегенерации межпозвоночных дисков при повышенной подвижности в поясничном отделе;
- поясничный и пояснично-крестцовый — самый распространенный тип локализации воспалительного процесса, часто бывает сопряжен с ишиасом (поражением седалищного нерва и люмбаго;
- крестцовый — в изолированном виде встречается только у лиц в возрасте до 28-ми лет, в более позднем периоде жизни крестцовый отдел позвоночника превращается в единую кость;
- копчиковый — сопровождается синдром «конского хвоста».
Радикулит при остеохондрозе — это сложная патогенная реакция, состоящая из следующих аспектов:
- начинается она с компрессионного поражения корешковых нервов или их ответвлений (это может быть сдавливание телами позвонков, выступающими за пределы тел позвонка межпозвоночным диском, пораженным протрузией или грыжей, остеофитами, которые образуются по краям позвонков);
- поврежденная ткань корешкового нерва воспаляется, в очаг поражения стягиваются факторы воспалительной реакции;
- усиливается местно интенсивность капиллярного кровоснабжения и происходит приток лимфатической жидкости, появляется плотный инфильтрационный отек мягких тканей;
- под воздействием отека происходит компрессия более мелких нервных окончаний и развивается вторичная реакция;
- наблюдается статическое перенапряжение мышечного каркаса спины воротниковой зоны или поясницы;
- все это провоцирует развитие сильнейшего болевого синдрома, сопровождающегося скованностью и малоподвижностью в пораженном отделе позвоночного столба.
Если не прервать эту реакцию на начальной стадии, то возможна дистрофическая атрофия нервного волокна. При этом будет нарушена иннервация тех частей тела, за которые отвечает тот или иной корешковый нерв или его ответвления. Поэтому при появлении первых же признаков развития радикулита, следует немедленно обратиться на прием к врачу.
В Москве можно записаться на бесплатный прием врача невролога, вертебролога или манулаьного терапевта в нашей клинике. Позвоните администратору и согласуйте удобное для визита время. В ходе первичной бесплатной консультации вам будет поставлен точный диагноз и даны индивидуальные рекомендации по проведению лечения.
Причины радикулита и остеохондроза: в чем разница?
Радикулит и остеохондроз — это заболевания, которые развиваются в силу определённых причин. В чем разница между радикулитом и остеохондрозом в этом отношении:
- непосредственной причиной развития воспаления корешковых нервов может стать остеохондроз того отдела позвоночника, в котором возникает боль;
- радикулит не может быть причиной развития остеохондроза, поскольку является в большинстве случаев осложнением этого дегенеративного дистрофического заболевания межпозвоночных дисков;
- радикулит и остеохондроз может обостряться по одним и тем же причинам (переохлаждение, подъем тяжестей, несвойственные человеку физические нагрузку, длительное нахождение в вынужденной статическое позе и т.д.).
Причиной развития радикулита при длительном течении остеохондроза может стать:
- повышенная физическая нагрузка на повреждённый отдел позвоночника;
- травматическое воздействие (ушиб спины, растяжение связочного и сухожильного аппарата, трещина или перелом тела позвонка);
- воздействие холодной температуры (происходит сужение капиллярного кровеносного русла, межпозвоночный диск утрачивает свою амортизационную способность и возникает риск травмы корешкового нерва при совершении практически любого движения);
- психогенные стрессовые факторы (эмоциональное волнение, перенапряжение, усиленная мозговая активность) — возникает выброс в кровь гормона кортизола, который сужает мелкие кровеносные сосуды и нарушает диффузное питание хрящевой ткани, начинается воспалительный процесс;
- курение и употребление алкогольных напитков;
- избыточная масса тела;
- неправильная с точки зрения гигиенических санитарных требований организация спального и рабочего места;
- ношение тесной одежды и обуви с неправильно разработанной колодкой;
- неправильная постановка стопы;
- сутулость или иные виды искривления осанки.
Вызвать обострение радикулита также может посещение парилки в сауне. Во время посещения подобных заведений необходимо соблюдать рекомендации своего лечащего врача. Во время обострения остеохондроза посещение бани категорически запрещено. Также в домашних условиях нельзя делать прогревания, применять электрические грелки и другие источники тепла. Важно понимать, что при прогревании в остром периоде происходит неравномерное расширение капиллярного кровеносного русла. Это только усугубляет тяжесть состояния пациента. Усиливается воспаление и нарастает болевой синдром.
Отличие симптомов радикулита от остеохондроза
Важнейшее отличие радикулита от остеохондроза заключается в клиническом проявлении этих двух патологических состояний. Признаками остеохондроза являются боль, скованность, тугоподвижность. При этом заболевании не возникает неврологической клинической картины. В качестве ведущих симптомов радикулита можно назвать:
- острые, жгучие, пронизывающие боли, которые не локализуются в области позвоночного столба, а распространяются по ходу пораженных корешковых нервов и их ветвей;
- постоянные прострелы, по ощущениям напоминающие кинжальные удары или разряды электрического тока;
- мышечная слабость в верхней или нижней конечности;
- парестезии и участки кожного онемения;
- малоподвижность вызвана тем, что любое движение причиняет нестерпимую боль;
- в месте воспаления корешкового нерва повышается температура кожных покровов, видна гиперемия, отечность;
- пальпация вызывает болезненность не только в области пораженного участка позвоночника, но и по ходу корешкового нерва.
Поставить точный диагноз радикулита или остеохондроза сможет только опытный врач невролог. Для этого проводятся функциональные диагностические тесты. При поражении корешковых нервов возможно выпадение определённых сухожильных рефлексов, снижение кожной чувствительности и т.д. Диагноз подтверждается рентгенографическим снимком и МРТ обследованием.
Остеохондроз, радикулит и сколиоз?
Именно такое сочетание патологий позвоночного столба встречается у многих пациентов, которые в течение длительное времени не обращают внимание на дегенеративные дистрофические процессы, происходящие в тканях межпозвоночных дисков.
На фоне остеохондроза неизменно периодически возникает радикулит, который провоцирует избыточное напряжение мышц с той стороны, где требуется разгрузить поврежденные межпозвоночные диски для защиты корешковых нервов. Таким образом, мышечный каркас спины меняет положение тел позвонков. Если радикулит продолжается более 14-ти дней, то начинает формироваться сколиоз — искривление позвоночника в боковой проекции.
Вылечить сколиоз без терапии остеохондроза в таких случаях невозможно. При первом же обострении радикулита произойдёт повторное искривление позвоночного столба.
Если в поставленном диагнозе одновременно обозначены остеохондроз, радикулит и сколиоз, то лечение целесообразно проводить с помощью методов мануальной терапии. О том, как это делается — рассказано далее в статье.
Эффективное лечение радикулита при остеохондрозе
Лечение остеохондроза и радикулита всегда необходимо начинать с устранения причины воспаления корешковых нервов. Обычно это негативное травматическое воздействие со стороны тел соседних позвонков. При развитии дорсопатии происходит постепенная утрата фиброзным кольцом межпозвоночного диска своей эластичности и упругости. После сдавливания межпозвоночный диск не может восстановить свою физиологическую форму. При длительном течении остеохондроза боковые продольные связки позвоночного столба адаптируются и фиксируют новую высоту межпозвоночных промежутков.
Восстановить необходимое пространство для расправления фиброзного кольца поврежденного межпозвоночного диска можно с помощью методики тракционного вытяжения. Перед сеансом остеопат проводит подготовку — усиливает эластичность связок и других мягких тканей. Существенное облегчение боли пациент отмечает уже после первого сеанса.
Для дальнейшего лечения применяются следующие методики:
- остеопатия позволяет восстановить нарушенные процессы микроциркуляции крови и лимфатической жидкости;
- массаж ускоряет процесс регенерации, снимает избыточное напряжение с мышц спины;
- лечебная гимнастика повышает тонус мышц, усиливает их работоспособность;
- рефлексотерапия купирует точки избыточного напряжения;
- рефлексотерапия запускает процесс регенерации тканей за счет использования скрытых резервов организма.
Также для эффективного лечения остеохондроза, спондилеза, радикулита и ишиаса может применяться лазерное воздействие, физиотерапия, электромиостимуляция и т.д. курс лечения всегда разрабатывается индивидуально для каждого пациента.
Если вам необходима медицинская помощь при радикулите, то вы можете записаться на бесплатный прием к неврологу или вертебрологу в нашей клинике мануальной терапии. Здесь вам будет предоставлена исчерпывающая информация о возможностях и перспективах проведения лечения без хирургической операции и фармакологических препаратов.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
 Радикулит (радикулопатия) — это общий термин, который используется медиками для обозначения симптомов, связанных с зажатым или воспаленным корешком спинного мозга. Симптомы могут включать в себя как боль в шее или спине, с иррадиацией по ходу иннервации нервов из корешка, так и слабость в мышцах, онемение, покалывание в иннервируемой зоне конечностей. Наиболее частой причиной радикулита (радикулопатии) является межпозвонковая грыжа диска. Диск, расположенный между позвонками, обладая эластичной структурой, выполняет амортизационные функции в позвоночнике. Диски придают позвоночнику мобильность, гибкость и способность выдерживать нагрузки. С течением жизни происходит изнашивание дисков, дегенерация и иногда возникают грыжи дисков. В результате этого, вещество диска может контактировать с близлежащими корешками спинного мозга. В этом случае, происходит сдавление и раздражение корешка. В остальных случаях, влияние на корешок могут оказать остеофиты, стеноз спинномозгового канала или фораминального канала. Компрессия и воспаление нервных корешков могут в результате привести к хроническим болям как в шее или пояснице, так и дистально в зоне иннервации. Поэтому радикулярная боль означает не только локализацию в области позвоночника, но и в значительном удалении по ходу нервных волокон. Кроме того, при компрессии корешка может быть нарушена проводимость нервных волокон, что приводит к нарушениям чувствительности (онемение, покалывание или жжение) и мышечной слабости в конечностях. Лечение такой симптоматики зависит от причин вызвавших радикулит (радикулопатию). Необходимо выяснить, что именно воздействует на корешок — грыжа диска, остеофит, артрит или фораминальный стеноз.
Радикулит (радикулопатия) — это общий термин, который используется медиками для обозначения симптомов, связанных с зажатым или воспаленным корешком спинного мозга. Симптомы могут включать в себя как боль в шее или спине, с иррадиацией по ходу иннервации нервов из корешка, так и слабость в мышцах, онемение, покалывание в иннервируемой зоне конечностей. Наиболее частой причиной радикулита (радикулопатии) является межпозвонковая грыжа диска. Диск, расположенный между позвонками, обладая эластичной структурой, выполняет амортизационные функции в позвоночнике. Диски придают позвоночнику мобильность, гибкость и способность выдерживать нагрузки. С течением жизни происходит изнашивание дисков, дегенерация и иногда возникают грыжи дисков. В результате этого, вещество диска может контактировать с близлежащими корешками спинного мозга. В этом случае, происходит сдавление и раздражение корешка. В остальных случаях, влияние на корешок могут оказать остеофиты, стеноз спинномозгового канала или фораминального канала. Компрессия и воспаление нервных корешков могут в результате привести к хроническим болям как в шее или пояснице, так и дистально в зоне иннервации. Поэтому радикулярная боль означает не только локализацию в области позвоночника, но и в значительном удалении по ходу нервных волокон. Кроме того, при компрессии корешка может быть нарушена проводимость нервных волокон, что приводит к нарушениям чувствительности (онемение, покалывание или жжение) и мышечной слабости в конечностях. Лечение такой симптоматики зависит от причин вызвавших радикулит (радикулопатию). Необходимо выяснить, что именно воздействует на корешок — грыжа диска, остеофит, артрит или фораминальный стеноз.
Причины и виды радикулитов (радикулопатий)
Анатомические причины радикулита (радикулопатии)- в нарушении функции одного из корешков. Когда происходит компрессия корешка, то появляется симптоматика на стороне поражения и в зоне иннервации. Обычно, когда появляются симптомы, такие как боль в шее или пояснице, с иррадиацией в руку или в ногу, онемение или мышечная слабость в конечностях, то следует заподозрить, что произошло сдавление и раздражение корешка на выходе из спинного мозга. Наиболее часто, на корешок воздействуют диски и иногда сами позвонки. Например, при надрыве диска происходит выбухание его в спинномозговой канал и воздействие на корешок. Костные структуры также могут воздействовать на корешок при дегенерации или костных разрастаниях (остеофитов). Пациенты с радикулитом (радикулопатией) сталкиваются с различными симптомами: блуждающие боли от шеи в руки и от поясницы в ноги, различные нарушения или изменения чувствительности (онемение, покалывание, жжение в конечностях) снижение мышечной силы в определенных мышцах.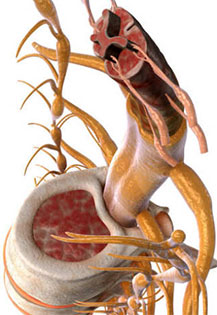 Основные причины радикулитов (радикулопатий)
Основные причины радикулитов (радикулопатий)
- Грыжа диска в поясничном, шейном или грудном отделе позвоночника.
- Стеноз спинномозгового канала
- Стеноз фораминальный ( сужение канала, по которому проходит корешок)
- Дегенерация дисков
- Травма
- Наличие остеофитов, опухолей
В зависимости от локализации радикулитов (радикулопатий) различают шейный, грудной или поясничный радикулит.
Шейный радикулит (радикулопатия)
 Шейный радикулит своим названием свидетельствует о локализации в шее, а именно в шейном отделе позвоночника. Симптоматика (боль, нарушение чувствительности или мышечная слабость) может быть как справа, так и слева в зависимости от расположения заинтересованного корешка. Причины шейного радикулита могут быть различны: грыжа диска, протрузия диска, дегенерация диска, остеоартрит, фораминальный стеноз и др. Симптомы могут проявляться как в области локализации раздраженного корешка, так и иррадиировать в руки, плечи, пальцы. Между 7 шейными позвонками (C1-C7) располагается 8 пар корешков спинного мозга, которые проводят электрические импульсы от ЦНС и спинного мозга. Область иннервации имеет четкую топику и зависит от конкретного корешка. Корешки в шейном отделе — C1-C8. Каждая пара ответственна за определенную зону:
Шейный радикулит своим названием свидетельствует о локализации в шее, а именно в шейном отделе позвоночника. Симптоматика (боль, нарушение чувствительности или мышечная слабость) может быть как справа, так и слева в зависимости от расположения заинтересованного корешка. Причины шейного радикулита могут быть различны: грыжа диска, протрузия диска, дегенерация диска, остеоартрит, фораминальный стеноз и др. Симптомы могут проявляться как в области локализации раздраженного корешка, так и иррадиировать в руки, плечи, пальцы. Между 7 шейными позвонками (C1-C7) располагается 8 пар корешков спинного мозга, которые проводят электрические импульсы от ЦНС и спинного мозга. Область иннервации имеет четкую топику и зависит от конкретного корешка. Корешки в шейном отделе — C1-C8. Каждая пара ответственна за определенную зону:
- C1-C2 — голова
- C3-C4 — диафрагма
- C5- верхняя часть туловища
- C6 — запястье и бицепс
- C7- трицепс
- C8 — кисть
Грудной радикулит (радикулопатия)
 Грудной радикулит означает локализацию в середине спины (в грудном отделе позвоночника, состоящем из 12 позвонков). Симптоматика характерна для радикулита: боль с иррадиацией, покалывание, онемение, мышечная слабость. По сравнению с шейным радикулитом или поясничным, грудной радикулит встречается редко. Это объясняется относительной ригидностью грудного отдела позвоночника, который служит местом крепления ребер и является опорной частью для верхней и нижней части туловища. Незначительная гибкость этого отдела предотвращает позвонки и диски в этом отделе и от возрастных изменений тоже. Но, тем не менее, при наличии симптоматики нельзя полностью исключать возможность такой разновидности радикулита. Потенциальными причинами развития грудного радикулита могут быть следующие факторы: дегенеративные изменения дисков протрузия диска, грыжа диска, остеоартит остеофит, травма позвоночника (особенно при скручивании), стеноз спинномозгового канала, фораминальный стеноз.
Грудной радикулит означает локализацию в середине спины (в грудном отделе позвоночника, состоящем из 12 позвонков). Симптоматика характерна для радикулита: боль с иррадиацией, покалывание, онемение, мышечная слабость. По сравнению с шейным радикулитом или поясничным, грудной радикулит встречается редко. Это объясняется относительной ригидностью грудного отдела позвоночника, который служит местом крепления ребер и является опорной частью для верхней и нижней части туловища. Незначительная гибкость этого отдела предотвращает позвонки и диски в этом отделе и от возрастных изменений тоже. Но, тем не менее, при наличии симптоматики нельзя полностью исключать возможность такой разновидности радикулита. Потенциальными причинами развития грудного радикулита могут быть следующие факторы: дегенеративные изменения дисков протрузия диска, грыжа диска, остеоартит остеофит, травма позвоночника (особенно при скручивании), стеноз спинномозгового канала, фораминальный стеноз.
Поясничный радикулит
 Поясничный радикулит означает локализацию в нижней части спины (в поясничном отделе позвоночника, состоящего из 5 крупных и достаточно подвижных позвонков), где располагается центр тяжести человеческого тела. Признаки радикулита аналогичны другим отделам (боль, нарушение чувствительности и мышечная слабость) и зона поражения соответствует зоне иннервации (то есть боль и другие симптомы сопровождают нервное волокно по его ходу в организме). Поясничный радикулит (радикулопатия) нередко называют ишиалгией. Этот термин подразумевает раздражение крупного седалищного нерва, которое начинается на выходе из L1-L5, проходит малый таз в ноги и доходит до стоп. Наиболее ярким симптомом ишиалгии является интенсивная боль в ягодицах, бедре и стопе (обычно односторонняя). Основными причинами возникновения поясничного радикулита (радикулопатии) являются: артрит, дегенеративные изменения позвонков, стеноз спинномозгового канала, фораминальный стеноз, компрессионный перелом, грыжа диска, протрузия диска, спондилолистез.
Поясничный радикулит означает локализацию в нижней части спины (в поясничном отделе позвоночника, состоящего из 5 крупных и достаточно подвижных позвонков), где располагается центр тяжести человеческого тела. Признаки радикулита аналогичны другим отделам (боль, нарушение чувствительности и мышечная слабость) и зона поражения соответствует зоне иннервации (то есть боль и другие симптомы сопровождают нервное волокно по его ходу в организме). Поясничный радикулит (радикулопатия) нередко называют ишиалгией. Этот термин подразумевает раздражение крупного седалищного нерва, которое начинается на выходе из L1-L5, проходит малый таз в ноги и доходит до стоп. Наиболее ярким симптомом ишиалгии является интенсивная боль в ягодицах, бедре и стопе (обычно односторонняя). Основными причинами возникновения поясничного радикулита (радикулопатии) являются: артрит, дегенеративные изменения позвонков, стеноз спинномозгового канала, фораминальный стеноз, компрессионный перелом, грыжа диска, протрузия диска, спондилолистез.
Симптомы радикулопатии
Медики применяют термин радикулита (радикулопатии) для того, чтобы описать комплекс симптомов, появляющихся при давлении на корешки спинного мозга (являющиеся пучком нервных волокон, исходящих из спинного мозга). Тем не менее, радикулит (радикулопатия) не является самостоятельным заболеванием, а лишь комплексом симптомов включающих боль, мышечную слабость и нарушения чувствительности, которые берут начало в позвоночнике и идут к конечностям. Человеческий позвоночник делится на пять отделов и радикулит (радикулопатия) наиболее часто встречается в шейном грудном и поясничном отделе. 31 пара корешков отходит от длинного спинномозгового тяжа в довольно узком спинномозговом канале позвоночника. Различные причины могут уменьшать пространство, где располагаются корешки и оказывать на них компрессию — это грыжа диска или протрузия, стеноз, опухоль, инфекционный процесс, остеофит. При всей вариабельности симптомов наиболее часто встречаются следующие симптомы:
- Боль (дискомфорт) от тупой и периодической до постоянной и изнурительной с наличием иррадиации. Боль (как защитный фактор в организме) свидетельствует о том, что имеется повреждающее воздействие на нервные волокна.
- Нарушение чувствительности. Нельзя не отметить, что позвоночник достаточно сложная структура. Мы неосознанно осуществляем огромное количество движений, и происходит это автоматически. Но для того, чтобы движения были гармоничны, необходимо чтобы была обратная связь мозга с мышцами и чувствительными рецепторами. При компрессии корешков происходит нарушение проведения импульсов в обе стороны. Соответственно нарушается как чувствительность (онемение жжение покалывание), так и проведение импульса к мышцам.
- Слабость в мышцах. Иногда мышечная слабость бывает изолированно (при изолированной компрессии моторных нейронов). Для нормального функционирования мышц необходима двухсторонняя связь, как со спинным мозгом, так и головным. При компрессии корешка (грыжей диска, остеофитом или еще чем- либо) происходит прерывание поступления импульсов, и мышца перестает нормально работать. При длительном нарушении нормального проведения импульсов происходит атрофия мышц или даже вялый парез.
Диагностика радикулита
Радикулит не является заболеванием, а лишь комплексом симптомов, свидетельствующих о наличие воздействия на один из 31 пары корешков спинного мозга. В комплекс симптомов входят: боль, нарушение чувствительности, слабость в мышцах по ходу иннервации заинтересованных нервов. Причинами радикулита (радикулопатии) могут быть: грыжа диска, протрузия диска, стеноз и др. Для того, чтобы врач смог точно поставить диагноз, необходим ряд мероприятий:
- выяснение симптомов (характер боли, интенсивность, длительность, наличие нарушений чувствительности)
- осмотр (позволяющий выяснить мышечную силу, объем движений)
Неврологическое обследование — проверка рефлекторной активности и чувствительности.
Рентгенография — рутинный метод, позволяющий представить степень дегенеративных изменений в позвоночнике.
МРТ, КТ — позволяют четко визуализировать наличие компрессии корешков.
ЭМГ — метод, позволяющий определить степень повреждения нервных волокон.
Лечение
 Лечение зависит от степени выраженности симптомов (болевого синдрома, нарушений чувствительности и моторных нарушений). В любом случае, вначале необходимо исчерпать все возможности консервативного лечения.
Лечение зависит от степени выраженности симптомов (болевого синдрома, нарушений чувствительности и моторных нарушений). В любом случае, вначале необходимо исчерпать все возможности консервативного лечения.
Медикаментозное лечение
Задача медикаментозного лечения снять воспаление, уменьшить отек подлежащих тканей и уменьшить болевой синдром.
Физиотерапия. Существует много физиотерапевтических методик, позволяющих улучшить кровообращение в тканях прилежащих к корешку, уменьшить боль, улучшить проведение импульсов по нервным волокнам.
Мануальная терапия и массаж. Помогают снять мышечные блоки и мышечные спазмы.
ИРТ. Иглорефлексотерапия с помощью воздействия на биологически активные точки помогает восстановить процесс проведения импульсов по нервным волокнам.
ЛФК. Дозированные физические нагрузки помогают восстановить нормальную биомеханику позвоночника и нормальный стереотип движений. С помощью упражнений нередко удается снять компрессию корешка за счет перераспределения векторов нагрузки. Кроме того, упражнения останавливают дегенеративные процессы в позвоночнике, увеличивают эластичность связок, мышц и, таким образом, увеличивают объем движений. Применяются упражнения как с отягощением (на тренажерах), так и различные гимнастики (в том числе и такие как Ци-гун). Систематические упражнения являются, кроме того, профилактикой рецидивов различных состояний в позвоночнике. В настоящее время наиболее доказательными является эффект от занятий на тренажерах.
При стойком болевом синдроме и при наличии выраженной клинической картине (парез в мышцах и нарушение чувствительности) проводится хирургическая декомпрессия корешка.
Источник
