Что делать при приступе остеохондроза шейного отдела
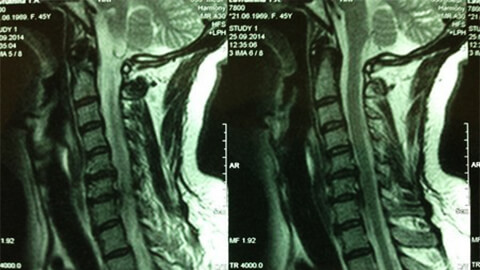
Николай
29 апреля · 15,2 K
Автор вопроса считает этот ответ лучшим
????Индивидуальный подход в комплексном лечении нервной системы для активации и стимуляции… · newneuro.ru
Шейный остеохондроз, это кода происходят дегенеративно- дистрофические изменения и поражения позвонков и межпозвоночных дисков в шейном отдел позвоночника.
Тактика при шейном остеохондрозе:
· Снятие болевых симптом анальгетиками
· прием нестероидных противовоспалительных препаратов
· снизить спазм мышц — примем спазмолитиков
· хондропротекторы – для улучшения метаболизма в межпозвоночных дисках
· витаминотерапия
· сосудистая терапия
· ЛФК, массаж
· мануальная терапия
· рефлексотерапия
· физиолечение
Если системное, комплексное лечение не дате результаты и есть показания, то возможно оперативное лечение.
Пoмoщь пpи пpиcтyпe ocтeoxoндpoзa!!
Пepeд тeм кaк cнять пpиcтyп ocтoxoндpoзa, нeoбxoдимo выпoлнить pяд yпpaжнeний и кoмплeкc мep:
1. Кyпиpoвaть пpиcтyп ocтeoxoндpoзa шeйнoгo oтдeлa пoзвoнoчникa мoжнo c пoмoщью тeплa. Для этoгo нeoбxoдимo зaвepнyть шeю мaxpoвым плaткoм или шapфoм.
2. Тeм, ктo нe знaeт, чтo дeлaть пpи пpиcтyпe ocтeoxoндpoзa шeйнoгo… Читать далее
Здравствуйте! Из всех перечисленных методов лечения шейного остеохондроза лучших результатов добиваются методом ВТЭС при условии хорошей квалификации врача. Либо применить радиочастотную денервацию.
Чем лечить шейный остеохондроз?
При остеохондрозе шейного отдела позвоночника массаж становится одним из основных методов лечения.
- При выполнении общепринятых процедур укрепляется мышечный корсет, улучшается кровообращение. Сеансы классического, точечного массажа, вакуумного массажа особенно рекомендуются пациентам с шейным остеохондрозом, проявляющимся головными болями, головокружением и скачками артериального давления.
Пока не синтезировано лекарств, которые помогли бы восстановить шейные позвонки и межпозвонковые диски, пораженные остеохондрозом.
- Таким образом, лечение направлено на остановку деструктивно-дегенеративного процесса и улучшение самочувствия пациента. Этого можно добиться, нормализовав снабжение позвоночных структур питательными веществами.
Эту задачу эффективно выполняют основные движения специальными массажерами Посмотреть подробнее массажеры которые совершаются во время массажа.
После массажа исчезают боли в шее и скованность движений. В первую очередь это связано с развертыванием волокнистых белковых узелков — уплотнений под кожей.
- Причина его образования — действие молочной кислоты, которая вырабатывается при мышечных спазмах, очень характерных для шейного остеохондроза.
За счет механического воздействия на мышцы шеи улучшается кровообращение в шейном отделе позвоночника, восполняются запасы питательных веществ, что приводит к ускоренной регенерации тканей. Устраняются мышечные спазмы, которые часто вызывают сдавливание позвоночной артерии, кровоснабжающей головной мозг, и повреждение корешков спинного мозга.
Прочитать ещё 8 ответов
Может ли протрузия грудного и шейного отделов и остеохондроз стать причиной развития психосоматики, депрессии, неврозов и фобий?
Гипноз, гипнокоррекция, психология, психосоматика, психотерапия, психология спорта… · classic-hypnos.ru
Психосоматика возникает в связи с любыми раздражителями на центральную нервную систему, особенно если таковыми раздражителями являются физиологические проблемы и боль. Если психика человека не устойчива и не адаптивна к стрессу, будет активно развиваться психосоматическое состояние, которое еще более усугубляет физиологические проблемы, что порождает порочный «снежный ком» ипохондрии.
Прочитать ещё 5 ответов
Что можно принимать при обострении остеохондроза?
Я пережила 3 приступа в своей жизни и, надеюсь, больше не предстоит. Заранее оговорюсь, что позвоночник требует постоянного контроля и внимания к себе, к сожалению, поняла это только с опытом приступов острой боли. Первый раз обращалась к неврологу, тогда меня просто обезболивающими кололи внутримышечно, помогло, но не слишком и не надолго (препарат не помню, давно было). Второй приступ был нестерпимо болезненным, настолько, что невозможно было найти себе положение в пространстве, чтобы было не больно. Тогда обратилась к вертебрологу, делали двустороннюю блокаду. Процедура малоприятная, для меня во всяком случае с моим нестабильным давлением, боль отступила, но опять же не надолго. К третьему приступу уже была и морально и физически готова, обратилась к другому неврологу и с полным обследованием пожаловал третий приступ. И только тогда мне доходчиво объяснили, что можно профилактировать это заболевание и предотвратить обострения. Сначала сняли боль: Кетодексал, Мидокалм, Мильгамма, а параллельно начали лечить, чтобы предотвратить дальнейшие приступы: Румалон и Диафлекс. Врач предупредила, пролечивть нужно регулярно – 2 раза в год и обострений не будет, что вот уже 2 года как подтверждаю. Систематически прокалываю Румалон – 25 уколов через день и Диафлекс пью 3 месяца, сделала уже 4 курса ни одного приступа с тех пор не было.
Прочитать ещё 4 ответа
Источник
- Причины
- Шейный остеохондроз
- Грудной отдел
- Поясничный отдел
- Первая помощь
- Чего не следует делать
- Медикаментозное лечение
- Профилактика
Приступы остеохондроза имеют характерную симптоматику, проявляющуюся в зависимости от зоны локализации: шейной, грудной или поясничной. При обострении необходимо соблюдать важные правила для предупреждения осложнений. Купирование болевого синдрома производится в основном с помощью медикаментов.
Причины
Обострение остеохондроза и возникновение приступов может быть спровоцировано рядом факторов:
 Неудобная поза во сне — причина приступа
Неудобная поза во сне — причина приступа
- длительным нахождением в одном положении;
- резкими движениями;
- сном в неудобной позе;
- переохлаждением;
- повышенными физическими нагрузками;
- инфекционными заболеваниями;
- ослаблением иммунитета;
- стрессом.
Шейный остеохондроз
Приступ шейного остеохондроза возникает в результате сдавления кровеносных сосудов и нервных сплетений деформированными позвонками.
В зависимости от продолжительности выделяют два вида приступа:
- Кратковременный – может длиться несколько секунд или несколько минут и повторяться 3-7 и более раз в день. При этом пациент ощущает боль пульсирующего характера, локализованную в затылочной или другой части головы.
- Длительный – продолжается от часа до нескольких суток. Боль напоминает мигрень.
Острый приступ шейного остеохондроза проявляется в виде заднего шейного симпатического синдрома. Данное состояние имеет весьма разнообразную симптоматику. Клиническая картина включает в себя:
 При шейном приступе бывают головные боли
При шейном приступе бывают головные боли
- головные боли;
- нарушения со стороны вестибулярного аппарата;
- зрительные нарушения;
- нарушения слуха;
- глоточные и гортанные симптомы.
Головные боли в основном бывают жгучими. Жжение ощущается в затылочной области и распространяется на заднюю поверхность шеи. Болевой синдром возникает приступообразно. Он может быть связан с продолжительным неподвижным положением головы — главным образом наклонным или в повернутой на одну сторону позе. Очень часто приступ шейного остеохондроза возникает ночью, во время сна. Боли в основном имеют одностороннюю локализацию и проявляют тенденцию к распространению с шейно-затылочной части в направлении вперед. Длительность приступа может варьироваться от часа до нескольких дней. Сильные головные боли порой сопровождаются тошнотой и рвотой.
Вестибулярные нарушения. Они проявляются потерей равновесия, пошатыванием, головокружениями разной выраженности.
Зрительные симптомы включают в себя:
- ослабление остроты зрения;
- появление перед глазами пятен, “мушек”;
- двоение.
Они нередко сопровождаются болевыми ощущениями в глазницах, усиливающимся при поворотах головы.
Нарушения слуха выражаются в его ухудшении, появлении шума в ушах.
 Остеохондроз шейного отдела
Остеохондроз шейного отдела
Глоточно-гортанные симптомы являются наиболее редкими и проявляются при остром приступе остеохондроза. Пациенты жалуются на:
- боль в глотке;
- покалывание или снижение чувствительности глотки, языка, твердого неба;
- чувство инородного тела, заставляющее часто откашливаться;
- возможно появление охриплости или временная потеря голоса.
К неспецифическим постоянным симптомам приступа шейного остеохондроза относятся:
- слабость;
- утомляемость;
- нарушения сна;
- частые колебания настроения;
- обидчивость;
- повышенная раздражительность;
- ухудшение памяти;
- чувство тяжести в голове.
Грудной отдел
Клиническая картина приступа грудного остеохондроза во многом напоминает симптомы болезней органов желудочно-кишечного тракта, сердечно-сосудистой или дыхательной системы. В острой фазе возникают два основных синдрома: дорсаго и дорсалгия.
Дорсаго
 Приступ грудного отдела
Приступ грудного отдела
Дорсаго – это внезапный приступ острой “кинжальной” боли в грудной части позвоночника. В народе его называют грудным прострелом. В основном возникает при длительном нахождении в неудобной позе или выполнении однообразной работы из-за сильного мышечного спазма. Болевые ощущения чаще всего локализуются в межлопаточной области и бывают настолько выраженными, что пациент не может нормально дышать. Они могут распространяться по ходу ребер (аналогично межреберной невралгии) в направлении грудины, порой иррадиируют в лопатку. Симптомы приступа грудного остеохондроза при этом напоминают инфаркт миокарда. Отличием является усиление выраженности болевого синдрома при попытке совершать вращательные движения и при пальпации участка выхода нервного корешка спинномозгового нерва. Кроме того, ЭКГ не выявляет патологических нарушений, а прием нитроглицерина не приводит к облегчению состояния пациента.
Дорсалгия
Это второй синдром, который может развиваться при приступе остеохондроза в грудной области. Для него характерно постепенное начало и последующее нарастание. Приступ иногда длится до нескольких дней или даже недель. Сильный мышечный спазм резко ограничивает двигательную активность. Больной оказывается не в состоянии совершать повороты или наклоны. Боли усиливаются во время глубокого вдоха, а также в ночное время. Утром они ослабевают.
Симптомы дорсалгии напоминают пневмонию. Отличие состоит только в отсутствии кашля, одышки, высокой температуры.
Поясничный отдел
В зависимости от выраженности, продолжительности и степени распространенности приступ остеохондроза в поясничной области может проявляться в виде трех синдромов:
 Приступ в поясничном отделе
Приступ в поясничном отделе
- люмбаго;
- люмбалгии;
- люмбоишиалгии.
Люмбаго
Для люмбаго характерно внезапное возникновение приступа жгучей боли после продолжительного однообразного напряжения мышц, переноса тяжестей, прыжка, резких движений, даже кашля, приводящих к резкому сдавлению нервных корешков. Интенсивность болевых ощущений во время приступа может быть средней или настолько высокой, что пациенту приходится оставаться в вынужденной наклоненной позе. Попытки разогнуться провоцируют усиление боли.
Люмбалгия
Для этого синдрома характерно постепенное нарастание. Вначале боли носят ноющий характер, по мере прогрессирования симптоматики становятся невыносимыми. Приступ люмбалгии проявляется после длительного сидения без опоры для спины (например, на табурете) или в результате повышенной физической нагрузки.
Люмбоишиалгия
Такой приступ поясничного остеохондроза обусловлен длительным мышечным спазмом на фоне обострения воспалительного процесса в мышцах и связках в области позвоночника. Острая фаза наступает в результате защемления чувствительных нервных корешков нижних отделов спинного мозга. При одновременном сдавлении двигательных волокон возможны спастические сокращения мышц, слабость или парезы ног. Порой боль иррадиирует в паховую или тазовую область.
Первая помощь
Что следует делать при приступе остеохондроза в первую очередь?
 Согрейте очаг тела, где возник приступ
Согрейте очаг тела, где возник приступ
- Приложить к зоне локализации боли легкое тепло – например, обвязать больной участок шерстяным платком. Иногда помогает прикладывание холода, но делать это можно только в первые сутки и исключительно под врачебным контролем.
- Лечь на жесткую поверхность: широкую доску, щит или пол (последний вариант выбирается в крайнем случае).
- Если болевой приступ локализован в шейной области, на шею следует наложить ватно-картонную шину, как это делается при травмах.
- При обострении грудного остеохондроза на грудную клетку накладывают тугую бинтовую повязку.
- В случае люмбаго под поясницей рекомендуется расположить небольшой валик. При сильном напряжении мышц нижних конечностей валик надо положить под колени или держать ноги в согнутом положении.
- До прихода врача лучше принять какое-нибудь обезболивающее: Парацетамол, Аспирин, Солпадеин и т.д.
Чего не следует делать
Во время приступа остеохондроза пациенты готовы на все, лишь бы снять его и избавиться от сильнейшей боли. Однако при этом от некоторых действий все же лучше воздержаться.
 Вправление позвонка доверьте только специалисту
Вправление позвонка доверьте только специалисту
- Нельзя пытаться самостоятельно вправить позвонок или позволить это делать некомпетентным людям. Это может привести к еще большему смещению и сдавлению нервных волокон, что чревато серьезными осложнениями.
- Не надо смазывать больной участок первой попавшейся мазью или другим веществом, основываясь только на его согревающем действии. Многие пациенты пользуются керосином, Финалгоном и другими сильнодействующими средствами, что чревато ожогами кожи, усилением боли и другими последствиями. Особенно опасно применение агрессивных средств для купирования приступа шейного остеохондроза, поскольку они могут спровоцировать резкий скачок артериального давления.
Медикаментозное лечение
Как и чем можно снять приступ остеохондроза? Для этого используют три группы препаратов.
- Нестероидные противовоспалительные средства в таблетированной форме или в виде мазей. Их назначают для снятия болевого синдрома на первом этапе лечения. Препараты используют только при усилении болевых ощущений, поскольку они могут оказывать ряд побочных действий.
 Снять приступ можно медикаментозно
Снять приступ можно медикаментозно - Миорелаксанты показаны при остром приступе шейного, грудного, поясничного остеохондроза. Их прием надо начинать по возможности раньше и продолжать до полного исчезновения болевого синдрома. Действие препаратов основано на устранении мышечного спазма, что приводит к значительному облегчению состояния пациентов.
- Хондропротекторы назначают с начала фазы обострения остеохондроза. Длительность курса составляет не менее полугода. Эти препараты не способны быстро снять приступ боли, но они более эффективны, чем простые анальгетики, поскольку воздействуют на саму причину ее возникновения: разрушение межпозвоночных дисков. Содержащиеся в хондропротекторах хондроитин сульфат и глюкозамин улучшают местные обменные процессы и насыщают хрящевую ткань необходимыми питательными веществами, тем самым стимулируя регенерацию поврежденных тканей.
Новокаиновые блокады: за и против
Для быстрого снятия приступа остеохондроза многие врачи используют новокаиновые блокады нервного корешка. Суть метода заключается во введении раствора новокаина в промежутки между позвоночными остистыми отростками, что приводит к быстрому купированию боли.
Однако в настоящее время данный метод имеет убежденных противников, которые утверждают, что блокады могут стать причиной значительных осложнений в виде аллергии на новокаин, инфекций, возможных расстройств вегетативных функций вследствие повреждения расположенных в поясничной области нервных сплетений, ответственных за регуляцию работы жизненно важных органов.
Профилактика
 Не поднимайте тяжести
Не поднимайте тяжести
Для предупреждения приступов остеохондроза необходимо соблюдать ряд правил:
- Избегать физического переутомления.
- Не поднимать тяжести.
- Не допускать переохлаждения.
- Спать на жесткой постели (можно подложить под матрац специальный щит).
- При вынужденном длительном нахождении в одной позе время от времени устраивать небольшие разминки.
- Уделять достаточное внимание физической активности, но избегать интенсивных занятий. Ежедневно выполнять комплекс лечебной гимнастики.
- Наладить режим питания и скорректировать рацион: сократить количество мяса, увеличить потребление овощей, фруктов, молочных изделий.
- По возможности избегать стрессов.
- При появлении боли некоторое время носить фиксирующий полужесткий корсет для снятия нагрузки с больного участка.
Источник
Шейный остеохондроз – это прогрессирующий дегенеративно-дистрофический процесс, который приводит к истощению, деформации и разрушению межпозвонковых дисков шейного отдела. Утрата амортизирующего хряща вызывает болезненные ощущения как за счет обнажения суставных поверхностей (спондилоартроз), так и за счет пережимания нервных корешков спинного мозга.
При отсутствии своевременного лечения возможно окостенение позвоночника с потерей его естественной гибкости, нарушение кровоснабжения головного мозга, ухудшение нервной проводимости в тех отделах организма, которые иннервируют корешки шейного отдела позвоночника.
Патология может развиваться как самостоятельно, так и в составе общего поражения позвоночника с охватом грудного, поясничного и крестцового отделов.
Общие сведения
Считается, что остеохондроз шейного отдела позвоночника встречается чаще, чем в других отделах. На самом деле это не так – дистрофические явления развиваются равномерно во всех точках максимальной нагрузки – в области основных изгибов позвоночного столба (чем ниже расположен отдел, тем большую нагрузку он несет). Однако симптомы шейного остеохондроза выражены сильнее, поэтому кажутся более частым явлением. Это связано с высокой подвижностью позвонков шеи, которые при этом держат голову, а также с особенностью расположения выходов корешков спинного мозга.
На заметку! Согласно статистике, заболевание поражает более 60% людей среднего и старшего возраста. Однако в последнее время наблюдается омоложение патологического процесса — патология встречается у молодежи и даже у подростков. Это связано с повальной компьютеризацией учебы и работы, а также снижением физической активности и ухудшением качества питания.
С учетом возрастной аудитории можно выделить 2 формы шейного остеохондроза – физиологическую и патологическую.
Физиологический процесс связан с естественным старением организма, когда симптомы заболевания – следствие постепенного износа межпозвонковых дисков. Процесс происходит под воздействием эндокринной системы и является следствием климактерических изменений. Разрушение хрящевых структур начинаются от центра межпозвоночного диска и сопровождается постепенной заменой хрящевой ткани фиброзной. Патология необратима, однако может быть компенсирована за счет специальных медикаментов.
Патологический процесс связан с аномальными деструктивными изменениями в организме – иммунными, дистрофическими, воспалительными, обменными. В первую очередь вовлекаются околохрящевые ткани – появляются отложения солей на костных структурах, воспаляются нервные корешки, возникает атрофия или гипертонус скелетной мускулатуры, что приводит к нарушению кровообращения в области головы-шеи-груди. При своевременной диагностике патология поддается лечению и заканчивается полным восстановлением здоровой функции органов и тканей.
Стадии шейного остеохондроза и их симптомы
Различают 4 основные стадии патологического процесса:
- 1-я стадия – выражается легким дискомфортом и перенапряжением мышц в больной области, хрящевые диски теряют свою стабильность;
- 2-я стадия – появляется локальная болезненность, особенно при движениях головой. Межпозвоночные диски деформируются, начинает разрушаться фиброзное кольцо, расстояние между позвонками сокращается;
- 3-я стадия – боль усиливается и становится постоянной, движения – ограниченными. Повороты головы могут провоцировать приступы головокружения, тошноту, нарушение кровоснабжения мозга приводит к общей вялости, быстрой утомляемости, нарушению концентрации внимания, хрящевая ткань истончается, позвонки смыкаются, фиброзное кольцо полностью разрушается с появлением риска межпозвонковой грыжи;
- 4-я стадия – болевой синдром полностью обездвиживает область шеи; кровообращение мозга нарушено и требует постоянной медикаментозной поддержки; позвонки начинают срастаться.
Шейный остеохондроз: признаки, симптомы, лечение патологии
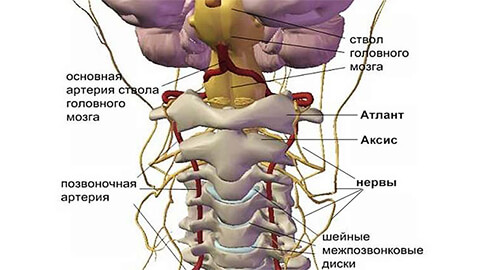
На первых стадиях остеохондроз протекает бессимптомно. По мере развития заболевания, отличительной особенностью становится наличие болезненных или дискомфортных ощущений в области головы, шеи и груди, реже – верхних конечностей.
Все возможные симптомы можно условно отнести к 4 типам синдромов: сердечный, позвоночный, корешковый (нервный) и синдром позвоночной артерии (с нарушением кровообращения).
Позвоночный синдром:
- хруст в шее при поворотах/наклонах головой;
- по мере прогресса заболевания возникают болезненность и затрудненность движения;
- морфологические нарушения структуры в теле позвонка и межпозвонковом пространстве (видны на рентгене).
Сердечный синдром:
- одышка, слабость;
- ощущение неполного вдоха, нехватки воздуха;
- спонтанные явления со стороны сердечно-сосудистой системы – стенокардия, загрудинные боли, жжение;
Корешковый синдром:
- онемение языка, плеч, пальцев рук, затылочной области;
- трудности с глотанием;
- неприятные ощущения в области между лопатками;
- головная боль в области затылка и лба.
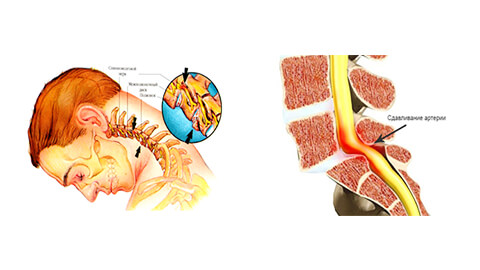
Синдром позвоночной артерии:
- необоснованные скачки артериального давления;
- головокружение, вплоть до потери сознания;
- шум в ушах, ощущение ваты в голове;
- временная односторонняя слепота, «мушки» в глазах;
- периодические приступы тошноты, особенно при движении головой;
- головные боли – преимущественно в области затылка, а также мигрени;
- сонливость, снижение работоспособности, памяти, концентрации внимания, депрессия.
Внимание! Все указанные синдромы должны сочетаться между собой. Отсутствие симптомов одного из них может стать поводом к дифференциальной диагностике с другими группами заболеваний.
Причины шейного остеохондроза
Дистрофические явления в области шейного отдела позвоночника связаны с вертикальным расположением скелета и специфическим распределением статических и динамических нагрузок, которые во многом зависят от преобладающей позы и степени развития скелетной мускулатуры.
Основные причины:
- недостаток движения – то, что не развивается – деградирует: мышцы слабеют, ткани разрушаются;
- неправильные статичные позы – мышечные зажимы ведут к нарушению кровообращения с последующей дистрофией тканей;
- недостаток питания или несбалансированный рацион – организм должен получать все необходимое для строительства и обновления костных и хрящевых структур скелета, поддержания мышечного тонуса;
- ожирение, избыточная масса тела, ношение тяжестей – повышается нагрузка на структуры скелета;
- постоянное нервное напряжение и нервные стрессы;
- переохлаждения шейной области – «застудили», «надуло» – провоцирует скрытые воспалительные процессы;
- наличие аутоиммунных заболеваний с вовлечением хрящевой ткани приводит к ее преждевременному разрушению;
- эндокринные патологии сбивают минеральный обмен, снижают усвояемость кальция, кремния, фосфора и других элементов костно-хрящевой ткани;
- травмы шейной области;
- врожденные аномалии позвоночника и прилегающих мышц.
Диагностика

Постановку диагноза «остеохондроз шейного позвонка» затрудняют низкая специфичность симптомов и большое разнообразие их проявлений. В процессе обследования потребуется консультация невролога, хирурга, ортопеда, кардиолога.
Проводится физикальный осмотр у врача с опросом пациента. Основная диагностическая нагрузка лежит на инструментальных и лабораторных методах исследования.
Инструментальная диагностика:
- рентгенография шейного отдела; на начальной стадии процесса более информативной будет МРТ шейного отдела – она обеспечит качественную визуализацию твердых и мягких тканей – покажет состояние межпозвоночных дисков, наличие остеофитов, деформаций, повреждений нервных корешков и кровеносных сосудов; оценит состояние связок, мышц, костной ткани;
- УЗИ показывает динамическое состояние мягких тканей;
- допплерография сосудов шеи поможет оценить гемодинамику и степень повреждения кровеносных сосудов (в частности, состояние позвоночной артерии);
- контрастная миелография – поможет при подозрении на ущемление нервных отростков;
- ЭКГ и эхокардиографию сердца используют при дифференциальной диагностике кардиального синдрома с сердечно-сосудистыми заболеваниями.
Как лечить шейный остеохондроз
Комплекс лечебных мероприятий формируют с учетом стадии заболевания (острая, хроническая), степени повреждения и причин развития патологии. Используют консервативное лечение, оперативное вмешательство, смешанный подход.
Консервативное воздействие
Представляет собой постепенное восстановление или компенсацию повреждений на фоне симптоматического лечения. Включает медикаментозную терапию, физиопроцедуры, методы ЛФК и массажа.
Медикаментозное лечение:
- обезболивающие средства – преимущественно гели и мази местного воздействия; в тяжелых случаях – общие обезболивающие в виде таблеток;
- противовоспалительные препараты – НПВС, а также кортикостероиды (краткий курс по необходимости);
- лекарства для улучшения микроциркуляции и кровообращения в целом;
- хондропротекторы – средства для защиты и восстановления хрящевой ткани;
- миорелаксанты – для устранения мышечных зажимов и спазмов;
- витаминные и микроэлементные комплексы – необходимы для питания и поддержки тканей строительными элементами.
По мере ослабления острых симптомов подключают методы физиотерапии, ЛФК и самомассажа.
Лечебная гимнастика улучшает питание хрящевых и костных тканей.за счет восстановления кровоснабжения в поврежденном участке. Во избежание осложнений рекомендуется использовать метод изометрических движений, когда вместо реальных поворотов и наклонов головой, которые могут повредить, применяют их имитацию.
Внимание! Все действия следует выполнять только после диагностики и консультации с врачом.
Методика позволяет развить и укрепить атрофированные короткие мышцы шеи и стабилизировать положение шейного отдела позвоночника. Последовательность выполнения базовых упражнений:
- Ладонь правой руки уприте в боковую поверхность головы – в течение 10-ти секунд надавливайте ладонью на голову, одновременно напрягая мышцы головы и шеи для сопротивления – голова должна оставаться неподвижной.
- Опустите руку, максимально расслабляйте мышцы головы и шеи в течение 20-ти секунд.
- Повторите упражнение с левой рукой.
- Уприте обе руки ладонями в лоб – в течение 10-ти секунд надавливайте на лоб, словно пытаясь отклонить голову назад, одновременно напрягая мышцы шеи для сопротивления движению. Голова должна оставаться неподвижной.
- Опустите руки, максимально расслабляя мышцы аналогично предыдущему упражнению.
- Положите обе ладони в области над затылком. По аналогии выполняйте давящую нагрузку на мышцы шеи, пытаясь наклонить голову вперед – она все так же должна быть неподвижна.
- Опустите руки, расслабьте мышцы шеи и головы. Повторите комплекс упражнений 4-10 раз.
После укрепления коротких мышц шеи можно приступать к выполнению динамических упражнений.
На заметку! В качестве методики восстановления подвижности шейного отдела хорошо зарекомендовали себя плавание и водная гимнастика.
Самомассаж позволяет снизить интенсивность местных реакций и снять мышечные зажимы во время статической работы. Правила выполнения:
- область воздействия – затылок, задняя и боковые поверхности шеи;
- проводите процедуру в сидячем положении;
- движения следует выполнять по направлению от позвоночника;
- задействуйте только подушечки пальцев;
- избегайте давления на воспаленные участки;
- выполняйте движения плавно – резкие надавливания могут навредить.
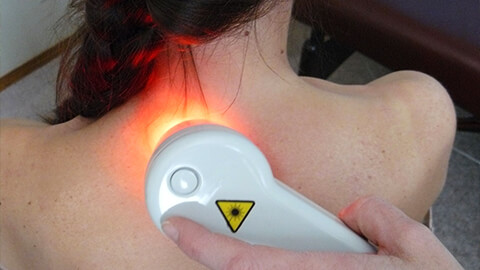
Физиопроцедуры характерны для стационарного лечения и санаторно-курортной реабилитации. Хорошо зарекомендовали себя:
- электрофорез – прогревает зону, улучшает микроциркуляцию, используется для более глубокого проникновения препаратов местного действия;
- магнитотерапия;
- амплипульс;
- УВЧ.
Хирургическое вмешательство показано при осложненных экструзиях, ущемлениях спинного мозга и некупируемых болевых синдромах.
Чем опасен шейный остеохондроз
Область шеи концентрирует плотное переплетение магистральных кровеносных сосудов, нервных отростков и динамичных структур костного скелета. В отсутствии лечения можно наблюдать серьезные патологические изменения:
- ослабление фиброзного кольца провоцирует вывихи и подвывихи в области наиболее подвижных позвонков;
- наличие остеофитов и спазмирование мышц приводит к ущемлению нервных корешков и кровеносных сосудов с формированием компрессионных синдромов;
- деструкция хрящевых дисков и сближение позвонков приводит к межпозвонковым грыжам с ущемлением нервной ткани.
За каждым этим явлением следует выраженная негативная реакция со стороны всего организма.
Возможные осложнения и последствия
В список наиболее распространенных осложнений шейного остеохондроза можно включить:
- вегетососудистую дистонию;
- гипертонию;
- кислородное голодание мозга и его структур;
- дистрофию глазной сетчатки с нарушением зрения;
- сбой в работе щитовидной железы;
- нарушение функций пищевода и трахеи – затрудненное глотание и дыхательные спазмы;
- некупируемый болевой синдром в области головы, шеи, груди, верхних конечностей;
- судороги и онемение лица, рук;
- нарушения работы гипоталамо-гипофизарной системы, которое тянет за собой сбой всей гормональной деятельности организма.
Профилактические меры
Самое эффективное лечение – предупреждение заболевания. В этом вам поможет профилактика. Достаточно выполнять несколько базовых рекомендаций:
- откорректируйте свою осанку,
- создайте удобное рабочее место;
- во время сидячей работы делайте перерывы на «физкультминутку»;
- включите в свой рацион питания продукты, богатые кальцием, магнием, фосфором, кремнием – рыбу, орехи, семена, бобовые культуры, молочные продукты, свежие овощи, фрукты; ограничьте потребление соли, сладкого, мучных и острых блюд;
- для сна и отдыха используйте ортопедические матрас и подушку;
- займитесь несиловым видом спорта – предпочтение лучше отдать плаванию.
Даже если вы не в состоянии учесть все требования, умеренные физические нагрузки, правильное питание и внимательное отношение к своей осанке способны значительно сократить риск развития патологии.
Источник
