Что испытывают при подагре
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Подагра – это заболевание, которое ограничивает человека в движениях и заставляет его испытывать дикую боль в ногах. К примеру, из-за приступов подагры знаменитый на весь мир военачальник Кутузов не мог без помощи солдат сесть на лошадь. Каковы симптомы подагры и как сражаться с этим заболеванием?

Что такое подагра?
Если говорить коротко, то это заболевание, которое берет человека в свои когти из-за нарушения обмена веществ. А именно – нарушается обмен пуринов в организме – веществ, которые участвуют в создании ДНК. А вместо них накапливается мочевая кислота, что вызывает дикую боль в конечностях.
Все эти неприятности сочетаются с приступами артрита в острой форме, а также накоплением уратов (это соли мочевой кислоты). Вот поэтому человек очень ограничен в движениях и испытывает боль в конечностях. Вот поэтому Кутузов не могу взобраться на лошадь.
Что такое тофусы?
Тофусы – это узлы в составах, которые тверды наощупь и которые видны невооруженным глазом. Тофусы – это классические симптомы подагры, когда она переходит в хроническую форму. Эти узлы появляются, когда человек болен подагрой более 5-и лет.
Из чего состоят тофусы? Из соединительной ткани, которая окружает застывшие камушки уратов. Получаются узелки. Они могут располагаться не только на руках и ногах, но и на локтях, раковинах ушей, на подошвах, на бедрах, предплечьях, голенях и даже в районе носа – его хрящевой перегородки.
Эти узелки желтые, их сразу видно в областях поражения подагрой. Во время болевых приступов тофусы могут быть уже не такими твердыми, они разжижаются, жидкость выделяется через небольшие отверстия в коже – свищи. Единственный плюс этих маленьких узелков – в них не может попасть инфекция, поскольку ураты сами по себе бактерицидны, обладают противобактериальными свойствами. То, что выделяется через свищи, интенсивного белого цвета.
Причины подагры
Если подагру определили как первичную, причиной могут быть генетические изменения – прежде всего – дефекты белковых молекул, или энзимов, которые берут непосредственное и активное участие в обмене веществ. Говоря еще более точно – без этих молекул (ферментов, энзимов) обмен веществ не мог бы нормально происходить. Белковые молекулы, прежде всего, ускоряют химические процессы в организме.
При первичной подагре нередко обнаруживаются генетически обусловленные дефекты в энзимах, участвующих в метаболизме
С генетическим дефектом связана и гипофункция ферментных систем почек, регулирующих экскрецию мочевой кислоты. Развитию подагры способствуют также избыточное питание, однообразная мясная пища, употребление алкогольных напитков (особенно пива, сухих виноградных вин), а также малоподвижный образ жизни. Наиболее частой причиной вторичной подагры являются болезни почек с почечной недостаточностью, болезни крови (полицитемия, лейкозы), сопровождающиеся распадом клеток и гиперурикемией.
[1], [2], [3], [4], [5], [6]
Группы риска
Это в основном мужчины после 40 лет. А уже если человеку исполнилось 50, риск развития подагры возрастает в 2-3 раза. Почему именно мужчин подагра любит больше всего? По одной из теорий, возникновение этого заболевания связано с дефектом именно мужской хромосомы. Поэтому сильный пол больше всего страдает от проявлений подагры. Мужчины страдают от этого заболевания в 20 раз чаще, чем представительницы слабого пола.
Также подагра связана с плохой работой почек. Тогда это заболевание классифицируют как почечную подагру. То есть в группе риска – люди с нарушенными функциями почек. Связь почек с подагрическим состоянием не нужно долго искать – почки не в состоянии очищать кровь от белковых продуктов, поэтому кровоток замедляется, возникает риск обеднения тканей организма полезными веществами, и ткани эти могут болеть.
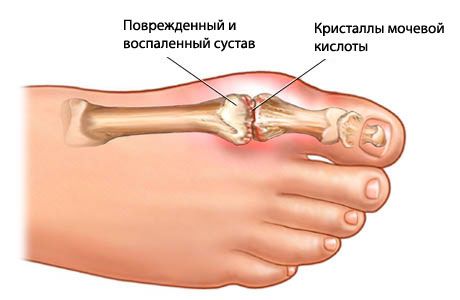
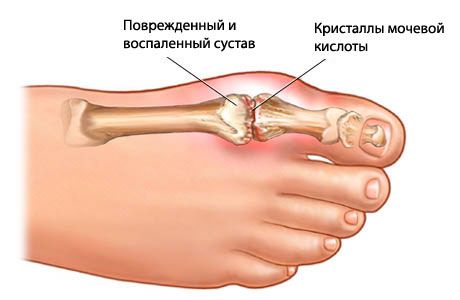
Кроме того, в крови, которая плохо очищена, повышается уровень мочевой кислоты – такие маленькие с виду невинные кристаллики. Но эти кристаллики на самом деле опасны для человека, поскольку способны делать суставы более узкими в диаметре. Это значит, что суставы не могут больше качественно выполнять свою работу и сигнализируют об этом болью, изнуряющей, долгой, невыносимой. К боли присоединяются еще и воспаления суставов, а также мышц, которые расположены вокруг них. Тогда воспалительные процессы в организме сопровождают еще и отеки.
Людям, у которых почки плохо работают, следует обращать внимание на состояние своих суставов – тогда подагру можно остановить на ее ранних стадиях возникновения, когда заболевание еще не так коварно.
Подагра, связанная с заболеваниями почек
Приступы подагры могут сочетаться с камнями в почках, отчего боли в суставах и почках усиливаются. Такие боли очень часты, они возникают у 40% пациентов. Камни в почках и проявления подагры могут усугубляться еще и пиелонефритом.
Подагра может усугубляться еще одним довольно страшным заболеванием — подагрической нефропатией. Это состояние почек, когда почки не могут выполнять свои функции. К этому состоянию может присоединяться почечная недостаточность. Показательным симптомом может быть еще и повышенное давление, отчего больные могут испытывать сильные головные боли, таких больных около трети.
Семь стадий подагры
Подагра проявляется в 7 стадиях. Каждая из этих стадий имеет свое начало, свое течение и свой характер болей. Человеку важно знать, что с ним происходит, когда у него начинаются симптомы подагры.
Острый классический приступ подагры
Почему классический? Потому, что эти симптомы характерны для проявлений подагры. Они возникают в 70-80% случаев. Чаще всего, приступы настигают человека среди ночи. Человек начинает чувствовать слабость в ногах, руках, его бьет дрожь, он не может дойти по кухни, чтобы выпить стакан воды. Кроме этого, возможны сильные головные боли, артралгия, субфебрилитет.
Показателем того, что у человека подагра в ее классическом проявлении, будет резкая боль в суставе плюсневой фаланги, которая концентрируется в большом пальце ноги. Этот сустав очень быстро напухает, его можно различить также по красной коже, затем кожа меняет свой оттенок на синевато-красный, причем кожа блестит и твердая наощупь.
Палец в это время горячий, до него больно дотронуться. Конечно же, в таком состоянии пальцу очень сложно двигаться – он застывает в одном положении, носить обувь вообще не представляется возможным.
Температура тела у человека повышается до 39 градусов, его лихорадит. Вот такие проявления классической подагры.
[7], [8], [9], [10], [11], [12]
Что провоцирует боли?
Пища с повышенным содержанием жиров, алкогольная передозировка (сильное опьянение), травмы любых частей тела, в особенности нижних конечностей.
Длительность болей и приступов
От трех до десяти дней. Потом боли на время стихают и могут возобновиться через какое-то время – месяц, два, три, иногда через год-два. В то время, когда боли стихают, пропадают и отеки, сустав начинает работать нормально, движения можно проделывать с прежней легкостью.
[13], [14]
Что происходит в организме во время приступа?
Прежде всего, проходит воспалительный процесс в организме, а значит, на это обязательно реагирует кровь – наша жизненно важная жидкость. Итак, при анализе крови врачи обнаруживают повышенный уровень СОЭ, кислот сиалина, серомукоида, фибрина, а также выявляют С-реактивный протеин, которого в здоровом состоянии быть не должно. С-реактивный протеин – это белок, который появляется в крови, как только в организме обнаруживаются воспалительные процессы.
Приступ подагры у мужчин и женщин
Если приступ подагры проходит впервые, то у мужчин могут обнаруживаться и дополнительные симптомы, характерные для артрита. Болит сустав большого пальца, он же напухает, точно так же страдают и плюснефаланговые суставы, и предплюсневые.
Могут также воспаляться лучезапястные и локтевые суставы, но это нечастое проявление подагры. Крайне редко могут воспаляться и болеть суставы таза, бедер, плеч, груди, а также ключицы.
Но все эти проявления у мужчин – проявления моноартрита, то есть воспаляется и болит какая-то одна часть тела из вышеперечисленных.
Что касается женщин, то у них врач может констатировать полиартрит – то есть множественные заболевания суставов разных частей тела. В основном это кисти рук (до трети женщин страдают от этих болей!), а также заболевания и опухание суставов голеностопа, плюсны, коленей, лучезапястного сустава.
По этим симптомам мужчины и женщины могут определить, что у них именно подагра, а не травма суставов или что-то другое.
[15], [16], [17], [18], [19], [20], [21], [22], [23]
Подострая стадия проявлений подагры
Она проявляется как моноартрит (то есть заболевание какого-то одного сустава). Больше всего обычно страдает сустав большого пальца ноги. Правда, боли при этом незначительные. Возможно напухание и боли в среднем или крупном суставе ног или руки, это более характерно для молодых людей до 30-и лет.
Ревматоидный вариант подагры
Его симптомы – поражение суставов кистей, самых мелких, либо же проявлениями моноартрита, проявлениями лоигоартрита либо же болевые приступы в суставах, которые могут длиться несколько часов и даже суток.
Псевдофлегмонозная стадия подагры
Она выражается как монопроявления артрита. Он может локализоваться в любом суставе и тканей, которые окружают его. Высокая температура – от 38 градусов – тоже выразительный признак того, что у человека псевдофлегмонозная стадия подагры. К тому же, к температуре присоединяются сопутствующие симптомы: явно выраженное воспаление какого-то одного сустава, лихорадка, увеличение СОЭ в крови, лейкоцитоз.
Подагра по типу аллергического инфекционного полиартрита
Этот тип подагры может беспокоить человека в 5% случаев. То есть это довольно редкая ее форма. Подагра по типу аллергического инфекционного полиартрита может проявить себя как полиартрит, но локализация боли при этом не постоянная, а кочующая. Воспаления при этом виде подагры проявляют себя очень быстро, воспаленные суставы блестящи и тверды наощупь, могут быть устрашающего багрового оттенка.
Подагра в малосимптомной стадии
При этом типе подагры боль может почти не чувствоваться, воспаленный сустав беспокоит мало, и человек часто терпит, не обращаясь к врачу. Этого допускать ни в коем случае нельзя, нужно обратиться к врачу даже если боль не очень сильная. Эту форму подагры можно также различить по гиперемии кожи в том районе, где сустав воспалился.
Подагра в приартритической форме
Это заболевание предполагает такую боль, которая локализуется в сухожилиях, чаще всего именно в пяточном сухожилии. Оно плотное наощупь и утолщенное. С каждым часом и днем, если эту форму подагры не лечить, развивается хронический полиартрит с подагрическим подтекстом.
При этой форме подагры больше всего страдают суставы ног, они деформируются. Человек уже не может двигаться как раньше, его движения затруднены из-за сильных болей в суставах. А их деформация идет из-за отложений в суставах, напоминающих узелки. Также возможны костные разрастания, пальцы очень легко теперь вывихнуть, они уже не так подвижны, в них слышится хруст.
Больные с этой формой подагры очень плохо двигаются, они не могут полноценно работать. Вместе с суставами деформируются и мышцы, они уже не такие сильные, плохо поддерживают суставы. Правда, при частой контрактуре мышц анкилоз (полная неподвижность суставов) возникает довольно редко.
При этой форме подагры людям следует помнить о том, что у них могут возникать острые приступы боли, затем эти боли становятся хроническими, как и воспаления близлежащей мышечной ткани. Так происходит из-за постоянного наплыва уратов – солей мочи (по-гречески «урат» – моча).
Две формы подагры
Есть первичная подагра, а есть вторичная. В первом случае это заболевание не возникает из-за каких-то других заболеваний, оно как бы само по себе (хотя все в организме человека взаимосвязано). Во втором случае – вторичной подагры – виновниками заболевания выступают другие недуги: псориаз, миелолейкоз, врожденный порок сердца, гемоглобинопатия и другие заболевания внутренних органов и крови. Ко вторичной подагре относят и такую ее форму, когда человек применяет определенные лекарственные препараты, влияющие на ткани организма: цитостатики, препараты с рибоксином, саоуретики и другие медикаменты.
Какие обследования делают при подагре?
Общий анализ крови – по нему могут определить, есть ли в организме воспалительные процессы; к тому же, при подагре в крови будет повышенное СОЭ.
Анализ крови на биохимию – при подагре определяют повышение уровня сиаловых кислот, гаптоглобина, У-глобулинов, альфа-2, а также фибрина, мочевой кислоты. Повышенный уровень в крови мочевой кислоты будет составлять более 0,12-0,24 ммоль/л.
Рентгенография всех суставов – этот метод помогает определить, есть ли у человека хроническая форма подагры. Если да, то на экране будут видны белые пятна, имеющие величину от 0,5 мм до 3 см в диаметре. Все эти изменения в суставах происходят из-за тофусов, о которых вам уже прекрасно известно.
Тофусы могут быть большими, и тогда, разрушаясь, они разрушают и корковое вещество суставов. Это явление называют симптомом вздутия края кости. Когда подагра беспокоит человека уже очень давно, железа внутренней секреции, которую называют еще шишковидным телом, может разрушиться практически полностью. Вместо нее образуются соли мочевой кислоты в твердом виде – ураты. Их видно на рентгеноскопии, но не в начальной стадии, а не менее чем спустя пять лет после того, как человек заболел подагрой.
Анализ синовиальной жидкости
В норме количество лейкоцитов должно быть от 1 до 15×109/л. Цвет ее должен быть прозрачным, синовиальная жидкость не должна быть вязкой. Если у человека подагра в хронической форме, в синовиальной жидкости отлично видны кристаллики солей мочевой кислоты.
Биопсия пункции тофусов
Этот метод используют для того, чтобы найти в тофусах кристаллики мочевой кислоты. Тогда точно можно определить, что у человека подагра.
[24], [25]
Источник
Пода́гра (др.-греч. ποδάγρα, буквально — капкан для ног; от πούς, ποδός — нога и ἄγρα — ловля, охота)[3] — метаболическое заболевание, которое характеризуется отложением в различных тканях организма кристаллов уратов в форме моноурата натрия или мочевой кислоты. В основе возникновения лежит накопление мочевой кислоты и уменьшение её выведения почками, что приводит к повышению концентрации последней в крови (гиперурикемия). Клинически подагра проявляется рецидивирующим острым артритом и образованием подагрических узлов — тофусов. Поражение почек также является одним из основных клинических проявлений подагры наряду с артритом.
Чаще заболевание встречается у мужчин, однако в последнее время возрастает распространённость заболевания среди женщин, с возрастом распространённость подагры увеличивается. Для лечения используются препараты, воздействующие на патогенетический механизм заболевания, а также препараты для симптоматического лечения.
История[править | править код]
«Подагра». Иллюстрация Джеймса Гилрея, 1799. Мастер карикатуры изобразил болевой синдром при подагре как демона или дракона
Подагра известна с глубокой древности. Первые документальные свидетельства заболевания известны из Древнего Египта и датируются 2600 годом до н. э.[4] Они основываются на описании подагрического артрита большого пальца[4]. Древнегреческий целитель и врач Гиппократ в V веке до н. э. описывал клинические симптомы подагрического артрита в своих «Афоризмах», где он отметил, что заболевание не встречается у евнухов и женщин до наступления менопаузы[5][6]. Римский философ и врач Авл Корнелий Цельс описывал взаимосвязь развития подагры с употреблением алкоголя и связанными с ней нарушениями работы почек[7]. В 150 году Гален указывал, что подагра обусловлена «распущенностью, несдержанностью и наследственностью»[8].
В конце XVII века английский врач-клиницист Томас Сиденгам, более 30 лет страдавший подагрой, классифицировал её как отдельную болезнь и весьма точно описал клиническую картину острого приступа подагрического артрита в работе «Трактат о подагре» (лат. «Tractatus de podagra et hydrope»). В нём он сравнивал болевой синдром при подагре с болями «от зажима конечности прессом» и описывал ощущения больного, сравнимые с тем, как «в палец впилась клыками огромная собака»[9]. В 1679 году голландский учёный Антони ван Левенгук впервые описал микроскопическое строение кристаллов мочевой кислоты[5].
В 1848 году английский физиолог Альфред Баринг Гаррод (Alfred Baring Garrod, 1819—1906) при помощи нитки, опущенной в кровь пациента, страдающего подагрой, открыл и описал факт повышения содержания мочевой кислоты в крови при этом заболевании[10][11][12].
Первые научные работы французского врача Жана Мартена Шарко относятся к области подагры: «Повреждения хряща при подагре» (фр. Les altérations des cartilages dans la gouite, 1858), «Подагрические отложения (тофусы) в наружном ухе у подагриков» (Les concrétions tophacées de l’oreille externe chez les goutteux, 1860), «Изменения в почках при подагре» (Les altérations du rein chez les goutteux, 1864), «О подагре и свинцовых отравлениях» (Les rapports de la goutte et de l’intoxication saturnine, 1864).
В 1899 году было обнаружено наличие кристаллов уратов в суставной жидкости во время приступа подагрического артрита. В 1961 году MacCarty и Hollander выявили роль кристаллов уратов в возникновении и развитии подагрического воспаления[13].
Исторически сложилось так, что со Средних веков и до XX века подагрой страдали преимущественно богатые и знатные люди, в связи с чем она носила название «болезнь королей»[4][14], «болезнь богачей» и «болезнь аристократов»[4]. Считалось, что она была связана с избыточным весом, перееданием (особенно злоупотреблением мясной пищей) и чрезмерным употреблением алкогольных напитков. К примеру, в 1739 году француз Эжен Мушрон (фр. Eugène Moucheron) издал брошюру под названием «О благородной подагре и сопровождающих её добродетелях», в которой воспевал подагру и отмечал, что это болезнь королей, принцев, выдающихся полководцев, умных и одарённых людей, а также приводил примеры коронованных особ, политических деятелей, людей искусства, страдавших подагрой[15]. Новая вспышка интереса к подагре возникла в начале XX века, когда Хавелок Эллис (англ. Henry Havelock Ellis, 1859—1939) опубликовал в 1927 году книгу под названием «История английского гения». В ней автор касался темы подагры и приводил в пример 55 известных выдающихся англичан, болеющих ею[16]. В 1955 году вышла работа Эгона Орована «The origin of man», опубликованная в журнале «Nature», в которой он описывал повышенную частоту болеющих подагрой среди гениев и объяснял её тем, что мочевая кислота структурно является весьма сходной с метилированными пуринами: кофеином, теофиллином и теобромином, являющимися стимуляторами умственной активности, оказывающими стимулирующее воздействие на высшие мозговые функции, в частности, концентрацию внимания и способность к концентрации. Орован указал, что мочевая кислота у всех развитых млекопитающих, за исключением человекообразных обезьян и человека, расщепляется под действием вырабатываемого в печени фермента уриказы до аллантоина, у приматов же, из-за отсутствия уриказы, она сохраняется в крови[16]
Эпидемиология[править | править код]
Гиперурикемия выявляется у 4—12 % населения, подагрой страдает 0,1 % населения России[17].
В США и Европе подагрой болеют 2 % жителей, среди мужчин в возрасте 55—65 лет подагрой болеют 4—6 %.
Соотношение мужчин к женщинам составляет от 7:1 до 19:1. Пик заболеваемости приходится на 40-50 лет у мужчин, 60 лет и старше у женщин. До менопаузы женщины заболевают редко, вероятно за счёт воздействия эстрогенов на экскрецию мочевой кислоты[17].
Частота подагрического артрита в различных популяциях колеблется и составляет от 5 до 50 на 1000 мужчин и 1-9 на 1000 женщин, а число новых случаев в год — соответственно 1−3 на 1000 у мужчин и 0,2 на 1000 у женщин[17]. За последнее десятилетие[когда?] частота случаев заболевания подагрой возросла[18].
Острый приступ подагры у подростков и молодых людей наблюдают редко, обычно он опосредован первичным или вторичным дефектом синтеза мочевой кислоты[17].
Этиология[править | править код]
Факторы развития заболевания[править | править код]
Существует целый ряд факторов риска, способствующих возникновению и развитию подагры у определённых лиц.
К факторам риска развития подагры относят артериальную гипертонию, гиперлипидемию, а также:
- повышенное поступление в организм пуриновых оснований, например, при употреблении большого количества красного мяса (особенно субпродуктов), некоторых сортов рыбы, какао, чая, шоколада, гороха, чечевицы, фруктозы, алкоголя (особенно пива, содержащего много гуанозина и ксантина — предшественников мочевой кислоты);
- увеличение количества пуриновых нуклеотидов при общем катаболизме (например при противоопухолевой терапии; массивном апоптозе у людей с аутоиммунными болезнями);
- торможение выведения мочевой кислоты с мочой (например при почечной недостаточности);
- повышенный синтез мочевой кислоты при одновременном снижении выведения её из организма (например, при злоупотреблении алкоголем, шоковых состояниях, гликогенозе с недостаточностью глюкозо-6-фосфатазы);
- наследственная предрасположенность (характер наследования всё ещё окончательно не выяснен).
Патогенез[править | править код]
В основе патогенеза заболевания находится повышение уровня мочевой кислоты в крови. Но данный симптом не является синонимом заболевания, так как гиперурикемия также наблюдается при других заболеваниях (болезни крови, опухоли, заболевания почек и т. д.), чрезвычайно высоких физических перегрузках и питании жирной пищей.
Выделяют минимум три основных элемента возникновения подагры:
- накопление мочекислых соединений в организме;
- отложение данных соединений в органах и тканях;
- развитие острых приступов воспаления в данных местах поражения, образования подагрических гранулем и подагрических «шишек» — тофусов, обычно вокруг суставов.
Симптомы и течение заболевания[править | править код]
Полная естественная эволюция подагры проходит четыре стадии:
- бессимптомная гиперурикемия;
- острый подагрический артрит;
- межкритический период;
- хронические подагрические отложения в суставах.
Нефролитиаз может развиться в любой стадии, кроме первой.
Наблюдается постоянно повышенная концентрация мочевой кислоты в плазме крови и в моче; воспаление суставов по типу моноартритов, что сопровождается сильной болью и лихорадкой; уролитиаз и рецидивирующие пиелонефриты, завершающиеся нефросклерозом и почечной недостаточностью.
Диагностика[править | править код]
Диагноз подагрического артрита может быть установлен на основании эпидемиологических критериев диагностики, принятых на третьем международном симпозиуме по исследованиям ревматических болезней, Нью-Йорк, 1966.
1. При химическом или микроскопическом выявлении кристаллов мочевой кислоты в синовиальной жидкости или отложении уратов в тканях.
2. При наличии двух или более таких критериев:
- чёткий анамнез и/или наблюдение хотя бы двух атак болевого припухания суставов конечностей (атаки, по меньшей мере, на ранних стадиях, должны начинаться внезапно с сильным болевым синдромом; на протяжении 1-2 недель должна наступать полная клиническая ремиссия);
- чёткий анамнез и/или наблюдение подагрической атаки (см. выше) с поражением большого пальца ноги;
- клинически доказанные тофусы; чёткий анамнез и/или наблюдение быстрой реакции на колхицин, то есть уменьшение объективных признаков воспаления на протяжении 48 часов после начала терапии.
Рентгеновское исследование не включено в список обязательных диагностических исследований, однако оно может показать тофусные отложения кристаллов и повреждение костной ткани в результате повторных воспалений. Рентгеновское исследование также может быть полезно для мониторирования влияния хронической подагры на суставы.
Выявления гиперурикемии недостаточно для установления диагноза, так как лишь 10 % лиц с гиперурикемией страдают подагрой[17].
Диагностические критерии подагры (ВОЗ 2000г)[править | править код]
I. Наличие характерных кристаллических уратов в суставной жидкости.
II. Наличие тофусов (доказанных), содержащих кристаллические ураты, подтверждённые химически или поляризационной микроскопией.
III. Наличие как минимум 6 из 12 ниже представленных признаков:
- более чем одна острая атака артрита в анамнезе;
- максимум воспаления сустава уже в первые сутки;
- моноартикулярный характер артрита;
- гиперемия кожи над поражённым суставом;
- припухание или боль, локализованные в I плюснефаланговом суставе;
- одностороннее поражение суставов свода стопы;
- узелковые образования, напоминающие тофусы;
- гиперурикемия;
- одностороннее поражение I плюснефалангового сустава;
- асимметричное припухание поражённого сустава;
- обнаружение на рентгенограммах субкортикальных кист без эрозий;
- отсутствие флоры в суставной жидкости.
Наиболее достоверны такие признаки, как острый или, реже, подострый артрит, обнаружение кристаллических уратов в синовиальной жидкости и наличие доказанных тофусов. Кристаллы уратов имеют вид палочек или тонких игл с обломанными или закруглёнными концами длиной около 10 мкм. Микрокристаллы уратов в синовиальной жидкости обнаруживаются как свободно лежащими, так и в нейтрофилах.
Дифференциальная диагностика[править | править код]
Подагру дифференцируют с сепсисом, который может протекать параллельно с ней, а также с другими микрокристаллическими артритами (кристаллассоциированными синовиитами прежде всего с хондрокальцинозом (в первую очередь с депозицией пирофосфата кальция — особенно у лиц пожилого возраста); реактивными, псориатическим и ревматоидным артритами.
Лечение[править | править код]
Больные подагрой, впервые выявленной или в периоде обострения заболевания, подлежат стационарному лечению в специализированных ревматологических отделениях областных или городских больниц. Больные подагрой в период ремиссии заболевания при условии назначения адекватной терапии могут находиться под надзором ревматолога, нефролога по месту жительства в районных поликлиниках. Ориентировочная продолжительность лечения в стационарных условиях (специализированные ревматологические отделения) — 7-14 суток при условии подбора адекватной эффективной терапии, улучшение клинических и лабораторных признаков заболевания.
На сегодняшний день, современная фармакология так и не смогла представить ни одного препарата, который одновременно был бы универсальным, и мог бы действительно решать вопрос лечения подагры.
Лечение при подагре предусматривает:
- по возможности быстрое и осторожное купирование острого приступа;
- профилактику рецидива острого подагрического артрита;
- профилактику или регресс осложнений болезни, вызванной отложением кристаллов однозамещенного урата натрия в суставах, почках и других тканях;
- профилактику или регресс сопутствующих симптомов, таких как ожирение, гипертриглицеридемия или гипертензия;
- профилактику образования мочекислых почечных камней.
Лечение при остром приступе подагры[править | править код]
При остром подагрическом артрите проводят противовоспалительное лечение. Чаще всего используют колхицин. Его назначают для приёма внутрь обычно в дозе 0,5 мг каждый час или 1 мг каждые 2 ч, и лечение продолжают до тех пор, пока: 1) не наступит облегчение состояния больного; 2) не появятся побочные реакции со стороны желудочно-кишечного тракта или 3) общая доза препарата не достигнет 6 мг на фоне отсутствия эффекта. Колхицин наиболее эффективен, если лечение начинают вскоре после появления симптомов. В первые 12 ч лечения состояние существенно улучшается более чем у 75 % больных. Однако у 80 % больных препарат вызывает побочные реакции со стороны желудочно-кишечного тракта, которые могут проявляться раньше клинического улучшения состояния или одновременно с ним. При приёме внутрь максимальный уровень колхицина в плазме достигается примерно через 2 ч. Следовательно, можно предположить, что его приём по 1,0 мг каждые 2 ч с меньшей вероятностью обусловит накопление токсичной дозы до проявления терапевтического эффекта. Поскольку, однако, терапевтическое действие связано с уровнем колхицина в лейкоцитах, а не в плазме, эффективность режима лечения требует дальнейшей оценки.
При внутривенном введении колхицина побочные эффекты со стороны желудочно-кишечного тракта не наступают, а состояние больного улучшается быстрее. После однократного введения уровень препарата в лейкоцитах повышается, оставаясь постоянным в течение 24 ч, и поддаётся определению даже спустя 10 сут. В качестве начальной дозы внутривенно следует вводить 2 мг, а затем, если необходимо, двукратно повторить введение по 1 мг с интервалом в 6 ч. При внутривенном введении колхицина следует соблюдать специальные предосторожности. Он оказывает раздражающее действие и при попадании в окружающие сосуд ткани может вызвать резкую боль и некроз. Важно помнить, что внутривенный путь введения требует аккуратности и что препарат следует разводить в 5—10 объёмах обычного солевого раствора, а вливание продолжать не менее 5 мин. Как при пероральном, так и при парентеральном введении колхицин может угнетать функцию костного мозга и вызывать алопецию, недостаточность печёночных клеток, психическую депрессию, судороги, восходящий паралич, угнетение дыхания и смерть. Токсические эффекты более вероятны у больных с патологией печени, костного мозга или почек, а также у получающих поддерживающие дозы колхицина. Во всех случаях дозу препарата необходимо уменьшить. Его не следует назначать больным с нейтропенией.
При остром подагрическом артрите эффективны и другие противовоспалительные средства, в том числе индометацин, фенилбутазон, напроксен, эторикоксиб и др.
Индометацин можно назначать для приёма внутрь в дозе 75 мг, после которой через каждые 6 ч больной должен получать по 50 мг; лечение этими дозами продолжается и на следующие сутки после исчезновения симптомов, затем дозу уменьшают до 50 мг каждые 8 ч (трижды) и до 25 мг каждые 8 ч (тоже трижды). К побочным эффектам индометацина относятся желудочно-кишечные расстройства, задержка натрия в организме и симптомы со стороны центральной нервной системы. Несмотря на то, что указанные дозы могут вызывать побочные эффекты почти у 60 % больных, индометацин переносится обычно легче, чем колхицин, и служит, вероятно, средством выбора при остром подагрическом артрите.
Препараты, стимулирующие экскрецию мочевой кислоты, и аллопуринол при остром приступе подагры неэффективны.
При острой подагре, особенно при противопоказаниях или неэффективности колхицина и нестероидных противовоспалительных средств, пользу приносит системное или местное (то есть внутрисуставное) введение глюкокортикоидов. Для системного введения, будь то пероральное или внутривенное, следует назначать умеренные дозы в течение нескольких дней, так как концентрация глюкокортикоидов быстро уменьшается и их действие прекращается. Внутрисуставное введение длительно действующего стероидного препарата (например гексацетонид триамцинолона в дозе 15—30 мг) может купировать приступ моноартрита или бурсита в течение 24—36 ч. Это лечение особенно целесообразно при невозможности использовать стандартную лекарственную схему.
Диета[править | править код]
Традиционные рекомендации по диете заключаются в ограничении потребления пуринов и алкоголя. К продуктам с высоким содержанием пуринов относятся мясные и рыбные продукты, а также чай, какао и кофе. Недавно также было показано, что снижение веса, достигаемое умеренным ограничением углеводов и калорийной пищи в сочетании с пропорциональным повышением белка и ненасыщенных жирных кислот, приводило у больных подагрой к значительному уменьшению уровня мочевой кислоты и дислипидемии[19].
См. также[править | править код]
- Артрит микрокристаллический
- Хондрокальциноз
- Ураты
- Мочевая кислота
- Тофус
Примечания[править | править код]
- ↑ 1 2 3 4 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 3 4 база данных Disease ontology (англ.) — 2016.
- ↑ Подагра / В. Г. Барскова // Перу — Полуприцеп. — М. : Большая российская энциклопедия, 2014. — С. 524. — (Большая российская энциклопедия : [в 35 т.] / гл. ред. Ю. С. Осипов ; 2004—2017, т. 26). — ISBN 978-5-85270-363-7.
- ↑ 1 2 3 4 Richette P., Bardin T. Gout // Lancet. — January 2010. — Vol. 375, № 9711. — P. 318—328. — doi:10.1016/S0140-6736(09)60883-7. — PMID 19692116.
- ↑ 1 2 Pillinger M. H., Rosenthal P., Abeles A.M. Hyperuricemia and gout: new insights into pathogenesis and treatment // Bulletin of the NYU Hospital for Joint Diseases. — 2007. — Vol. 65, № 3. — P. 215–221. — PMID 17922673. Архивировано 16 декабря 2008 года.
- ↑ The Internet Classics Archive Aphorisms by Hippocrates. MIT.
- ↑ A. Cornelius Celsus. On Medicine. University of Chicago.
- ↑ Зилва Дж. Ф., Пэннелл П. Р. Клиническая химия в диагностике и лечении. — М.: Медицина, 1988. — 528 с. — ISBN 5-225-00220-X.
- ↑ Насонова В., Барскова В. Болезнь изобилия // Наука и жизнь. — 2004. — № 7.
- ↑ Garrod A. B. The nature and treatment of gout and rheumatic gout. — London: Walton and Maberly, 1859.
- ↑ Keitel W. The High Priest of gout – Sir Alfred Baring Garrod (1819–1907) // Z Rheumatol. — 2009. — Vol. 68, № 10. — P. 851—856. — doi:10.1007/s00393-009-0541-4. — PMID 19937040.
- ↑ Storey G. D. Alfred Baring Garrod (1819–1907) // Rheumatology (Oxford). — 2001. — Vol. 40, № 10. — P. 1189—1190. — doi:10.1093/rheumatology/40.10.1189. — PMID 11600751.
- ↑ McCarthy D. J., Hollander J. L. Identification of urate crystals in gouty synovial fluid. // Annals of Internal Medicine. — 1961. — Vol. 54. — P. 452.
- ↑ The Disease Of Kings — Forbes.com. Forbes.
- ↑ Засельский В., Лалаянц И. Природа гениальности // Огонёк. — 1996. — № 27. — С. 4.
- ↑ 1 2 Лалаянц И. Мочевая кислота бьёт в голову. Шишки гениальности следовало бы искать не на голове, а на н?
