Деформация кости при бурсите
Везде, где кости, сухожилия, или связки движутся и трутся друг о друга особенно в области суставов, точки контакта смягчаются маленькими заполненными жидкостью мешочками, называемые бурса. Сумки выстланы специальными клетками, называемые синовиальными клетками которые вырабатывают жидкость богатую коллагеном и белком. Уменьшая трение, каждая из таких сумок (в организме их около 150) помогает суставам работать, гладко обеспечивая необходимый объем движений. Бурса позволяет обеспечить движения разно-векторные движения в таких суставах как плечевой, локтевой, коленный, бедренный, голеностопный. Воспаление и отечность бурсы называется бурситом.
Причины бурсита
Избыточные нагрузки на сустав или травма, а также длительная нагрузка может быть причиной воспаления околосуставной сумки. Сумка наполняется избыточным количеством жидкости, которая вызывает давление на окружающие ткани. Непосредственно первым сигналом бурсита является боль, часто сопровождаемая покраснением отечностью и болезненностью. Это отличительная особенность бурсита в отличие от тендинита, который является воспалением сухожилия в месте прикрепления сухожилия мышцы к кости. Определенное значение в возникновение бурсита имеет возраст и наиболее часто в старшем возрасте подвержено бурситу плечевой сустав, который имеет наибольший диапазон движений среди всех суставов. Как правило, боль при бурсите в плече возникает после сна и регрессирует постепенно в течение дня (боль, как правило, локализуется в верхней части плеча). Другими областями, где наиболее часто бывают бурситы это область локтевых суставов бедренных коленных и область большого пальца руки.
Основными причинами развития бурсита являются травма, инфекции и ревматологические заболевания.
Травма
Травма может быть как провоцирующим фактором, так и непосредственно приводить к развитию бурсита.
Бурсит часто развивается из-за особенностей работы человека. Тяжелая физическая работа, связанная с необходимостью выполнять длительные повторяющиеся и тяжелые нагрузки.Наиболее распространенная причина хронического бурсита — незначительная травма, которая может произойти, например, в плече при резком броске мячом. Или, к примеру, бурсит препателлярный возникает от длительного стояния на коленях при мытье полов.
Возможно также развитие острого бурсита от удара, например по колену, что приводит к накоплению крови в бурсе.
Инфекции
Сумки находятся близко к поверхности кожи и нередко подвержены инфицированию вследствие этого – такой бурсит называют инфицированным. Наиболее частым микроорганизмом вызывающими бурсит являются стафилококк. Наиболее подвержены инфицированному бурситу люди с ослабленной иммунной системой (больные диабетом, хронические алкоголики, пациенты длительно принимающие кортикостероиды). В 85 % случае инфицированные бурситы встречаются у мужчин. Ревматологические состояния.
Ревматологические заболевания
При различных ревматологических состояниях возможно вторичное воспаление сумок. Кроме того такие заболевания как подагра или псевдоподагра из-за отложения солей в сумке могут вызвать развитие бурсита.
Симптомы
Общие симптомы бурсита включают:
- Боль, воспаление и отечность в плече, локте, бедре, или колене, особенно заметные при разгибании суставов.
- Скованность или снижение диапазона движений в суставе с или без боли.
- Слабость в мышцах из-за боли. Бурсит может быть причиной боли и болезненности в области заинтересованной кости или сухожилия. Сумки могут увеличиваться в размерах что может быть причиной затруднения движения. Как правило, бурситы бывают в области плеча локтя колена и бедра.
Плечо
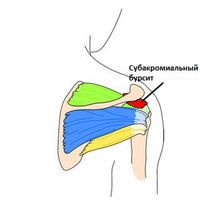 В плече субакромиальная сумка (поддельтовидная сумка) отделяет сухожилие supraspinatus от подлежащей кости и дельтовидной мышцы. Воспаление этой сумки обычно — результат травмы окружающих структур, обычно вращающей манжеты. Это состояние ограничивает диапазон движения плеча, приводящего к «импиджмент синдрому» и характеризуется болью в передней и боковой части плеча. Дискомфорт вызывает заведение руки над головой и нагрузки на плечо.
В плече субакромиальная сумка (поддельтовидная сумка) отделяет сухожилие supraspinatus от подлежащей кости и дельтовидной мышцы. Воспаление этой сумки обычно — результат травмы окружающих структур, обычно вращающей манжеты. Это состояние ограничивает диапазон движения плеча, приводящего к «импиджмент синдрому» и характеризуется болью в передней и боковой части плеча. Дискомфорт вызывает заведение руки над головой и нагрузки на плечо.
Боль ночью усиливается, объем движений в плече уменьшается и появляется болезненность в определенных зонах.
Локоть
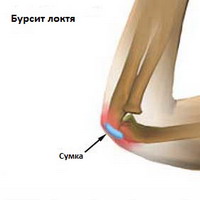 Бурсит кончика локтя(olecranon), является наиболее распространенной формой бурсита.
Бурсит кончика локтя(olecranon), является наиболее распространенной формой бурсита.
- Боль может увеличиваться в локте в согнутом состоянии, так как увеличивается давление на сумку.
- Этот вид бурсита чаще всего имеет посттравматический характер и может быть связан как с прямой травмой так же и при избыточной ротации и сгибании в локте (например, при покраске).
- Инфицирование также довольно часто происходит при этом виде бурсита.
Колено
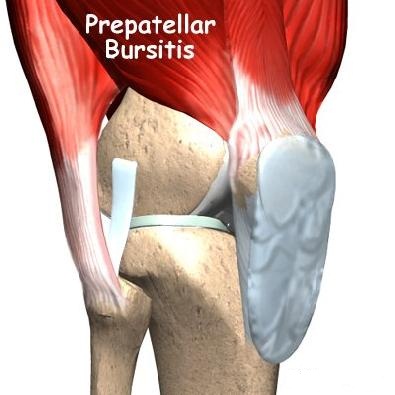
- Препателллярный бурсит передней коленной чашечки. Опухоль на передней части коленной чашечки может быть вызвана хронической травмой (как от стояния на коленях) или последствием удара по колену. Опухоль может появиться в течение 7-10 дней после единственного удара по этой области, обычно от падения. Препателлярный бурсит также называют коленом священника или коленом уборщика ковров.
- Подколенный бурсит располагается в области расположения трех главных сухожилий внутренней части колена. Этот вид бурсита бывает чаще всего у пациентов с наличием артрита и это, как правило, женщины средних лет с избыточным весом. Подколенный бурсит проявляется болями при сгибании колена и в ночное время. Причем боли по ночам вынуждают пациентов спать в определенных позах при которых боли становятся меньше. Кроме того для этого бурсита характерно увеличение боли при подъеме по лестнице, возможно с иррадиацией по внутренней поверхности бедра. Подколенный бурсит нередко встречается также у спортсменов особенно у бегунов на большие дистанции.
Лодыжка
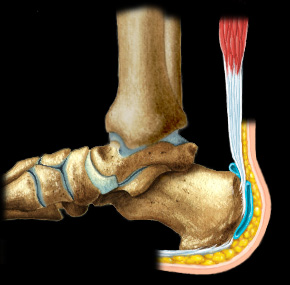 Бурсит лодыжки возникает, когда происходит воспаление сумки под ахилловым сухожилием позади пятки. Чаще всего вызывается местной травмой, связанной с ношением плохо подобранной обуви (часто высокие каблуки), или при длительной ходьбе
Бурсит лодыжки возникает, когда происходит воспаление сумки под ахилловым сухожилием позади пятки. Чаще всего вызывается местной травмой, связанной с ношением плохо подобранной обуви (часто высокие каблуки), или при длительной ходьбе
Также этот бурсит может быть следствием ахиллова тендонита.
Бурсит в этой части тела часто происходит как последствие избыточных нагрузок у молодых легкоатлетов, конькобежцев, и у подростков женского пола начинающих носить туфли на каблуках. Боль обычно локализуется в конце пятки и увеличивается при движении стопы.
Ягодицы
Бурсит седалищно-ягодичный (Ischiogluteal) вызывается воспалением седалищной сумки, которая находится между основанием тазовой кости и, большой мышцей ягодицы (musculus gluteus maximus). Воспаление может быть вследствие длительного сидения на твердой поверхности или занятий велосипедным спортом. Бурсит Ischiogluteal также называют болезнью ткача. Боль возникает при сидении и при ходьбе.
- Возможно, болезненность в области лобковой кости, которая усиливается при сгибании и вытягивании ноги.
- Боль может иррадиировать по задней поверхности бедра.
- При надавливании в области воспаленной сумки появляется острая боль.
- Боль усиливается в положении лежа с пассивно согнутыми бедрами.
- Возможно затруднение при вставании на цыпочки с больной стороны.
Бедро
Бурсит подвздошно-поясничной мышцы. Эта сумка является самой большой и находится глубоко в тканях бедра около сустава. Бурсит этой локализации как правило связан с проблемами в бедре такими как артрит или травма бедра
Боль при подвздошно-поясничном бурсите локализуется в передней части бедра с иррадиацией в колено и увеличивается при разгибании бедра и ротации. ?Экстензия бедра во время ходьбы причиняет боль так, что приходится укорачивать шаг и ограничивать нагрузку на ногу. Возможна болезненность в области паха. Иногда увеличенная сумка может напоминать грыжу. Возможны также такие ощущения как покалывание или онемение если происходит компрессия чувствительных нервов увеличенной сумкой
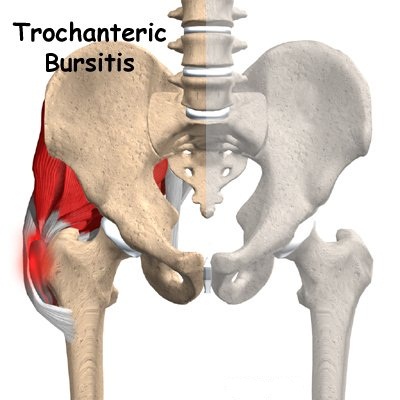
 Вертлужный бурсит (bursitis trochanteric) располагается в верхней части бедренной кости возникает, как правило, у грузных женщин средних лет. Вертлужный бурсит проявляется болями в боковой части бедра с иррадиацией в ягодицы или в колено. Боль усиливается при движении местном давлении или вытяжении ноги. Боль усиливается в ночное время и не позволяет спать на пораженной стороне. Учитывая, что бурсит может быть инфекционного характера и будет необходимо лечение антибиотиками или же пункция сумки необходимо обратиться за лечебной помощью в следующих случаях.
Вертлужный бурсит (bursitis trochanteric) располагается в верхней части бедренной кости возникает, как правило, у грузных женщин средних лет. Вертлужный бурсит проявляется болями в боковой части бедра с иррадиацией в ягодицы или в колено. Боль усиливается при движении местном давлении или вытяжении ноги. Боль усиливается в ночное время и не позволяет спать на пораженной стороне. Учитывая, что бурсит может быть инфекционного характера и будет необходимо лечение антибиотиками или же пункция сумки необходимо обратиться за лечебной помощью в следующих случаях.
- Наличие болей в суставе более нескольких дней.
- Ограничение подвижности в уставе.
- Наличие отечности, которая не исчезает после приема НПВС.
- Повышение температуры при наличии болей в суставе.
- Более горячие на ощупь участки в области сустава или покраснение.
- Участки болезненности в области сустава.
Диагностика
Диагноз бурсит выставляется на основании совокупности симптомов, клинических проявлений, истории заболевания и инструментальных методах диагностики. История болезни позволяет выяснить наличие сопутствующей соматической патологии.
Некоторые диагностические процедуры могут быть назначены, для того чтобы исключить другие причины болевых проявлений. Они включают следующие диагностические процедуры:
- Рентгенография позволяет визуализировать наличие остеофитов или артритов.
- Анализ пунктата (микроскопия), который был получен в результате пункции увеличенной сумки, позволяет исключить подагру и наличии инфекции. Бурсит в колене и локте наиболее часто подвержен инфицированию.
- Анализы крови позволяют исключить ревматологические заболевания (например, ревматоидный артрит) и метаболические заболевания (сахарный диабет).
- МРТ может быть назначено при необходимости детальной визуализации морфологической картины.
Лечение
Хотя бурсит, как правило, излечивается самостоятельно и исчезает через несколько дней или недель, необходимо принимать меры, направленные на уменьшение нагрузки или травматизации. Есть пациенты, которые предпочитают перетерпеть болевые проявления, но это может привести к развитию хронического бурсита формированию депозитов кальция в мягких тканях, что в итоге приведет ограничению подвижности в суставе.
В первую очередь обычно проводится медикаментозное лечение. Препараты НПВС позволяют уменьшить боль воспаление. Возможно также применение стероидов коротким курсом (с учетом наличия соматических заболеваний).При инфицированных бурситах обязательно назначается курс антибиотиков.
Пункция воспаленной бурсы позволяет аспирировать избыточную жидкость и уменьшить давление на окружающие ткани. Инъекции анестетиков вместе со стероидами в воспаленную сумку помогают уменьшить воспалительный процесс.
Физиотерапия (ультразвук или диатермия) не только может уменьшить дискомфорт и воспаление при бурсите, но также и может расслабить спазмированные мышцы и снять воздействие на, нервы, и сухожилия. Кроме того возможно применение местного воздействия холодом или современной методики криотерапии.
Иногда при стойком бурсите и наличии болевых появлений рекомендуется хирургическое удаление воспаленной бурсы.
Профилактикой бурсита является исключение нагрузок приведших к развитию бурсита. Нередко рекомендуется ношение ортопедических приспособлений, особенно если работа связана с определенным риском травмирующих движений. ЛФК тоже позволяет оптимизировать работу мышц и связок.
Источник
Бурсит большого пальца стопы является наиболее частым осложнением болезненной косточки на ноге.
Бурситом называют воспалительный процесс суставной сумки, которая является защитной оболочкой сочленения. Суставная сумка ограничивает сустав от подкожной клетчатки и воздействия факторов внешней среды. При этом ее внутренняя оболочка построена из специфического эпителия, который продуцирует синовиальную жидкость. Она необходима для предоставления питательных веществ к суставным поверхностям костей, а также хрящам. Эффективно смазывает их, уменьшая трение. Синовиальная жидкость регулирует давление внутри суставной сумки, способна изменять расстояние между костями.

Возникновению бурсита большого пальца способствует повышенное отложение солей в суставе, это чаще всего происходит при подагре. Системные воспалительные заболевания приводят к нарушению работы иммунной системы, что проявляется при ревматизме или ревматоидном артрите сустава большого пальца стопы.
При развитии представленных заболеваний, иммунная система организма начинает продуцировать антитела к собственным клеткам соединительной ткани, приводит к повреждению оболочек мелких суставов и окружающей их соединительной ткани.
Большая частота возникновения бурсита пальца ноги происходит после его деформации. Недуг проявляется в виде выпирания косточки на стопе, а также искривлением большого пальца ноги.
Причины Halux Valgus
Данная патология называется — Hallux Valgus. Возникает она вследствие:
- ношения некомфортной обуви;
- значительных нагрузок на нижние конечности;
- ожирения;
- атеросклероза сосудов нижних конечностей;
- сахарного диабета;
- беременности.
Выпирающая косточка является головкой первой плюсневой кости, ее отклонение способствует большему натяжению сухожилий и связок, удерживающих первый палец в правильном положении. Такое натяжение приводит к искривлению пальца, он отклоняется кнаружи от стопы.
Данные изменения приводят к нарушению распределения нагрузки на данный участок стопы, повреждению суставных поверхностей косточек и хрящей, а также соединительнотканной сумки данного сустава, способствуя появлению бурсита.
Симптомы бурсита большого пальца стопы

Истории читателей. Лидия Петровна
Спустя месяц использования шины я смогла вновь надеть любимую обувь. Вначале было немного дискомфортно, но за 2 месяца я смогла полносью избавиться от шишки…
Читать полностью

Постоянные раздражения, травматизация, нагрузка приводят к возникновению воспалительного процесса первого плюснефалангового сустава. При этом больной может не замечать его первые признаки или игнорировать их. Одними из первых явлений бурсита на большом пальце ноги являются:
- локальное повышение температуры — при пальпаторном исследовании плюснефалангового сустава ощущается незначительное повышение температуры, а больные могут предъявлять жалобы на чувство жара в данной области;
- гиперемия кожи над суставом — необходимо различать покраснение кожи из-за длительного натирания и воспалительного процесса. Во втором случае кожа имеет багровый цвет, который не изменяет своей интенсивности в месте гиперемии;
- припухлость в области сустава — пальпируя сустав ощущается флюктуирующее набухание мягко-эластичной консистенции;
- умеренная боль — при длительной ходьбе или физических перенапряжениях ощущается ноющая боль, в области данного сустава.
Проявления бурсита большого пальца ноги могут усиливаться с развитием деформации стопы. Довольно часто к данному воспалительному процессу присоединяется бактериальная инфекция, что приводит к значительным осложнениям.
На более поздних этапах развития бурсита больные обращают внимание на:
- значительное отклонение большого пальца кнаружи, увеличение выпирающей шишки в области головки плюсневой кости — при этом может увеличиваться, как сама суставная сумка (из-за накопления жидкости), так и головка плюсневой кости (из-за сильного отклонения);
- болевой синдром — возникающая боль при бурсите средней степени тяжести носит волнообразный характер, в период выраженных явлений, боль может быть достаточно сильной, ограничивая больного в физической активности;
- появление проблем с обувью — ее ношение становиться болезненным процессом, при этом даже свободная и ранее удобная обувь может предоставлять массу неприятных ощущений;
- натирание шишки, повреждение кожных покровов над ней — способствует к хронизации воспалительного процесса в этой области. На вершине образовавшейся шишки может появиться болезненный, длительно заживающий язвенный дефект.

Если не лечить бурсит вальгуса на данном этапе, продолжать вести прежний образ жизни, принимая обезболивающие препараты болезнь может привести к следующему:
- присоединение бактериальной инфекции — в суставе развивается гнойный процесс, который разрушает суставные поверхности, сумку и хрящи. Инфекция может перейти на кости и приведет к развитию остеомиелита;
- усиление боли — боль становится нестерпимой, что приводит к невозможности стать на ногу и производить любые движения стопой;
- значительное отклонение первой плюсневой косточки и большого пальца — приводят к изменению нагрузок на подошвенную часть стопы;
- артроз плюснефалангового сустава — является хроническим процессом. Вылечить его тяжело, чаще всего прибегают к артродезу. Артроз сопровождается разрастанием костной ткани в полости сустава — остеофиты. Такие отростки усиливают боль при ходьбе, ограничивают подвижность в данном суставе;
- возникает перегрузка других областей стопы — в местах постоянного сильного сдавливания тканей, кожа атрофируется и может появиться болезненный и кровоточащий язвенный дефект.
Консервативное лечение вальгусного бурсита на данном этапе может не проявить своей эффективности, поэтому прибегают к оперативному вмешательству. Оно позволит полностью убрать все деформирующие изменения стопы, а также улучшить лечение воспалительных явлений.
Как лечить бурсит большого пальца ноги
Начинать лечение данного заболевания необходимо при возникновении первых проявлений. В таком случае, воможно обойтись изменением образа жизни, рабочего места, питания. В качестве дополнения применяется консервативная терапия и народные методы лечения. А в случае возникновения осложнений или запущенности вальгусной деформации лечение бурсита большого пальца стопы проводят при помощи хирургического лечения.
Чтобы повысить эффективность применяемых методов лечения, необходимо изменить свой образ жизни. Начать питаться полезными продуктами, которые богаты витаминами, антиоксидантами, минералами. Это положительно скажется на состоянии суставов. Необходимо ограничить нагрузки на нижнюю конечность. Применяются специальные фиксаторы стопы и обувь, для предотвращения развития вальгусной деформации, которая провоцирует воспалительные процессы в суставе большого пальца. Также прибегают к массажу конечности и гимнастике.

По мере возможности желательно скинуть лишний вес, но нужно избегать значительных нагрузок на пораженную стопу. Рекомендуется обратиться за помощью к физиотерапевту, который назначит курс упражнений, проконтролирует правильное их выполнение.
Народная медицина
Ранние этапы бурсита характеризуются слабыми проявлениями воспаления болезненности в области пораженного сустава. Для купирования подобных симптомов можно обратиться к народной медицине. Побороть боль, снять отечность, улучшить состояние суставов помогут следующие рецепты компрессов:
- отвар из лопуха, зверобоя и тысячелистника — для его приготовления необходимо смешать равные части растений. Перед смешиванием их нужно тщательно измельчить в блендере или кофемолке, затем оставить получившуюся смесь трав в сухом, недоступном месте на несколько дней, чтобы влага полностью исчезла. Затем, большую ложку смеси отваривать в 250-300 мл воды, не более 5-10 минут, процедить. Для наложения аппликаций, намочить марлю в данном отваре и приложить на всю ночь к месту воспаления. Данный отвар применяется во время пропаривания стоп. В таких целях 200 мл только приготовленного лекарства добавляют в тазик с кипятком и парят ноги;
- компресс из уксуса и меда— в применении очень прост и эффективен. Приготовление заключается в смешивании чайной ложечки уксуса и такого же количества меда. Получившуюся смесь наносят на марлю или ватный диск и прикладывают к больному месту на ночь. Уже после 3-4 дней подобных аппликаций исчезает полностью боль и значительно уменьшается припухлость;
- мед и хозяйственное мыло — необходимо растопить мыло и смешать с медом, ингредиенты берут в равных количествах. В такую смесь можно добавлять половину луковицы в измельченном виде. Прикладывать нужно к суставу большого пальца не более, чем на 5 часов. Некоторые больные могут ощущать пощипывание или жжение в месте аппликации, а на коже появиться раздражение, в таком случае нужно сменить метод лечения;
- отвар ромашки и лопуха для внутреннего применения. Для приготовления нужно смешать равные части высушенных листьев растений и перемолоть. Затем столовую ложку данной смеси кипятить в 400-500 мл воды на протяжении 10 минут. Употреблять следует по 100 мл отвара два раза в сутки, длительность курса не более трех недель.
Медикаментозное лечение
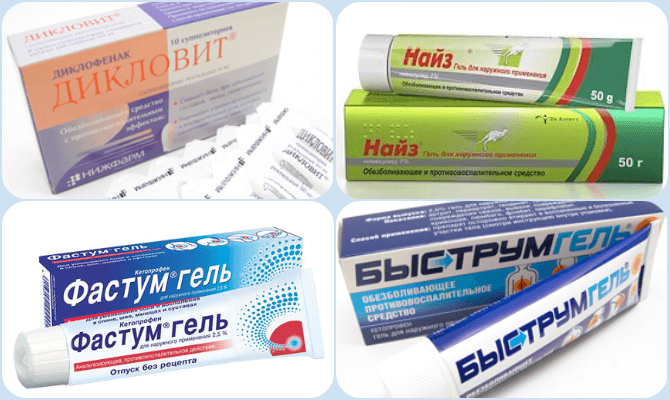
Медикаментозное лечение бурсита сустава большого пальца ноги основано на применении противовоспалительных и обезболивающих средств. Хорошо подойдут мази и гели из группы нестероидных противовоспалительных препаратов:
- «Фастум гель», «Кетопрофен», «Быструмгель» — основное действующее вещество кетопрофен, обладает жаропонижающим, противоотечным, обезболивающим, противовоспалительным действиями. Необходимо наносить на пораженный участок тела до трех раз в сутки. Могут возникать побочные эффекты в виде фотосенсибилизации, пурпуры и экзантемы в месте нанесения;
- «Найз», «Нимулид» — в качестве основного действующего вещества используют нимесулид. Обладает сильными обезболивающим и противовоспалительным эффектами. При длительном применении возможно развитие побочных эффектов со стороны кожи: шелушение, гиперемия, экзантема, зуд, появление трещин. Нанося на большие участки могут появиться системные побочные эффекты в виде тошноты и рвоты, задержки жидкости, изжоги, головокружения и головной боли, кровотечения различной локализации;
- «Дикловит», «Ортофен», «Вольтарен», «Диклак» — в данном случае используется диклофенак в качестве основного действующего вещества. При применении этих препаратов возможно развитие аллергических реакций со стороны кожи (зуд, сыпь, покраснение) или системных (приступы бронхиальной астмы, анафилактический шок).
Оперативные методы лечения

Применяются при осложнениях бурсита и присоединения бактериальной инфекции, неэффективности консервативных методов, хроническом течении воспалительных явлений и усилении основных симптомов.
Обратите внимание!При бактериальной инфекции производят вскрытие пораженного сустава, резекцию увеличенной части сумки. Полость сустава промывается растворами антисептиков, противовоспалительными препаратами. Возможно применение глюкокортикостероидов. После, обрабатывается антибиотиками. Для предотвращения возникновения инфекции, сустав на некоторое время дренируют и продолжают промывать антисептическим растворами.
Для повышения эффективности рекомендовано применять антибактериальные препараты системно, это предотвратит развитие местного остеомиелита.
Пройдите простой онлайн тест
Узнайте Ваш уровень риска осложнений
косточки на ноге
Пройдите бесплатный онлайн тест от опытных врачей
Время тестирования не более 2 минут
5 простых
вопросов
93% точность
теста
11 тысяч
тестов
Когда бурсит большого пальца стопы спровоцирован деформацией, выполняют их репозицию. Возможно применение щадящих методов, когда выступающая плюсневая кость приводится к другим косточкам при помощи собственных сухожилий или связок. Еще возможно выполнение резекции выступающей части головки первой плюсневой кости. Более травматичные методы основаны на выполнении остеотомии и сопоставлении костных частей для достижения физиологического вида стопы.
Источник
