Деформирующего остеохондроза шейного отдела позвоночника
Остеохондроз и спондилез — это два заболевания, которые часто сопутствуют друг другу. Остеохондроз — это разрушение хрящевой ткани межпозвоночного диска. В результате этого развивается вторичная деформация межпозвоночных суставов (дугоотростчатого, фасеточного или унковертебрального). Это заболевание называется спондилез. В основе его формирования лежит одновременное снижение высоты фиброзного кольца межпозвоночного диска с увеличением его площади и образованием краеугольных остеофитов в области тел позвонков.
Позвоночник при остеохондрозе и спондилезе испытывает перегрузки, происходит нарушение процесса распределения амортизационной нагрузки. В результате этого начинаются дегенеративные дистрофические процессы в других отделах позвоночного столба. Если не начать своевременное лечение и реабилитацию, пациент может остаться инвалидом или для восстановления его работоспособности потребуется проведение хирургической операции.
В настоящее время можно успешно лечить остеохондроз и деформирующий спондилез с помощью методов мануальной терапии, иглоукалывания, остеопатии и кинезиотерапии. Фармакологических эффективных средств для терапии подобных заболеваний пока что не существует. Но мануальная терапия позволяет полностью восстанавливать физиологическую подвижность повреждённого отдела позвоночного столба. Важно начинать лечение на ранних стадиях, пока не сформировалась стойкая контрактура и не полностью разрушился межпозвоночный сустав.
Постепенно развивающийся остеохондроз позвоночника с деформирующим спондилезом не сразу дает выраженные клинические симптомы. Стоит обращать внимание даже на незначительные признаки неблагополучия. Это могут быть боли в разных частях спины, шеи и поясницы, нарушение двигательной активности, ощущение скованности в утренние часы, которое полностью проходит ближе к обеду. Если стало трудно наклоняться, поворачивать голову, стали появляться ощущения онемения в руках или ногах, то следует как можно быстрее обратиться на прием к врачу вертебрологу.
В Москве можно посетить бесплатный прием врача вертебролога в нашей клинике мануальной терапии. У нас также можно записаться на бесплатную консультацию мануального терапевта, остеопата, невролога и ряда других специалистов.
Причины развития спондилеза при остеохондрозе
Спондилез может быть самостоятельным заболеванием, а может развиваться как вторичная форма патологии на фоне длительно протекающего дегенеративного дистрофического процесса в хрящевых тканях межпозвоночного диска. Чтобы понять причины развития патологии, предлагаю совершить небольшой экскурс в анатомию. Эти знания об устройстве позвоночника дадут возможность представить себе действие разрушительных патогенных факторов.
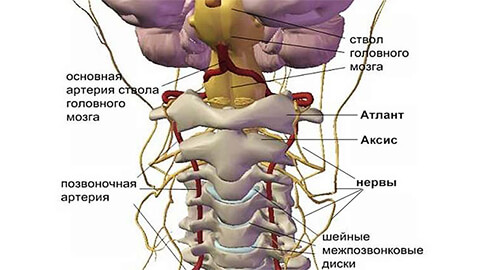
Позвоночный столб — это основной опорный механизм человеческого тела. Он состоит из нескольких отделов (шейный, грудной, поясничный, крестцовый и копчик). Каждый отдел обладает особенностями. Но практические состоят из тел позвонков, разделенных межпозвоночными дисками. Тела позвонков полые и имеют отростки. Овальные отверстия внутри тел позвонков образуют спинномозговой канал. В нем располагается спинной мозг.
Каждый позвонок имеет фораминальные отверстия по бокам. Через них выходят корешки спинного мозга. Разветвляясь, они обеспечивают иннервацию всего человеческого тела. Межпозвоночные диски обеспечивают равномерное распределение амортизационной нагрузки по всему позвоночному столбу. Они также защищают корешковые нервы от компрессии телами соседних позвонков.
Все тела позвонков соединяются между собой суставами. Эти сочленения обеспечивают подвижность позвоночного столба и определённую гибкость. Существуют унковертебральные, дугоотросчатые и фасеточные суставы позвоночника. В грудном отделе также присутствуют реберно-позвонковые суставы.
При нормальном состоянии межпозвоночных дисков суставы находятся в определённом положении, которое обеспечивает их оптимальный уровень работоспособности. Остеохондроз — это дегенеративный дистрофический процесс, который приводит к обезвоживанию хрящевых тканей, снижению высоты межпозвоночного диска. В результате этого нарушается анатомия межпозвоночного сустава, он подвергается повышенной физической и амортизационной нагрузке. Внутри него начинают разрушаться синовиальные защитные ткани. Оголяются головки костей, и они начинают разрушаться и деформироваться под воздействием трения.
Основные причины развития остеохондроза и спондилеза позвоночного столба — это:
- тяжелый физический труд и длительное статическое напряжение тела в вынужденной позе;
- избыточная масса тела, увеличивающая амортизационное давление на позвоночный столб и крупные суставы нижних конечностей;
- инфекционные процессы в организме, приводящие к повышению уровня сенсибилизации и аутоиммунной настороженности (предпосылки для развития болезни Бехтерева и других ревматоидных процессов);
- травмы спины, шеи и поясницы, в том числе растяжение связок позвоночника, ушибы, компрессионные переломы и трещины;
- нарушение осанки и искривление позвоночного столба;
- неправильная постановка стопы в виде косолапости и плоскостопия;
- деформация коленного, голеностопного или тазобедренного сустава;
- ведение малоподвижного образа жизни с преимущественно сидячей работой (напрмиер, программист, закройщик, швея и т.д.).
Исключать все возможные причины должен врач. Зачастую разрушение позвоночного столба у людей бывает спровоцировано неправильной организацией своего рабочего и спального места. Именно эти причины исключаются в первую очередь. И только после того, как пациенты выполнит все рекомендации вертебролога начинается активная фаза лечения патологии.
Остеохондроз и деформирующий спондилез шейного отдела
Шейный спондилез и остеохондроз развиваются в относительно молодом возрасте. Среди пациентов немало представителей молодого поколения от 20 до 30-ти лет. Это связано с тем, что молодые люди большое количество времени проводят за занятиями, требующими статического напряжения мышц шеи и воротниковой зоны. Любая офисная работа с документами требует длительного сосредоточенного труда со статически напряженными мышцами шеи.
Что происходит в это время в организме человека:
- мышцы шеи не сокращаются, а соответственно, не выделяют в окружающее пространство жидкость, наполненную питательными веществами и кислородом;
- межпозвоночные диски в шейном отделе в это время не получают возможность диффузного питания — начинается процесс обезвоживания и окисления гиалиновых хрящей фиброзного кольца;
- это провоцирует запуск первичной воспалительной реакции, с помощью которой организм пытается восстановить нарушенный капиллярный кровоток и микроциркуляцию лимфатической жидкости в спазмированных напряженных мышечных волокнах;
- при расширении капиллярного кровяного русла возникает острая боль в шее, начинает развиваться отечность мягких тканей;
- именно такие ощущения возникают у лиц, занятых умственным трудом, в конце рабочего дня.
Это не признаки развившегося остеохондроза. Это симптомы того, что в шейном отделе позвоночника происходят неблагоприятные патологические изменения тканей. Если не предпринять меры профилактики, то в скором времени разовьется остеохондроз и спондилез шейного отдела с нарушением работоспособности и умственной активности.
Остеохондроз и спондилез шейного отдела позвоночника несут скрытую опасность. Она заключается в том, что при существенной деформации происходит развитие синдрома задней позвоночной артерии. Это важный кровеносный сосуд, отвечающий за кровоснабжение большой части головного мозга. При синдроме задней позвоночной артерии её просвет значительно сужается. Церебральные структуры не получают полноценного питания и снабжения кислородом. Начинаются разнообразные проблемы: снижение памяти и умственной работоспособности, постоянные головные боли, повышение уровня артериального давления, головокружения и т.д. Если не лечить своевременно остеохондроз и деформирующий спондилез шейного отдела, то высока вероятность не только появления контрактуры с невозможностью поворачивать и наклонять голову. Может развиваться инсульт (острое нарушение мозгового кровообращения) с последующей парализацией тела пациента.
Остеохондроз и деформирующий спондилез грудного отдела позвоночника
Реже в практике вертебролога встречается остеохондроз и спондилез грудного отдела, поскольку тут нет той подвижности, которая наблюдается в шейном и грудном отделах. В большинстве случаев грудной остеохондроз и спондилез развиваются по причине травматического воздействия. Это может быть результат падения на спину, хлыстового удара, компрессионного перелома.
Первичный остеохондроз и спондилез грудного отдела позвоночника развивается в достаточно молодом возрасте. Страдают от патологии пациенты, ведущие малоподвижный образ жизни и имеющие небольшие проблемы с осанкой. Искривление позвоночного столба — это одна из ведущих причин развития остеохондроза и деформирующего спондилеза грудного отдела позвоночника, поэтому необходимо следить за осанкой и своевременно проводить её коррекцию.
Остеохондроз и деформирующий спондилез поясничного отдела
Поясничный остеохондроз и спондилез — это часто встречающаяся форма патологии. Она обусловлена тем, что на эту области спины оказывается существенное амортизационное и физическое влияние. Любое движение тела координируется таким образом, что основное усилие приходится на межпозвоночные диски, расположенные здесь.
Поэтому спондилез и остеохондроз поясничного отдела могут начать формироваться в раннем возрасте (22 — 25 лет). Особенно подвержены ранней дегенерации фиброзного кольца межпозвоночного диска молодые люди, занимающиеся тяжелой атлетикой и занятые физическим тяжелым трудом. Также в группу риска входят те люди, которые не занимаются физкультурой и не оказывают на мышечный каркас спины регулярных достаточных по интенсивности физических нагрузок.
Развивается остеохондроз и спондилез поясничного отдела позвоночника постепенно, захватывая все новые и новые диски. Сначала может возникнуть дегенерация диска L5-S1 — на него приходится условный центр тяжести человеческого тела. После его протрузии и разрушения начинается деформация унковертебральных и дугоотростчатых суставов. После нарушения их подвижности патологический процесс начинает распространяться на межпозвоночные диски l5-L4, L4-L3, L3-L2 и т.д.
Остеохондроз и деформирующий спондилез поясничного отдела дают характерную клиническую картину:
- возникает ощущение скованности движений — при попытке совершить наклон вперед человек не может достать пальцами рук до пола, не сгибая при этом ноги в коленях;
- появляется постоянная тупая боль в области поясницы, которая усиливается при любом движении;
- затрудняются повороты туловища в разные стороны;
- при движениях могут быть слышны щелчки, хруст, скрип и другие посторонние звуки.
При отсутствии своевременного лечения развивается стойкая контрактура, человек утрачивает способность наклоняться или поворачивать туловище в разные стороны.
Признаки остеохондроза и деформирующего спондилеза
Клинические признаки остеохондроза и спондилеза очень похожи, но врач сможет определить присутствие осложнения. К первичным проявлениям относится боль. Если при остеохондрозе она острая, пронизывающая, распространяющаяся по ходу крупных нервов, то при спондилезе характер ощущений меняется. Это постоянная локализация тупой нарастающей боли. После любого движения она усиливается.
Рентгенографические признаки остеохондроза и деформирующего спондилеза сможет определить любой врач. Это существенное сужение межпозвоночных промежутков и типичная деформация дугоотростчатых, унковертебральных и фасеточных суставов.
Если у вас присутствуют клинические симптомы остеохондроза со спондилезом, то обратитесь как можно быстрее на прием к вертебрологу. Полноценное лечение с гарантированным положительным результатом возможно только на ранней стадии этой патологии.
Лечение остеохондроза со спондилезом
В основе лечения остеохондроза со спондилёзом лежит принцип восстановления физиологической структуры тканей. Для этого нужно восстановить нормальную высоту межпозвоночного диска. Сделать это можно при возобновлении диффузного питания хрящевой ткани в прежнем объеме. Для восстановления нормального положения структурных частей межпозвоночных суставов и для увеличения промежутков между тела ми позвонков используется методика тракционного вытяжения позвоночника.
Эта процедура выполняется под контролем со стороны лечащего врача, требует проведения подготовительного расслабляющего массажа. После 2-3 сеансов пациенты испытывают существенное облегчение всех симптомов. Но бросать лечение нельзя. Далее следует восстановить работоспособность всех структурных частей позвоночника.
Курс лечения остеохондроза со спондилезом разрабатывается индивидуально. Он может включать в себя остеопатию, массаж, рефлексотерапию, кинезиотерапия, лазерное воздействие, иглоукалывание и многое другое.
Если вам требуется лечение остеохондроза и спондилеза, то запишитесь на бесплатный прием вертебролога в нашей клинике мануальной терапии. В ходе консультации врач расскажет о перспективах и возможностях подобного лечения в вашем индивидуальном случае.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
Шейный остеохондроз — это прогрессирующий дегенеративно-дистрофический процесс, который приводит к истощению, деформации и разрушению межпозвонковых дисков шейного отдела. Утрата амортизирующего хряща вызывает болезненные ощущения как за счет обнажения суставных поверхностей (спондилоартроз), так и за счет пережимания нервных корешков спинного мозга.
При отсутствии своевременного лечения возможно окостенение позвоночника с потерей его естественной гибкости, нарушение кровоснабжения головного мозга, ухудшение нервной проводимости в тех отделах организма, которые иннервируют корешки шейного отдела позвоночника.
Патология может развиваться как самостоятельно, так и в составе общего поражения позвоночника с охватом грудного, поясничного и крестцового отделов.
Общие сведения
Считается, что остеохондроз шейного отдела позвоночника встречается чаще, чем в других отделах. На самом деле это не так — дистрофические явления развиваются равномерно во всех точках максимальной нагрузки — в области основных изгибов позвоночного столба (чем ниже расположен отдел, тем большую нагрузку он несет). Однако симптомы шейного остеохондроза выражены сильнее, поэтому кажутся более частым явлением. Это связано с высокой подвижностью позвонков шеи, которые при этом держат голову, а также с особенностью расположения выходов корешков спинного мозга.
На заметку! Согласно статистике, заболевание поражает более 60% людей среднего и старшего возраста. Однако в последнее время наблюдается омоложение патологического процесса — патология встречается у молодежи и даже у подростков. Это связано с повальной компьютеризацией учебы и работы, а также снижением физической активности и ухудшением качества питания.
С учетом возрастной аудитории можно выделить 2 формы шейного остеохондроза — физиологическую и патологическую.
Физиологический процесс связан с естественным старением организма, когда симптомы заболевания — следствие постепенного износа межпозвонковых дисков. Процесс происходит под воздействием эндокринной системы и является следствием климактерических изменений. Разрушение хрящевых структур начинаются от центра межпозвоночного диска и сопровождается постепенной заменой хрящевой ткани фиброзной. Патология необратима, однако может быть компенсирована за счет специальных медикаментов.
Патологический процесс связан с аномальными деструктивными изменениями в организме — иммунными, дистрофическими, воспалительными, обменными. В первую очередь вовлекаются околохрящевые ткани — появляются отложения солей на костных структурах, воспаляются нервные корешки, возникает атрофия или гипертонус скелетной мускулатуры, что приводит к нарушению кровообращения в области головы-шеи-груди. При своевременной диагностике патология поддается лечению и заканчивается полным восстановлением здоровой функции органов и тканей.
Стадии шейного остеохондроза и их симптомы
Различают 4 основные стадии патологического процесса:
- 1-я стадия — выражается легким дискомфортом и перенапряжением мышц в больной области, хрящевые диски теряют свою стабильность;
- 2-я стадия — появляется локальная болезненность, особенно при движениях головой. Межпозвоночные диски деформируются, начинает разрушаться фиброзное кольцо, расстояние между позвонками сокращается;
- 3-я стадия — боль усиливается и становится постоянной, движения — ограниченными. Повороты головы могут провоцировать приступы головокружения, тошноту, нарушение кровоснабжения мозга приводит к общей вялости, быстрой утомляемости, нарушению концентрации внимания, хрящевая ткань истончается, позвонки смыкаются, фиброзное кольцо полностью разрушается с появлением риска межпозвонковой грыжи;
- 4-я стадия — болевой синдром полностью обездвиживает область шеи; кровообращение мозга нарушено и требует постоянной медикаментозной поддержки; позвонки начинают срастаться.
Шейный остеохондроз: признаки, симптомы, лечение патологии
На первых стадиях остеохондроз протекает бессимптомно. По мере развития заболевания, отличительной особенностью становится наличие болезненных или дискомфортных ощущений в области головы, шеи и груди, реже — верхних конечностей.
Все возможные симптомы можно условно отнести к 4 типам синдромов: сердечный, позвоночный, корешковый (нервный) и синдром позвоночной артерии (с нарушением кровообращения).
Позвоночный синдром:
- хруст в шее при поворотах/наклонах головой;
- по мере прогресса заболевания возникают болезненность и затрудненность движения;
- морфологические нарушения структуры в теле позвонка и межпозвонковом пространстве (видны на рентгене).
Сердечный синдром:
- одышка, слабость;
- ощущение неполного вдоха, нехватки воздуха;
- спонтанные явления со стороны сердечно-сосудистой системы — стенокардия, загрудинные боли, жжение;
Корешковый синдром:
- онемение языка, плеч, пальцев рук, затылочной области;
- трудности с глотанием;
- неприятные ощущения в области между лопатками;
- головная боль в области затылка и лба.
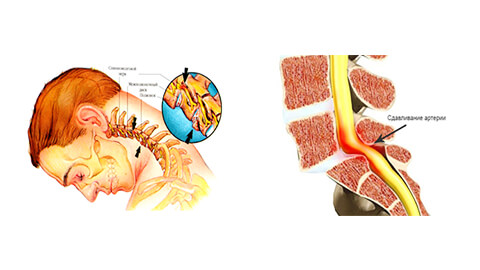
Синдром позвоночной артерии:
- необоснованные скачки артериального давления;
- головокружение, вплоть до потери сознания;
- шум в ушах, ощущение ваты в голове;
- временная односторонняя слепота, «мушки» в глазах;
- периодические приступы тошноты, особенно при движении головой;
- головные боли — преимущественно в области затылка, а также мигрени;
- сонливость, снижение работоспособности, памяти, концентрации внимания, депрессия.
Внимание! Все указанные синдромы должны сочетаться между собой. Отсутствие симптомов одного из них может стать поводом к дифференциальной диагностике с другими группами заболеваний.
Причины шейного остеохондроза
Дистрофические явления в области шейного отдела позвоночника связаны с вертикальным расположением скелета и специфическим распределением статических и динамических нагрузок, которые во многом зависят от преобладающей позы и степени развития скелетной мускулатуры.
Основные причины:
- недостаток движения — то, что не развивается — деградирует: мышцы слабеют, ткани разрушаются;
- неправильные статичные позы — мышечные зажимы ведут к нарушению кровообращения с последующей дистрофией тканей;
- недостаток питания или несбалансированный рацион — организм должен получать все необходимое для строительства и обновления костных и хрящевых структур скелета, поддержания мышечного тонуса;
- ожирение, избыточная масса тела, ношение тяжестей — повышается нагрузка на структуры скелета;
- постоянное нервное напряжение и нервные стрессы;
- переохлаждения шейной области — «застудили», «надуло» — провоцирует скрытые воспалительные процессы;
- наличие аутоиммунных заболеваний с вовлечением хрящевой ткани приводит к ее преждевременному разрушению;
- эндокринные патологии сбивают минеральный обмен, снижают усвояемость кальция, кремния, фосфора и других элементов костно-хрящевой ткани;
- травмы шейной области;
- врожденные аномалии позвоночника и прилегающих мышц.
Диагностика

Постановку диагноза «остеохондроз шейного позвонка» затрудняют низкая специфичность симптомов и большое разнообразие их проявлений. В процессе обследования потребуется консультация невролога, хирурга, ортопеда, кардиолога.
Проводится физикальный осмотр у врача с опросом пациента. Основная диагностическая нагрузка лежит на инструментальных и лабораторных методах исследования.
Инструментальная диагностика:
- рентгенография шейного отдела; на начальной стадии процесса более информативной будет МРТ шейного отдела — она обеспечит качественную визуализацию твердых и мягких тканей — покажет состояние межпозвоночных дисков, наличие остеофитов, деформаций, повреждений нервных корешков и кровеносных сосудов; оценит состояние связок, мышц, костной ткани;
- УЗИ показывает динамическое состояние мягких тканей;
- допплерография сосудов шеи поможет оценить гемодинамику и степень повреждения кровеносных сосудов (в частности, состояние позвоночной артерии);
- контрастная миелография — поможет при подозрении на ущемление нервных отростков;
- ЭКГ и эхокардиографию сердца используют при дифференциальной диагностике кардиального синдрома с сердечно-сосудистыми заболеваниями.
Как лечить шейный остеохондроз
Комплекс лечебных мероприятий формируют с учетом стадии заболевания (острая, хроническая), степени повреждения и причин развития патологии. Используют консервативное лечение, оперативное вмешательство, смешанный подход.
Консервативное воздействие
Представляет собой постепенное восстановление или компенсацию повреждений на фоне симптоматического лечения. Включает медикаментозную терапию, физиопроцедуры, методы ЛФК и массажа.
Медикаментозное лечение:
- обезболивающие средства — преимущественно гели и мази местного воздействия; в тяжелых случаях — общие обезболивающие в виде таблеток;
- противовоспалительные препараты — НПВС, а также кортикостероиды (краткий курс по необходимости);
- лекарства для улучшения микроциркуляции и кровообращения в целом;
- хондропротекторы — средства для защиты и восстановления хрящевой ткани;
- миорелаксанты — для устранения мышечных зажимов и спазмов;
- витаминные и микроэлементные комплексы — необходимы для питания и поддержки тканей строительными элементами.
По мере ослабления острых симптомов подключают методы физиотерапии, ЛФК и самомассажа.
Лечебная гимнастика улучшает питание хрящевых и костных тканей.за счет восстановления кровоснабжения в поврежденном участке. Во избежание осложнений рекомендуется использовать метод изометрических движений, когда вместо реальных поворотов и наклонов головой, которые могут повредить, применяют их имитацию.
Внимание! Все действия следует выполнять только после диагностики и консультации с врачом.
Методика позволяет развить и укрепить атрофированные короткие мышцы шеи и стабилизировать положение шейного отдела позвоночника. Последовательность выполнения базовых упражнений:
- Ладонь правой руки уприте в боковую поверхность головы — в течение 10-ти секунд надавливайте ладонью на голову, одновременно напрягая мышцы головы и шеи для сопротивления — голова должна оставаться неподвижной.
- Опустите руку, максимально расслабляйте мышцы головы и шеи в течение 20-ти секунд.
- Повторите упражнение с левой рукой.
- Уприте обе руки ладонями в лоб — в течение 10-ти секунд надавливайте на лоб, словно пытаясь отклонить голову назад, одновременно напрягая мышцы шеи для сопротивления движению. Голова должна оставаться неподвижной.
- Опустите руки, максимально расслабляя мышцы аналогично предыдущему упражнению.
- Положите обе ладони в области над затылком. По аналогии выполняйте давящую нагрузку на мышцы шеи, пытаясь наклонить голову вперед — она все так же должна быть неподвижна.
- Опустите руки, расслабьте мышцы шеи и головы. Повторите комплекс упражнений 4-10 раз.
После укрепления коротких мышц шеи можно приступать к выполнению динамических упражнений.
На заметку! В качестве методики восстановления подвижности шейного отдела хорошо зарекомендовали себя плавание и водная гимнастика.
Самомассаж позволяет снизить интенсивность местных реакций и снять мышечные зажимы во время статической работы. Правила выполнения:
- область воздействия — затылок, задняя и боковые поверхности шеи;
- проводите процедуру в сидячем положении;
- движения следует выполнять по направлению от позвоночника;
- задействуйте только подушечки пальцев;
- избегайте давления на воспаленные участки;
- выполняйте движения плавно — резкие надавливания могут навредить.
Физиопроцедуры характерны для стационарного лечения и санаторно-курортной реабилитации. Хорошо зарекомендовали себя:
- электрофорез — прогревает зону, улучшает микроциркуляцию, используется для более глубокого проникновения препаратов местного действия;
- магнитотерапия;
- амплипульс;
- УВЧ.
Хирургическое вмешательство показано при осложненных экструзиях, ущемлениях спинного мозга и некупируемых болевых синдромах.
Чем опасен шейный остеохондроз
Область шеи концентрирует плотное переплетение магистральных кровеносных сосудов, нервных отростков и динамичных структур костного скелета. В отсутствии лечения можно наблюдать серьезные патологические изменения:
- ослабление фиброзного кольца провоцирует вывихи и подвывихи в области наиболее подвижных позвонков;
- наличие остеофитов и спазмирование мышц приводит к ущемлению нервных корешков и кровеносных сосудов с формированием компрессионных синдромов;
- деструкция хрящевых дисков и сближение позвонков приводит к межпозвонковым грыжам с ущемлением нервной ткани.
За каждым этим явлением следует выраженная негативная реакция со стороны всего организма.
Возможные осложнения и последствия
В список наиболее распространенных осложнений шейного остеохондроза можно включить:
- вегетососудистую дистонию;
- гипертонию;
- кислородное голодание мозга и его структур;
- дистрофию глазной сетчатки с нарушением зрения;
- сбой в работе щитовидной железы;
- нарушение функций пищевода и трахеи — затрудненное глотание и дыхательные спазмы;
- некупируемый болевой синдром в области головы, шеи, груди, верхних конечностей;
- судороги и онемение лица, рук;
- нарушения работы гипоталамо-гипофизарной системы, которое тянет за собой сбой всей гормональной деятельности организма.
Профилактические меры
Самое эффективное лечение — предупреждение заболевания. В этом вам поможет профилактика. Достаточно выполнять несколько базовых рекомендаций:
- откорректируйте свою осанку,
- создайте удобное рабочее место;
- во время сидячей работы делайте перерывы на «физкультминутку»;
- включите в свой рацион питания продукты, богатые кальцием, магнием, фосфором, кремнием — рыбу, орехи, семена, бобовые культуры, молочные продукты, свежие овощи, фрукты; ограничьте потребление соли, сладкого, мучных и острых блюд;
- для сна и отдыха используйте ортопедические матрас и подушку;
- займитесь несиловым видом спорта — предпочтение лучше отдать плаванию.
Даже если вы не в состоянии учесть все требования, умеренные физические нагрузки, правильное питание и внимательное отношение к своей осанке способны значительно сократить риск развития патологии.
Источник
