Деформирующий артрит формулировка диагноза

«Наш долг — для блага наших больных различать научную правду и элементы рекламы» P.Silvestre
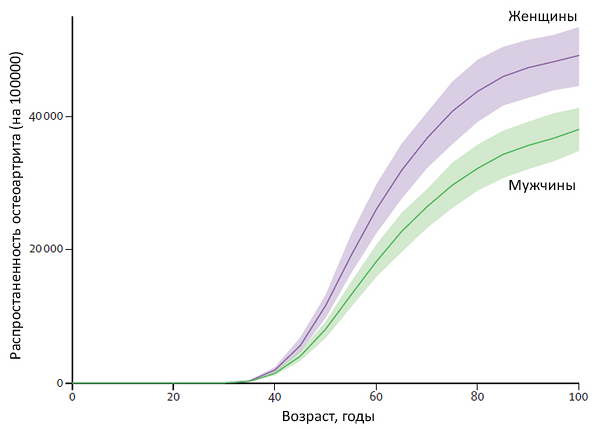
Виды остеоартроза
ФАКТОРЫ РИСКА ОСТЕОАРТРОЗА
Механические факторы
• Ожирение.
• Дисплазия суставов.
• Травма.
• Профессия.
Другие факторы
• Возраст >50 лет.
• Женский пол.
• Наследственность, семейный анамнез (генерализованный, узелки Гебердена).
• Плотность кости (повышение, отсутствие остеопороза).
Повреждение хряща
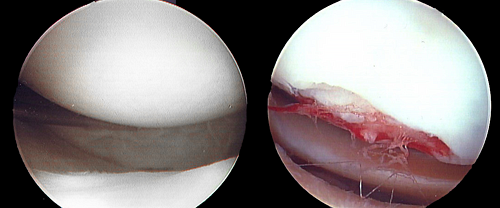
Нормальный и поврежденных хрящ коленного сустава.
КЛИНИКА ОСТЕОАРТРОЗА
• Боль в коленях, тазобедренных суставах: при нагрузке, может быть в покое и ночью.
• Кратковременная утренняя скованность (<30 мин).
• Функциональные ограничения: крепитации, уменьшение объема движения, увеличение кости.
• Выпот умеренный или отсутствует.
• Деформация: фиксированное сгибание, varus или реже valgus.
• Отсутствуют: выраженное местное и системное воспаление, эритема, прогрессирующая немеханическая боль.
Динамика депрессии у малоподвижных пациентов с остеоартрозом
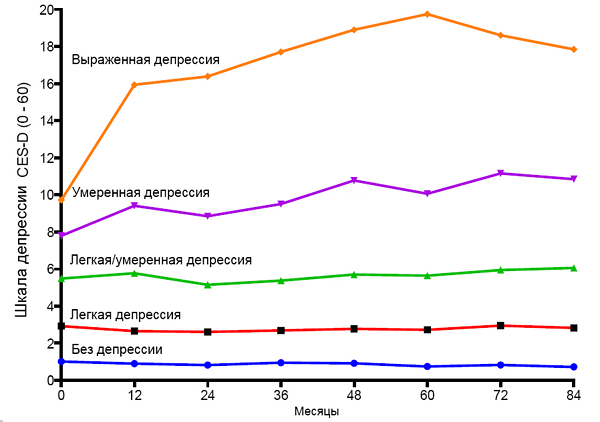
White D, et al. Arthritis Care Research. 2017;69:209–15.
КЛАССИФИКАЦИЯ ОСТЕОАРТРОЗА
• Этиология: первичный, вторичный.
• Локализация: коксартроз, гонартроз, артроз кистей (межфаланговый, запястно-пястный сустав I пальца), полиартроз.
• R cтадия: 1–4.
• Функциональная недостаточность: I степень (выполнение жизненно-важных функций без труда), II степень (с трудом), III степень (с посторонней помощью).
Рентгенография при гонартрозе
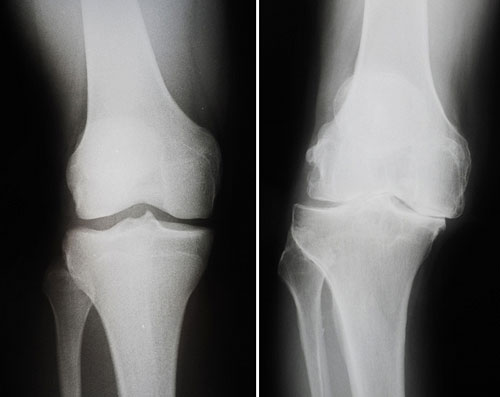
Слева нормальный суства, справа сужена межсуставная щель.
R СТАДИЯ (Kellgren-Lawrence)
• 1 стадия: возможное сужение суставной щели, формирование остеофитов.
• 2 стадия: сужение суставной щели, остеофиты.
• 3 стадия: сужение суставной щели, субхондральный склероз, множественные остеофиты, возможная деформация костей.
• 4 стадия: значительное сужение суставной щели, большие остеофиты, выраженный склероз, деформация костей.
Фрагмент хряща в полости сустава при артроскопии
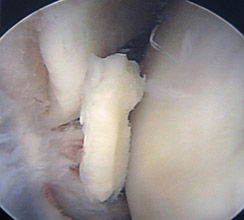
ФОРМУЛИРОВКА ДИАГНОЗА
□ Остеоартроз коленных суставов, III стадия, ФН III. [M17.0]
□ Остеоартроз межфаланговых суставов кистей, коленных и тазобедренных суставов, II стадия, ФН II. [M15.0]
Многодневная динамика боли при коксартрозе
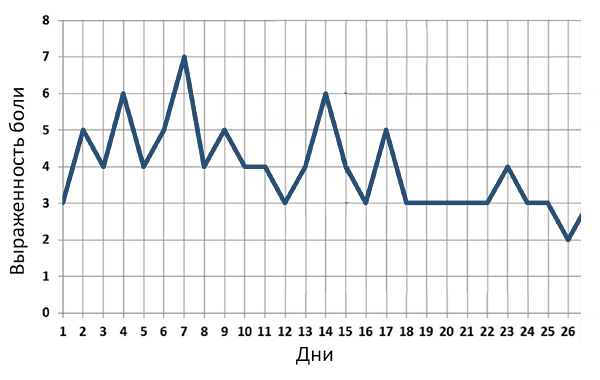
Teirlinck C, et al. Arthritis Care Res. 2019;6:768–76.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
• Программы самопомощи.
• Физические нагрузки обязательно: ходьба, тред-милл, велотренажер, эластичные ленты, изокинетические, изометрические.
• Гимнастика Тай-чи.
• Адекватная обувь: туфли на низком каблуке.
• Защита суставов: ортезы для рук, брейсы тибиофеморальные, пателлофеморальные.
• Вспомогательные устройства: трость, костыль, ходок.
Селективность нестероидных противоспалительных препаратов
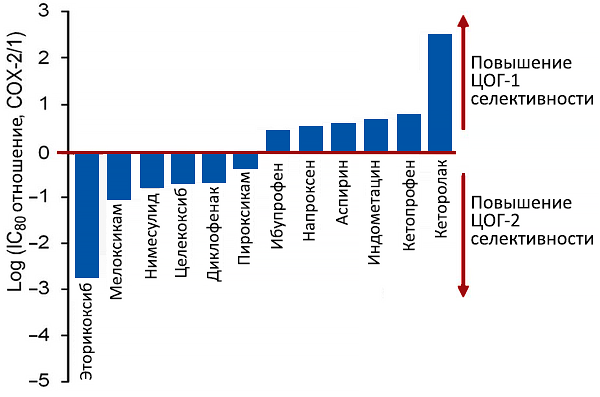
Концентрация подавляющая активность ЦОГ-1 и ЦОГ-2 на 80%. Schmidt M, et al. Eur Heart J. 2016;37:1015–23.
ТАКТИКА ЛЕЧЕНИЯ (ACR)
• НПВП низкие → полные дозы: диклофенак 50 мг 3 раза, ибупрофен 400 мг 3 раза, целекоксиб 200 мг 1–2 раза.
• Местно: диклофенак/метилсалицилат (колени, руки), крем капсаицина (колени).
• Интраартикулярные инъекции кортикостероидов: гонартроз, коксартроз.
• Дулоксетин 60–120 мг/сут.
• Трамадол: противопоказания к НПВП, неэффективность лечения.
• Преднизолон 10 мг 6 нед при остеоартрозе рук и воспалении (HOPE).
• Хирургическая замена сустава.
• Лечение без доказанного эффекта: парацетамол, глюкозамин, хондроитин, гиалуроновая кислота внутрисуставно, артроскопическая хирургия коленного сустава.
Траектория боли при гонартрозе

Ибупрофен 1200 мг/сут. Thomas M, et al. Arthritis Care & Research. 2020;12:1687–92.
ПОКАЗАНИЯ ДЛЯ ЗАМЕНЫ СУСТАВА (NICE, BOA)
Рекомендовано
• Умеренная или выраженная боль неадекватно контролируемая без хирургии в течение ≥3 мес при 3–4 стадии поражения сустава.
Возможно
• Функциональные нарушения при наличии тяжелого поражения сустава (4 стадия).
• Прогрессирующая деформация колена (varus/valgus) с нарушением функции.
Возраст замены тазобедренных суствов
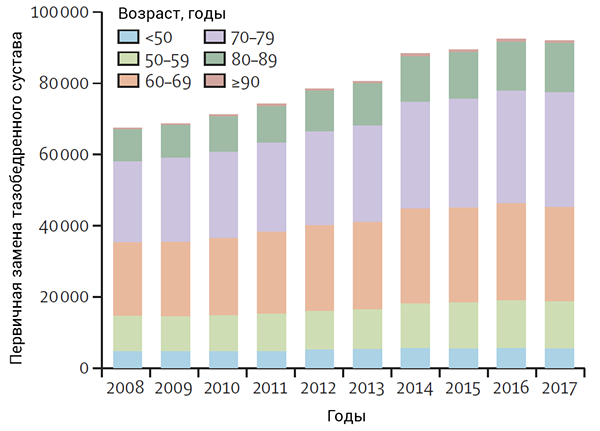
National Joint Registry for England, Wales, Northern Ireland and the Isle of Man. 2018.
ОТНОСИТЕЛЬНЫЕ ПРОТИВОПОКАЗАНИЯ ДЛЯ ЗАМЕНЫ СУСТАВА (AAOS)
• Инфекция.
• Коморбидность: ожирение, курение, диабет, цирроз, психические расстройства (депрессия, тревога), остеопороз.
• Несоблюдение инструкций: деменция, алкоголизм.
• Факторы пациента (возраст, пол, курение, ожирение, коморбидность) не должны быть барьерами для хирургии (NICE).
Эффективность замены коленных суставов
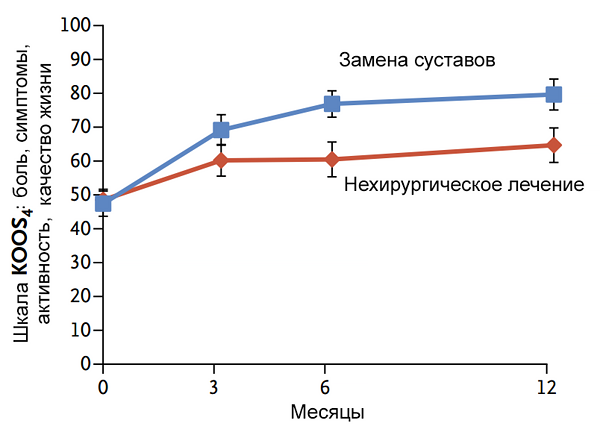
Skou S, al. New Engl J Med. 2015;373:1597–606.
Источник
Артрит деформирующий — прогрессирующая дистрофическая патология из группы остеоартрозов. Для заболевания характерны деструктивно-дегенеративные изменения суставов, заключающиеся в первичном разрушении хрящевых тканей и последующим повреждением всего сочленения. Ведущие признаки деформирующего артрита — артралгия (боль в суставах), утренняя припухлость и скованность движений. Постепенно форма сочленения изменяется, снижается его функциональная активность. При отсутствии врачебного вмешательства развивается анкилоз или патологическая суставная нестабильность.
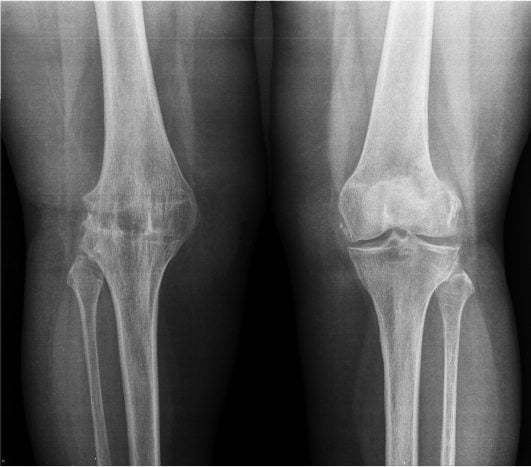
Анкилоз правого КС на рентгене.
Для диагностирования деформирующего артрита проводится ряд инструментальных исследований — рентгенография, артроскопия, МРТ, КТ. В терапии используются глюкокортикостероиды, НПВС, миорелаксанты, хондропротекторы, массаж, физиопроцедуры, ЛФК. При неэффективности консервативного лечения поврежденный сустав заменяется эндопротезом колена или бедра.
Механизм развития и причины
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРИТА существует…» Читать далее…
Основная причина развития заболевания — замедление восстановительных процессов в соединительнотканных структурах. Нарушение их регенерации приводит к постепенному, преждевременному разрушению хрящей, выстилающих костные головки. Они истончаются, растрескиваются, становятся шероховатыми, утрачивают прочность и эластичность. Хрящи уже не способны выполнять свою амортизирующую функцию. Поэтому при соприкосновении костных головок повреждаются не только хрящевые, но и костные ткани. Субхондральные кости обнажаются, уплотняются, остеосклеротически изменяются. Организм предпринимает попытки стабилизировать сустав во время движения. Начинают разрастаться края костных пластинок, формируются остеофиты (костные наросты).

Изображение пораженной хрящевой поверхности.
Регенерация хрящей замедляется в большинстве случаев из-за чрезмерных нагрузок на сустав. Например, в процессе или после интенсивных тренировок появляется боль, сигнализирующая о травматизации хрящевых тканей. У молодых людей скорость восстановительных процессов довольно высокая. Поэтому хрящевые ткани в суставах своевременно регенерируются. А вот у пожилых людей и стариков эти структуры восстанавливаться не успевают. Количество микротравм увеличивается, провоцируя преждевременное изнашивание поверхностей костных головок. Вторичный деформирующий артрит может развиться на фоне следующих патологий:
- воспаления костно-суставных тканей;
- асептического некроза коленного сустава;
- гормональных или обменных нарушений.
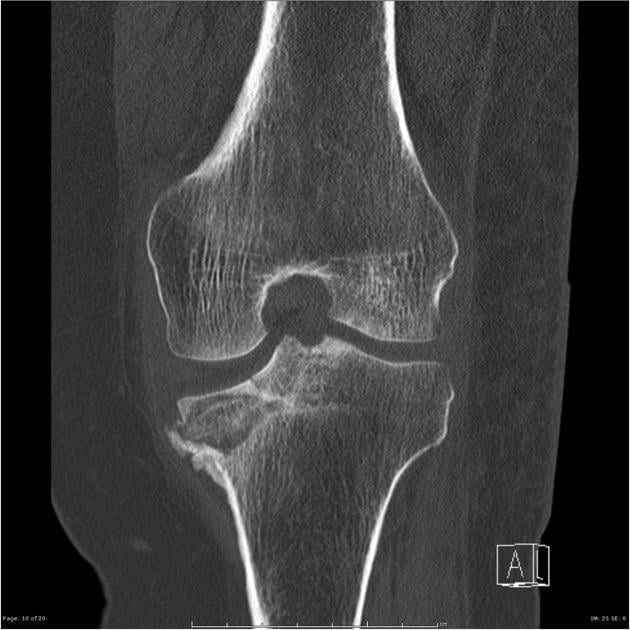
Перелом, после которого последуют дегенеративные разрушения.
В отдельную группу врачи выделяют травматические повреждения хрящевых тканей. Артрит становится тяжелым последствием внутрисуставного перелома. В этом случае его развитие объясняется механическим разрушением хряща и последующей замедленной, неправильной регенерацией. Предупредить возникновение заболевания часто невозможно даже при проведении адекватной, грамотной терапии.
Совсем другое дело — повреждение мениска колена. Для профилактики развития деформирующего артрита хирурги как можно раньше удаляют разрушенные ткани или пришивают их на место. Если операция не будет проведена, то нестабильная поврежденная часть начинает постоянно травмировать суставные хрящи. Это становится причиной хондромаляции — нарушения структуры хряща на задней поверхности с потерей физиологической упругости и его размягчением.
Клиническая картина
Наиболее часто пациенты обращаются за медицинской помощью с жалобами на боли в суставах. На стадии ремиссии артралгия выражена слабо, возникает после физических нагрузок, при резкой смене погоды или обострении других хронических патологий. Во время рецидивов человек страдает от сильных «давящих», «крутящих» болей в коленных, голеностопных, локтевых, плечевых или тазобедренных суставах. Возникновение механической артралгии объясняется микропереломами трабекулярных костных тканей, венозным застоем. Наблюдается также внутрисуставная гипертензия, мышечный спазм, раздражающее действие остеофитов на мягкие ткани. Такая артралгия довольно быстро исчезает после непродолжительного отдыха. «Стартовая» артралгия кратковременна, возникает при начале движения из-за развившегося отека. «Блокадные» боли периодичны, появляются при движении. Они провоцируют тугоподвижность сочленения при ущемлении разрушенных хрящей (так называемая «суставная мышь») между 2 поверхностями суставов.
Для деформирующего артрита любой локализации характерны такие клинические и рентгенологические признаки:
- крепитация — хруст, треск, пощелкивание суставов во время их сгибания или разгибания, указывающие на истончение хрящей и ослабление связочно-сухожильного аппарата;
- ограничение подвижности сочленений из-за уменьшения размеров суставных щелей;
- разрастание остеофитов, провоцирующее развитие синовита и воспаление мягких тканей;
- необратимая деформация крупных и мелких суставов в результате дегенерации субхондральных костей;
- спазмы скелетной мускулатуры.
Пациенты жалуются ревматологам, ортопедам или травматологам на утреннюю припухлость (отечность) суставов, скованность движений, исчезающую примерно спустя 30-40 минут. При обследовании больных с артритом нижних конечностей обнаруживается мышечная гипертрофия бедер, ягодиц, сгибательно-приводящие контрактуры. Если человек не обращается за врачебной помощью, то спустя несколько лет у него выявляется укорочение поврежденной ноги, хромота, а затем и анкилоз — патологическая тугоподвижность или полное обездвиживание.
Для деформирующего артрита мелких суставов характерно формирование плотных узелков на краях межфаланговых проксимальных и дистальных сочленений кистей рук. Это так называемые узелки Гебердена и Бушара, при надавливании на которые возникают болезненные ощущения. При диагностировании генерализованной формы патологии (болезнь Келлгрена, полиостеоартроз) выявляется множественная деструкция не только периферических, но и межпозвонковых сочленений. Полиостеоартроз в таких случаях часто сопровождает остеохондроз межпозвонковых дисков, спондилез шейного и пояснично-крестцового отделов позвоночника, периартриты и тендовагиниты.
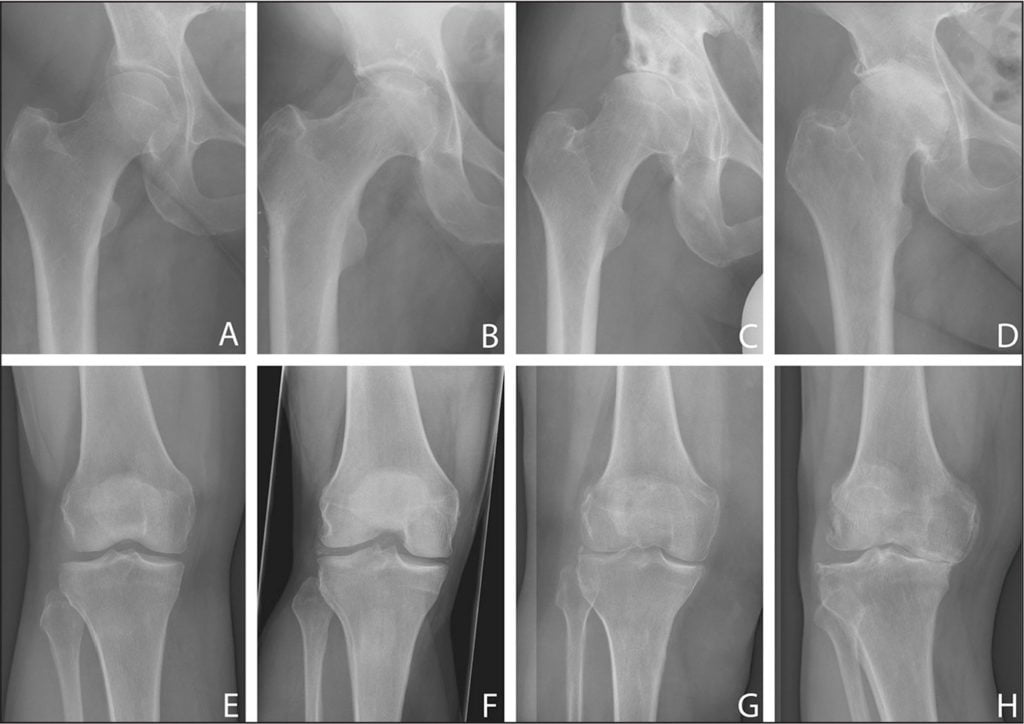
Динамика болезни.
| Стадии деформирующего артрита | Клинические и рентгенологические проявления |
| Первая | В местах крепления связок формируются своеобразные заострения. В области коленей — межмыщелковые возвышения на участке крестообразных связок, в тазобедренных сочленениях — в области надмыщелков, боковых связок большеберцовых костей. Размеры суставных щелей не изменены. Болезненные ощущения возникают только при физических нагрузках. Если лечение начинается на этом этапе, то патология надежно купируется и дальше не развивается. О заболевании будут напоминать только окостеневшие участки в местах прикрепления связок |
| Вторая | Суставные щели сужены в результате изнашивания гиалиновых хрящей. Замыкательная пластинка склерозируется, уплотняется. Стадии ремиссии чередуются с рецидивами, возникающими все чаще. Объем движений в суставах существенно снижается, при сгибании или разгибании сустава слышится щелчки, хруст. Болезненные ощущения появляются даже в состоянии покоя, провоцируя бессонницу, быструю утомляемость. При диагностировании патологии используются консервативные методы лечения, редко дающий положительный результат |
| Третья | На рентгенологических изображениях заметно полное или частичное сращение суставных щелей и множество сформировавшихся крупных остеофитов около сочленений. Артралгия становится постоянной, усиливается при малейшем движении. Суставы тугоподвижны в течение всего дня из-за развившегося анкилоза. Консервативное лечение не эффективно, направлено только на устранение болей. Пациента готовят к хирургическому вмешательству — корригирующей остеотомии, но чаще к эндопротезированию |
Диагностика
Лечением деформирующего артрита занимаются ревматологи или ортопеды, постравматического — травматологи. Если в штате больницы таких специалистов нет, нужно записаться на прием к терапевту. Первичный диагноз выставляется на основании жалоб пациента, его внешнего осмотра, изучения анамнеза. Для подтверждения проводится ряд инструментальных и лабораторных исследований. Наиболее информативна рентгенография, позволяющая выявить все характерные признаки деформации суставов — субхондральный остеосклероз, сузившуюся щель, сформировавшиеся кисты и остеофиты.
Для оценки состояния соединительнотканных структур (связок, сухожилий, мышц) проводится МРТ или КТ. При тяжелом течении артрита пациентам показана артроскопия. В полость сустава вводится устройство, оснащенное миниатюрной видеокамерой. Во время ее продвижения изображение внутренней поверхности сочленения передается на монитор. Во время артроскопии проводится забор синовиальной жидкости для изучения ее состава. При необходимости берутся биоптаты синовиальной оболочки и хрящевых тканей.
Основные методы терапии
Практикуется комплексный подход к лечению деформирующего артрита коленного, голеностопного, локтевого, тазобедренного суставов. При выборе методов терапии врач учитывает стадию патологии и причину ее развития, степень повреждения тканей. Так как возникшие деструктивно-дегенеративные изменения в суставах необратимы, лечение направлено на улучшение самочувствия пациента. Для снижения выраженности артралгии используются препараты различных клинико-фармакологических групп:
- нестероидные противовоспалительные средства (НПВС) — Мелоксикам, Лорноксикам, Диклофенак, Нимесулид, Кетопрофен. При острых болях вводятся внутримышечно, при артралгии средней и слабой выраженности — в таблетках, капсулах, драже. Так как прием НПВС провоцирует изъязвление слизистой желудка, одновременно назначаются ингибиторы протонного насоса, например, Омез или Омепразол. Самый желудочнотоксичный препарат — Индометацин, обладающий и самым мощным обезболивающим действием;
- медикаментозные блокады с глюкокортикостероидами Дипроспаном, Дексаметазоном, Флостероном, Гидрокортизоном, Триамциналоном. Для усиления анальгетического эффекта комбинируются с анестетиками Лидокаином или Новокаином. Врачи неоднозначно относятся к этому способу устранения артралгии из-за мощных побочных проявлений гормональных препаратов. Они быстро и надолго снимают боль, но одновременно оказывают токсичное воздействие на внутренние органы. Глюкокортикостероиды снижают массу костей, и так подвергающихся разрушению артритом.
Пациентам обязательно назначается длительный курсовой (не менее 3 месяцев) прием хондропротекторов (Терафлекс, Структум, Хондроксид, Артра). Препараты способствуют частичной регенерации хрящевых тканей, а по мере накопления в суставах оказывают противовоспалительное и анальгетическое действие. Эти средства стоят очень не дешево, поэтому, чтобы деньги были потрачены не зря, следует избегать каких-либо физических нагрузок во время лечения. Хондропротекторы производятся в виде кремов, мазей, гелей (Хондроитин-Акос, Хондроксид, Терафлекс). Назначаются местные средства редко, так как клинически не подтверждена способность ингредиентов проникать в суставные полости.
Пациенту рекомендуется снизить физическую нагрузку на больной сустав, избегать чрезмерной двигательной активности и подъема тяжестей. С этой целью назначается ношение эластичных бандажей на стадии ремиссии и жестких, полужестких ортезов во время обострений. Ортопедические приспособления используются только в дневное время. При диагностировании деформирующего артрита 2 или 3 степени тяжести рекомендуется во время движения применять трость или костыли. Пациентам назначаются 5-10 сеансов магнитотерапии, лазеротерапии, УВЧ-терапии, массаж, ЛФК для улучшения кровообращения в поврежденном суставе.
Категорически запрещается использовать какие-либо народные средства. Это приведет к прогрессированию деформирующего артрита, его распространению на здоровые суставы. Затормозить или полностью остановить патологию возможно только с помощью фармакологических препаратов, физиопроцедур, а в осложненных случаях показана замена сустава эндопротезом.
Похожие статьи
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
загрузка…
Источник
II. РЕВМАТИЧЕСКИЕ БОЛЕЗНИ
Медицинская библиотека / Раздел «Книги и руководства» / Клинические классификации некоторых внутренних заболеваний и примеры формулировки диагнозов / II. РЕВМАТИЧЕСКИЕ БОЛЕЗНИ
Постоянная ссылка:
BB код для форумов:
HTML код:
Данная информация предназначена для специалистов в области здравоохранения и фармацевтики. Пациенты не должны использовать эту информацию в качестве медицинских советов или рекомендаций.
Cлов в этом тексте — 856; прочтений — 36478
Размер шрифта:
12px |
16px |
20px
II. РЕВМАТИЧЕСКИЕ БОЛЕЗНИ
1. Рабочая классификация и номенклатура
ревматических болезней (1985
г.)
1. Ревматизм (ревматическая лихорадка) (390—392).
2. Ревматоидный артрит (714).
3. Ювенильный артрит (714.3).
4. Диффузные болезни соединительной ткани (710).
5. Системные васкулиты (447.6).
6. Болезнь Бехтерева и др. спондилоартриты (720).
7. Реактивные артриты (716).
8. Микрокристаллические артриты, в том числе подагра
(712).
9. Деформирующий остеоартроз (738.8).
10. Другие болезни суставов (718).
11. Болезни внесуставных мягких тканей (710).
12. Болезни костей и остеохондропатии (732).
13. Артропатии при неревматических заболеваниях (713).
2. Рабочая классификация и номенклатура
ревматизма (390—398)
Фаза болезни
Клинико- атомическая характеристика поражения
других систем и органов
Характер течения
Состояние кровообращения
сердца
других систем и органов
Активная (I, II и III степени)
1. Ревмокардит первичный без пороков клапанов.
Полиартрит, серозиты (плеврит перитонит, абдоминальный
синдром).
Острое, по-дострое,
за-тяжно-вялое, непрерывно-рецидивиру-ющее,
латентное
НО — нет недостаточности кровообращения.
Н1 — недостаточность I стадии.
2. Ревмокардит возвратный с пороком клапанов (каким).
Хорея, энцефалит,
менингоэнце-фалит, цереб ральные васкули ты,
нервно-психи ческие расстрой ства.
НII — недостаточность II стадии.
3. Ревматизм без явных сердечных изменений.
Нефрит, гепа тит,
пневмония поражения кожи ирит,
иридоцик
лит,тирсоидит.
НIII — недостаточность III стадии.
Неактивная
1. Миокардиосклероз ревматический.
Последствия и остаточные явле ния перенесенны)
внесердечных по ражений.
2. Порок сердца (какой).
Примечание: по возможности
следует уточнить ведущую локализацию
поражений (эндокардит, миокардит, перикардит, панкардит,
ко-ронариит) и
указать количество ревматических атак.
Характеристика степеней активности ревматизма (по
Насоновой В. А., 1978
г.)
III (выраженная) степень активности
Клинические критерии
Яркие общие и местные
проявления болезни с наличием лихорадки,
преобладанием экссудативного компонента воспаления в
пораженных органах
(острый полиартрит, диффузный миокардит, панкардит, серозиты,
ревматическая
пневмония и др.). Обнаруживается
разная выраженность экссудативного
воспаления с той или иной преимущественной локализацией.
ЭКТ, ФКГ и. рентгенологические симптомы
В зависимости от преимущественной
локализации ревматического процесса
могут выявляться значительно, умеренно или
слабо выраженные симптомы
воспалительного поражения оболочек сердца, легких, плевры.
Лабораторные показатели
Высокие показатели воспалительной,
иммунологической активности. В
крови, как правило, нейрофильный лейкоцитоз, СОЭ
— 40 мм/ч и выше,
С-реактивный протеин 3—4 плюса,
соответственное нарастание уровня
фибриногена, серомукоида, гексоз, содержания альфа-2-глобулина.
Характерны
высокие титры АСЛ-0, АСГ, АСК.
II (умеренная) степень активности
Клинические критерии
Умеренные клинические проявления
ревматической атаки с умеренной
лихорадкой или без нее, без выраженного экссудативного компонента воспаления
в пораженных органах, меньшая, чем при III степени активности,
тенденция к
множественному их вовлечению в воспалительный процесс.
ЭКГ, ФКГ и рентгенологические симптомы
Симптомы, отражающие наличие
экссудативного перикардита, острого
диффузного миокардита, плеврита, выражены или слабо выражены (в
зависимости
от преимущественной локализации воспалительного поражения органов).
Лабораторные показатели
Острофазовые лабораторные признаки активности
ревматического процесса
умеренные. То же относится и к
показателям противострепто-коккового
иммунитета. Лейкоцитоз может отсутствовать,
СОЭ — 20— 40 мм/ч.
Соответственно умеренно повышены и другие лабораторные показатели.
I (минимальная) степень активности
Клинические критерии
Клинические симптомы активного ревматического процесса
выражены слабо.
Почти полностью отсутствуют признаки экссудативного компонента воспаления
в
органах и тканях. Преимущественно моно-синдромныи характер
воспалительных
поражений.
ЭКГ, ФКГ и рентгенологические симптомы
Выражены слабо. Нет указаний на
экссудативные изменения в легких и
серозных оболочках.
Лабораторные показатели
Или не отклоняются от нормы или минимально повышены.
Основные варианты течения ревматизма
1. Острое — иногда бурное
начало, быстрое нарастание и быстрое
обратное развитие симптомов болезни без тенденции
к обострениям. Цикл
развития клинических проявлений атаки по срокам не превышает 2—3 месяца.
2. Подострое — ярко или
умеренно выраженные начальные проявления
болезни. По сравнению с острым вариантом более растянуто во времени развитие
клинических симптомов (длительность атаки 3—6 месяцев) с
наклонностью к
обострению ревматического процесса.
3. Непрерывно-рецидивирующее — начало
обычно острое, чаще на фоне уже
сформировавшегося клапанного порока сердца. В последующем длительное
(более
6 мес.) волнообразное течениес наличием выраженных
обострении и неполных
ремиссий.
4. Затяжное — развитие клинических
симптомов обычно быстрое, ярко
выраженные начальные проявления болезни, лишь в последующем эволюционирующей
в затяжной процесс. Течение хроническое, монотонное, без
четких ремиссий.
Длительность атаки свыше 6 мес.
5. Латентное —
начальные клинические проявления болезни могут
обнаружиться лишь у части заболевших. В этих случаях ревматический
процесс
эволюционирует в хроническую, клиническую и лабораторно невыявленную
форму.
Первично латентный ревмокардит можно диагностировать только ретроспективно в
случаях, когда начальные неопределенные признаки
ревматического процесса
выявляются уже при сопутствующем выраженном пороке сердца или же
клапанный
порок является совершенно случайной находкой, как следствие продолжительного
скрытого развития ревмокардита.
Примеры формулировки диагноза
1. Ревматизм. Активная фаза. Третья
степень активности. Первичный
ревмокардит. Острое течение. Но.
2. Ревматизм. Активная фаза. Вторая
степень активности, возвратный
ревмокардит. Сочетанный митральный порок сердца.
Непрерывно-рецидивирующее
течение. НIIБ.
3. Ревматизм. Неактивная фаза.
Миокардиосклероз. Комбинированный
митральный и аортальный порок сердца. НIIА.
3. Рабочая классификация ревматоидного артрита
(714)
1. Клинико-анатомическая характеристика.
1.1. Ревматоидный артрит: полиартрит, олигоартрит,
моноартрит.
1.2. Ревматоидный артрит с системными
проявлениями: поражение РЭС,
серозных оболочек, легких, сердца, сосудов, глаз, почек, нервной
системы,
амилоидоз органов.
1.3. Псевдосептический синдром.
1.4. Ревматоидный артрит в сочетании с
деформирующим остео-артрозом,
ревматизмом, диффузными болезнями соединительной ткани.
1.5. Ювенильный ревматоидный артрит (включая болезнь
Стил-ла).
2. Иммунологическая характеристика.
2.1. Серопозитивный.
2.2. Серонегативный.
3. Течение болезни по клиническим данным.
3.1. Быстро прогрессирующее.
3.2. Медленно прогрессирующее.
3.3. Без заметного прогрессирования.
4. Степень активности. I —
минимальная. II — средняя. III — высокая. Ремиссия.
5. Рентгенологическая стадия (РС).
I — околосуставной остеопороз;
II — остеопороз, сужение суставной щели (могут быть
единичные узуры).
III — остеопороз, сужение суставной щели,
множественные узуры.
IV — то же и костные анкилозы.
6. Функциональная недостаточность (ФН)
опорно-двигательного аппарата:
Отсутствует.
I — профессиональная трудоспособность сохранена.
II — профессиональная трудоспособность утрачена.
III — утрачена способность к самообслуживанию.
Примеры формулировки диагноза
1. Ревматоидный полиартрит,
серопозитивный, II степень активности,
медленно прогрессирующее течение, РС-II, ФН-П.
2. Ревматоидный артрит коленных
суставов, серонегативныи, I степень
активности, течение без заметного прогрессирования, РС-1, ФН-1.
3. Ревматоидный полиартрит с
системными проявлениями: полисерозит,
псевдосептический синдром, лимфоаденопатия, серопозитивный,
III степень
активности, быстро прогрессирующее течение, РС-II, ФН-Ш.
[ Оглавление книги | Главная страница раздела ]
Источник
