Дифференциальный диагноз остеохондроза поясничного отдела

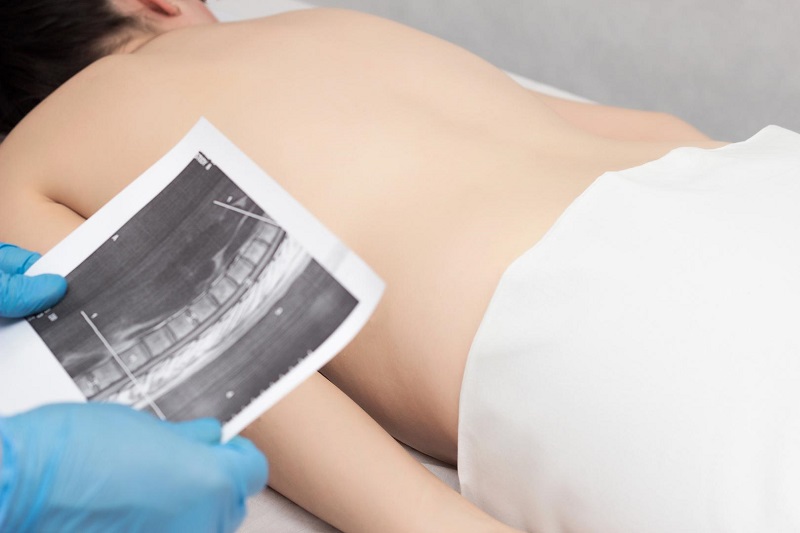
Диагностика остеохондроза – это комплекс методов обследования, в результате которых удается установить состояние хрящевой ткани межпозвоночных дисков и исключить другие возможные заболевания со схожей клинической картиной.
Начинается диагностика остеохондроза позвоночника с посещения врача. Это может быть вертебролог или невролог. Как правило, участковый терапевт в городской поликлинике не обладает достаточной компетенцией и профессиональным опытом для того, чтобы дифференцировать это заболевание от других возможных патологий опорно-двигательного аппарата человека. Он так же не может разработать эффективный и безопасный индивидуальный курс лечения, поскольку руководствуется в своей работе в первую очередь медико-экономическими стандартами.
Диагностика остеохондроза позвоночника включает в себя несколько этапов:
- осмотр специалистом в области вертебрологии и проведение функциональных диагностических тестов;
- рентгенографическое исследование позвоночного столба в нескольких проекциях;
- КТ или МРТ обследование;
- УЗИ внутренних органов и окружающих позвоночный столб мягких тканей;
- УЗДГ назначается при шейном и поясничном остеохондрозе.
После проведения всех необходимых обследований врач устанавливает точный диагноз. У остеохондроза существует несколько стадий и очень важно в процессе обследования провести не только дифференциальную диагностику с другими потенциальными патологиями, но и установить степень разрушения хрящевой ткани межпозвоночных дисков.
Предлагаем узнать о том, что такое остеохондроз, как он развивается и через какие стадии проходит. Итак, это заболевание представляет собой дегенеративное дистрофическое разрушение хрящевой ткани межпозвоночных дисков. Каждый из них состоит из плотной фиброзной оболочки (кольца) и внутреннего студенистого тела (пульпозного ядра). У этих структур нет собственной кровеносной и лимфатической сети. Поэтому поступление жидкости и питательных веществ в хрящевые ткани возможно только при диффузном обмене.
Он осуществляется с окружающими позвоночный столб паравертебральными мышцами и замыкательными пластинками, которые отделяют тела позвонков от дисков. При сжатии эти структуры выделяют жидкость, обогащенную кислородом и питательными веществами. Хрящевая ткань фиброзного кольца эту жидкость усваивает и передает пульпозному ядру.
При нарушении диффузного обмена происходит следующее:
- фиброзное кольцо обезвоживается, покрывается сеточкой трещин и отложением солей кальция, что влечет за собой невозможность полноценно усваивать жидкость при диффузном обмене с окружающими мышцами;
- увеличивается амортизационная и механическая нагрузка на замыкательные пластинки, в них запускается процесс склерозирования капиллярного кровеносного русла, они также утрачивают способность осуществлять диффузное питание хрящевых тканей диска;
- фиброзное кольцо начинает забирать жидкость из тканей пульпозного ядра, оно теряет свой объем и уже не способность обеспечивать достаточную высоту межпозвоночного диска и равномерное распределение амортизационной нагрузки (стадия протрузии);
- в дальнейшем происходит разрыв фиброзной оболочки, если не произошло выпадение части пульпозного ядра, то это стадия экструзии, если произошло – то межпозвоночной грыжи;
- последняя стадия остеохондроза – секвестрование грыжи (отделение части и полностью всего пульпозного ядра от фиброзного кольца, требует немедленного хирургического вмешательства).
На каждой стадии остеохондроза возможно применение тех или иных методов лечения. Поэтому в процессе проведения диагностики очень важно установить степень разрушения диска и присутствие осложнений.
Особенности диагностики остеохондроза поясничного отдела позвоночника
Диагностика остеохондроза поясничного отдела имеет свои отличительные особенности. Здесь важно исключить вероятность выпадения межпозвоночной грыжи диска L5-S1. Это условный центр тяжести человеческого тела. На него приходится максимальная физическая нагрузка во время совершения любого движения тела. Поэтому даже в молодом возрасте может произойти разрыв фиброзного кольца данного диска и выпадет межпозвонковая грыжа.
В процессе первичной консультации опытный врач собирает данные анамнеза – они позволяют точно установить причину развития остеохондроза. Так, поясничный остеохондроз часто развивается под влиянием следующих факторов риска:
- ведение малоподвижного сидячего образа жизни без регулярных и адекватных физических нагрузок на мышечный каркас спины и поясницы;
- избыточная масса тела, при которой каждый лишний килограмм создает значительное увеличение уровня давления на межпозвоночные диски;
- тяжелый физический труд сопряженный с подъемом и переноской тяжестей, длительным нахождением в статичной позе;
- нарушение правил эргономики при организации рабочего и спального места;
- ношение неправильно подобранной обуви;
- неправильная постановка стопы в виде плоскостопия и косолапости;
- искривление нижних конечностей и позвоночного столба;
- нарушение обмена веществ и замедление метаболизма.
Диагностика остеохондроза поясничного отдела позвоночника после сбора анамнеза может включать в себя и ряд дополнительных обследований. Например, если у пациента выявлен избыточный вес, то ему будет рекомендована консультация эндокринолога и диетолога, показана сдача биохимического анализа крови с определением уровня холестерина и глюкозы.
Основные методы диагностики остеохондроза позвоночника
Современные методы диагностики остеохондроза включают в себя пальпацию, рентгенографический снимок, КТ м МРТ обследование. Есть и другие виды лабораторных клинических исследований. Поговорим о них боле детально.
Начнем с визуального осмотра и пальпации. В ходе осмотра пациента помимо сбора анамнеза, врач:
- оценивает внешний вид пациента, необходимость занимать им вынужденное положение, состояние кожных покровов, подкожной жировой клетчатки;
- проводит пальпацию остистых отростков и оценивает степень натяжения паравертебральных мышц;
- проверяет симптом Пастернацкого с целью исключения почечной патологии;
- может пальпировать переднюю стенку живота с целью исключения патологии внутренних органов, дающей болевой синдром в области поясницы;
- проводит ряд функциональных диагностических текстов, позволяющих локализовать патологические изменения в позвоночном столбе;
- проверяет кожную чувствительность и сухожильные рефлексы и т.д.
По результатам осмотра врач может поставить лишь предварительный диагноз. Затем будут проведены обследования, которые позволят дифференцировать остеохондроз от других заболеваний и установить точный диагноз.
Рентгенографический снимок при диагностике поясничного остеохондроза имеет важнейшее значение. С его помощью можно исключить деформацию тел позвонков, образование на их поверхностях остеофитов (костных наростов), возникновение трещин и компрессионных перелом. На рентгенографическом снимке видны косвенные признаки развития остеохондроза – снижение высоты межпозвоночных промежутков. Также это обследование позволяет увидеть смещение тел позвонков по типу ретролистеза и антелистеза, искривление позвоночного столба и разрушение межпозвоночных суставов.
Новые методы диагностики остеохондроза позвоночника, такие как магнитно-резонансная томограмма (МРТ) позволяют визуализировать в режиме реального времени состояние хрящевых тканей межпозвоночных дисков. Это позволяет установить точную локализацию протрузии или грыжи диска, их размеры.
При шейном остеохондрозе дополнительно может проводиться УЗДГ. Это сканирование сосудов шеи и головы позволяет исключить вероятность развития такого серьезного осложнения как синдром задней вертебральной артерии. При поясничном остеохондрозе УЗДГ показано в случае, если есть подозрение на тромбоз вен и развитие нарушения гемодинамики в полости малого таза.
УЗИ внутренних органов брюшной полости и малого таза показано в том случае, если у врача есть подозрение на патологии печени, желчного пузыря, поджелудочной железы. Их поражение часто дает острый болевой синдром в области поясницы, имитируя остеохондроз.
Дифференциальная диагностика остеохондроза поясничного отдела
Дифференциальная диагностика при остеохондрозе в первую очередь проводится с почечной патологией. Отличительные признаки заболеваний почек и мочевыделительной системы:
- общая интоксикация и слабость;
- повышение температуры тела при инфекционном воспалительном процессе;
- задержки мочевыделения и болезненность в его процессе;
- положительный симптом Пастернацкого;
- отеки на лице или ногах.
При постановке диагноза поясничный остеохондроз дифференциальная диагностика также проводится с остеоартрозом пояснично-крестцовых сочленений. Эти суставы обеспечивают прикрепление нижних конечностей к позвоночному столбу. На них оказывается огромное амортизационное воздействие. Поэтому даже в возрасте 30 – 40 лет у пациента может развиваться деформирующий артроза подвздошно-крестцового сустава. Дифференцировать это состояние очень сложно. Врач невролог для этих целей может провести диагностическую блокаду суставной полости.
Помимо этого дифференциальная диагностика остеохондроза поясничного отдела проводится с плекситом, невритом, синдромом грушевидной мышцы и конского хвоста, искривлением позвоночника, смещением тела позвонка, болезнью Бехтерева, системной красной волчанкой и т.д.
Как видите, с подобными симптомами может развиваться большое количество разных заболеваний. Поэтому настоятельно рекомендуем вам не заниматься самостоятельной диагностикой и лечением. Подыщите хорошую клинику мануальной терапии по месту жительства и обратитесь за помощью туда.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(0) чел. ответили полезен
Источник
В этом отделе позвоночника наиболее часто встречаются различные аномалии развития, что располагает к раннему развитию дегенеративных изменений.
Клиника. Симптоматика поясничного межпозвоночного остеохондроза сложна, многообразна и зависит от степени выраженности дегенеративного процесса, локализации его в сегментах позвонка и распространенности.
Начальная стадия поясничного межпозвонкового остеохондроза имеет скудные клинические признаки. Больные жалуются на умеренные боли в пояснице, возникающие или усиливающиеся при движении, наклоне вперед, физической нагрузке, длительном пребывании в одном положении. Боли иррадиируют в ягодичную область, бедро, пах и голень.
В течение 1—2 лет (иногда до 10) боли локализуются в пояснично-крестцовой области. В дальнейшем они распространяются в ягодичную область, в ногу, чаще на одной стороне [Юмашев Г. С, Фурман М. Е., 1973]. Больные отмечают тяжесть, скованность и тугоподвижность в поясничном отделе позвоночника. Осмотр больного в ранней стадии заболевания не позволяет определить какие-либо нарушения. Осанка в норме, деформаций нет, поясничные физиологические лордозы не нарушены, мышцы не изменены. В некоторых случаях отмечается напряжение мышц спины.
Заболевание медленно прогрессирует, дегенеративные изменения появляются в новых сегментах позвонка и охватывают другие позвонки. Периоды активации процесса наблюдаются все чаще и становятся все более продолжительными. При обострении нередко можно отметить кратковременное незначительное повышение температуры тела или увеличение СОЭ до 30 мм/ч.
Отмечаются болезненность при постукивании по костистым отросткам IV и V поясничных позвонков, слабость в мышцах ног, особенно в икроножных, спазм мышц спины. При вовлечении в патологический процесс III— IV поясничных нервных корешков больной ощущает боли при сгибании в коленном суставе, лежа вниз лицом, т. е. при натяжении бедренного нерва. Поражение V поясничного корешка сопровождается болями, иррадиирующими в наружную часть ноги до стопы. Может возникать потеря чувствительности наружной части ноги, икроножных мышц и трех средних пальцев стопы.
Сдавливание сакральных нервных корешков приводит к нарушению чувствительности и слабости в обеих ногах, реже к нарушению акта дефекации и мочеиспускания.
Многие ученые считают, что по выявленным нарушениям чувствительности можно определить место поражения межпозвонкового диска. По мнению других авторов, невозможно точно определить границы нарушения чувствительности при поражении различных нервных корешков [Арутюнов А. И., Бортман М. К., 1964].
Грыжа межпозвоночного диска с локализацией на уровне Lv — Si может обусловить картину невралгии седалищного нерва, как односторонней, так и двусторонней, не сопровождающейся расстройствами сфинктеров и пирамидальными признаками. В таких случаях во время операции выявляют отек спинномозгового конуса и узость позвоночного канала.
Нередко наблюдаются атрофия мышц, иногда их судорожные сокращения. При некорешковом поражении возникает мышечная гипотрофия диффузного, а при корешковом — избирательного характера. При локализации процесса на уровне Lv развивается атрофия передней большеберцовой мышцы, на уровне Si — икроножной мышцы. Электрическая активность мышц снижается на стороне поражения.
При поясничном остеохондрозе и одновременно нарушении кровообращения в нижних конечностях наблюдаются нарушения, подобные таковым в верхних конечностях. Механизм их остается неясным. Как правило, нарушение кровообращения на периферии носит обратимый характер.
У части больных с поражением поясничного отдела позвоночника нарушены рефлексы.
При рентгенографии межпозвонковых дисков и других сегментов позвонка, главным образом в поздней стадии процесса, выявляются изменения: уменьшение высоты межпозвонкового диска, уплотнение участка диска при его выпадении в просвет позвоночного канала, склеротические изменения в субхондральной части позвонков, неравномерность и склерозирование хрящевых пластинок, краевые остеофиты, сколиоз, кифосколиоз, сглаженность поясничного лордоза, обызвествление продольной передней связки позвоночника. (рис. 38).

Рис. 38. Рентгенограмма поясничного отдела позвоночника больного межпозвонковым остеохондрозом.
Рентгенологический функциональный метод исследования позволяет обнаружить ранние признаки дегенеративного поражения позвоночника. При максимальном сгибании и разгибании рентгенограмма выявляет неподвижность межпозвонкового диска вследствие его рефлекторной фиксации или, наоборот, повышение подвижности
(гипермобильность) вследствие расслабления утративших эластичность тканей фиброзного кольца.
Дифференциальная диагностика. Дегенеративные поражения поясничного отдела позвоночника приходится дифференцировать как от воспалительных заболеваний, так и аномалий развития позвоночника.
Изолированное поражение межпозвоночного диска или тела позвонка следует отличать от туберкулезного поражения, для которого характерна локальная боль при движении. На рентгенограмме видно уменьшение высоты межпозвоночного диска в отсутствие остеофитоза. Деструктивные изменения кривой поверхности позвонков и уменьшение их высоты трудно отличить от таковых при спондилите, но при последнем нет выраженного остеосклероза. Болезнь Бехтерева легко дифференцировать, поскольку развитию синдесмофитов или других изменений в поясничном отделе всегда предшествуют поражение крестцово-подвздошных сочленений, наличие клинико-лабораторных признаков воспаления.
Метастазы в позвоночнике сопровождаются уплотнением или участками уплотнения, чередующимися с участками прозрачности.
При дифференциальной диагностике следует помнить также о возможности опухоли крестца и копчика, так как в данной области опухоли часто возникают после травмы и при рентгенографии часто не выявляется четких изменений. При опухоли клинически отмечаются те же симптомы, что и при дегенеративном поражении: боли корешковой топографии, нарушение чувствительности и двигательной функции, снижение рефлексов.
В отличие от дегенеративных поражений при опухолях боли продолжительные, наблюдаются как при движении, так и в состоянии покоя. На рентгенограмме обнаруживаются участки деструкции костной ткани, окруженные склеротической полосой. Более точно определить ее границы позволяет томография. Пункционная биопсия дает возможность гистологически оценить характер поражения.
При дифференциальной диагностике поясничного остеохондроза также необходимо иметь в виду поражения мышц, фасции. В ягодичных мышцах под ретикулярным слоем имеются жировые дольки, покрытые нерастягивающейся фиброзной капсулой. В случае дефекта последней возникают грыжи жировых долек, которые могут вызывать выраженные боли в крестцово-подвздошной области с иррадиацией в поясницу, пах, по ходу седалищного нерва. Для их выявления следует тщательно прощупывать эти точки в указанных местах. Проба с прокаином снимает боли, что и помогает диагностировать грыжи. Нередко переломы поперечных отростков поясничных позвонков, возникающие вследствие прямой или косвенной травмы, могут сопровождаться симптомами, характерными для межпозвоночного остеохондроза, но с локальной болезненностью у места перелома. Диагноз подтверждается рентгенологически.
Источник
Диагностика остеохондроза – это комплекс методов обследования, в результате которых удается установить состояние хрящевой ткани межпозвоночных дисков и исключить другие возможные заболевания со схожей клинической картиной.
Начинается диагностика остеохондроза позвоночника с посещения врача. Это может быть вертебролог или невролог. Как правило, участковый терапевт в городской поликлинике не обладает достаточной компетенцией и профессиональным опытом для того, чтобы дифференцировать это заболевание от других возможных патологий опорно-двигательного аппарата человека. Он так же не может разработать эффективный и безопасный индивидуальный курс лечения, поскольку руководствуется в своей работе в первую очередь медико-экономическими стандартами.
Диагностика остеохондроза позвоночника включает в себя несколько этапов:
- осмотр специалистом в области вертебрологии и проведение функциональных диагностических тестов;
- рентгенографическое исследование позвоночного столба в нескольких проекциях;
- КТ или МРТ обследование;
- УЗИ внутренних органов и окружающих позвоночный столб мягких тканей;
- УЗДГ назначается при шейном и поясничном остеохондрозе.
После проведения всех необходимых обследований врач устанавливает точный диагноз. У остеохондроза существует несколько стадий и очень важно в процессе обследования провести не только дифференциальную диагностику с другими потенциальными патологиями, но и установить степень разрушения хрящевой ткани межпозвоночных дисков.
Предлагаем узнать о том, что такое остеохондроз, как он развивается и через какие стадии проходит. Итак, это заболевание представляет собой дегенеративное дистрофическое разрушение хрящевой ткани межпозвоночных дисков. Каждый из них состоит из плотной фиброзной оболочки (кольца) и внутреннего студенистого тела (пульпозного ядра). У этих структур нет собственной кровеносной и лимфатической сети. Поэтому поступление жидкости и питательных веществ в хрящевые ткани возможно только при диффузном обмене.
Он осуществляется с окружающими позвоночный столб паравертебральными мышцами и замыкательными пластинками, которые отделяют тела позвонков от дисков. При сжатии эти структуры выделяют жидкость, обогащенную кислородом и питательными веществами. Хрящевая ткань фиброзного кольца эту жидкость усваивает и передает пульпозному ядру.
При нарушении диффузного обмена происходит следующее:
- фиброзное кольцо обезвоживается, покрывается сеточкой трещин и отложением солей кальция, что влечет за собой невозможность полноценно усваивать жидкость при диффузном обмене с окружающими мышцами;
- увеличивается амортизационная и механическая нагрузка на замыкательные пластинки, в них запускается процесс склерозирования капиллярного кровеносного русла, они также утрачивают способность осуществлять диффузное питание хрящевых тканей диска;
- фиброзное кольцо начинает забирать жидкость из тканей пульпозного ядра, оно теряет свой объем и уже не способность обеспечивать достаточную высоту межпозвоночного диска и равномерное распределение амортизационной нагрузки (стадия протрузии);
- в дальнейшем происходит разрыв фиброзной оболочки, если не произошло выпадение части пульпозного ядра, то это стадия экструзии, если произошло – то межпозвоночной грыжи;
- последняя стадия остеохондроза – секвестрование грыжи (отделение части и полностью всего пульпозного ядра от фиброзного кольца, требует немедленного хирургического вмешательства).
На каждой стадии остеохондроза возможно применение тех или иных методов лечения. Поэтому в процессе проведения диагностики очень важно установить степень разрушения диска и присутствие осложнений.
Особенности диагностики остеохондроза поясничного отдела позвоночника
Диагностика остеохондроза поясничного отдела имеет свои отличительные особенности. Здесь важно исключить вероятность выпадения межпозвоночной грыжи диска L5-S1. Это условный центр тяжести человеческого тела. На него приходится максимальная физическая нагрузка во время совершения любого движения тела. Поэтому даже в молодом возрасте может произойти разрыв фиброзного кольца данного диска и выпадет межпозвонковая грыжа.
В процессе первичной консультации опытный врач собирает данные анамнеза – они позволяют точно установить причину развития остеохондроза. Так, поясничный остеохондроз часто развивается под влиянием следующих факторов риска:
- ведение малоподвижного сидячего образа жизни без регулярных и адекватных физических нагрузок на мышечный каркас спины и поясницы;
- избыточная масса тела, при которой каждый лишний килограмм создает значительное увеличение уровня давления на межпозвоночные диски;
- тяжелый физический труд сопряженный с подъемом и переноской тяжестей, длительным нахождением в статичной позе;
- нарушение правил эргономики при организации рабочего и спального места;
- ношение неправильно подобранной обуви;
- неправильная постановка стопы в виде плоскостопия и косолапости;
- искривление нижних конечностей и позвоночного столба;
- нарушение обмена веществ и замедление метаболизма.
Диагностика остеохондроза поясничного отдела позвоночника после сбора анамнеза может включать в себя и ряд дополнительных обследований. Например, если у пациента выявлен избыточный вес, то ему будет рекомендована консультация эндокринолога и диетолога, показана сдача биохимического анализа крови с определением уровня холестерина и глюкозы.
Основные методы диагностики остеохондроза позвоночника
Современные методы диагностики остеохондроза включают в себя пальпацию, рентгенографический снимок, КТ м МРТ обследование. Есть и другие виды лабораторных клинических исследований. Поговорим о них боле детально.
Начнем с визуального осмотра и пальпации. В ходе осмотра пациента помимо сбора анамнеза, врач:
- оценивает внешний вид пациента, необходимость занимать им вынужденное положение, состояние кожных покровов, подкожной жировой клетчатки;
- проводит пальпацию остистых отростков и оценивает степень натяжения паравертебральных мышц;
- проверяет симптом Пастернацкого с целью исключения почечной патологии;
- может пальпировать переднюю стенку живота с целью исключения патологии внутренних органов, дающей болевой синдром в области поясницы;
- проводит ряд функциональных диагностических текстов, позволяющих локализовать патологические изменения в позвоночном столбе;
- проверяет кожную чувствительность и сухожильные рефлексы и т.д.
По результатам осмотра врач может поставить лишь предварительный диагноз. Затем будут проведены обследования, которые позволят дифференцировать остеохондроз от других заболеваний и установить точный диагноз.
Рентгенографический снимок при диагностике поясничного остеохондроза имеет важнейшее значение. С его помощью можно исключить деформацию тел позвонков, образование на их поверхностях остеофитов (костных наростов), возникновение трещин и компрессионных перелом. На рентгенографическом снимке видны косвенные признаки развития остеохондроза – снижение высоты межпозвоночных промежутков. Также это обследование позволяет увидеть смещение тел позвонков по типу ретролистеза и антелистеза, искривление позвоночного столба и разрушение межпозвоночных суставов.
Новые методы диагностики остеохондроза позвоночника, такие как магнитно-резонансная томограмма (МРТ) позволяют визуализировать в режиме реального времени состояние хрящевых тканей межпозвоночных дисков. Это позволяет установить точную локализацию протрузии или грыжи диска, их размеры.
При шейном остеохондрозе дополнительно может проводиться УЗДГ. Это сканирование сосудов шеи и головы позволяет исключить вероятность развития такого серьезного осложнения как синдром задней вертебральной артерии. При поясничном остеохондрозе УЗДГ показано в случае, если есть подозрение на тромбоз вен и развитие нарушения гемодинамики в полости малого таза.
УЗИ внутренних органов брюшной полости и малого таза показано в том случае, если у врача есть подозрение на патологии печени, желчного пузыря, поджелудочной железы. Их поражение часто дает острый болевой синдром в области поясницы, имитируя остеохондроз.
Дифференциальная диагностика остеохондроза поясничного отдела
Дифференциальная диагностика при остеохондрозе в первую очередь проводится с почечной патологией. Отличительные признаки заболеваний почек и мочевыделительной системы:
- общая интоксикация и слабость;
- повышение температуры тела при инфекционном воспалительном процессе;
- задержки мочевыделения и болезненность в его процессе;
- положительный симптом Пастернацкого;
- отеки на лице или ногах.
При постановке диагноза поясничный остеохондроз дифференциальная диагностика также проводится с остеоартрозом пояснично-крестцовых сочленений. Эти суставы обеспечивают прикрепление нижних конечностей к позвоночному столбу. На них оказывается огромное амортизационное воздействие. Поэтому даже в возрасте 30 – 40 лет у пациента может развиваться деформирующий артроза подвздошно-крестцового сустава. Дифференцировать это состояние очень сложно. Врач невролог для этих целей может провести диагностическую блокаду суставной полости.
Помимо этого дифференциальная диагностика остеохондроза поясничного отдела проводится с плекситом, невритом, синдромом грушевидной мышцы и конского хвоста, искривлением позвоночника, смещением тела позвонка, болезнью Бехтерева, системной красной волчанкой и т.д.
Как видите, с подобными симптомами может развиваться большое количество разных заболеваний. Поэтому настоятельно рекомендуем вам не заниматься самостоятельной диагностикой и лечением. Подыщите хорошую клинику мануальной терапии по месту жительства и обратитесь за помощью туда.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(0) чел. ответили полезен
Источник
