Факторы риска развития остеопороза

Рассказывает Ольга Яцишина,
эндокринолог, к.м.н.
 Остеопороз – заболевание, при котором кости теряют свою прочность, становятся более хрупкими и могут легко ломаться.
Остеопороз – заболевание, при котором кости теряют свою прочность, становятся более хрупкими и могут легко ломаться.
По данным ВОЗ, остеопорозом страдает каждая 3 женщина и каждый 5 мужчина старше 50 лет. Остеопороз часто называют «безмолвной эпидемией» или «тихим убийцей», так как снижение минеральной плотности костной ткани происходит бессимптомно. Многие люди не знают о своей болезни до тех пор, пока кости не станут настолько хрупкими, что произойдет перелом.
Для остеопороза наиболее характерны переломы шейки бедра, позвонков, области запястья, однако переломы в других областях также могут свидетельствовать о наличии этого заболевания. У пациентов с остеопорозом переломы костей могут произойти даже во время таких простых действий как подъём тяжестей, незначительные по силе удары о твёрдый предмет, тряска при езде, падение с высоты собственного роста.
Наиболее опасным является перелом шейки бедра. Именно остеопороз является основной причиной переломов шейки бедра, часто встречающихся у женщин старше 65 лет.
Остеопороз часто считают болезнью людей пожилого возраста. Однако это не так. Снижение минеральной плотности кости может происходить и в молодом, и в более старшем возрасте. Физиологические потери минеральной плотности костной ткани начинаются у женщин в 30-35 лет – ежегодные потери костной массы составляют 1%. Поэтому очень важна профилактика этого заболевания уже в этом возрасте. Потеря костной ткани обычно ускоряется в середине жизни, как у женщин, так и у мужчин. Женщины теряют до 20% костной плотности в первые 5 -7 лет после менопаузы.
Причины остеопороза
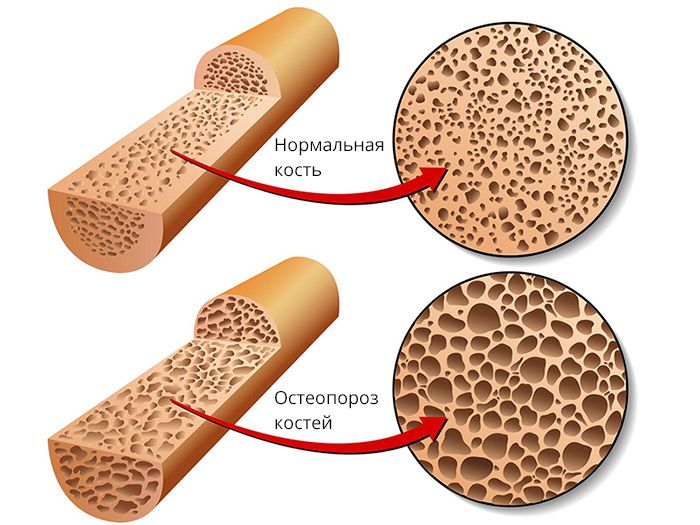
Основные факторы риска развития остеопороза:
сахарный диабет 1 и 2 типа;
патология щитовидной железы;
прием глюкокортикоидных гормонов более 3 месяцев;
любой перелом в прошлом;
андрогенный дефицит;
хроническая патология желудочно-кишечного тракта;
возраст старше 65 лет;
женский пол;
постменопауза; ранняя, в том числе хирургическая менопауза (до 45 лет);
случаи переломов у близких родственников в возрасте старше 50 лет (наследственность – важный фактор риска);
раса – у белых людей риск развития остеопороза выше, так в группу риска попадают голубоглазые блондинки.
Факторы риска, которые можно устранить:
низкое потребление кальция и витамина D;
низкая физическая активность;
низкая масса тела (менее 57 кг) или низкий индекс массы тела (менее 20 кг/м2);
курение, так как никотин стимулирует разрушение женских половых гормонов, которые, как известно, защищают кость от разрушения;
алкоголь, так как он подавляет работу клеток, участвующих в образовании костных клеток, нарушает всасывание кальция в кишечнике;
частые падения.
Поэтому если какой-то из этих факторов риска есть у вас – это повод обратиться к врачу и пройти соответствующее обследование.
Диагностика остеопороза

Основным методом диагностики остеопороза является денситометрия. Денситометрия позволяет определить минеральную плотность костной ткани и предсказать риск развития переломов. Это исследование играет важную роль в выявлении остеопороза на ранней стадии, когда переломов еще нет. Врач подскажет, какие еще дополнительные исследования необходимо провести для диагностики состояния вашего здоровья. Даст вам рекомендации об индивидуальных мерах профилактики или лечения остеопороза.
[block:block=108]
Лечение остеопороза
Физическая активность способствует укреплению костей и позволяет снизить риск переломов. При постоянных нагрузках в кости выделяются факторы роста, которые способствуют ее наращиванию. Наиболее оптимальным вариантом является ходьба: 4 раза в неделю по 40-60 минут.
Оптимизация кальциевого обмена. Чтобы замедлить развитие остеопороза и усилить действие назначенных препаратов, крайне важно нормализовать обмен кальция, чтобы устранить его недостаток в организме.
Прием остеотропных препаратов. Их эффект основан на замедлении и процесса разрушения, и процесса формирования новой костной ткани. Но разрушение кости блокируется в большей степени, чем образование новой.
Ежегодный мониторинг состояния кальциевого обмена. Необходимо регулярно поддерживать баланс обмена кальция и наблюдать за изменениями показателей, чтобы вовремя скорректировать лечение.
Профилактика остеопороза
Очень важно, чтобы в вашем рационе присутствовали продукты, богатые кальцием. Необходимо получать достаточное количество кальция и витамина Д каждый день.
К продуктам, богатым кальцием, относятся:
молочные продукты,
различные типы сыров,
зеленые овощи: брокколи, китайская капуста, листовая капуста, петрушка,
хлебные злаки.
 Полезно съедать 5 или более фруктов и овощей ежедневно.
Полезно съедать 5 или более фруктов и овощей ежедневно.
Витамин D содержится в некоторых продуктах, например, в жирной рыбе. Если вы употребляете в пищу мало таких продуктов, нужно принимать дополнительно препараты кальция и витамина Д, но не больше, чем это вам необходимо. Перед началом приёма посетите врача и пройдите соответствующие исследования, после чего специалист порекомендует, какое количество кальция и витамина Д необходимо получать.
Сохранению здоровья и прочности костей способствует любая физическая активность. Это может быть даже небольшая прогулка. Гимнастика, укрепляющая мышцы, танцы, плавание также помогут сохранить прочность костей.
Старайтесь вести здоровый образ жизни. Откажитесь от курения. Если вам трудно это сделать, обратитесь за помощью к специалисту. Сведите употребление алкоголя к минимуму, ограничьте потребление соли. Не досаливайте уже приготовленную пищу.
Если у вас или ваших близких диагностирован остеопороз, следует принимать медицинские препараты, нормализующие костный обмен. При их приеме кости будут становиться более плотными и прочными.
Источник
Оглавление
- Как защитить себя и близких?
- Основные факторы риска
- Факторы риска, которые возможно устранить
- Что делать при наличии факторов риска?
- Какие обследования проводятся для постановки диагноза?
- Важно знать!
- Профилактика остеопороза
Остеопороз часто называют «безмолвной эпидемией», так как уменьшение костной массы происходит незаметно и не проявляется до тех пор, пока не случится перелом. Остеопороз является распространенным заболеванием, особенно среди женщин. Риск его возникновения увеличивается с возрастом. Каждая третья женщина и каждый пятый мужчина старше 50 лет имеют остеопороз.
При остеопорозе могут произойти переломы любых костей, но наиболее типичны переломы позвоночника, шейки бедра и лучевой кости. Особенностью переломов при остеопорозе является то, что они случаются при небольшой травме или даже без нее – при поднятии сумки с продуктами или приступе кашля. Для остеопороза не характерны боли в костях и в суставах. Боли появляются лишь при развитии переломов.
Остеопороз может быть первичным (постменопаузальный, сенильный, идиопатический остеопороз взрослых, ювенильный идиопатический остеопороз) и вторичным (вызванный другими заболеваниями, например патологией эндокринной системы, органов пищеварения, почек, крови, длительным приемом медикаментов, влияющих на кость, голоданием, иммобилиацией).
Как защитить себя и близких?
В первую очередь оцените факторы риска для себя и своих близких
Если что-то из перечисленного ниже верно для вас – это серьезный повод для обращения за консультацией к врачу.
Основные факторы риска:
- Возраст больше 65 лет
- Женский пол
- Период постменопаузы
- Любой перелом в прошлом
- Случаи переломов при минимальной травме у близких родственников (отца, матери, сестры) в возрасте старше 50 лет
- Ранняя (в том числе хирургическая) менопауза (до 45 лет)
- Прием глюкокортикоидных гормонов более 3 месяцев
- Длительный постельный режим (более 2 месяцев)
Факторы риска, которые возможно устранить:
- Курение
- Избыточный прием алкоголя
- Низкое потребление кальция
- Дефицит витамина Д
- Низкая физическая активность
- Частые падения
- Низкая масса тела (менее 57 кг) или низкий индекс массы тела (менее 20 кг/м2)
Формула подсчета индекса массы тела: вес (в килограммах) разделить на рост (в метрах), возведенный в квадрат. ИМТ= вес (кг)/рост (м)2.
Что делать при наличии факторов риска?
Обратиться к врачу!
Лечением этого заболевания занимаются эндокринологи, ревматологи, терапевты; реже – гинекологи, травматологи. Врач проведет диагностику (см. ниже) и определит, есть ли у вас остеопороз. Если диагностирован остеопороз, вам будет назначено лечение медикаментозными препаратами.
Как дополнение к лечению, так и для профилактики вам следует:
- Устранить факторы риска остеопороза, если это возможно (например, бросить курить)
- Принимать достаточное количество кальция и витамина Д
- Регулярно выполнять физические упражнения
Какие обследования проводятся для постановки диагноза?
Основным методом диагностики остеопороза является рентгенологическая денситометрия – измерение минеральной плотности кости с помощью специального прибора. Денситометрия – метод ранней диагностики остеопороза. Она позволяет определить минеральную плотность костной ткани и предсказать риск развития перелома. Денситометрия особенно важна на той стадии заболевания, когда перелома еще нет. В этом случае выявление остеопороза позволяет начать более раннюю профилактику и лечение и предотвратить развитие переломов.
Большое значение имеют лабораторные исследования. Общие скрининг тесты, отражающие состояние и функцию основных органов и систем (клинические анализы крови, мочи, биохимические тесты, включая общую щелочную фосфатазу), и специфические тесты, анализирующие отдельные системы (например, гормоны щитовидной железы при подозрении на тиреотоксикоз, тестостерон при подозрении на гипогонадизм у мужчин, кортизол при подозрении на гиперкортицизм). Лабораторные тесты должны помочь врачу исключить заболевания, которые могут быть причиной остеопороза (вторичный остеопороз) или скрываться под его маской (миеломная болезнь). Выполняются тесты, характеризующие фосфорно-кальциевый обмен (паратиреоидный гормон, общий и ионизированный кальций и фосфор плазмы, суточная потеря кальция и фосфора с мочой, витамин Д и его метаболиты). При первичном остеопорозе показатели кальция и фосфора крови остаются в пределах нормы. Изменения этих показателей всегда требует дополнительного обследования. Определение маркеров костного обмена (маркеров формирования и разрушения кости) используется для оценки активности костного обмена. Исследование маркеров костного обмена в диагностике и контроле лечения остеопороза служит важным дополнением к денситометрии. В костной ткани постоянно происходят два разнонаправленных относительно независимых процесса, которые лежат в основе способности кости к самовосстановлению (ремоделированию) – процесс резорбции (разрушения и удаления старой ткани) и процесс формирования костной ткани. Баланс процессов синтеза и резорбции меняется с возрастом – в период роста организма наблюдается преобладание формирования костной ткани над резорбцией, после 50 лет постепенно начинает преобладать процесс резорбции. Исследование маркеров костного обмена полезно в диагностике патологии костной ткани и оценке риска переломов, но особенно целесообразным является применение этих тестов в контроле терапии пациентов, помогает оценить эффективность этой терапии. Маркерами процесса резорбции кости являются дезоксипиридинолин (в моче), beta-Cross Laps (С-терминальный пептид коллагена I типа); маркерами активности формирования кости – P1NP (N-терминальный пропептид проколлагена 1 общий), N-остеокальцин.
Выбор лечебной тактики зависит от результатов оценки показателей минеральной плотности костей, и включает диету, обогащенную продуктами, содержащими кальций и витамин Д; регулярные физические упражнения, профилактику переломов (использование различных протекторов, мероприятия для снижения риска падений), прием препаратов для лечения остеопороза.
Важно знать!
Развитие остеопороза возможно остановить, но лечиться надо регулярно в течение нескольких лет. Препараты кальция и витамин Д необходимы для профилактики, но недостаточны для лечения остеопороза.
Профилактика остеопороза заключается:
- В создании благоприятных условий для полноценного развития ребенка, подростка и обеспечения достижения адекватного пика костной массы в период взросления
- В пропаганде здорового образа жизни среди населения и профилактического приема препаратов кальция и витамина Д
- В назначении заместительной гормональной терапии женщинам с высоким риском развития остеопороза, в период менопаузы
Источник
Остеопороз называют «бесшумной эпидемией». Поводом для подобной характеристики заболевания послужило практически полное отсутствие у пациентов каких-либо жалоб со стороны костной системы на ранних этапах его развития. Поэтому в большинстве случаев диагноз остеопороза устанавливается поздно, когда уже имеются один или несколько остеопоротических переломов. Важно понимать, что наличие одного перелома в возрасте старше 40 лет значительно повышает риск возникновения повторных переломов любой локализации.Существует распространенное мнение, что основным проявлением остеопороза являются боли в костях и суставах. Оно ошибочно. На ранней стадии развития остеопороза боли в костях не могут возникать, поскольку внутри кости отсутствуют болевые нервные окончания. Боль в костях появляется лишь при нарушении ее целостности, то есть при переломах. Однако существует целый ряд заболеваний костей и суставов, которые протекают с болевым синдромом. Если вы испытываете боль в костях и у вас нет переломов, то, вероятнее всего, это связано с наличием какого-то другого заболевания — остеоартроза, остеохондроза позвоночника, асептического некроза, остеомиелита, туберкулеза костей, невралгии и т. д.
Неужели остеопороз так коварен, что его никак нельзя заподозрить по своим ощущениям? Действительно, на ранних стадиях заболевания нет никаких характерных клинических признаков. Они появляются на стадии осложнений. Первыми признаками могут служить боль в спине, снижение роста и нарушение осанки. Это обусловлено развитием компрессионных переломов позвоночника, которые случаются под воздействием незначительной травмы или даже без нее. К незначительной травме относят падение из положения стоя или ниже, подъем тяжести. Проявлением остеопороза являются переломы не только позвонков, но и других костей скелета. Самый распространенный остеопоротический перелом — так называемый перелом лучевой кости в типичном месте, который случается при падении с опорой на вытянутую руку. А самым грозным переломом остается перелом шейки бедра. В зависимости от механизма травмы могут развиваться переломы другой локализации, например ребер, плечевой кости, лодыжки, тазовых костей.
Принято выделять два типа остеопороза — первичный и вторичный. Вторичный остеопороз не является самостоятельным заболеванием, а осложняет течение других хронических болезней или развивается под воздействием приема лекарственных препаратов. О первичном остеопорозе говорят в случае появления заболевания без вышеперечисленных причин. Самая распространенная форма первичного остеопороза — постменопаузальный остеопороз, который возникает у женщин из-за снижения содержания в организме половых гормонов в период менопаузы. Другим вариантом первичного остеопороза является сенильный (старческий) остеопороз, он развивается после 70 лет в силу выраженного нарушения кальциевого обмена.
Главные факторы риска развития остеопороза
1. Возраст. С возрастом происходит естественное уменьшение костной ткани. Если скорость снижения костной массы значительно повышается, то это неизбежно приведет к развитию остеопороза. Независимо от пола, риск развития остеопороза у людей в возрасте старше 50 лет существенно возрастает. Если в 50-55 лет у женщин остеопороз выявляется в 15 % случаев, то к 70 годам эта цифра приближается к 50 %. Хотя сразу необходимо оговориться, что остеопороз может развиваться и у молодых людей, и даже у подростков. В то же время далеко не все пожилые люди страдают этим заболеванием. Зачастую в наших силах отсрочить и даже избежать появления этого заболевания.
2. Женский пол. Хорошо известно, что у женщин остеопороз выявляется значительно чаще, чем у мужчин. Это связано со снижением уровня женских половых гормонов (эстрогенов) после наступления менопаузы. В женском организме эстрогены играют важную роль в регуляции обмена веществ в костной ткани. Они обладают способностью стимулировать остеобласты (клетки, отвечающие за образование новой костной ткани на месте отработавшей и «состарившейся» кости). Поэтому, когда в организме снижается содержание этих гормонов, уменьшается способность кости к самообновлению и ускоряется темп «старения» кости. Именно по этой причине скорость костных потерь наиболее высока в первые несколько лет после наступления менопаузы, когда быстро снижается уровень эстрогенов, а организм еще не успел приспособиться к изменившимся условиям. У мужчин не происходит таких быстрых, «скачкообразных» изменений гормонального фона. Снижение уровня половых гормонов у них начинается позже и происходит гораздо медленнее, чем в значительной степени и обусловлено более позднее начало и меньшая частота встречаемости у них остеопороза.
3. Ранняя менопауза (прекращение месячных в возрасте до 45 лет).
4. Семейная предрасположенность. В ходе длительного наблюдения было выявлено, что если у матери в пожилом возрасте случился перелом шейки бедра, то у ее дочерей значительно выше риск развития остеопороза, причем в более молодом возрасте.
5. Малоподвижный образ жизни. Костная ткань формируется во многом под воздействием физической нагрузки. Точно так же, как и мышечная ткань, она нуждается в постоянной тренировке. Всем известно, что, если мышцы перестают работать, они истончаются, становятся слабыми дряблыми, т. е. атрофируются. То же самое может происходить и с костной тканью, только мы этого не замечаем.
6. Вредные привычки. Злоупотребление алкоголем, кофе и курение — эти факторы действуют на костную ткань опосредованно, нарушая в целом обмен веществ в организме.
7. Недостаточность потребления кальция и нарушение его всасывания. Кальций является основным строительным элементом для костной ткани. Для нормального формирования костной ткани в подростковом возрасте, функционирования в зрелом и замедления темпов старения в пожилом возрасте чрезвычайно важно достаточное поступление кальция в организм. Однако дефицит кальция может быть связан не только с его недостаточным употреблением с пищей, но и с нарушением всасывания. Это может происходить при различных заболеваниях желудочно-кишечного тракта, после операций. Как правило, нарушение всасывания сопровождается снижением веса, частым жидким стулом в течение длительного времени.
8. Заболевания эндокринной системы. В первую очередь — заболевания щитовидной железы. Гормоны, вырабатываемые щитовидной железой, участвуют в регуляции всех видов обмена веществ, включая и процессы разрушения и образования костной ткани. Отрицательное воздействие оказывает как дефицит этих гормонов, так и их избыток.
9. Ревматические заболевания. Это достаточно большая группа заболеваний. Наиболее часто встречаются остеоартроз, ревматоидный артрит, системная красная волчанка, анкилозирующий спондилоартрит. При этих заболеваниях, с одной стороны, развивается хроническое воспаление, сопровождающееся выработкой большого числа «воспалительных» биологически активных веществ, которые способны ускорять процессы разрушения костной ткани и замедлять ее восстановление, с другой стороны, поражаются суставы. В результате появляются боли, ограничение движений в суставах. Стремясь уменьшить болевой синдром, пациенты значительно снижают двигательную активность, стараются больше времени проводить в положении сидя или лежа. А это ведет к развитию остеопороза.
10. Лекарственные препараты. К сожалению, некоторые лекарственные средства могут оказывать отрицательное воздействие на костную ткань, в первую очередь влияя на процессы кальциевого обмена в организме. Наиболее известные из подобных лекарств — препараты глюкокортикоидных гормонов. Их назначают для лечения бронхиальной астмы, многих ревматических заболеваний, заболеваний крови, кожных болезней. Часто используемый для лечения сердечной недостаточности мочегонный препарат фуросемид также способен значительно увеличивать выведение кальция из организма. Препараты, применяемые для лечения язвенной болезни, такие как алмагель, фосфалюгель, способны замедлять всасывание кальция. Некоторые противосудорожные препараты тоже могут оказывать отрицательное воздействие на костную ткань.
Источник
