Гнойный бурсит коленного сустава симптомы

 Гнойный бурсит очень опасен, при появление первых симптомах незамедлительно поспешите к врачу
Гнойный бурсит очень опасен, при появление первых симптомах незамедлительно поспешите к врачу
Среди всех форм бурсита самым опасным является гнойный вид. Данное заболевание диагностируется при проникновении в синовиальную сумку патогенных микроорганизмов, способных запустить развитие воспалительного процесса, сопровождающегося скоплением гнойного экссудата. При постоянном воздействии внешних и внутренних негативных факторов сумка повреждается, начинается воспалительный процесс, который позднее приводит к образованию гноя из-за повреждения кожного покрова и пренебрежения лечением. Гнойный бурсит коленного сустава может образоваться в любом синовиальном кармане.
Каковы причины образования заболевания?
Формирование гнойного бурсита коленного сустава происходит по различным причинам. Бактериальная инфекция проникает в полость синовиальной сумки в результате:
- механического повреждения бурсы с нарушением целостности кожных покровов вблизи синовиального кармана или непосредственно его месте расположения;
- чаще всего возбудителями заболевания являются стрептококки и стафилококки;
- сильная физическая нагрузка на ноги, особенно при занятиях спорта приводит к повреждению целостности синовиального кармана, начинается воспалительный процесс, в дальнейшем достигающий образований гнойного содержимого;
- другие заболевания инфекционного характера могут спровоцировать развитие гнойного бурсита, например, острый тонзиллит, бронхит и другие патологические состояния, при которых вредоносные бактерии способны проникать в системный кровоток и перемещаться по всему организму пациента;
- появление гнойного бурсита может быть связано с аллергической реакцией, при которой возбудитель проникает в синовиальную сумку, а ввиду непринятия его организм начинается воспаление и выделение гноя;
- ранее перенесенные заболевания, ослабившие иммунитет пациента.
Гнойный бурсит необязательно возникает при порезе или ранах в области коленного сустава. Он может начаться при травмировании без нарушения целостности кожных покровов. При падении на колени происходит повреждение кровеносных сосудов, их питание ухудшается, в колено не поступает достаточное количество витаминов и элементов, поэтому они способны воспаляться и быстро поддаются воздействию любых микроорганизмов, которые в какой-то степени все равно находятся в организме здорового человека.
Основные симптомы патологии
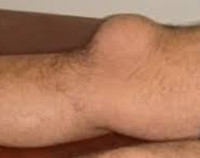
 На фото показан хорошо развитый гнойный бурсит коленного сустава
На фото показан хорошо развитый гнойный бурсит коленного сустава
Клиническая картина гнойного бурсита коленного сустава яркая и сильно выраженная. Сначала над коленом появляется еле заметная опухоль, которая может быстро охватить практически весь сустав, перейти на голеностопную область или подниматься вверх по бедренной кости, также припухлость может не распространяться, а лишь немного покраснеет и поболит, а позже сама исчезнет без медицинского вмешательства. Однако, чаще всего происходит быстрое увеличение колена в объеме, сопровождающееся сильной болью. Симптомы гнойного бурсита коленного сустава следующие:
- пораженная область краснеет, что говорит о наличии воспалительного процесса;
- на ощупь поврежденная бурса становится горячей;
- поднимается общая температура тела;
- из царапины или открытой раны, послужившей началом воспалительного процесса, может сочиться гной;
- пациент жалуется на появление болевых ощущений, когда начинает передвигаться.
В начале повреждения синовиальной сумки, жидкость находящаяся в ней, имеет серозное или катаральное воспаление. Отсутствие лечения приводит к образованию гнойного экссудата. При пальпации пострадавшего участка пациент ощущает сильную боль, она может быть острого или дергающего характера.
Какие анализы сдают при этой болезни?
При первом осмотре пациента врач уточняет где больше всего пострадавший чувствуют боль, как давно возникла отечность и что послужило ее формированию. Данные вопросы важны, зная причину таких симптомов врачу проще поставить диагноз и назначить лечение. Обнаружив выделение гнойного содержимого доктор отправляет пациента на проведение пункции, при которой с помощью шприца и иглы берут образец жидкости, отправляют в лабораторию для определения возбудителя. Также пострадавшему потребуется сдать анализ крови и мочи, если причина развития гнойного бурсита коленного сустава остается неизвестна.
В большинстве случаев визуального осмотра коленки пациента вполне достаточно, чтобы поставить диагноз и назначить лечение. Если опухоль достигла больших размеров потребуется провести рентгенографию или ультразвуковое исследование, чтобы определить какая именно бурса пострадала. После полученных данных обследования, лечащий доктор может назначить более эффективное лечение либо подкорректировать уже назначенную терапию, если у пациента обнаружили сахарный диабет или другое заболевание, одновременно протекающее с гнойным бурситом.
Консервативная терапия заболевания
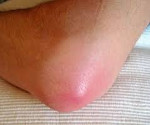
 На фото показан процесс откачивания гнойного бурсита из колена
На фото показан процесс откачивания гнойного бурсита из колена
Первое, что должен сделать доктор, это зафиксировать больное колено, затем проводится откачивание гнойного экссудата. В полость синовиальной сумки вводится антисептическое средство и антибактериальные препараты. После чего пациенту назначают лечение нестероидными противовоспалительными средствами, антибиотиками и применение физиопроцедур. НПВС следует принимать исключительно по инструкции или назначению врача. Эти препараты негативно сказываются на желудочно-кишечном тракте пациента и могут вызвать кровотечение. Медики рекомендуют использовать следующие препараты в целях лечения гнойного бурсита, способные купировать боль и снять воспаление, также они помогают устранить гиперемию (покраснение кожных покровов):
- «Диклофенак»;
- «Ибупрофен»;
- «Индометацин» и другие.
Рекомендуется использовать мази и крема, обладающие противовоспалительным эффектов и обезболивающие из группы нестероидных препаратов. Также прибегают к использованию мазей, обладающих антисептическими свойствами, их втирают непосредственно в место воспаления. Достаточно часто используют мазь «Вишневского» и «Левомеколь». Не помешают пациенту иммуномодуляторы, эти препараты способны повысить естественные защитные силы организма, чтобы он смог бороться с инфекцией самостоятельно. В период лечения пациенту необходим покой, нельзя нагружать ногу и выполнять упражнения, пока воспаление полностью не пройдет. Одновременно с приемом медикаментов рекомендуется пройти курс физиотерапии, например, походить на различные прогревания, которые улучшают кровообращение.
Антибактериальная терапия: список препаратов
Применение антибактериальных медикаментов является обязательным. Антибиотики за короткий срок способны убить патогенные микроорганизмы, они препятствуют их размножению. Если возникновение бурсита вызвала микробная флора, назначают такие медикаменты:
- «Линкомицин»;
- «Амоксиклав»;
- «Цефтриаксон»;
- «Азитромицин» и др.
Антибактериальные препараты можно принимать перорально, вводить внутривенно или внутримышечно. Если происходит заражение всего организма, наблюдается проникновение бактерий в другие бурсы потребуется ставить капельницы, чтобы лекарства быстрее начали действовать и не допустили размножение вредоносных микроорганизмов.
Какие осложнения возникают при отсутствии терапии?
Неправильно скорректированное лечение, халатность врачей или вовсе отсутствие терапии может привести к ужасным последствиям. Гнойный бурсит будет прогрессировать, постепенно поражая окружающие ткани, переходить на другие синовиальные сумки. Состояние пациента будет ухудшаться, из-за ослабленного иммунитета пострадавший начнет постоянно болеть, «цеплять» другие заболевания. Гнойный бурсит колена при отсутствии должной терапии приводит к таким болезням:
- флегмона;
- гнойный артрит;
- лимфангита;
- лимфаденита.
В результате этих заболеваний функционирование коленного сустава заметно ухудшается. Шансы на выздоровление падают. Гнойный бурсит далеко не безобидное заболевание, чтобы избавиться от этой патологии, следует своевременно обратиться за медицинской помощью. Запустив лечение патологии, может возникнуть инвалидность либо все окончится летальным исходом. Лечением заболевания будет заниматься сразу несколько врачей, это может быть терапевт, ревматолог и хирург.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Поделиться статьей:
Источник
Гнойный бурсит – это воспаление околосуставной синовиальной сумки, вызванное гноеродной микрофлорой. Обычно протекает остро. Сопровождается нарастающей болью, появлением локального отека, гиперемии и гипертермии в зоне поражения, повышением температуры тела, симптомами общей интоксикации и последующим формированием очага флюктуации. При хроническом гнойном бурсите клинические проявления сглажены, в области сустава образуется свищ с гнойным отделяемым. Заболевание диагностируется на основании жалоб и данных осмотра, для исключения поражения костей и определения распространенности процесса назначается рентгенография. Лечение – вскрытие, дренирование гнойного очага, антибиотикотерапия.
Общие сведения
Синовиальная сумка (бурса) – небольшое анатомическое образование, представляющее собой щелеобразную полость, заполненную жидкостью. Бурсы располагаются около суставов в области костных выступов, предохраняют окружающие мягкие ткани от повреждения при давлении или трении. Воспаление синовиальных сумок является распространенной патологией, однако обычно носит асептический характер. Гнойные бурситы встречаются реже. Первое место по частоте занимает инфекционно-септическое воспаление локтевой, второе – препателлярной сумки. Встречаемость других видов бурситов (при Hallux valgus, в области большого вертела и др.) существенно ниже. Среди пациентов преобладают лица мужского пола молодого и среднего возраста.
Причины
Непосредственной причиной гнойного бурсита становится попадание гноеродных микробов в полость синовиальной сумки. Обычно воспалительный процесс возникает вследствие инфицирования монокультурой стафилококка или его ассоциациями с другими микроорганизмами. Реже в качестве возбудителя выступают стрептококки, протей, синегнойная палочка. Возможны два варианта развития заболевания:
- Первичное инфицирование. Патогенные микробы проникают в полость неизмененной сумки в результате острой травмы. Причиной повреждения обычно становятся колотые, резаные или рваные раны околосуставной области.
- Вторичное инфицирование. Гноеродные бактерии попадают в экссудат, образовавшийся на фоне уже существующего асептического воспаления. Преобладают лимфогенный и контактный пути распространения микроорганизмов из других очагов (фурункула, остеомиелита, абсцесса, рожистого воспаления и пр.), реже наблюдается гематогенное инфицирование.
Вероятность нагноения при первичном инфицировании зависит от обсемененности раны, временного периода с момента повреждения до обращения к врачу, объема ПХО и некоторых других факторов. Риск развития гнойного бурсита при первичном и вторичном бактериальном обсеменении синовиальной сумки увеличивается при хронических соматических заболеваниях (особенно – сахарном диабете), местных нарушениях кровообращения, снижении иммунитета на фоне общих инфекционных заболеваний, алкоголизма, истощения, переохлаждения, лечения глюкокортикоидами.
Патогенез
Внедрение и размножение патогенных микроорганизмов провоцирует выброс медиаторов воспаления. Возникают местные нарушения кровообращения, включающие повышение проницаемости мелких сосудов, выход плазмы в воспалительный очаг с образованием экссудата, содержащего большое количество нейтрофильных лейкоцитов. Погибшие лейкоциты, микробы, продукты распада поврежденных тканей и жидкая часть экссудата образуют гной. Количество жидкости в сумке резко увеличивается. В результате местных воспалительных реакций, воздействия медиаторов и сдавления нервных волокон возникают боль, отек и гиперемия. Попадание токсинов в общий кровоток обуславливает явления интоксикации. При отсутствии лечения гной расплавляет тонкие стенки бурсы с формированием затеков.
Симптомы гнойного бурсита
Динамика развития клинических проявлений на начальных стадиях заболевания зависит от вида инфицирования. При первичном проникновении микробов в бурсу болевой синдром, отек, гиперемия и локальная гипертермия возникают в первые дни после травмы. Симптоматика быстро прогрессирует, боли становятся «дергающими», нарушают ночной сон. Температура тела повышается до фебрильных цифр. Через 1-2 дня после появления симптомов в проекции синовиальной сумки образуется очаг флюктуации.
При вторичном попадании инфекционных агентов в полость бурсы болезнь развивается постепенно. В области поражения под неизмененной кожей формируется безболезненное или слабоболезненное флюктуирующее образование. Признаки интоксикации отсутствуют. При инфицировании асептической жидкости присоединяются боли, покраснение кожи и отек мягких тканей. В дальнейшем патология протекает так же, как при первичном инфицировании. При хроническом бурсите в пораженной области обнаруживается свищ, общие симптомы отсутствуют, местные слабо выражены. Закрытие свища провоцирует обострение процесса с клиникой острого бурсита. Открытие свища обеспечивает дренирование бурсы и уменьшение воспалительных явлений.
При поражении локтевой сумки воспалительный очаг располагается по задней поверхности локтевого сустава. Размер бурсы может достигать 7-8 сантиметров. При бурсите в препателлярной области зона поражения локализуется на передней поверхности коленного сустава. Воспаление сумки, находящейся между задней поверхностью большого вертела бедренной кости и большой ягодичной мышцей, считается трудным для распознавания из-за глубокого расположения очага, сопровождается симптомами глубокого абсцесса. Все перечисленные бурситы склонны к острому течению с быстрым расплавлением стенок бурс и проникновением гноя в окружающие клетчаточные пространства. При поражении сумки в области деформированного Hallux valgus I плюснефалангового сустава из-за поверхностной локализации гнойник чаще прорывается на кожу, воспаление приобретает хронический характер.
Осложнения
Наиболее распространенным осложнением острых гнойных бурситов являются флегмоны, возникшие вследствие проникновения гноя в окружающую клетчатку. При локтевом бурсите затеки обычно располагаются поверхностно в области плеча или предплечья. При воспалении препателлярной сумки гной распространяется под кожей в зоне сустава и передней поверхности бедра. При прорыве гноя из околовертельной бурсы формируется глубокая флегмона области ягодицы. Местное распространение гнойных процессов влечет за собой утяжеление состояния больного, может стать причиной сепсиса. Артриты близлежащих суставов наблюдаются редко, что обусловлено отсутствием сообщения между сумками и суставными полостями. При хроническом течении, неадекватном хирургическом лечении возможно развитие контактного остеомиелита.
Диагностика
Постановка диагноза гнойного бурсита обычно не вызывает затруднений. В зависимости от этиологии заболевания диагностику осуществляют травматологи (при наличии острой травмы) или гнойные хирурги (при инфицировании асептического содержимого сумки). План обследования включает следующие объективные методики и дополнительные исследования:
- Опрос, внешний осмотр. Врач собирает анамнез, выясняет наличие предшествующей травмы либо асептического воспаления, длительность заболевания и динамику развития симптомов. Производит пальпацию пораженного участка, уточняет границы воспалительного очага и зоны флюктуации.
- Лабораторные анализы. О наличии гнойно-септического процесса свидетельствует повышение СОЭ, увеличение количества лейкоцитов со сдвигом формулы влево в ОАК. В БАК выявляются маркеры воспаления (антистрептолизин-О, С-реактивный белок). В ходе микробиологического исследования жидкости из полости бурсы обнаруживаются возбудители, определяется чувствительность высеянной микрофлоры к антибиотикам.
- Рентгенография. Стандартное рентгенологическое исследование назначается для оценки состояния близлежащих суставов и костных структур. При хронической форме дополнительно выполняется фистулография для уточнения расположения свищевого хода.
Дифференциальную диагностику проводят с другими процессами, вызванными гноеродной микрофлорой: гнойным артритом, остеомиелитом, абсцессом и флегмоной конечности. В пользу гнойного бурсита свидетельствует характерный анамнез и типичное расположение очага, соответствующее локализации бурсы, в сочетании с четкими границами зоны воспаления. В процессе обследования исключают наличие осложнений (гнойных затеков, контактного остеомиелита).
Лечение гнойного бурсита
После выявления острой формы заболевания пациента в экстренном порядке госпитализируют в отделение гнойной хирургии или травматологии. При хронической патологии рекомендуется плановая госпитализация. Основной метод лечения – оперативный. Производится вскрытие гнойного бурсита и его дренирование на фоне антибиотикотерапии. Вначале применяют антибиотики широкого спектра действия, после проведения микробиологического исследования осуществляют коррекцию медикаментозной терапии с учетом чувствительности возбудителя. План хирургических мероприятий обязательно включает в себя иссечение синовиальной сумки для предупреждения хронизации процесса или устранения источника хронического воспаления.
Вид вмешательства определяется локализацией нагноившейся сумки. При локтевом и препателлярном гнойном бурсите гнойник вскрывают продольными разрезами по боковым поверхностям бурсы, избегая повреждения более толстых кожных покровов над ее центром. При околовертельном бурсите используют доступ кзади от большого вертела. В последующем при всех перечисленных видах бурсита показано открытое ведение раны для обеспечения оттока содержимого, выявления и дополнительного иссечения оставшихся участков бурсы. При воспалении в зоне плюснефалангового сустава сумку удаляют без вскрытия, рану ушивают и дренируют.
Прогноз и профилактика
При своевременном обращении за медицинской помощью, адекватном оперативном лечении прогноз благоприятный, наступает полное выздоровление. При отказе от лечения или недостаточном дренировании бурсы возможно развитие гнойно-септических осложнений, представляющих угрозу для жизни больного. Профилактические меры включают в себя предупреждение бытового и производственного травматизма, обеспечение условий профессиональной деятельности, снижающих вероятность хронической травматизации синовиальных сумок и возникновения асептического бурсита. Существенную роль играют мероприятия по поддержанию иммунитета: отказ от вредных привычек, полноценное питание, соблюдение режима труда и отдыха, лечение соматических и инфекционных заболеваний.
Источник