Хрусталика при его вывихе
Вывих хрусталика – патология, характеризующаяся полным смещением хрусталика в витреальную полость или переднюю камеру глаза. Клинические проявления заболевания: резкое ухудшение зрения, болезненность и дискомфорт в области глазницы, факодонез и иридодонез. Для постановки диагноза применяются визометрия, УЗИ глаза, биомикроскопия, ОКТ, бесконтактная тонометрия, гониоскопия. Тактика лечения сводится к проведению ленсэктомии, витрэктомии и имплантации интраокулярной линзы. В послеоперационном периоде рекомендовано назначение глюкокортикостероидов и антибактериальной терапии коротким курсом.
Общие сведения
Вывих хрусталика (эктопия, дислокация) – нарушение анатомо-топографического расположения биологической линзы, причиной которого является несостоятельность связочного аппарата. Согласно статистическим данным, распространенность врожденной формы эктопии составляет 7-10 случаев на 100 000 человек. При наследственной предрасположенности у 85% больных удается обнаружить генетические мутации. У 15% пациентов заболевание возникает спорадически. Травмирование глаз в 33% случаев является причиной приобретенного варианта патологии. Лица мужского и женского пола болеют с одинаковой частотой. Болезнь распространена повсеместно.
Вывих хрусталика
Причины вывиха хрусталика
Эктопия хрусталика представляет собой полиэтиологическую патологию. К развитию спонтанной формы приводят дегенеративно-дистрофические изменения волокон цилиарной связки, которые чаще выявляются у лиц преклонного возраста. Главный предрасполагающий фактор – хроническое воспаление структур увеального тракта или поражение стекловидного тела. Основные причины вывиха:
- Генетическая предрасположенность. Риску развития врожденной эктопии наиболее подвержены пациенты с синдромом Марфана, Элерса-Данлоса, Книста. Болезнь часто возникает при наследственной гиперлизинемии и дефиците сульфитоксидазы.
- Травматические повреждения. Данное заболевание – одно из распространенных осложнений тупой травмы или проникающего ранения глазного яблока, сопровождающегося повреждением связочного аппарата. В редких случаях вывих происходит при контузии глаз.
- Катаракта. Патологические изменения капсулы, капсулярного эпителия или основного вещества, которые наблюдаются при катаракте – значимые факторы риска эктопии. Причиной выступает нарушение прилегания передних и задних зонулярных волокон.
- Высокая степень гиперметропии. Для дальнозоркости характерно увеличение продольного размера глазного яблока. Это приводит к натяжению и образованию микроразрывов связки, что способствует эктопии.
- Аплазия ресничного пояска. Это врожденный порок развития, при котором связочный аппарат полностью отсутствует. Агенезия ресничного пояска выявляется при синдроме амниотических перетяжек.
Патогенез
В механизме развития врожденного варианта заболевания ведущая роль отводится слабости, частичному или полному отсутствию цилиарной связки. Для преимущественного большинства больных с генетической предрасположенностью характерен дефект синтеза коллагена или эластина, нарушение обмена белка. При частичном разрыве ресничного пояска хрусталик остается фиксированным к пристеночным слоям стекловидного тела, при полном – свободно перемещается в витреальной полости. Расширение зрачкового отверстия становится причиной дислокации в область передней камеры, обычно возникающей в положении «лицом вниз».
Нарушение крепления биологической линзы к ресничному пояску при катаракте влечет за собой дисфункцию связочного аппарата. При дальнозоркости перерастяжение цинновой связки ведет к ее частичному повреждению. Повышение офтальмотонуса или выполнение незначительной нагрузки потенцирует разрыв ресничного пояска и возникновение эктопии. При травмировании глазного яблока ресничный поясок является наиболее «слабым» местом, уязвимым к повреждениям. Это обусловлено тем, что ударная волна приводит не к разрыву капсулы, а к деформации и напряжению волокон цинновой связки. Инволюционные изменения хрусталиковых масс и связочного аппарата провоцируют эктопию у пациентов старческого возраста.
Классификация
Различают врожденную и приобретенную, полную и неполную формы дислокации. Приобретенную эктопию классифицируют на травматическую и спонтанную. При неполном вывихе возникает разрыв связки на 1/2-3/4 окружности. Хрусталик отклоняется в сторону витреальной полости. В клинической классификации выделяют следующие варианты полного вывиха:
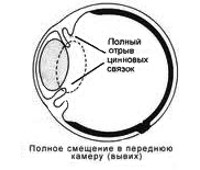
- В камеру глаза. Дислокация обуславливает повреждение роговицы, радужки и угла передней камеры. Наблюдается резкий подъем внутриглазного давления (ВГД) и прогрессирующее снижение зрения. Данное состояние требует ургентного вмешательства.
- В стекловидное тело. При данном варианте эктопии хрусталик может быть фиксированным или подвижным. Фиксации способствует формирование спаек к сетчатой оболочке или диску зрительного нерва (ДЗН). При подвижной форме линза может свободно смещаться.
- Мигрирующий. При мигрирующем вывихе хрусталик небольшого размера обладает высокой подвижностью. Он может свободно перемещаться из полости стекловидного тела в камеру, ограниченную радужкой и роговицей, и обратно. О дисклокации свидетельствует развитие болевого синдрома.
Симптомы вывиха хрусталика
Патология характеризуется тяжелым течением. При врожденной форме заболевания родители отмечают белесовато-серое помутнение переднего отдела глазного яблока у ребёнка. Наблюдается выраженная зрительная дисфункция, сохранена только способность к светоощущению. При генетической предрасположенности симптоматика может развиваться и в более зрелом возрасте. Пациенты связывают возникновение клинических проявлений с незначительной физической нагрузкой или легкой травмой. Резко нарушена аккомодационная способность. Попытки фиксировать взгляд приводят к быстрой утомляемости, головной боли.
Больные с приобретенной формой отмечают, что момент вывиха сопровождается выраженной приступообразной болью и резким снижением остроты зрения. Интенсивность болевого синдрома со временем нарастает. Пациенты предъявляют жалобы на чувство «дрожания» глаза, покраснение конъюнктивы, выраженный дискомфорт в периорбитальной области. Развитие факодонеза в комбинации с иридодонезом провоцирует движения глазными яблоками. Выявляется ограниченный участок отделения радужки от цилиарного тела (иридодиализ). Больные отмечают неровность контура зрачка и зону «расщепления» радужной оболочки.
Осложнения
У большинства пациентов наблюдаются признаки офтальмогипертензии. В 52-76% случаев эктопия провоцирует возникновение вторичной глаукомы. Больные подвержены высокому риску присоединения воспалительных осложнений (иридоциклит, ретинит, кератоконъюнктивит). Фиксированная форма сопровождается отслойкой и разрывами сетчатки, дегенерацией роговой оболочки. Развиваются выраженные деструктивные изменения или грыжи стекловидного тела. Образование спаек с ДЗН предрасполагает к невриту зрительного нерва. Наиболее тяжелым осложнением болезни является полная слепота, сопровождающаяся болевым синдромом.
Диагностика
При физикальном обследовании выявляется снижение прозрачности переднего сегмента глаз, которое может сочетаться с признаками травматического повреждения. При движении глаз развивается факодонез, обнаруживающийся офтальмологом при фокальном освещении. При проведении пробы с мидриатиками реакции зрачков не наблюдается. Специальные методы диагностики включают использование:
- Бесконтактной тонометрии. При измерении внутриглазного давления удается диагностировать его повышение. ВГД достигает критических значений только при нарушении оттока водянистой влаги. Подвижный вывих обуславливает незначительное повышение офтальмотонуса.
- Визометрии. Острота зрения резко снижается вне зависимости от степени прозрачности хрусталика. При дополнительном применении компьютерной рефрактометрии удается диагностировать миопический тип клинической рефракции.
- УЗИ глаза. При ультразвуковом исследовании выявляется дислокация в зону передней камеры или стекловидное тело. Определяется одно- или двухсторонний разрыв цинновой связки. Витреальная полость имеет негомогенную структуру. При фиксации хрусталика к сетчатке возникает её отслойка. Переднезадняя ось смещена. При полном разрыве капсула с основным веществом приобретают шаровидную форму.
- Биомикроскопии глаза. При травматическом генезе заболевания визуализируется инъекция сосудов конъюнктивы, очаги кровоизлияния. Прозрачность оптических сред снижена. Вторичные изменения роговицы представлены микроэрозивными дефектами.
- Гониоскопии. При направлении вектора смещения кпереди объем камеры глаза резко снижен. У пациентов с неполной формой патологии пространство, ограниченное радужной и роговой оболочками, глубокое, без патологических изменений. Угол передней камеры (УПК) имеет неравномерную структуру.
- Оптической когерентной томографии (ОКТ). Исследование дает возможность определить характер расположения люксированного хрусталика, тип повреждения цинновой связки. ОКТ применяется непосредственно перед операцией для выбора оптимальной хирургической тактики.
- Ультразвуковой биомикроскопии. При врожденном варианте болезни методика позволяет обнаружить дефекты цилиарной связки на протяжении от 60° до 260°. Хрусталик смещен в горизонтальной и вертикальной плоскостях. Измеряется глубина повреждения роговицы.
В случае травматического происхождения заболевания пациентам дополнительно назначается рентгенография орбит в прямой и боковой проекции. В раннем послеоперационном периоде показано измерение ВГД бесконтактным методом. Для изучения характера циркуляции ВГЖ спустя 5-7 дней после операции применяется электронная тонография. В ходе исследования определяется риск развития глаукомы.
Лечение вывиха хрусталика
При полном смещении биологической линзы показана ленсэктомия. С целью профилактики тракций накануне хирургического вмешательства выполняется витрэктомия. Основной этап операции – поднятие хрусталика с глазного дна и выведение его в переднюю камеру. Для этого применяется методика введения перфторорганических соединений (ПФОС) в полость стекловидного тела. Из-за большого удельного веса ПФОС опускаются на глазное дно и вытесняют патологически измененную субстанцию наружу. Следующий этап после ленсэктомии – имплантация интраокулярной линзы (ИОЛ). Возможные места фиксации ИОЛ – УПК, цилиарное тело, радужка, капсула.
При высокой плотности ядра для удаления люксированного хрусталика применяется ультразвуковая или лазерная факоэмульсификация. Все остатки стекловидного тела, крови и обрывки задней капсулы должны быть полностью извлечены. Пациентам детского возраста проводится имплантация искусственной линзы в сочетании с капсульным мешком и кольцом. В современной офтальмологии применяются методики, которые позволяют фиксировать ИОЛ интрасклерально или интракорнеально с использованием шовной техники. В конце операции показано субконъюнктивальное введение антибактериальных средств и кортикостероидов. При необходимости после вмешательства назначают инстилляции гипотензивных средств.
Прогноз и профилактика
Своевременная ленсэктомия в 2/3 случаев дает возможность полностью восстановить остроту зрения и нормализировать циркуляцию внутриглазной жидкости. У 30% больных развиваются тяжелые послеоперационные осложнения. Специфические методы профилактики не разработаны. Неспецифические превентивные меры включают использование средств индивидуальной защиты при работе в условиях производства (очки, маски). Для снижения вероятности вывиха пациентам с гиперметропической рефракцией показана коррекция зрительной дисфункции при помощи очков или контактных линз.
Источник
Подвывих и вывих хрусталика. Диагностика, лечениеХотя изначально травма хрусталика может быть расценена как незначительная, отдаленные ее последствия могут выявляться через месяцы и даже годы. Эти последствия будут рассмотрены ниже и в порядке их наиболее вероятного появления после травмы, начиная от непосредственных осложнений (вывих хрусталика) и заканчивая отдаленными (факолитическая глаукома). Далее будут детально рассмотрены специфические подходы к лечению каждого из видов повреждений. Подвывих или вывих хрусталика, обнаруженный отдельно или в сочетании с другими повреждениями глаза, в большинстве случаев является следствием травмы. Подвывих хрусталика не всегда выявляется при традиционном обследовании на щелевой лампе. Например, разрыв цинновых связок в нижнем сегменте возможно диагностировать только при положении больного на спине. Таким образом, при слабости цинновых связок хрусталик меняет свое положение в зависимости от положения тела пациента. Если отрыв цинновых связок неполный, хрусталик обычно смещается в сторону, противоположную отрыву, под воздействием сохранившихся связок. Наблюдается асимметричное увеличение глубины передней камеры в проекции разрыва связок. УЗИ в В-режиме или ультразвуковая биомикроскопия могут помочь в установлении положения хрусталика в глазу в тех случаях, когда визуализация структур передней камеры нарушена. Если хрусталик не обнаружен, следует предположить, что он находится экстраокулярно, в особенности если пациент перенес хирургические вмешательства, при которых выполнялись большие по протяженности разрезы глазного яблока (например, экстракапсулярная экстракция катаракты или сквозная кератопластика). Хрусталик может сместиться при разрыве рубца от предшествовавшей операции и находиться в ране или на поверхности глаза. Разрывы склеры не всегда видимы и дислоцированный хрусталик может быть обнаружен под конъюнктивой. Разрывы склеры чаще всего возникают между лимбом и зоной прикрепления прямых мышц (спираль Tillaux) в верхне-внутреннем и верхненаружном квадрантах. Хрусталики под конъюнктивой обычно рассасываются, хотя могут оставаться кальцинаты. Подозрение на субконъюнктивальный разрыв склеры усиливается при обнаружении гипотонии или кругового субконъюнктивального кровоизлияния после контузионной травмы. Симптомы при подвывихе хрусталика зависят от его степени и скорости формирования катаракты. При смещении хрусталика возникает астигматизм. При увеличении количества оторванных цинновых связок кривизна хрусталика также увеличивается и, соответственно, наблюдается миопизация. Монокулярная диплопия возникает в тех случаях, когда край смещенного хрусталика пересекает оптическую ось. Быстрое и значительное снижение остроты зрения происходит при полном вывихе хрусталика, поскольку глаз становится функционально афакичным. При подборе очковой или контактной коррекции острота зрения обычно увеличивается. Контактная коррекция значительно уменьшает количество жалоб, поскольку снижает степень анизометропии, которая появляется при монокулярной очковой коррекции афакии. Можно также уменьшить число жалоб при назначении миотиков, которые не позволят зрачку расширяться. Медикаментозное лечение пациентов с вывихом хрусталика зачастую предпочтительнее хирургического. Экстракция подвывихнутого хрусталика сопряжена с техническими трудностями, которые зависят от степени подвывиха.
При тяжелых подвывихах хрусталика, сопровождающихся выпадением стекловидного тела, пациентов часто направляют к витрео-ретинальному хирургу для выполнения ви-трэктомии и ленсэктомии. При небольших степенях подвывиха хрусталика используют капсулярные крючки и/или капсулярные кольца для стабилизации хрусталика при выполнении обычной факоэмульсификации с имплантацией заднекамерной ИОЛ. При тяжелых подвывихах хрусталика без выпадения стекловидного тела можно рекомендовать интракапсулярную экстракцию катаракты с имплантацией переднекамерной ИОЛ. Выбор способа экстракции хрусталика диктуется опытом хирурга. Травматические вывихи хрусталика в переднюю камеру вызывают значительное снижение остроты зрения. Часто возникает зрачковый блок из-за уменьшения свободного пространства в передней камере. При этом роговица должна быть прозрачной и глубина передней камеры достаточной для выполнения манипуляций. Обычно следует ввести вискоэластик для предотвращения тракций со стороны стекловидного тела. Если имеется выпадение стекловидного тела, после экстракции катаракты выполняют переднюю витрэктомию. При отсутствии выраженного воспалительного синдрома возможны имплантация переднекамерной ИОЛ или подшивание заднекамерной ИОЛ. При выраженном воспалении лучше оставить глаз афакичным. В последующем можно будет выполнить вторичную имплантацию ИОЛ. Если передняя камера недостаточно глубока, имеется плотная катаракта, выпадение стекловидного тела, выполнение факоэмульсификации невозможно; показана интракапсулярная экстракция катаракты или парс плана витрэктомия и ленсэктомия. Чаще происходит вывих хрусталика кзади, в стекловидное тело. У пациентов появляются выраженные симптомы, обусловленные афакией. Состояние капсулы хрусталика играет определяющую роль при выборе тактики лечения. Если капсула не повреждена, хрусталик может оставаться в витреальной полости, не вызывая воспаления. При повреждении капсулы хрусталика возникает выраженное в различной степени воспаление, требуется хирургическое удаление хрусталика после курса противовоспалительного лечения. Хирургическое вмешательство должен выполнять витреоретинальный хирург. В большинстве случаев хрусталик удаляют путем факофрагментации доступом через плоскую часть цилиарного тела и осуществляют витрэктомию. Если хрусталик очень плотный для факофрагментации, он может быть перемещен в переднюю камеру глаза, а затем удален через лимбальный разрез. — Также рекомендуем «Факоанафилактический увеит. Диагностика, лечение» Оглавление темы «Травмы глаз»:
|
Источник
