Язвенным колитом и артритом это

 Артрит
АртритАртрит – одно из наиболее частых внекишечных осложнений при язвенном колите. Возникает оно, как правило, на фоне дефицита микро- и макроэлментов в нашем организме. Еще бы, ведь популярная “диета №4”, призванная снизить симптоматику ВЗК, лишена многих необходимых питательных веществ.
Рекомендации, которые вы увидите в этой статье, помогут защитить ваши суставы от разрушающего воздействия основного заболевания.
На данный момент нет весомых доказательств, однако, определенная взаимосвязь между кишечником и суставами все-таки прослеживается. Так, например, бактериальные инфекции в желудочно-кишечном тракте могут вызвать реактивный артрит. Кроме того, как и в случае с НЯК, артрит имеет под собой генетический аспект.
Harry D. Fischer, доктор медицинских наук, руководитель отделения ревматологии в Бет-Изрейел, Нью-Йорк
Люди с часто рецидивирующим язвенным колитом, как правило, имеют одну из трех его форм:
- Периферический артрит. Затрагивает крупные суставы, такие как колени, лодыжки, локти, запястья и пр.
- Осевой артрит. Вызывает боль в позвоночнике и нижней части спины.
- Анкилозирующий спондилоартрит (болезнь Бехтерева). Самый серьезный тип артрита, который влияет на позвоночник и может привести к повреждению межпозвоночных суставов.
Профилактика артрита
Для того, чтобы снизить риск возникновения артрита, советуем придерживаться следующих правил.
Лечите основное заболевание
Лечение язвенного колита может снизить риск развития артрита или облегчить его симптомы, даже если у вас уже есть проблемы с суставами.
Если вы сможете держать ваш НЯК под контролем, это поспособствует снижению симптоматики артрита. Согласно CCFA (Crohn’s and Colitis Foundation of America), единственным типом артрита, который, как правило, не ослабевает с приходом ремиссии язвенного колита, является осевой артрит.
Harry D. Fischer, доктор медицинских наук, руководитель отделения ревматологии в Бет-Изрейел, Нью-Йорк
Говорите вашему гастроэнтерологу о любых болях в суставах
Вы можете подумать, что вашему гастроэнтерологу не нужно знать о ваших проблемах с суставами. Вопреки этому мнению, он должен быть первым человеком, кому вы об этом расскажите!
Расскажите своему врачу о болях в суставах; переходит ли боль от одного сустава к другому, есть ли отеки. Вы также должны знать, в каком сейчас состоянии ваш НЯК – в ремиссии или в обострении. Ваш гастроэнтеролог может скорректировать текущий курс лечения. Если лечение язвенного колита не оказывает должного влияния на суставы, посетите ревматолога.
Amar Naik, доктор медицинских наук, доцент медицины и руководитель программы исследования воспалительных заболеваний кишечника в Университете Лойолы в Мэйвуде, штат Иллинойс
Ведите активный образ жизни
Упражнения с растяжкой конечностей особенно важны для людей с осевым артритом. Любой тип регулярных физических упражнений (когда вы не в фазе обострения) может помочь вам уменьшить симптомы артрита, а также поддерживать здоровый вес, повысить энергию и в целом чувствовать себя лучше.
Йога и тай-чи могут быть полезны при профилактике артрита. Рекомендуем вам также носить удобную обувь и избегать упражнений с резкими движениями.
Amar Naik, доктор медицинских наук, доцент медицины и руководитель программы исследования воспалительных заболеваний кишечника в Университете Лойолы в Мэйвуде, штат Иллинойс
Занимайтесь с физиотерапевтом
Занятия с физиотерапевтом – важная частью плана лечения артрита. Все потому, что артрит может ограничивать ваш диапазон движения, а физиотерапевт может составить вам комплекс упражнений, благодаря которому вы повысите гибкость и прочность суставов при одновременном снижении болевых ощущений.
Harry D. Fischer, доктор медицинских наук, руководитель отделения ревматологии в Бет-Изрейел, Нью-Йорк
Правильно питайтесь
Противовоспалительные продукты могут помочь облегчить боли при артрите. К таковым относятся продукты, богатые Омега-3-полиненасыщенными жирными кислотами, преимущественно жирная рыба (например, лосось и скумбрия),оливковое масло и икра (красная и черная).
Также, нельзя не отметить пользу куркумы при профилактике артрита. Куркума содержит вещество под названием куркумин, который может помочь предотвратить или уменьшить воспаление.
Что нельзя делать при артрите
Игнорировать суставную боль
Характер боли от язвенного колита и артрита может быть схожим. Как только вы почувствовали ухудшения в самочувствии, не медлите с посещением гастроэнтеролога.
Amar Naik, доктор медицинских наук, доцент медицины и руководитель программы исследования воспалительных заболеваний кишечника в Университете Лойолы в Мэйвуде, штат Иллинойс
Использовать НПВС
Хоть это нельзя отнести ко всем больным НЯК, нестероидные противовоспалительные препараты (НПВС), такие как ибупрофен и аспирин, могут раздражать слизистую кишечника. НПВС могут спровоцировать воспаление, что ухудшит самочувствие человека..
Курить
Курение может стать причиной самых разных проблем со здоровьем, однако, оно также связано с ухудшением текущего состояния человека с артритом. Курение может спровоцировать развитие периферийного или осевого артритов до болезни Бехтерева.
Злоупотреблять жирной пищей
Старайтесь избегать насыщенных жиров (содержатся в животных продуктах, таких как сливочное масло, сыр и жирное мясо) и транс-жиров (используется в обработанных пищевых продуктах). Они имеют способность повышать воспаление в суставах.
Позволять себе набирать лишний вес
Лишние килограммы добавят нагрузку на несущие суставы, такие как колени, лодыжки или бедра. Все это приведет к усугублению положения и последующих трудностях с лечением артрита.
Harry D. Fischer, доктор медицинских наук, руководитель отделения ревматологии в Бет-Изрейел, Нью-Йорк
Источник
Об авторе

Врач-ревматолог, кандидат медицинских наук.
Сфера научных интересов: кардиоваскулярная патология при системных заболеваниях соединительной ткани, современные методы в диагностике и лечение ревматоидного, псориатического, подагрического и других артритов, реактивные артриты.
Автор методики и компьютерной программы ранней диагностики сердечной недостаточности у больных системной красной волчанкой, организатор и ведущий школ для пациентов.
Различные патологические изменения суставов и позвоночника нередко являются одними из системных проявлений заболеваний желудочно-кишечного тракта (ЖКТ). Та или иная патология суставов может встречаться при таких заболеваниях ЖКТ как болезнь Крона, неспецифический язвенный колит (НЯК), болезнь Уипла, непереносимость глютена, паразитарные инвазии, прочие колиты и энтеропатии. Синонимы подобных артритов – это ВЗК (воспалительные заболевания кишечника) — ассоциированные артриты, энтеропатические артриты. Весь спектр суставных проявлений при заболеваниях кишечника относится к обширной группе серонегативных спондилоартритов, и отражает связь поражения кишечника и суставов.
Основные факторы развития заболевания
Наиболее часто поражение опорно-двигательного аппарата наблюдается при болезни Крона и неспецифическом язвенном колите, о них и пойдет речь ниже. При остальных же болезнях кишечника суставная патология встречается значительно реже.
Прежде всего, следует дать определение болезни Крона и неспецифическому язвенному колиту (НЯК). Итак, болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. НЯК – хроническое воспалительное заболевание с поражением прямой и ободочной кишки. НЯК довольно часто приводит к развитию опасных осложнений, таких как массивное кишечное кровотечение, сепсис, сужение кишечника, перфорация (прободение) стенки кишечника. Эти заболевания примерно с одинаковой частотой встречаются у мужчин и у женщин, пик начала заболеваний приходится на возраст 25-45 лет. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.

Симптомы и проявления энтеропатических артритов
Клинические проявления самих ВЗК довольно обширны, чаще всего встречаются следующие:
- боли в животе,
- диарея (частый, жидкий стул),
- снижение веса,
- повышение температуры тела,
- анальные трещины,
- примесь крови в каловых массах,
- болезненные позывы к испражнению кишечника (тенезмы),
- повышенная слабость, утомляемость,
- обезвоживание,
- анемия и некоторые другие.
Поражение опорно-двигательного аппарата при заболеваниях кишечника
Суставы
Поражение суставов – это довольно частое и типичное проявление так называемых внекишечных (системных) признаков ВЗК. Обычно артриты при болезнях кишечника наблюдаются у пациентов с выраженными клиническими проявлениями поражения ЖКТ, с высокой степенью активности заболеваний и наличием иных системных проявлений. По статистике артриты при ВЗК наблюдаются у 20% пациентов, то есть практически у каждого пятого, несколько чаще суставы страдают при болезни Крона. Особенности ВЗК-ассоциированных артритов таковы:
- асимметричность поражения суставов (правой и левой половины тела),
- мигрирующий характер артрита (в одном суставе “угасают” суставные симптомы, а в другом появляются),
- небольшое количество суставов, вовлеченных в процесс, как правило, не больше 4-5,
- поражение преимущественно суставов нижних конечностей, чаще всего страдают коленные и голеностопные сустав,
- чередование обострений и ремиссий, обострения обычно длятся не более 2-3 месяцев.
Особенностью артритов при ВЗК является отсутствие выраженных деструктивных изменений, что отличает эти артриты от, например, ревматоидного. Чаще всего обострение артрита совпадает с усугублением симптомов поражения кишечника: нарастает боль в суставах, особенно при болезни Крона. Иногда ВЗК могут и дебютировать с артрита, что значительно усложняет раннюю диагностику и сбивает специалистов с толку, особенно это касается болезни Крона, первая атака которого может приходиться на суставы. Помимо типичного ассиметричного олигоартрита (поражение нескольких суставов) иногда наблюдается симметричный (двухсторонний) полиартрит.

Позвоночник
Поражение позвоночника при воспалительных заболеваниях кишечника проявляется спондилитом (воспаление позвоночника) и/или сакроилеитом (воспаление крестцово-подвздошных сочленений). Несколько чаще поражение позвоночника встречается у пациентов мужского пола. Кроме того, считается, что наличие в анамнезе болезни Крона и НЯК увеличивает вероятность развития анкилозирующего спондилоартрита (болезни Бехтерева) в 30 раз!

Истинная же распространенность спондилита и сакроилеита при этих болезнях неизвестна, так как множество случаев протекает бессимптомно и, соответственно, не отражено в медицинской документации. Так, по данным КТ и МРТ, те или иные изменения позвоночного столба и крестцово-подвздошных сочленений наблюдаются практически у каждого третьего пациента с ВЗК, тогда так другие исследования выявили подобные изменения у каждого второго, что обуславливает невероятно высокую значимость этой проблемы. Спондилит может протекать изолированно или ассоциироваться с другими суставными проявлениями (например, артритом). Клинические проявления поражения позвоночника, как правило, не отличается от типичного течения болезни Бехтерева, однако отметим следующие особенности: так, соотношение заболевших мужчин и женщин составляет 1:1, тогда как истинный анкилозирующий спондилоартрит (болезнь Бехтерева) встречается преимущественно у мужчин. Кроме того, у женщин присоединение спондилита происходит быстрее и протекает тяжелее, чем у мужчин. При спондилитах на фоне ВЗК наблюдается:
- характерная боль в спине,
- ограничение подвижности позвоночника в поясничном отделе,
- ограничение подвижности грудной клетки (чувство нехватки воздуха, необходимость вдохнуть “полной грудью”),
- утренняя тугоподвижность в спине (необходимость размяться после сна).
Диагностика энтеропатических артритов
Специфических лабораторных анализов как при воспалительных заболеваниях кишечника, так и при спондилоартритах, ассоциированных с ними, нет! При ВЗК могут наблюдаться:
- повышение СОЭ и С-реактивного белка (СРБ),
- появление в анализах тромбоцитоза (увеличение числа тромбоцитов),
- анемии,
- иногда лейкоцитоз (увеличение числа лейкоцитов).
Однако эти изменения могут быть не всегда и не отражают тяжесть и течение процесса (то есть являются НЕспецифическими). Примерно у 50% пациентов обнаруживается положительный HLA-B27. Анализ суставной жидкости выявляет признаки неспецифического неинфекционного воспаления в виде повышения количества лейкоцитов.
С чем дифференцировать ВЗК?
Дифференциальную диагностику болезни Крона и НЯК следует проводить, прежде всего, друг с другом, так как клинические проявления (как кишечные, так и системные) этих болезней похожи. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колооноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника, медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать септический артрит, который может развиваться спонтанно или быть следствием тяжелого иммунодефицита на фоне активной терапии самих ВЗК.
Подходы к лечению
Медикаментозная терапия при болезни Крона и НЯК сходна. Так, препаратами первой линии считаются нестероидные противовоспалительные препараты (НПВП). Они подавляют воспаление в суставах и позвоночнике. Однако следует помнить, что одновременно они могут усугублять течение кишечных проявлений ВЗК. Лечение проводится строго под контролем гастроэнтеролога и ревматолога. При тяжелом течении патологии показан прием гормональных препаратов. Кроме того, возможно и внутрисуставное введение стероидов при органическом числе пораженных суставов. Основным же базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих ВЗК и связанных с ним артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и кортикостероидов решается вопрос о назначении метотрексата или азатиоприна. Перспективным направлением является применение генно-инженерных билогических препаратов (ГИБП), в частности, Инфликсимаба (Ремикейд). Однако стоимость лечения подобными препаратами значительно ограничивают их широкое применение.
Иногда приходится прибегать к хирургическому лечению ВЗК, особенно при развитии таких серьезных осложнений как массивное кишечное кровотечение, перитонит, перфорация кишечника. Однако хирургическое лечение не влияет на течение спондилоартритов при ВЗК, а соответственно, медикаментозная терапия таким больным должна обязательно проводиться.
Источник
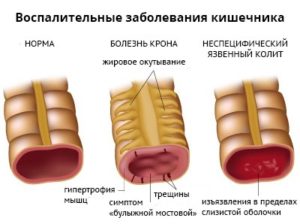 Артриты и спондилиты на фоне заболеваний желудочно-кишечного тракта — это довольно распространенная проблема.
Артриты и спондилиты на фоне заболеваний желудочно-кишечного тракта — это довольно распространенная проблема.
Артриты нередко встречаются при таких заболеваниях желудочно-кишечного тракта, как болезнь Крона, неспецифический язвенный колит (НЯК), болезнь Уипла, непереносимость глютена, паразитарные инвазии, реже — некоторые другие колиты и энтеропатии. Энтеропатические артриты могут еще встречаться под названием ВЗК-ассоциированные артриты (ВЗК — воспалительные заболевания кишечника). Поражение суставов и позвоночника на фоне указанных выше заболеваний относятся к серонегативным спондилоартритам.
Наиболее часто поражение опорно-двигательного аппарата наблюдается при болезни Крона и неспецифическом язвенном колите (НЯК), поэтому я акцентирую внимание именно на них. При остальных болезнях кишечника суставная патология встречается значительно реже.
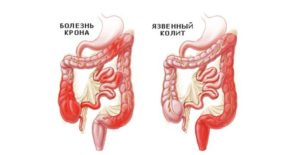 Болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.
Болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.
Неспецифический язвенный колит (НЯК) – хроническое воспалительное заболевание с поражением прямой и ободочной кишки. Неспецифический язвенный колит часто приводит к развитию опасных осложнений: массивное кровотечение из кишечника, сепсис, сужение просвета кишечника, перфорация (прободение) стенки кишечника. Оба эти заболевания одинаково часто встречаются у мужчин и у женщин, пик заболеваемости приходится на возраст 25-45 лет.
Клиническая картина энтеропатических артритов
Клинические проявления самих воспалительных заболеваний кишечника довольно обширны, чаще всего встречаются следующие:
- боли в животе различной интенсивности,
- диарея (частый жидкий стул),
- снижение веса,
- повышение температуры тела,
- анальные трещины,
- примесь крови в каловых массах,
- болезненные позывы к испражнению кишечника (тенезмы),
- повышенная слабость, утомляемость,
- обезвоживание,
- анемия и некоторые другие.
Как ревматолог, я имею дело с поражением опорно-двигательного аппарата при заболеваниях кишечника. Обычно таких больных мы ведем совместно с гастроэнтерологом. Поражение суставов рассматривается как системное проявление воспалительных заболеваний кишечника. Обычно артриты возникают при тяжелом и агрессивном течении этих заболеваний. В среднем артриты при воспалительных заболеваниях кишечника наблюдаются примерно у каждого пятого пациента, особенно часто при болезни Крона. Особенности артритов при воспалительных заболеваниях кишечника следующие:
- асимметричность поражение суставов,
- мигрирующий характер поражения,
- одновременное поражение до 5 суставов,
- поражение преимущественно суставов ног (чаще всего поражение коленных и голеностопных суставов).
В течении подобных артритов можно выделить довольно четкое чередование периодов ремиссии и обострения. Обычно длительность обострений не превышает 3 месяцев. В большинстве случаев наблюдается одновременное усугубление симптомов поражения кишечника и артрита.
Условно можно выделить 2 варианта течения артрита при воспалительных заболеваниях кишечника. При первом варианте наблюдается поражение ограниченного (не более 5) числа крупных суставов. При втором варианте возникает симметричный полиартрит, который маскирует другие ревматологические заболевания и требует проведения дифференциальной диагностики.

Поражение позвоночника при воспалительных заболеваниях кишечника чаще встречается у мужчин. Это может проявляться воспалением крестцово-подвздошных сочленений (сакроилеит).
При наличии болезни Крона и неспецифического язвенного колита риск развития анкилозирующего спондилоартрита возрастает более чем в 30 раз!
Далеко не всегда сакроилеит проявляет себя клинически, не более чем у 10-20% пациентов, тогда как КТ и МРТ выявляют изменения в позвоночнике и крестцово-подвздошных сочленениях более чем у половины пациентов с заболеваниями кишечника. Симптомы сакроилеита и спондилоартрита при заболеваниях кишечника сходны с клинической картинкой анкилозирующего спондилоартрита (болезни Бехтерева).
При спондилитах на фоне воспалительных заболеваний кишечника могут наблюдаться следующие симптомы:
- характерная боль в спине,
- ограничение подвижности позвоночника в поясничном отделе,
- ограничение подвижности грудной клетки (чувство нехватки воздуха, необходимость вдохнуть “полной грудью”),
- утренняя скованность в спине.
Кратко перечислю другие симптомы при воспалительных заболеваниях кишечника:
- поражение кожи (узловатая эритема, пиодермия),
- поражение слизистых оболочек (язвы слизистой рта, языка),
- глаз (увеиты, конъюнктивит),
- синдром Рейно,
- синдром Шегрена («сухой синдром»),
- тромбофлебит.
Диагностика
Специфических лабораторных анализов как при воспалительных заболеваниях кишечника, так и при спондилоартритах, ассоциированных с ними, нет!
При воспалительных заболеваниях кишечника могут наблюдаться:
- повышение СОЭ и С-реактивного белка (СРБ),
- тромбоцитоз (увеличение числа тромбоцитов),
- анемия,
- лейкоцитоз (увеличение числа лейкоцитов).
Примерно у 50% пациентов обнаруживается положительный HLA-B27. Анализ суставной жидкости выявляет признаки неспецифического неинфекционного воспаления в виде повышения количества лейкоцитов.
Дифференциальная диагностика
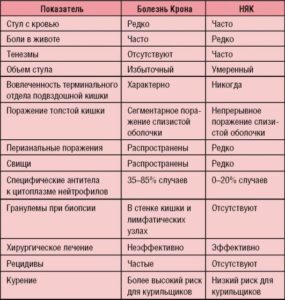 Дифференциальную диагностику болезни Крона и неспецифического язвенного колита следует проводить, прежде всего, друг с другом, так как клинические проявления этих болезней похожи. Различия представлены в таблице. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колоноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника (СРК), медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать
Дифференциальную диагностику болезни Крона и неспецифического язвенного колита следует проводить, прежде всего, друг с другом, так как клинические проявления этих болезней похожи. Различия представлены в таблице. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колоноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника (СРК), медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать
септический артрит, который может развиваться спонтанно или быть следствием тяжелого иммунодефицита на фоне активной терапии самих воспалительных заболеваний кишечника.
Принципы лечения
Медикаментозная терапия при болезни Крона и неспецифическом язвенном колите сходна. Препаратами первой линии являются нестероидные противовоспалительные препараты (НПВП). Они способны подавлять воспаление в суставах и позвоночнике.
Следует помнить, что одновременно с очевидной пользой, НПВП могут усугублять течение кишечных проявлений воспалительных заболеваний кишечника.
Лечение проводится под контролем гастроэнтеролога и ревматолога. При тяжелом течении этих заболеваний показан прием гормональных препаратов (возможно и внутрисуставное введение глюкокортикоидов при ограниченном числе пораженных суставов).
 Основным базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих воспалительных заболеваний кишечника и связанных с ними артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и глюкокортикостероидных гормонов решается вопрос о назначении метотрексата или азатиоприна.
Основным базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих воспалительных заболеваний кишечника и связанных с ними артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и глюкокортикостероидных гормонов решается вопрос о назначении метотрексата или азатиоприна.
Перспективным направлением является применение генно-инженерных биологических препаратов (ГИБП), в частности, Инфликсимаба (Ремикейд). Однако стоимость лечения подобными препаратами значительно ограничивают их широкое применение.
Иногда приходится прибегать к хирургическому лечению заболеваний кишечника, особенно при развитии серьезных осложнений (массивное кишечное кровотечение, перитонит, перфорация кишечника и др.).
Хирургическое лечение НЕ влияет на течение спондилоартритов при воспалительных заболеваниях кишечника, а соответственно, медикаментозная терапия таким больным должна обязательно проводиться.
Источник
