Юношеский остеохондроз предплюсны лечение
Рубрика МКБ-10: M92.6
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M80-M94 Остеопатии и хондропатии / M91-M94 Хондропатии / M92 Другие юношеские остеохондрозы
Определение и общие сведения[править]
Остеохондропатия ладьевидной кости стопы
Синонимы: Болезнь Келлера I, остеохондроз предплюсны.
Асептический некроз ладьевидной кости стопы характеризуется нарушением оссификации ее ядра окостенения, его деформацией, а затем деформацией и всей хрящевой модели ладьевидной кости.
Эпидемиология
Остеохондропатия ладьевидной кости стопы — редкое заболевание. Девочки страдают в 4 раза чаще мальчиков. Болеют преимущественно дети в возрасте 3-8 лет. Двусторонний процесс отмечен в 30% случаев.
Этиология и патогенез[править]
Заболевание возникает вследствие повторяющихся компрессионных воздействий на ладьевидную кость при нагружении стопы, обусловленных неправильной биомеханикой стопы из-за вальгусной деформации, и последующих дисциркуляторных и нейротрофических нарушений на фоне особенностей оссификации (ладьевидная кость подвергается оссификации позже других костей стопы).
Клинические проявления[править]
Характерны жалобы на хромоту и боли при ходьбе, локализованные в медиальных отделах стопы на уровне предплюсны. При ходьбе типично нагружение наружного края стопы (опора в положении супинации). В области тыла предплюсны нередко отмечается пастозность без признаков воспаления. При пальпации можно обнаружить болезненность в области проекции ладьевидной кости стопы. Нередко боль в проекции ладьевидной кости стопы вызывается усилием, приложенным по оси первой плюсневой кости. По мере прогрессирования заболевания интенсивность болевого синдрома нарастает, часто боли беспокоят детей в ночное время.
Юношеский остеохондроз предплюсны: Диагностика[править]
Рентгенологический метод
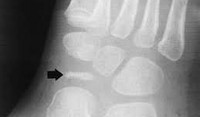
На рентгенограммах отмечают уплотнение, фрагментацию или уплощение ядра окостенения ладьевидной кости стопы. Целесообразно оценивать обе стопы. При сравнительном анализе постановка диагноза не вызывает затруднений. В начальной стадии остеохондропатии отмечается снижение рентгенологической плотности ядра окостенения ладьевидной кости стопы. По мере прогрессирования остеопороза в результате сдавления ладьевидной кости между клиновидными костями и головкой таранной кости происходит импрессионный перелом ядра окостенения. Уменьшаясь в размерах, ядро окостенения уплощается и уплотняется по сравнению с остальными костями предплюсны. В дальнейшем при отсутствии лечения происходит фрагментация ядра окостенения ладьевидной кости стопы и постепенное восстановление структуры кости с потерей прежних размеров костного ядра. При проведении лечения и, прежде всего, восстановлении архитектоники стопы посредством использования ортопедических пособий, удерживающих ее свод, выраженной фрагментации не происходит, рентгенологическая структура кости постепенно восстанавливается в пределах нормальных размеров.
Дифференциальный диагноз[править]
Юношеский остеохондроз предплюсны: Лечение[править]
Целесообразна иммобилизация укороченной гипсовой повязкой с выкладкой свода для восстановления архитектоники стопы на срок до 6 нед. После периода иммобилизации показано индивидуальное ортезирование: изготовление ортезов для стоп с выкладкой сводов и центрированием пятки. Восстановление архитектоники стопы позволяет уменьшить давление на ладьевидную кость. Носят ортопедические пособия до восстановления структуры и формы ладьевидной кости.
Медикаментозное лечение направлено на купирование болевого синдрома неспецифическими препаратами противовоспалительного ряда, улучшение фосфорно-кальциевого обмена.
Физиотерапевтическое лечение направлено на купирование болевого синдрома, устранение патологической афферентации с сегмента. С этой целью проводят электрофорез прокаина 2% на область LIV-SI позвонков, где локализована соответствующая данному сегменту зона нарушения регуляторных функций спинного мозга, а также на область пораженной предплюсны. Затем проводят курсы электрофореза хлорида кальция с никотиновой кислотой, магнитотерапию. В период фрагментации ядра окостенения возможно проведение электрофореза калия йодида или гиалуронидазы, а также УВЧ (Ультравысокочастотная терапия) (3-4 процедуры). Щадящий ортопедический режим продолжается до 6 мес.
Хирургическое лечение
Оперативные вмешательства при болезни Келлера I практически не используют. При низких темпах оссификации возможно активное воздействие на трофику ядра окостенения посредством реваскуляризирующей остеоперфорации (аналогично туннелизации по Беку). После выполнения этого хирургического вмешательства необходим курс консервативного лечения.
Прогноз
Как правило, прогноз благоприятный. Заболевание обычно диагностируют своевременно, и при проводимом лечении оно проходит без последствий. На фоне проводимых лечебных мероприятий и ортопедического режима улучшается статическая функция стопы.
Профилактика[править]
Прочее[править]
Болезнь Севера
Синонимы: пяточный апофизит
Определение и общие сведения
Болезнь Севера является апофизитом пяточной кости — воспалением апофиза пятки, которое происходит у детей и подростков.
Обычно отмечается у активных детей в возрасте 10-12 лет.
Этиология и патогенез
Считается, что пяточный апофизит возникает в результате повторяющейся микротравмы пластин роста пяточной кости.
Клинические проявления
Отмечается боль пятке, которая обычно усугубляется физической активностью, такой как ходьба, бег или прыжки.
Диагностика
Болезнь Севера диагностируется клинически.
Лечение
Болезнь Севера является самоограничивающей, иногда допускается краткое ограничение физической активности.
Источники (ссылки)[править]
Ортопедия [Электронный ресурс] : национальное руководство / Под ред. С.П. Миронова, Г.П. Котельникова — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424483.html
Sever JW: Apophysitis of the Os Calcis. New York Medical Journal 1912; 95: 1025-1029.
Tu P, Bytomski JR. Diagnosis of heel pain. Am Fam Physician. 2011;84 (8): 909-16.
Scharfbillig RW, Jones S, Scutter S. Sever’s disease: a prospective study of risk factors. J Am Podiatr Med Assoc. 2011;101 (2): 133-45.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: M92,7 Юношеский остеохондроз плюсны.
M92.7 Юношеский остеохондроз плюсны
Описание
Болезнь Келера. Хроническое дистрофическое заболевание костей стопы, приводящее к их асептическому некрозу. Заболевание может протекать с поражением ладьевидной кости (болезнь Келера I) или плюсневых костей (болезнь Келера II). Болезнь Келера проявляется отечностью и болями в стопе в области пораженной кости, усилением болевого синдрома при ходьбе и его прогрессированием с течением времени, изменением походки и хромотой при одностороннем поражении. Характерным признаком является отсутствие воспалительных изменений пораженной области. Диагностика заболевания основывается на данных рентгенологического исследования. Лечение состоит в снятии нагрузки с пораженной стопы путем ее иммобилизации и последующей восстановительной терапии (лечебная гимнастика, физиотерапия, массаж).
Дополнительные факты
Заболевание, описанное Келером в 1908 году, получило название болезнь Келера I. Оно представляет собой асептический некроз ладьевидной кости, в то время как в травматологии известна также болезнь Келера II — асептический некроз головок костей плюсны. Дегенеративно-дистрофические процессы в костной ткани, лежащие в основе болезни Келера, послужили основанием для ее причисления к группе остеохондропатий, куда также входят болезнь Кальве, болезнь Тиманна и болезнь Шляттера. Болезнь Келера встречается в основном в детском возрасте. Наиболее часто болезнь Келера I наблюдается у мальчиков от 3 до 7 лет, а болезнь Келера II — у девочек 10-15 лет.
Болезнь Келера I.
Симптомы и диагностика болезни Келера I.
Болезнь Келера I характеризуется появлением на тыльной стороне стопы ближе к ее внутреннему краю припухлости, обусловленной отечностью тканей этой области. Отсутствие покраснения кожи и местного повышения температуры в области отека свидетельствует в пользу невоспалительного характера происходящих изменений. Отмечается болезненность пораженной области при прощупывании и при нагрузке на стопу, утомляемость ребенка при ходьбе. Чтобы избежать боли при ходьбе, дети, имеющие болезнь Келера, ставят ногу с упором на наружный край стопы. Может наблюдаться хромота. Со временем боль усиливается и приобретает постоянный характер, не исчезая даже при полном покое. Болезнь Келера I длится в среднем около года и может привести к стойкой деформации ладьевидной кости.
Болезнь Келера I диагностируется рентгенологически. На рентгенограммах стопы в начале заболевания отмечается остеопороз ладьевидной кости, вызванный асептическим разрушением ее губчатого вещества. Затем выявляется уплотнение точек окостенения, сплющивание и уплотнение ладьевидной кости. Еще позже наблюдается дефрагментация ладьевидной кости, т. Е. Ее распад на отдельные костные фрагменты в результате прогрессирования некротического процесса.
Болезнь Келера II.
Симптомы и диагностика болезни Келера II.
Болезнь Келера II проявляется припухлостью и болезненностью в области пораженной плюсневой кости. Чаще всего встречается поражение II и III плюсневых костей. Возможен двусторонний характер патологических изменений. При этом симптомы воспаления не наблюдаются. Болезнь Келера II начинается с появления неинтенсивного болевого синдрома, поначалу проявляющегося лишь при нагрузке на передние отделы стопы. Характерно усиление боли при прощупывании пораженной области и во время ходьбы, особенно по неровному грунту или в обуви со слишком тонкой и мягкой подошвой. Со временем пациенты жалуются на то, что боль в стопе становиться постоянной, более интенсивной и сохраняется даже в покое. Отмечается укорочение пальца, который примыкает к головке подвергшейся некрозу плюсневой кости. Объем движений в суставе, сформированном пораженной плюсневой костью, ограничивается. Болезнь Келера II протекает в среднем в течение 2-3 лет.
Диагностика заболевания основана на рентгенологическом исследовании стопы, в ходе которого выявляются патологические изменения в головке пораженной плюсневой кости. В зависимости от срока заболевания может наблюдаться остеопороз, уплотнение и деформация головки плюсневой кости, ее патологический перелом и дефрагментация.
 M92.7 Юношеский остеохондроз плюсны
M92.7 Юношеский остеохондроз плюсны
Причины
Как и этиология других остеохондропатий факторы, вызывающие болезнь Келера, пока окончательно не изучены. Большинство исследователей склонны считать основной причиной некротических изменений костной ткани нарушение ее питания за счет расстройства местного кровоснабжения. Нарушения васкуляризации кости в свою очередь могут быть обусловлены врожденными особенностями кровообращения этой области, наличием поперечного или продольного плоскостопия, ношением неудобной или слишком тесной обуви, повторными травмами: ушибами, подвывихами или вывихами стопы, переломами костей стопы Роль благоприятствующих факторов в развитии болезни Келера могут играть различные обменные нарушения и эндокринопатии (гипотиреоз, сахарный диабет, ожирение).
Профилактика
Предупредить болезнь Келера у ребенка поможет правильный подбор обуви, которая должна соответствовать размеру ноги, быть удобной и не слишком жесткой. Следует избегать травм стопы, а при их получении незамедлительно обращаться к травматологу и следовать всем его рекомендациям. Поскольку болезнь Келера связана с плоскостопием, то его своевременное лечение также имеет профилактическое значение.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Остеохондроз нижней конечности — это заболевание, характерное для детского возраста. Нагрузки, которые испытывают кости ребенка, влияют на ростовую пластину и могут привести к нарушениям ее развития. Педиатру важно знать основные признаки этого заболевания, чтобы не пропустить его у маленьких пациентов.
Чем быстрее ребенок развивается, тем более уязвимыми становятся точки роста. Это особенно заметно у мальчиков в 4, 7-8 и 12 лет. То есть в том возрасте, когда происходит очередной скачок роста, и дети начинают активно заниматься спортом. А родители — переживать за их спортивные успехи.
На что обратить внимание, как не пропустить начало заболевания или его осложнения обсудили с Ольгой Чижевской, исполнительным директором Лиги содействия развитию подиатрии.
Признаки подверженности остеохондрозам
Кость развивается из гиалинового хряща, в котором постепенно происходят процессы оссификации и кальцификации. И к моменту рождения единственными зонами, где остается гиалиновый хрящ, являются суставная поверхность и зона пластины роста. Причем в последней мы наблюдаем наличие хряща даже к периоду скелетного созревания. То есть эта область остается уязвимой даже во взрослом состоянии.
Можно выделить три основных фактора, которые влияют на развитие остеохондроза: интенсивность роста, вес ребенка и его активность.
Вес ребенка связан с вертикальной нагрузкой на стопу и нижнюю конечность. При превышении оптимальной массы тела стопа испытывает дополнительную нагрузку, что может привести как к развитию плоскостопия, так и к более серьезным проблемам, включая остеохондроз.
«Скачки роста часто совпадают с началом занятия определенным видом спорта. Если плавание или велосипедный спорт разгружают стопу, то бег или футбол с повышенными вертикальными нагрузками наоборот способствуют развитию дегенеративных изменений.
В этом случае полезно чередовать разные виды спорта. Это поможет не только снизить риск развития остеохондроза, но и гармонично развивать скелетно-мышечный комплекс и даже позволит ребенку добиться более значимых спортивных результатов», — считает Владимир Нечаев, врач травматолог-ортопед, мануальный терапевт, спортивный врач, остеопат.
Диагностика остеохондрозов
Первое, на что должен обратить внимание врач при диагностике остеохондроза нижних конечностей, это возраст пациента. Из-за физиологии развития костной системы, в разные периоды жизни наиболее уязвимыми оказываются разные отделы и кости.
Второе — клинические признаки. Чаще всего это болезненность без признаков воспаления. Если в области поражения наблюдается местное повышение температуры, покраснение кожи и отек, возможно развитие более серьезных воспалительных заболеваний.
Третий критерий диагностики — результаты рентгенологического исследования. Но они могут быть валидными только при наличии клинической картины.
Болезнь Кохлера (Kohler) — остеохондроз ладьевидной кости
Этот нечастый вариант остеохондроза, встречающийся у мальчиков в возрасте от 2 лет. В этом возрасте ребенок начинает ходить, стопа начинает испытывать весовую нагрузку и в ладьевидной кости появляются вторичные очаги оссификации.
При этом заболевании ребенок просто отказывается нагружать больную ногу, отказывается ходить. Попытки осмотра и пальпации также вызывают острую боль и плач. В этой ситуации возможна только осторожная поверхностная пальпация, при которой можно обнаружить болезненность именно в области ладьевидной кости.
Главная опасность этого состояния в том, что может развитьсяа асептический некроз. Также всегда стоит помнить о риске осложнений, в том числе инфекционных. Поэтому если при обследовании выявляется не только болезненность, но и признаки воспаления — стоит особенно тщательно подойти к диагностике.
Самый простой метод лечения — наложение гипсовой иммобилизирующей повязки на 4-6 недель. Также в зависимости от индивидуального состояния стопы можно использовать ортезы, чтобы разгрузить пораженную конечность. При подборе лечения всегда нужно обращать внимание на выраженность болевого синдрома, скорость восстановления функции нижней конечности при уменьшении весовой нагрузки.
Болезнь Севера (Sever) — апофизит пяточной кости
Наиболее распространенный вариант остеохондроза стопы. Заболевание развивается у детей в возрасте 7-14 лет. Именно в этом возрасте в пяточной кости появляется вторичный центр оссификации. Такие дети будут жаловаться на боль в пятке после занятий спортом и периодически появляющуюся хромоту. Если пятку сжать при осмотре, то ребенок почувствует болезненность.
Клинически врач должен подтвердить поражение именно апофиза, а не самой пяточной кости или голеностопного сустава. Если есть признаки воспаления или ребенок жалуется на боль не только после занятий спортом, а и в другие периоды, то стоит более внимательно подойти к диагностике чтобы исключить осложнения, в том числе идиопатический ювенильный артрит.
При лечении можно рекомендовать растягивать икроножную группу мышц, использовать обувь с высоким подпяточником, чтобы разгрузить нужные отделы стопы и ростовой пластинки. При правильном подборе обуви ребенок может вернуться в спорт и продолжать тренировки.
Болезнь Перте (Perthe) — остеохондроз тазобедренного сустава
Это заболевание развивается с 4 лет и поражает детей в возрасте до 10 лет. Мальчики болеют в 4 раза чаще, чем девочки. Как правила, сустав поражается только на одной стороне, хотя возможно и двустороннее заболевание.
Клинически проявляется хромотой. При осмотре у ребенка сокращен объем движений в пораженном тазобедренном суставе по сравнению со здоровым. На рентгенограмме видна фрагментация суставной поверхности.
Также этот вид остеохондроза может проявляться болью в колене. Поэтому если при характерных жалобах при обследовании нет никаких структурных изменений именно в области колена, стоит обратить внимание на тазобедренный сустав.
Ведение такого пациента предполагает в основном покой и разгрузку пораженной конечности. Но ребенку в таком возрасте тяжело отказаться от активности. В этом случае можно заменить бег на плавание, чтобы разгрузить тазобедренный сустав.
Болезнь Осгуда-Шляттера (Osgood Schlatter) — остеохондроз бугристости большеберцовой кости
Так же как пятка — самая страдающая кость стопы, поражение колена — самый часто встречающийся остеохондроз нижней конечности.
Это состояние развивается у детей 8 лет, средний возрастной диапазон — 8-15 лет. Это заболевание называют самолимитирующим состоянием, то есть считается, что к 15-18 годам оно проходит самостоятельно. Но последние исследования говорят о том, что не все так просто.
Примерно у 40% детей спустя 2 года после начала заболевания все еще сохраняются признаки поражения. То есть ребенок все еще ограничен в своей физической активности. У 25% детей они сохраняются даже спустя 8-10 лет после манифестации.
Клинически ребенок испытывает боль при беге, занятиях спортом и любой физической активности, где требуются резкие разгибательные движения колена. При осмотре зона бугристости большеберцовой кости резко болезненна при пальпации. Надколенник может стоять достаточно высоко.
В течение первого месяца рекомендовано обеспечить покой. Также стоит сменить вид активности с бега или других видов спорта с высокой нагрузкой на колено на плавание. Хороший результат дают тренировки, направленные на укрепление четырехглавой мышцы бедра.
При дифференциальной диагностике следует помнить, что подобные признаки могут давать и более серьезные заболевания. Самое опасное из них — остеогенная саркома. В этом случае характерным симптомом будет боль по ночам.
При диагностике остеохондрозов нижних конечностей стоит обращать внимание не только на клиническую картину, но и на возраст манифестации, который характерен для определенных заболеваний. Также важно не пропустить развивающиеся осложнения, такие как идиопатический ювенильный артрит, инфекционные осложнения, травмы, остеогенную саркому или асептический некроз.
Как подчеркивает Ольга Чижевская, исполнительный директор Лиги содействия развитию подиатрии, при лечении остеохондроза у детей нужно обеспечить пораженному суставу покой через ограничение физических нагрузок или наложение шины. Также можно разгрузить сустав с помощью ортопедической обуви или ортезов, сменить вид физической активности и чередовать различные виды спорта.
Источник
