Ювенильный артрит ассоциированный с
Статья посвящена проблеме увеита, ассоциированного с ювенильным идиопатическим артритом
Ювенильный идиопатический артрит (ЮИА) на современном этапе рассматривается как артрит неустановленной причины, возникший ранее 16-летнего возраста и протекающий не менее 6 нед. При ведении пациентов с ЮИА одной из важнейших проблем является возможность развития ревматоидного увеита. Увеит – воспаление различных частей сосудистой оболочки глаза, может проявляться покраснением глаза, болезненностью, светочувствительностью, снижением зрения, в этом случае диагностика не представляет сложности. В большинстве же случаев увеит протекает бессимптомно и может привести к значительной потере зрения и слепоте. Ревматоидный увеит рассматривается как внесуставное проявление ЮИА. В большинстве случаев ревматоидный увеит носит двусторонний характер, а при одностороннем процессе прогрессирование его с поражением контралатерального глаза часто отмечается в течение первых 12 мес. от манифестации суставного синдрома ЮИА [1]. Ранняя диагностика и своевременное начало терапии увеита, как топической, так и в рамках противоревматической терапии, позволят снизить частоту слепоты у пациентов с ЮИА, а также снизить бремя инвалидизации для пациента, его семьи и государства.
Факторы риска развития увеита при ЮИА:
– раннее начало, до 6–7 лет [2-5];
– повышение СОЭ [2];
– положительные антинуклеарные антитела [3–5];
– олигоартикулярный вариант [3–5].
Основной клинической задачей в ведении пациента с ЮИА и поражением глаз является подавление воспалительной активности, как суставного синдрома, так и увеита. Большинство современных противоревматических препаратов эффективны не только в отношении активности суставного синдрома, но и оказывают действие на активность увеита [6–9]. В то же время даже современные биологические высокоэффективные препараты не всегда предупреждают развитие так называемого увеита de-novo.
Цель и задачи исследования: на основе анализа городского регистра детей, получающих генно-инженерную биологическую терапию, изучить клинико-демографические данные пациентов, страдающих ЮИА с увеитом; оценить варианты течения увеита (одно- и двустороннее поражение глаз, активность процесса, дебют увеита по отношению к дебюту суставного синдрома); выявить варианты течения ЮИА, при которых достоверно чаще встречается увеит; оценить эффективность терапии.
Материал и методы
Проанализированы данные 53 пациентов, проживающих в г. Москве, в возрасте от 1 года до 17 лет, страдающих ЮИА с увеитом и находящихся на генно-инженерной биологической терапии (ГИБТ). Данные о пациентах были получены из Единого московского регистра пациентов, получающих генно-инженерную биологическую терапию [10]. В данный регистр включено 237 пациентов, получающих следующие генно-инженерные биологические препараты: этанерцепт, адалимумаб, тоцилизумаб, абатацепт. Нами проанализированы следующие показатели: структура вариантов течения ЮИА с увеитом, структура генно-инженерных биологических препаратов, сопутствующая базисная противовоспалительная терапия (метотрексат, циклоспорин А), использовавшиеся у данных пациентов.
Результаты исследования
1. Место увеита в популяции пациентов с ювенильным идиопатическим артритом
Всего в Москве на 01.06.2016 237 детей с ЮИА получают генно-инженерную биологическую терапию: 110 (46,4%) пациентов получают этанерцепт, 63 (26,6%) – адалимумаб, 46 (19,4%) – тоцилизумаб, 18 – (7,6%) абатацепт. Доля пациентов, страдающих ЮИА с увеитом, составляет 22,4% (53 пациента).
Клинико-демографические данные. Среди пациентов с ЮИА и увеитом, находящихся на ГИБП, 41 (77,4%) девочка и 12 (22,6%) мальчиков, средний возраст на период исследования составил 9,5 года (4 года – 17 лет). Средний возраст дебюта ЮИА, ассоциированного с увеитом, составил 3,4 года (1,0–12,5 года). Дебют ЮИА с поражением глаз в 3,8% случаев (2 человека) отмечался до начала суставного синдрома, в 13,2% случаев (7 человек) увеит выявлен параллельно с дебютом суставного синдрома, в 83% случаев (44 человека) – после дебюта суставного синдрома. У 66% пациентов (35 человек) увеит носит двусторонний характер. Антинуклеарный фактор был положительным у 20,8% пациентов (11 человек).
У 66% пациентов (35 человек) к настоящему времени достигнута ремиссия увеита, что свидетельствует о достаточно высокой эффективности ГИБП. Активность увеита сохраняется у 34% пациентов (18 человек). В настоящее время выявить достоверные причины сохранения активности увеита не удалось. У ряда пациентов ввиду недавно начатой ГИБТ еще не достигнута контрольная точка эффективности терапии, у другой группы пациентов в настоящее время достигнута ремиссия суставного синдрома, но сохраняется вялотекущее течение увеита.
Терапия биологическими препаратами инициируется в федеральных центрах: ФГАУ НЦЗД МЗ РФ, ФГБНУ «НИИ ревматологии им. В.А. Насоновой», УДКБ Первого МГМУ им. И.М. Сеченова, а также в Морозовской детской городской клинической больнице. Рабочей группой по детской ревматологии г. Москвы, разработан план диспансерного наблюдения за пациентами с ЮИА, в т. ч. ассоциированного с увеитом. Пациенты в обязательном порядке осматриваются офтальмологами с кратностью от 1 раза в 3 мес. до 1 раза в год, что позволяет своевременно выявлять увеит и контролировать лечение. Назначения офтальмолога включают местную терапию топическими кортикостероидами, мидриатиками и нестероидными противовоспалительными препаратами (НПВП). Квалифицированная офтальмологическая помощь в виде консультаций, а при необходимости и оперативного лечения оказывается в Московском НИИ глазных болезней им. Гельмгольца, а также в офтальмологическом отделении Морозовской ДГКБ.
Анализ терапии ГИБП больных с ЮИА и увеитом представлен на рисунке 1.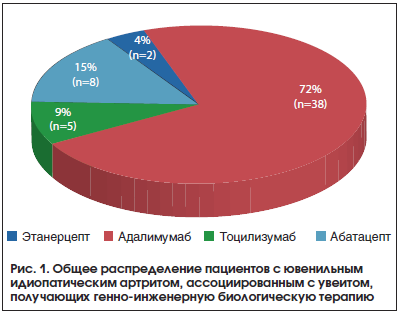
Доминирующее число пациентов (38 человек, 71,7%), страдающих увеитом, получают терапию адалимумабом. Это обусловлено высокой эффективностью терапии данным препаратом как в отношении активности суставного синдрома, так и активности увеита [7, 9, 11]. Отдельная группа пациентов (8 человек, 15,1%) получает терапию абатацептом, это связано с тем, что на сегодняшний день накоплен значительный успешный опыт в применении данного препарата у пациентов с увеитом [8, 12]. По данным регистра, тоцилизумаб используется у 5 пациентов. Из них в 2-х случаях как препарат первой линии (в первом случае у пациента с системной формой ЮИА, во втором случае – у пациента с полиартикулярным серонегативным вариантом ЮИА с высокой клинико-лабораторной активностью). В 2-х случаях тоцилизумаб используется как препарат второй линии (после применения адалимумаба, вследствие обострения суставного синдрома) и в 1 случае как препарат четвертой линии (после применения инфликсимаба, адалимумаба, абатацепта, вследствие обострения суставного синдрома на каждом из препаратов). В настоящее время появляются работы, свидетельствующие о высокой эффективности тоцилизумаба в отношении активности увеита и рекомендующие данный препарат во второй и третьей линии терапии [13–17]. Этанерцепт используется в 2-х случаях. В первом случае у ребенка с отягощенным анамнезом по туберкулезной инфекции, на фоне активности суставного процесса и увеита. Во втором случае увеит дебютировал на 4-м году от начала генно-инженерной биологической терапии этанерцептом.
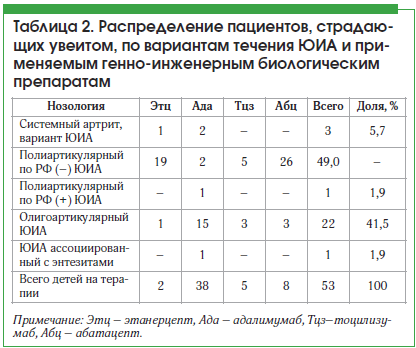
Также нами рассчитана доля пациентов с увеитом по каждому генно-инженерному биологическому препарату (табл. 1). 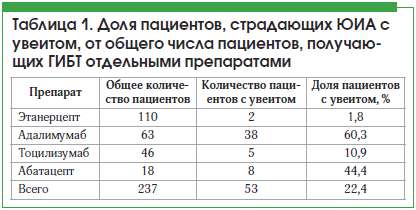
Как видно из таблицы 1, 60,3% (38 человек) и 44,4% (5 человек) пациентов, получающих терапию адалимумабом и абатацептом соответственно, страдают увеитом.
2. Структура вариантов течения ювенильного идиопатического артрита с увеитом у пациентов г. Москвы, получающих генно-инженерную биологическую терапию
В своей работе мы пользовались классификацией ЮИА Международной лиги ревматологических ассоциаций (ILAR). По данным нашего регистра, пациенты с псориатическим вариантом ЮИА и увеитом не зарегистрированы, зарегистрированные варианты течения ЮИА представлены в таблице 2.
Из таблицы 2 мы видим, что увеит достоверно чаще (p<0,05) встречается у больных с полиартикулярным серонегативным по РФ вариантом ЮИА – 26 пациентов (49,0%) и олигоартикулярным вариантом ЮИА – 22 пациента (41,5%).
3. Место базисной противовоспалительной терапии в лечении ювенильного идиопатического артрита с увеитом
Всего из пациентов, страдающих увеитом и получающих ГИБП, сопутствующую базисную противовоспалительную терапию получают 44 пациента (83%), из них 42 пациента получают метотрексат в дозе от 7,5 до 20 мг/нед. и 2 пациента получают циклоспорин А в дозе 150–200 мг/сут (табл. 3).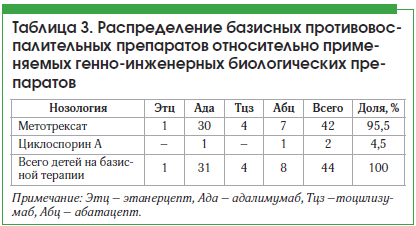
Выводы
1. Доля пациентов, страдающих ЮИА с увеитом, среди пациентов с ЮИА, получающих генно-инженерную биологическую терапию, составляет 22,4%.
2. Средний возраст дебюта ЮИА, ассоциированного с увеитом, составляет 3,4 года (1,0–12,5 года).
3. Дебют увеита в 3,8% случаев отмечался до появления суставного синдрома ЮИА, в 13,2% случаев – параллельно с ним, в 83% случаев – после развития суставного синдрома.
4. У 66% пациентов увеит носит двусторонний характер.
5. Активность увеита на фоне ГИБП сохраняется у 34% пациентов, у 66% пациентов увеит находится в состоянии ремиссии.
6. Доминирующее число пациентов (71,7%), страдающих увеитом, получают терапию адалимумабом.
7. В группах пациентов, получающих терапию адалимумабом и абатацептом, 60,3 и 44,4% соответственно страдают увеитом.
8. В структуре ЮИА с увеитом преобладает полиартикулярный серонегативный по РФ вариант – 49,0% и олигоартикулярный вариант – 41,5%.
9. Сопутствующую базисную противовоспалительную терапию получают 44 (83%) пациента с ЮИА и увеитом, получающих ГИБТ, из них 42 пациента получают метотрексат.
Источник
Ювенильный идиопатический (ревматоидный) артрит (ЮИА) — хроническое, тяжелое прогрессирующее заболевание детей и подростков с преимущественным поражением суставов неясной этиологии и сложным, аутоиммунным патогенезом, которое приводит к постепенной деструкции суставов, нередко сопровождается внесуставными проявлениями, нарушает рост и развитие ребенка, негативно влияет на качество всей жизни[2].
Эпидемиология[править | править код]
По последним данным, в России распространенность ЮИА у детей до 14 лет составляет 49,57 на 100 тыс. детского населения, а в возрасте 15–17 лет ЮИА регистрируют у 121,53 на 100 тыс. подростков. Девочки болеют в 2 раза чаще, чем мальчики.
Этиология[править | править код]
Точные причины развития данного заболевания неизвестны. Этиология ЮИА носит мультифакторный характер, среди которых придают особое значение наследственным и средовым факторам, таким как инфекции.
По статистике частота случаев ревматоидного артрита у родственников 1-й степени родства выше, чем в популяции. Выявлены ассоциации ЮИА с Аг гистосовместимости (HLA) — A2, B27, B35 и HLA DR-5, DR-8.
Наиболее частые средовые факторы вирусная или бактериально-вирусная инфекция, травмы, инсоляция или переохлаждение, психологические стрессы и даже профилактические прививки.
Патогенез[править | править код]
В основе заболевания лежит активация клеточного и гуморального звена иммунитета.Чужеродный или измененный собственный Аг воспринимается и обрабатывается макрофагами или другими антигенпрезентирующими клетками, которые представляют его Т-лимфоцитам, приводя к активации и пролиферации Т-лимфоцитов. Макрофаги, активированные Т-лимфоциты, фибробласты, синовиоциты вырабатывают провоспалительные цитокины, вызывающие каскад патологических изменений с развитием прогрессирующего воспаления в полости сустава и системных проявлений заболевания.Выработка большого количества аутоантител свидетельствует о вовлеченности В-клеточного звена иммунной системы.Таким образом, неконтролируемые реакции иммунной системы приводят к развитию хронического воспаления, необратимым изменениям в суставах, развитию экстраартикулярных проявлений.
Классификация[править | править код]
ЮИА можно считать диагнозом исключения. Его определяют как артрит неустановленной этиологии, присутствующий в течение 6 нед, возникший до 16-летнего возраста, при исключении других заболеваний. Существуют следующие варианты течения:
- Системный артрит- артрит, сопровождающийся или с предшествующей документированной лихорадкой в течение минимум 2 недель в сочетании с двумя или более нижеперечисленными признаками:
- Переходящие, летучие эритематозные высыпания;
- Серозит;
- Генерализованная лимфаденопатия;
- Гепатомегалия;
- Спленомегалия.
- Полиартрит: негативный по РФ определяют при поражении 5 или более суставов в течение первых 6 мес заболевания;
- Полиартрит: позитивный по РФ определяют при поражении 5 или более суставов в течение первых 6 мес заболевания, наличии положительного РФ в двух тестах на протяжении 3 мес;
- Олигоартрит;
- Энтезитный артрит — ставится при наличии артрита и энтезита;
- Псориатический артрит- ставится при наличии артрита и кожного псориаза[3].
Клиническая картина[править | править код]
Основой ЮИА является суставной синдром, который проявляется артритом. Артрит характеризуется следующими признаками: отечность, гиперемия, локальное повышение температуры, боль, а также нарушение функций сустава. Поражаться могут все суставы имеющие синовиальную оболочку. У детей чаще поражению подвергаются коленные, голеностопные и лучезапястные суставы. Одним из характерных признаков для ЮИА является поражение суставов шейного отдела позвоночника. Другим характерным признаком при ЮИА является симптом утренней скованности- тугоподвижность в суставах в утренние часы продолжительностью от 10-15 мин до нескольких часов.
При системной форме ЮИА, кроме суставов, могут поражаться другие внутренние органы и развиваться: миоперикардит, плеврит, серозный перитонит, гепатоспленомегалия, лимфаденопатия.
Очень часто поражаются глаза при ЮИА и могут протекать в форме острого иридоциклита/увеита и хронического переднего иридоциклита, лентовидной дистрофии роговицы с осложнением катарактой.
Олигоартикулярный вариант[править | править код]
Заболевание начинается в возрасте от 6 мес до 6 лет. Для него характерно возникновение моно- или асимметричного олигоартрита, преимущественно коленных, лучезапястных, голеностопных суставов. Происходит удлинение пораженной конечности из-за раздражения зон роста. Примерно в 50% у больных развивается увеит. В анализах в 40% выявляют антинуклеарный фактор.
Полиартикулярный вариант[править | править код]
Выделяют два варианта: серопозитивный по РФ и серонегативный по РФ.
Серопозитивный по РФ: характерно симметричное поражение проксимальных межфаланговых, пястно-фаланговых, лучезапястных суставов. Особенность является то, что при этом заболевании выявляется ревматоидный фактор.
Серонегативный по РФ: характерно симметричное поражение крупных и мелких суставов, но без ревматоидного фактора в анализах.
Энтезитный вариант[править | править код]
При этом варианте поражаются суставы стопы, появляются боли в пятках, а также боли при пальпации в областях прикрепления связок и сухожилий. Возможно вовлечение крестцово-подвздошных сочленений в патологический процесс. Увеит развивается в 10% случаев.
Системный вариант[править | править код]
Выделяют два варианта : аллергосептический вариант и вариант Стилла.
Для аллергосептического варианта характерно внезапное начало с высокой длительной лихорадкой до 39-40 °С. Сыпь обычно появляется вместе с лихорадкой или через 2-3 недели. Она пятнисто-папулёзная и локализуется над пораженными суставами, обычно полиморфна. Заболевание сопровождается гепатоспленомегалией, лимфаденопатией, перикардитом или миокардитом. Поражаются коленные, тазобедренные, голеностопные суставы.
Ключевой особенностью варианта Стилла является вовлечение в процесс, кроме коленных тазобедренных, голеностопных суставов, шейного отдела позвоночника, а также височно-нижнечелюстных суставов[2].
Дифференциальная диагностика[править | править код]
Диагноз ЮИА является диагнозом исключения и ставится в последнюю очередь. Сначала исключают такие патологии, как сепсис, инфекции (иерсиниоз, токсоплазмоз и др.), онкогематология, солидные опухоли, диффузные болезни соединительной ткани (СКВ, системные васкулиты), воспалительные заболевания кишечника (НЯК, БК).
Диагностика[править | править код]
Специфической диагностики ЮИА — нет. Существуют диагностические критерии, предложенный Американской ревматической ассоциацией:
- Начало заболевания до 16-летнего возраста;
- Поражение одного и более суставов, характеризующееся припухлостью/выпотом либо имеющее как минимум 2 из следующих признаков: ограничение функции, болезненность при пальпации, повышение местной температуры.
- Длительность суставных изменений не менее 6 нед.
- Исключение других ревматических заболеваний.
В анализах отмечают повышение СОЭ, СРБ, Ig M, Ig G. Лишь в 6% случаев выявляются РФ и антитела к циклическому цитруллиновому пептиду — маркёры ревматоидного артрита. Немаловажную роль выполняют инструментальные методы диагностики — МРТ, КТ, рентгенологическое исследование, УЗИ[2].
Лечение[править | править код]
В лечении ЮИА используют следующие препараты:
- Нестероидные противовоспалительные препараты (диклофенак);
- Глюкокортикостероиды (преднизолон)
- Базисные противоревматические препараты (метотрексат, сульфасалазин)
- Генно-инженерные биологические препараты (этанерцепт, тоцилизумаб при системном варианте)[2].
Прогноз[править | править код]
Относительно благоприятный. Благодаря своевременно начатому лечению и новым генно-инженерным биологическим препаратам удается добиться длительной стойкой ремиссии.
Профилактика[править | править код]
Специфической профилактики не существует.
Примечания[править | править код]
- ↑ 1 2 3 4 база данных Disease ontology (англ.) — 2016.
- ↑ 1 2 3 4 Н.А. Геппе. Детские болезни. — ГЭОТАР-Медиа, 2018. — С. 407-430. — 760 с. — ISBN 978-5-9704-4470-2.
- ↑ Союза педиатров России. [https://minzdrav.gov-murman.ru/documents/poryadki-okazaniya-meditsinskoy-pomoshchi/_kr_ua.pdf ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ
РЕКОМЕНДАЦИИ ПО ОКАЗАНИЮ
МЕДИЦИНСКОЙ ПОМОЩИ ДЕТЯМ
С ЮВЕНИЛЬНЫМ АРТРИТОМ] // Рекомендации. — 2013.
Источник
Ювенильный ревматоидный артрит – это прогрессирующее деструктивно-воспалительное поражение суставов у детей, развившееся в возрасте до 16 лет и сочетающееся с внесуставной патологией. Суставная форма заболевания проявляется отеком, деформацией, контрактурой крупных и мелких суставов конечностей, шейного отдела позвоночника; системная форма сопровождается общими симптомами: высокой лихорадкой, полиморфной сыпью, генерализованной лимфаденопатией, гепатоспленомегалией, поражением сердца, легких, почек. Диагноз ювенильного ревматоидного артрита основан на данных клинической картины, лабораторного обследования, рентгенографии и пункции суставов. При ювенильном ревматоидном артрите назначаются НПВС, глюкокортикостероиды, иммунодепрессанты, ЛФК, массаж, физиопроцедуры.
Общие сведения
Ювенильный (юношеский) ревматоидный артрит – диффузное заболевание соединительной ткани с преимущественным поражением суставов, развивающееся в детском и подростковом возрасте. Ювенильный ревматоидный артрит является самым распространенным заболеванием в детской ревматологии. Согласно статистике, он диагностируется у 0,05-0,6% юных пациентов во всем мире. Обычно патология проявляется не раньше двухлетнего возраста, при этом в 1,5-2 раза чаще встречается у девочек. Ювенильный ревматоидный артрит относится к инвалидизирующей ревматической патологии, часто приводит к потере трудоспособности уже в молодом возрасте.
Ювенильный ревматоидный артрит
Причины
Предположительно, к развитию ювенильного ревматоидного артрита приводит сочетание различных экзогенных и эндогенных повреждающих факторов и гиперчувствительность организма к их воздействию. Манифестации ювенильного ревматоидного артрита может способствовать:
- перенесенная острая инфекция, (чаще всего, вирусная, вызванная парвовирусом B19, вирусом Эпштейна-Барра, ретровирусами);
- травма суставов;
- инсоляция или переохлаждение;
- инъекции белковых препаратов.
Потенциально артритогенными стимулами могут выступать белки коллагена (типов II, IX, X, XI, олигомерный матриксный белок хряща, протеогликаны). Важную роль играет семейно-генетическая предрасположенность к развитию ревматической патологии (носительство определенных сублокусов HLA-антигенов).
Патогенез
Одним из ведущих звеньев патогенеза ювенильного ревматоидного артрита является врожденное или приобретенное нарушение иммунитета, приводящее к развитию аутоиммунных процессов. В ответ на воздействие причинного фактора образуются модифицированные IgG (аутоантигены), на которые происходит выработка аутоантител – ревматоидных факторов. Входя в состав циркулирующих иммунных комплексов, РФ запускает ряд цепных патологических реакций, приводящих к повреждению синовиальной оболочки и эндотелия сосудов, развитию в них негнойного хронического воспаления экссудативно-альтеративного, а затем пролиферативного характера.
Отмечается образование микроворсинок, лимфоидных инфильтратов, разрастаний грануляционной ткани (паннуса) и эрозий на поверхности суставного хряща, деструкция хряща и эпифизов костей, сужение суставной щели, атрофия мышечных волокон. Прогрессирующее фиброзно-склеротическое поражение суставов возникает у детей с серопозитивным и системным вариантом ювенильного ревматоидного артрита; приводит к необратимым изменениям в суставах, развитию подвывихов и вывихов, контрактур, фиброзного и костного анкилоза, ограничению функции суставов. Деструкция соединительной ткани и изменения в сосудах также проявляются в других органах и системах. Ювенильный ревматоидный артрит может протекать и при отсутствии ревматоидного фактора.
Классификация
Ювенильный ревматоидный артрит — самостоятельная нозологическая единица, напоминающая ревматоидный артрит у взрослых, но отличающаяся от него по суставным и внесуставным проявлениям. Классификация американской коллегии ревматологов (AKP) выделяет 3 варианта ювенильного ревматоидного артрита:
- системный
- полиартикулярный
- олиго- (пауци-) артикулярный (типы I и II). На олигоартрит типа I приходится до 35-40% случаев заболевания, болеют в основном девочки, дебют — в возрасте до 4 лет. Олигоартрит типа II отмечается у 10-15% больных, в основном у мальчиков, начало – в возрасте старше 8 лет.
По иммунологическим характеристикам (наличию ревматоидного фактора) ювенильный ревматоидный артрит подразделяют на серопозитивный (РФ+) и серонегативный (РФ-). По клинико-анатомическим особенностям различают:
- суставную форму (с увеитом или без него) в виде полиартрита с поражением более 5 суставов или олигоартрита с поражением от 1 до 4-х суставов;
- суставно-висцеральную форму, включающую синдром Стилла, синдром Висслера-Фанкони (аллергосептический);
- форму с ограниченными висцеритами (поражением сердца, легких, васкулитом и полисерозитом).
Течение ювенильного ревматоидного артрита может быть медленно, умеренно или быстро прогрессирующим. Существует 4 степени активности ювенильного ревматоидного артрита (высокая — III, средняя — II, низкая – I, ремиссия – 0) и 4 класса заболевания (I–IV) в зависимости от степени нарушения функции суставов.
Симптомы ювенильного ревматоидного артрита
Суставная форма
В большинстве случаев ЮРА начинается остро или подостро. Острый дебют более характерен для генерализованной суставной и системной форм заболевания с рецидивирующим течением. При более распространенной суставной форме развивается моно-, олиго- или полиартрит, часто симметричного характера, с преимущественным вовлечением крупных суставов конечностей (коленных, лучезапястных, локтевых, голеностопных, тазобедренных), иногда и мелких суставов (2-го, 3-го пястно-фаланговых, проксимальных межфаланговых).
Возникают отечность, деформация и локальная гипертермия в области пораженных суставов, умеренная болезненность в покое и при движении, утренняя скованность (до 1 ч и более), ограничение подвижности, изменение походки. Маленькие дети становятся раздражительными, могут перестать ходить. Встречаются кистозные образования, грыжевые выпячивания в области пораженных суставов (например, киста подколенной ямки). Артрит мелких суставов рук приводит к веретенообразной деформации пальцев. При ювенильном ревматоидном артрите часто поражается шейный отдел позвоночника (боль и скованность в области шеи) и ВНЧС («птичья челюсть»). Поражение тазобедренных суставов развивается обычно на поздних стадиях заболевания.
Может отмечаться субфебрилитет, слабость, умеренная спленомегалия и лимфаденопатия, снижение массы тела, замедление роста, удлинение или укорочение конечностей. Суставная форма ювенильного ревматоидного артрита нередко сочетается с ревматоидным поражением глаз (увеитом, иридоциклитом), резким падением остроты зрения.
Ревматоидные узелки характерны для РФ-положительной полиартрической формы заболевания, возникающей у детей старшего возраста, имеющей более тяжелое течение, риск развития ревматоидного васкулита и синдрома Шегрена. РФ-отрицательный ювенильный ревматоидный артрит возникает в любом детском возрасте, имеет сравнительно легкое течение с редким образованием ревматоидных узелков.
Системная форма
Системная форма характеризуется выраженными внесуставными проявлениями: упорной фебрильной лихорадкой гектического характера, полиморфной сыпью на конечностях и туловище, генерализованной лимфаденопатией, гепатолиенальным синдромом, миокардитом, перикардитом, плевритом, гломерулонефритом.
Поражение суставов может проявиться в начальный период системного ювенильного ревматоидного артрита или спустя несколько месяцев, принимая при этом хроническое рецидивирующее течение. Синдром Стилла чаще наблюдается у детей дошкольного возраста, для него характерен полиартрит с поражением мелких суставов. Синдром Висслера-Фанкони обычно возникает в школьном возрасте и протекает с доминированием полиартрита крупных, в т. ч. тазобедренных суставов без выраженных деформаций.
Осложнения
Осложнениями ювенильного ревматоидного артрита являются вторичный амилоидоз почек, печени, миокарда, кишечника, синдром активации макрофагов с возможным летальным исходом, сердечно-легочная недостаточность, задержка роста. Олигоартрит типа I сопровождается хроническим иридоциклитом с риском потери зрения, олигоартрит типа II – спондилоартропатией. Прогрессирование ювенильного ревматоидного артрита приводит к стойкой деформации суставов с частичным или полным ограничением их подвижности и ранней инвалидизации.
Диагностика
Диагностика ювенильного ревматоидного артрита основана на данных анамнеза и осмотра ребенка детским ревматологом и детским офтальмологом, лабораторных исследований (Hb, СОЭ, наличие РФ, антинуклеарных антител), рентгенографии и МРТ суставов, пункции сустава (артроцентеза). Критериями ювенильного ревматоидного артрита являются:
- Дебют до 16 лет.
- Длительность заболевания свыше 6 недель.
- Наличие минимум 2-3-х признаков:
- симметричный полиартрит,
- деформации мелких суставов кистей,
- деструкция суставов,
- ревматоидные узелки,
- позитивность по РФ,
- положительные данные биопсии синовиальной оболочки,
- увеит.
Рентгенологическая стадия ювенильного ревматоидного артрита определяется по следующим признакам:
- I — эпифизарный остеопороз;
- II — эпифизарный остеопороз с сужением суставной щели, единичными краевыми дефектами (узурами);
- III — деструкция хряща и кости, многочисленные узуры, подвывихи суставов;
- IV — деструкция хряща и кости с фиброзным или костным анкилозом.
Дифференциальная диагностика проводится с ювенильным анкилозирующим спондилитом, ювенильным псориатическим артритом, реактивным и инфекционным артритом, болезнью Бехтерева, болезнью Рейтера, СКВ, воспалительными заболеваниями кишечника (болезнью Крона, болезнью Уиппла), опухолями костей, острым лейкозом.
Лечение ювенильного ревматоидного артрита
Лечение ЮРА длительное и комплексное, начинается сразу после установления диагноза. В период обострения ограничивается двигательная активность (исключаются бег, прыжки, активные игры), запрещается пребывание на солнце. В питании ограничения касаются соли, белков, углеводов и жиров животного происхождения, сладостей. Рекомендуется пища с высоким содержанием растительных жиров, кисломолочная продукция с низкой жирностью, фрукты, овощи, прием витаминов группы В, РР, С.
Медикаментозная терапия ювенильного ревматоидного артрита включает симптоматические (противовоспалительные) препараты быстрого действия и патогенетические (базисные) средства, физиотерапию:
- в острый период суставного синдрома назначаются НПВС (диклофенак, напроксен, нимесулид)
- при необходимости используют глюкокортикостероиды (преднизолон, бетаметазон) внутрь, местно и внутрисуставно или в виде пульс-терапии.
- назначают базисные препараты-иммунодепрессанты (метотрексат, сульфасалазин).
- важным компонентом терапии ювенильного ревматоидного артрита является ЛФК, массаж, физиопроцедуры (лекарственный фонофорез, грязевые, парафиновые, озокеритовые аппликации, УФО, лазеротерапия) и лечение природными факторами.
Комплексная терапия позволяет снизить потребность в симптоматических препаратах, предупредить прогрессирование, продлить ремиссию и улучшить прогноз ювенильного ревматоидного артрита. При выраженных деформациях суставов и развитии тяжелых анкилозов показано протезирование суставов.
Прогноз и профилактика
Ювенильный ревматоидный артрит является пожизненным диагнозом. При адекватном лечении и регулярном наблюдении ревматолога возможна длительная ремиссия без выраженных деформаций и утраты функции суставов с удовлетворительным качеством жизни (учёба, работа по профессии). Риск обострения может сохраняться многие годы. Более неблагоприятный прогноз при раннем дебюте, непрерывно рецидивирующем течении, РФ+ полиартритной и системной формах ювенильного ревматоидного артрита, приводящих к развитию осложнений, выраженным ограничениям движений в суставах и инвалидизации.
Для профилактики обострений ювенильного ревматоидного артрита нужно избегать инсоляции, переохлаждения, смены климатического пояса, ограничить контакты с инфекционными больными, исключить профилактические прививки и прием иммуностимуляторов.
Источник
