Ювенильный артрит с увеитом

Эпидемиология
Ювенильный ревматоидный артрит (ЮРА) чаще встречается у девочек и манифестирует, как правило, в возрасте до 16 лет (наиболее часто в 2—8 лет).
Классификация
Отсутствует.
Этиология
Этиология заболевания не установлена. Среди возможных факторов, лежащих в основе патологического процесса, обсуждаются инфекционная природа заболевания, травма, иммунологическая предрасположенность, стрессовые состояния.
Патогенез
Механизм возникновения переднего увеита, по-видимому, связан с возникновением аутоиммунной внутриглазной реакции вследствие молекулярной мимикрии.
Клинические признаки и симптомы
Поражение суставов может протекать в виде моно-, олиго- или полиартрита. Фактором риска развития воспалительного процесса в глазу служит наличие моно- или олигоартрита, при полиартрите передний увеит встречается довольно редко. В большинстве случаев определение ревматоидного фактора дает отрицательный результат.
Наиболее часто хронический иридоциклит возникает у девочек с моно- или олигоартритом нижних конечностей и наличием антинуклеарных антител. Вторую группу риска составляют мальчики с моно-или олигоартритом, у которых выявляется рецидивирующий негранулематозный передний увеит, имеющий сходство с таковым при анкилозирующем спондилоартрите. У 75% мальчиков с моно-или олигоартритом имеется антиген HLA-B27; у некоторых из них в дальнейшем развивается анкилозирующий спондилоартрит.
У больных с острыми увеитами заболевание суставов начинается в возрасте 7,5—9 лет, в то время как у больных с хроническими иридоциклитами — в возрасте 4—6,3 лет. Примерно у 50% больных к возрасту 6 лет выявляется хронический увеит. Обычно поражение глаз возникает через несколько лет после поражения суставов, однако известны случаи манифестации заболевания с развития переднего увеита, а поражение суставов возникало спустя 2 мес — 11 лет.
Прогноз при увеите у мальчиков сходен с таковым при увеите, ассоцированном с HLA-B27. У девочек, обычно негативных по HLA-B27 и позитивных по антинуклеарному фактору, хронический увеит в большинстве случаев протекает бессимптомно, поэтому они должны наблюдаться офтальмологом с целью своевременного выявления поражения глаз. Обычно у этих детей обнаруживается неправильная форма зрачка из-за появления задних синехий или даже заращение зрачка. Как правило, клеточная реакция влаги передней камеры не превышает 2+ и уменьшается при местном применении ГКС. Степень тяжести увеита не зависит от активности артрита. По мере роста ребенка активность воспалительных изменений в суставах может уменьшаться и вообще исчезнуть, а воспаление в глазах сохраняется довольно долго, вплоть до взрослого возраста.
К возможным осложнениям хронического увеита относятся развитие лентовидной дистрофии радужки, образование задних синехий, катаракта (в 60% случаев), гипотония глаза, глаукома (в 20% случаев). Глаукома развивается вследствие пупиллярного блока или нарушения оттока в трабекулярной зоне. Примерно в 50% случаев выявляется лентовидная кератопатия, наличие которой существенно снижает зрительные функции. У некоторых больных заболевание протекает с выраженным воспалением в стекловидном теле, отеком макулярной зоны сетчатки и образованием макулярных складок.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливают на основании особенностей клинической картины поражения глаз и суставов.
Лабораторные методы исследования:
- определение антинуклеарных антител у девочек (положительный результат);
- определение ревматоидного фактора (чаще отрицательный результат);
- общий анализ крови (увеличение СОЭ);
- определение антигена HLA-B27 (положительный результат у мальчиков; у девочек обычно отрицательный).
Дифференциальный диагноз
Наиболее часто поражение глаз при ЮРА приходится дифференцировать с саркоидозом. При последнем выявляются поражение суставов и кожи, реже изменения в легких. Отличительными признаками поражения глаз при ЮРА служат наличие антинуклеарного фактора, изменение суставов, первичное поражение переднего отрезка глаза и отсутствие системных симптомов, характерных для саркоидоза.
Общие принципы лечения
Как правило, лечение проводят в амбулаторных условиях. Больные с ЮРА и хроническим передним увеитом нуждаются в динамическом наблюдении с целью своевременной диагностики латентного воспалительного процесса, служащего фактором риска развития осложнений. Для профилактики образования синехий следует использовать мидриатики.
В активном периоде заболевания показано местное применение ГКС:
Циклопентолат, 1% р-р, в конъюнктивальный мешок по 1 —2 капли 2 р/сут, 5—10 сут
+
Дексаметазон, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3—6 р/сут, 15—30 сут
+
Диклофенак, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3 р/сут, 15—30 сут
+
(при выраженном воспалении)
Фенилэфинефрин, 1% р-р, субконъюнктивально 0,2 мл в сочетании с дексаметазоном 1мг (0,25 мл) 1 р/сут, 5—10 сут.
При неэффективности инстилляций и субконъюнктивального применения ГКС:
Дексаметазон парабульбарно 2—3 мг/сут, 5—10 сут
+
(после окончания курса)
Бетаметазон парабульбарно 1,0 мл 1 р/нед, 3—4 нед или
Метилпреднизолон (депо) парабульбарно 40 мг 1 р/нед, 3—4 нед.
Длительное системное применение ГКС нежелательно, поскольку сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников и др.). При необходимости продолжения лечения рекомендуется прием ГКС короткими курсами или пульс-терапия.
Пульс-терапия:
Дексаметазон, 20—32 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 100—180 мг) или
Метилпреднизолон, 250—500 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 1,5—3 г ) или
Дексаметазон внутрь 0,025—0,05 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Метилпреднизолон внутрь 0,2—0,4 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Преднизолон внутрь 0,25—0,5 мг/кг 1— 2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2— 2,5 мес.
В неактивном периоде заболевания использование ГКС нецелесообразно, поскольку сопровождается увеличением риска появления помутнений хрусталика и повышения внутриглазного давления.
При образовании катаракты показано ее удаление. Предпочтительнее проводить ленсвитрэктомию на фоне противорецидивной терапии. Поскольку само по себе заболевание протекает с пролиферативным компонентом, а после операции наблюдается выраженная экссудативная реакция, не следует прибегать к имплантации линзы.
Значительные трудности представляет собой лечение глаукомы; нередко требуются повторные оперативные вмешательства.
Оценка эффективности лечения
Адекватная терапия способствует исчезновению симптомов воспаления, однако возможно развитие рецидивов.
Осложнения и побочные эффекты
Длительное системное применение ГКС у детей сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников).
Ошибки и необоснованные назначения
Использование антибиотиков, неэффективных при этом заболевании.
Прогноз
Прогноз заболевания различен у девочек и мальчиков. У девочек вследствие бессимптомного течения нередко значительное снижение зрительных функций из-за развития осложнений (катаракта и/или глаукома). У мальчиков прогноз более благоприятный, так как адекватная терапия обычно способствует быстрому исчезновению симптомов воспаления, хотя возможны рецидивы заболевания, а по мере роста ребенка появление анкилозирующего спондилоартрита.
Шток В.Н.
Опубликовал Константин Моканов
Источник
Статья посвящена проблеме увеита, ассоциированного с ювенильным идиопатическим артритом
Ювенильный идиопатический артрит (ЮИА) на современном этапе рассматривается как артрит неустановленной причины, возникший ранее 16-летнего возраста и протекающий не менее 6 нед. При ведении пациентов с ЮИА одной из важнейших проблем является возможность развития ревматоидного увеита. Увеит – воспаление различных частей сосудистой оболочки глаза, может проявляться покраснением глаза, болезненностью, светочувствительностью, снижением зрения, в этом случае диагностика не представляет сложности. В большинстве же случаев увеит протекает бессимптомно и может привести к значительной потере зрения и слепоте. Ревматоидный увеит рассматривается как внесуставное проявление ЮИА. В большинстве случаев ревматоидный увеит носит двусторонний характер, а при одностороннем процессе прогрессирование его с поражением контралатерального глаза часто отмечается в течение первых 12 мес. от манифестации суставного синдрома ЮИА [1]. Ранняя диагностика и своевременное начало терапии увеита, как топической, так и в рамках противоревматической терапии, позволят снизить частоту слепоты у пациентов с ЮИА, а также снизить бремя инвалидизации для пациента, его семьи и государства.
Факторы риска развития увеита при ЮИА:
– раннее начало, до 6–7 лет [2-5];
– повышение СОЭ [2];
– положительные антинуклеарные антитела [3–5];
– олигоартикулярный вариант [3–5].
Основной клинической задачей в ведении пациента с ЮИА и поражением глаз является подавление воспалительной активности, как суставного синдрома, так и увеита. Большинство современных противоревматических препаратов эффективны не только в отношении активности суставного синдрома, но и оказывают действие на активность увеита [6–9]. В то же время даже современные биологические высокоэффективные препараты не всегда предупреждают развитие так называемого увеита de-novo.
Цель и задачи исследования: на основе анализа городского регистра детей, получающих генно-инженерную биологическую терапию, изучить клинико-демографические данные пациентов, страдающих ЮИА с увеитом; оценить варианты течения увеита (одно- и двустороннее поражение глаз, активность процесса, дебют увеита по отношению к дебюту суставного синдрома); выявить варианты течения ЮИА, при которых достоверно чаще встречается увеит; оценить эффективность терапии.
Материал и методы
Проанализированы данные 53 пациентов, проживающих в г. Москве, в возрасте от 1 года до 17 лет, страдающих ЮИА с увеитом и находящихся на генно-инженерной биологической терапии (ГИБТ). Данные о пациентах были получены из Единого московского регистра пациентов, получающих генно-инженерную биологическую терапию [10]. В данный регистр включено 237 пациентов, получающих следующие генно-инженерные биологические препараты: этанерцепт, адалимумаб, тоцилизумаб, абатацепт. Нами проанализированы следующие показатели: структура вариантов течения ЮИА с увеитом, структура генно-инженерных биологических препаратов, сопутствующая базисная противовоспалительная терапия (метотрексат, циклоспорин А), использовавшиеся у данных пациентов.
Результаты исследования
1. Место увеита в популяции пациентов с ювенильным идиопатическим артритом
Всего в Москве на 01.06.2016 237 детей с ЮИА получают генно-инженерную биологическую терапию: 110 (46,4%) пациентов получают этанерцепт, 63 (26,6%) – адалимумаб, 46 (19,4%) – тоцилизумаб, 18 – (7,6%) абатацепт. Доля пациентов, страдающих ЮИА с увеитом, составляет 22,4% (53 пациента).
Клинико-демографические данные. Среди пациентов с ЮИА и увеитом, находящихся на ГИБП, 41 (77,4%) девочка и 12 (22,6%) мальчиков, средний возраст на период исследования составил 9,5 года (4 года – 17 лет). Средний возраст дебюта ЮИА, ассоциированного с увеитом, составил 3,4 года (1,0–12,5 года). Дебют ЮИА с поражением глаз в 3,8% случаев (2 человека) отмечался до начала суставного синдрома, в 13,2% случаев (7 человек) увеит выявлен параллельно с дебютом суставного синдрома, в 83% случаев (44 человека) – после дебюта суставного синдрома. У 66% пациентов (35 человек) увеит носит двусторонний характер. Антинуклеарный фактор был положительным у 20,8% пациентов (11 человек).
У 66% пациентов (35 человек) к настоящему времени достигнута ремиссия увеита, что свидетельствует о достаточно высокой эффективности ГИБП. Активность увеита сохраняется у 34% пациентов (18 человек). В настоящее время выявить достоверные причины сохранения активности увеита не удалось. У ряда пациентов ввиду недавно начатой ГИБТ еще не достигнута контрольная точка эффективности терапии, у другой группы пациентов в настоящее время достигнута ремиссия суставного синдрома, но сохраняется вялотекущее течение увеита.
Терапия биологическими препаратами инициируется в федеральных центрах: ФГАУ НЦЗД МЗ РФ, ФГБНУ «НИИ ревматологии им. В.А. Насоновой», УДКБ Первого МГМУ им. И.М. Сеченова, а также в Морозовской детской городской клинической больнице. Рабочей группой по детской ревматологии г. Москвы, разработан план диспансерного наблюдения за пациентами с ЮИА, в т. ч. ассоциированного с увеитом. Пациенты в обязательном порядке осматриваются офтальмологами с кратностью от 1 раза в 3 мес. до 1 раза в год, что позволяет своевременно выявлять увеит и контролировать лечение. Назначения офтальмолога включают местную терапию топическими кортикостероидами, мидриатиками и нестероидными противовоспалительными препаратами (НПВП). Квалифицированная офтальмологическая помощь в виде консультаций, а при необходимости и оперативного лечения оказывается в Московском НИИ глазных болезней им. Гельмгольца, а также в офтальмологическом отделении Морозовской ДГКБ.
Анализ терапии ГИБП больных с ЮИА и увеитом представлен на рисунке 1.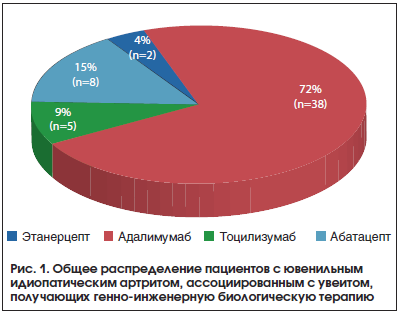
Доминирующее число пациентов (38 человек, 71,7%), страдающих увеитом, получают терапию адалимумабом. Это обусловлено высокой эффективностью терапии данным препаратом как в отношении активности суставного синдрома, так и активности увеита [7, 9, 11]. Отдельная группа пациентов (8 человек, 15,1%) получает терапию абатацептом, это связано с тем, что на сегодняшний день накоплен значительный успешный опыт в применении данного препарата у пациентов с увеитом [8, 12]. По данным регистра, тоцилизумаб используется у 5 пациентов. Из них в 2-х случаях как препарат первой линии (в первом случае у пациента с системной формой ЮИА, во втором случае – у пациента с полиартикулярным серонегативным вариантом ЮИА с высокой клинико-лабораторной активностью). В 2-х случаях тоцилизумаб используется как препарат второй линии (после применения адалимумаба, вследствие обострения суставного синдрома) и в 1 случае как препарат четвертой линии (после применения инфликсимаба, адалимумаба, абатацепта, вследствие обострения суставного синдрома на каждом из препаратов). В настоящее время появляются работы, свидетельствующие о высокой эффективности тоцилизумаба в отношении активности увеита и рекомендующие данный препарат во второй и третьей линии терапии [13–17]. Этанерцепт используется в 2-х случаях. В первом случае у ребенка с отягощенным анамнезом по туберкулезной инфекции, на фоне активности суставного процесса и увеита. Во втором случае увеит дебютировал на 4-м году от начала генно-инженерной биологической терапии этанерцептом.
Также нами рассчитана доля пациентов с увеитом по каждому генно-инженерному биологическому препарату (табл. 1). 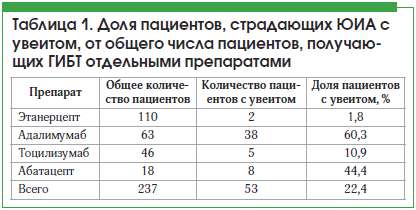
Как видно из таблицы 1, 60,3% (38 человек) и 44,4% (5 человек) пациентов, получающих терапию адалимумабом и абатацептом соответственно, страдают увеитом.
2. Структура вариантов течения ювенильного идиопатического артрита с увеитом у пациентов г. Москвы, получающих генно-инженерную биологическую терапию
В своей работе мы пользовались классификацией ЮИА Международной лиги ревматологических ассоциаций (ILAR). По данным нашего регистра, пациенты с псориатическим вариантом ЮИА и увеитом не зарегистрированы, зарегистрированные варианты течения ЮИА представлены в таблице 2.
Из таблицы 2 мы видим, что увеит достоверно чаще (p<0,05) встречается у больных с полиартикулярным серонегативным по РФ вариантом ЮИА – 26 пациентов (49,0%) и олигоартикулярным вариантом ЮИА – 22 пациента (41,5%).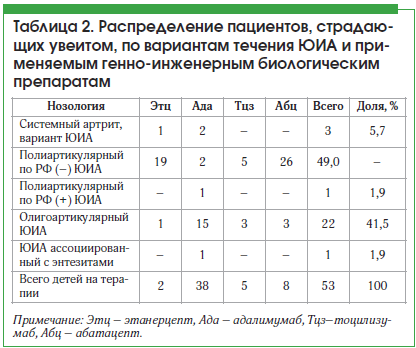
3. Место базисной противовоспалительной терапии в лечении ювенильного идиопатического артрита с увеитом
Всего из пациентов, страдающих увеитом и получающих ГИБП, сопутствующую базисную противовоспалительную терапию получают 44 пациента (83%), из них 42 пациента получают метотрексат в дозе от 7,5 до 20 мг/нед. и 2 пациента получают циклоспорин А в дозе 150–200 мг/сут (табл. 3).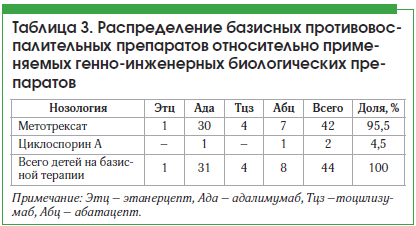
Выводы
1. Доля пациентов, страдающих ЮИА с увеитом, среди пациентов с ЮИА, получающих генно-инженерную биологическую терапию, составляет 22,4%.
2. Средний возраст дебюта ЮИА, ассоциированного с увеитом, составляет 3,4 года (1,0–12,5 года).
3. Дебют увеита в 3,8% случаев отмечался до появления суставного синдрома ЮИА, в 13,2% случаев – параллельно с ним, в 83% случаев – после развития суставного синдрома.
4. У 66% пациентов увеит носит двусторонний характер.
5. Активность увеита на фоне ГИБП сохраняется у 34% пациентов, у 66% пациентов увеит находится в состоянии ремиссии.
6. Доминирующее число пациентов (71,7%), страдающих увеитом, получают терапию адалимумабом.
7. В группах пациентов, получающих терапию адалимумабом и абатацептом, 60,3 и 44,4% соответственно страдают увеитом.
8. В структуре ЮИА с увеитом преобладает полиартикулярный серонегативный по РФ вариант – 49,0% и олигоартикулярный вариант – 41,5%.
9. Сопутствующую базисную противовоспалительную терапию получают 44 (83%) пациента с ЮИА и увеитом, получающих ГИБТ, из них 42 пациента получают метотрексат.
Источник
Терещенко А.В., Трифаненкова И.Г., Терещенкова М.С.,
Ерохина Е.В., Юдина Н.Н.
Актуальность
Увеиты являются наиболее частым экстраартикулярным проявлением ювенильного идиопатического артрита (ЮИА) и остаются одной из значимых проблем в офтальмологической практике в связи с, как правило, малозаметным началом и отсутствием жалоб у ребенка, что обусловливает позднюю диагностику, тяжесть течения, раннее возникновение широкого круга осложнений, нередко приводящих к необратимому снижению зрения [1,3,4]. Частота развития увеитов при ЮИА колеблется от 20 до 30%[2,6,7], в большинстве случаев патологический процесс носит билатеральный характер (до 70%)[5,8].
В связи с высоким риском инвалидизации пациентов в детском возрасте вследствие увеита, ассоциированного с ЮИА, необходиматщательная ранняя диагностика и дифференцированный подход к хирургическому лечению с учетом особенностей патологического процесса.
Цель
Представить результаты хирургического лечения хронического увеита при ювенильном идиопатическом артрите.
Материал и методы
Под наблюдением находились 26 детей (46 глаз) с увеитом, ассоциированным с ЮИА в возрасте от 5 до 16 лет (12 мальчиков, 14 девочек). В 77% случаев (35 глаз) процесс носил двусторонний характер.
Всем детям было проведено комплексное офтальмологическое обследование, помимо стандартных методов включавшее электроретинографию, ультразвуковое офтальмосканирование в В-режиме, спектральную оптическую когерентную томографию (СОКТ), ультразвуковую биомикроскопию (УБМ).
Для исключения иной этиологии воспалительного процесса все пациенты были осмотрены смежными специалистами и прошли углубленное клинико-лабораторное обследование.
В зависимости от особенностей клинической картины заболевания пациенты были разделены на три группы. В первую группувошли дети с передним увеитом (18 глаз), во вторую – со средним и заднимувеитом (12 глаз), в третью – с панувеитом (16 глаз). В каждой группе тактика лечения определялась, исходя из особенностей процесса на основании данных высокоточных методов диагностического обследования.
Результаты и обсуждение

Рис. 2б. Пациент Т., 4 года, панувеит, лентовидная кератопатия– после операции – скарификация поверхностных слоев роговицы, факоаспирация осложненной катаракты + ИОЛ

Рис. 3. Пациент Х, 5 лет, передний увеит, лентовидная кератопатия, сальные преципитаты на эндотелии, задние синехии, осложненная катаракта
Результаты предоперационного комплексного диагностического обследования в группах показали следующее. Упациентов первой группы в 15 случаях передний увеит сопровождался осложненной катарактой,в 4 – определялись признаки лентовидной дистрофии роговицы. Биомикроскопическиво всех случаях визуализировались множественные преципитаты на эндотелии,отмечалась неправильная форма зрачка из-за сформированных задних синехий, в 10 глазах под действием мидриатиков зрачок незначительно расширялся, визуализировались помутнения передней и задней капсулы, а также передних и задних кортикальных слоев различной степени выраженности(рис. 1, 3).Максимально корригированная острота зрения составляла 0,01-0,3. Повышение ВГД до 26-28 мм рт. ст.отмечено в 2 случаях.
Во всех вышеуказанных случаях (15 глаз) была выполнена факоаспирация осложненной катаракты с разделением задних синехий и имплантацией ИОЛ. На 2 глазах дополнительно проводилась скарификация поверхностных слоев роговицы для получения лучшего визуального эффекта. На 2-е сутки после скарификации роговица была полностью эпителизирована. Острота зрения в послеоперационном периоде была высокой и составила 0,5-0,8.По данным тонометрии, во всех случаях показатели ВГД в послеоперационном периоде соответствовали норме. Через 1-3 месяца после операции на 2 глазах отмечено снижение зрения до 0,3-0,4 за счет развития кистозного макулярного отека.
Во второй группе (12 глаз) исходная острота зрения с коррекцией составила от 0,1 до 0,6. Офтальмоскопически в 7 глазах определялся экссудат в стекловидном теле, а также эпиретинальный фиброз в макулярной области. По данным В-сканирования, во всех глазах в полости стекловидного тела визуализировалась экссудативная взвесь. По данным СОКТ, в 7 глазах наблюдались признаки эпиретинального фиброза; в 2 – выявлен диффузный макулярный отек в пределах перифовеальной области; в 5 – отек имел мелкокистозный характер с выходом за пределы перифовеа.
После проведенного консервативного медикаментозного противовоспалительного лечения на 4 глазах отмечено стихание патологического процесса и повышение остроты зрения до 0,6-0,8. На 3 глазах с выраженным тракционным компонентом на периферии и наличием витреомакулярного тракционного синдрома, где была выполнена витрэктомия, острота зрения составила 0,3-0,5.
После имплантации в витреальную полость препарата «Ozurdex» на контрольном обследовании через месяц у всех 5-ти пациентов отмечалось уменьшение высоты диффузного макулярного отека. Острота зрения повысилась до 0,7-0,8. В последующие 4-6 месяцев состояние центральной зоны сетчатки оставалось стабильным.
В третьей группес панувеитом острота зрения была значительно снижена (0,1-0,01). В 4-х глазах определялось повышение ВГД до 28-34 мм рт.ст. В 14 глазах были выявлены признаки лентовидной дистрофии роговицы. При ультразвуковом исследовании во всех случаях определялась выраженная экссудация в стекловидное тело с формированием акустически плотных мембран.
В данной группе пациентов при лентовидной дистрофии, распространяющейся на оптическую зону роговицы (10 глаз), существенно снижающей визуализацию глубжележащих структур проводилась скарификация эпителия и участков измененной боуменовой мембраны. Удаление помутневшего хрусталика осуществляли методом факоаспирации. Во всех случаях интракапсулярно имплантироваласьИОЛ. В случае наличия интенсивного помутнения стекловидного тела проводилась 3-х портовая 25-27 G-витрэктомия. Операция завершалась тампонадой витреальной полости силиконовым маслом. Острота зрения в данной группе пациентов после операции варьировала от 0,2 до 0,5. Завершение силиконовой тампонады осуществляли в сроки от 6-18 месяцев (рис. 2).
На 3-х глазах после выполнения антиглаукоматозной операции с имплантацией клапана Ахмед в послеоперационном периоде была достигнута стойкая нормализация ВГД, показатели аппланационной тонометрии не превышали 14-16 мм рт. ст. В остальных случаях вторичного повышения внутриглазного давления была назначена медикаментозная терапия.
Заключение
Применение комплексной высокоточной диагностики, грамотная интерпретация полученных данных, индивидуальный подход позволяют выбрать наиболее оптимальную тактику лечения детей с увеитами, ассоциированными с ЮИА.
Необходимо проведение дальнейших исследований для повышения эффективности лечения данной патологии.
Источник
