Как лечить воспаление суставов стопы подагра
Любопытно, что подагра на ногах обычно проявляется острым артритом пястно-фалангового сустава большого пальца стопы. От нее чаще всего страдают жители развитых стран. Пик заболеваемости у мужчин приходится на возраст 35-50 лет, у женщин – 55-70 лет. Низкую заболеваемость у молодых женщин можно объяснить влиянием эстрогенов на выведение уратов почками. С наступлением менопаузы гормональный фон женщин меняется, а уровень мочевой кислоты (МК) приближается к таковому у мужчин.
По статистике, подагру выявляют у 0,06-3% взрослого населения разных стран. Мужчины страдают от патологии в 20 раз чаще женщин. Частота бессимптомной гиперурикемии составляет 2-5% в США, 7% — в Испании, 17% — во Франции и 19,3% — в России. Особенно часто высокий уровень МК в крови выявляют у жителей Новой Зеландии, Филиппин, островов Тихого океана. В этих регионах распространенность гиперурикемии составляет 60%.
Приступ подагрического артрита — один из самых болезненных среди всех заболеваний опорно-двигательной системы. Самим больным кажется, будто их нога «зажата в капкане» или ее «грызет собака».
Откуда берется заболевание
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
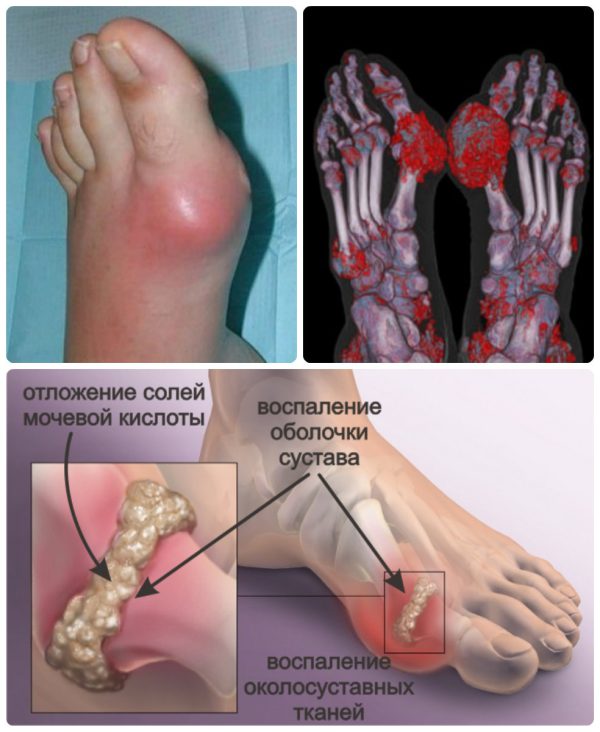
Возникновению типичных проявлений подагры на ногах предшествуют серьезные обменные нарушения. Поначалу у человека повышается уровень МК в крови, а в организме накапливается большое количество уратов. На фоне гиперурикемии игольчатые кристаллы моноурата натрия (МУН) откладываются в суставных хрящах, связках, сухожилиях, ушных раковинах и даже внутренних органах.
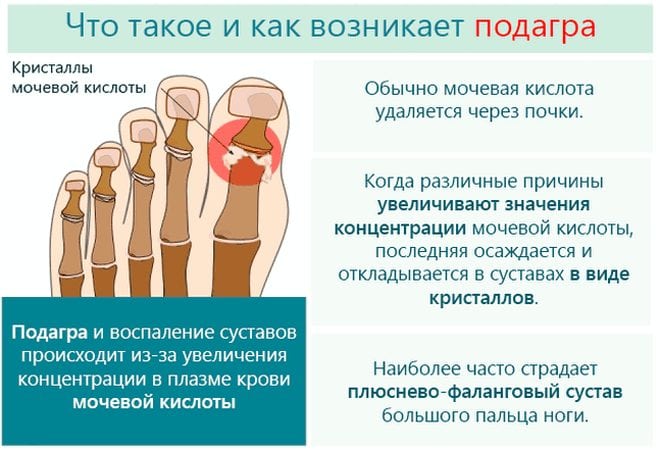
Обострение подагры на ноге могут спровоцировать употребление алкоголя, травма, переохлаждение, посещение бани или сауны. Первый приступ возникает через несколько лет после развития бессимптомной гиперурикемии. Со временем приступы случаются все чаще. Особенно неблагоприятно подагра протекает у лиц моложе 30 лет.
По механизму развития выделяют три формы нарушения пуринового обмена:
- Метаболическая. Развивается из-за чрезмерной продукции мочевой кислоты в организме. Причина — злоупотребление пищей, богатой пуринами (сардины, жирное мясо, субпродукты, сухое вино, пиво, кофе, шоколад, икра). Гиперурикемия может возникать из-за активного разрушения клеток при хронической гемолитической анемии, алкоголизме, гемобластозах.
- Почечная. Развивается из-за нарушения экскреции (выведения) мочевой кислоты почками. Патология может быть обусловлена почечными заболеваниями, артериальной гипертензией, обезвоживанием, действием алкоголя или некоторых лекарственных препаратов.
- Смешанная. При смешанной форме нарушения пуринового обмена одновременно повышается синтез мочевой кислоты и уменьшается ее выведение почками.
Стойкая гиперурикемия может возникать у больных, которые долго принимают мочегонные средства. Патология развивается даже у молодых женщин, пытающихся использовать эти препараты для похудения.
Признаки подагры на ногах
В 50-80% случаев острый приступ подагры возникает на фоне полного здоровья, без видимой причины. Чаще всего неприятные симптомы появляются ночью или рано утром. В патологию обычно вовлекаются плюснефаланговые суставы стопы.
Симптомы острого приступа подагры:
- боль. Болевой синдром имеет ярко выраженный характер. Пациенты не могут нормально передвигаться и вести привычный образ жизни;
- выраженная отечность мягких тканей. Периартикулярные ткани во время приступа становятся резко отечными и болезненными при пальпации;
- покраснение кожи. Кожные покровы в области воспаленного сустава приобретают багровый оттенок, становятся горячими на ощупь;
- повышение температуры тела. Во время острого приступа температура тела может повышаться до 38-39 градусов.
Первый приступ длится от трех до десяти дней и обычно проходит спонтанно, даже при отсутствии лечения. После него наступает ремиссия — на несколько месяцев или даже лет. Со временем обострения случаются все чаще, а заболевание постепенно переходит в хроническую форму. В запущенных случаях тело покрывается подагрическими тофусами – шишками или узелками, содержащими соли мочевой кислоты.
У многих людей кожные покровы над тофусами истончаются, что приводит к образованию свищей. Из них спонтанно выделяется содержимое, имеющее вид белой пастообразной массы.
Таблица 1. Стадии развития патологии
Стадия | Описание |
| Бессимптомная ГУ | Протекает без каких-либо проявлений. Выявить можно лишь с помощью лабораторных методов исследования. В крови пациентов обнаруживают повышенный уровень мочевой кислоты |
| Острый подагрический артрит | Отличительный признак — спонтанное начало и такое же внезапное исчезновение всех симптомов. После периодов ремиссии острые приступы развиваются снова и снова |
| Межприступная подагра | В период между атаками человек чувствует себя сравнительно хорошо. Однако каждое новое обострение протекает все тяжелее. С каждым разом периартикулярные ткани воспаляются все сильнее, а в патологию вовлекаются новые суставы |
| Хронический подагрический артрит | Развивается после нескольких атак острого подагрического артрита. У больного появляется тугоподвижность суставов, иногда возникают контрактуры и деформации. Анкилозы образуются редко |
| Хроническая тофусная подагра | Возникает не менее чем через 5 лет с момента первого приступа. На теле пациента появляется множество тофусов. Они локализуются в области суставов, на разгибательных поверхностях локтей, ушных раковинах, хрящевых перегородках носа |
Диагностика заболевания
Выявить острый подагрический артрит легко по характерным симптомам заболевания. Однако, прежде чем лечить подагру на ногах, нужно все-таки подтвердить диагноз.
Критерии Американской коллегии ревматологов, рекомендованные ВООЗ:
- Наличие кристаллов МУН в синовиальной жидкости.
- Тофусы, содержащие уратные кристаллы.
- Наличие, как минимум, 6 положительных симптомов из 12 нижеперечисленных:
- хотя бы два приступа острого артрита в анамнезе;
- отек или боль, которые локализуются в области І плюснефалангового сустава;
- максимальное проявление симптомов через сутки с момента начала приступа;
- вовлечение в воспалительный процесс только одного сустава;
- наличие подкожных узелков, внешне напоминающих тофусы;
- гиперемия кожных покровов над больным суставом;
- одностороннее поражение суставов ступни;
- наличие субкортикальных кист на рентгенограммах;
- асимметричный отек больного сустава;
- гиперурикемия;
- одностороннее поражение сустава большого пальца стопы;
- отсутствие бактерий во внутрисуставной жидкости.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Во время острого приступа уровень МК в крови находится в пределах нормы. Это может сбивать врачей с толку и даже затруднять диагностику. Поэтому решающее диагностическое значение играет выявление кристаллов МУН в синовиальной жидкости и наличие доказанных тофусов.
Во время исследования внутрисуставной жидкости врачи выявляют признаки воспаления. Чтобы отличить инфекционный артрит от подагрического, необходимо провести бактериологическое исследование. Для этого синовиальную жидкость высеивают и наблюдают за ростом патогенной микрофлоры. Отсутствие бактерий говорит в пользу подагрического артрита.
Достоверный метод диагностики подагры — поляризационная микроскопия. С ее помощью выявляют кристаллы желтого цвета и игольчатой формы, расположенные вне- и внутриклеточно.
Как лечить подагру на ногах
Лечение подагры на ногах различается в периоды обострения и ремиссии. Если в первом случае важна противовоспалительная терапия, то во втором – коррекция питания и прием препаратов, влияющих на обмен мочевой кислоты. Что касается бессимптомной гиперурикемии, пока нет общепринятого мнения о целесообразности ее лечения.
Согласно рекомендациям Европейской противоревматической лиги (EULAR), показания к снижению уровня мочевой кислоты в крови:
- рецидивирующие суставные атаки;
- появление тофусов;
- развитие артропатии;
- наличие типичных рентгенографических изменений в костях.
Основная задача лечения подагры на ноге — быстрое купирование острого приступа в дебюте заболевания и профилактика его рецидива. Большое значение также имеет предупреждение хронизации болезни и идущих за этим осложнений.
Основные принципы питания
Рациональное питание способствует снижению гиперурикемии и заметно облегчает течение подагры. Всем пациентам с этой патологией врачи назначают диету №6. Она исключает богатые пуринами продукты, ограничивает употребление натрия и животных жиров. Вместе с этим человек получает достаточное количество витаминов. Правильное питание — важная часть лечения при подагре на ногах.
Нужно полностью исключить из рациона:
- пиво, сухое вино и другие алкогольные напитки;
- жирное мясо, дичь, молодую телятину;
- все субпродукты;
- сладкие газированные напитки;
- форель, треску, сардины, мидии, сельдь, анчоусы.
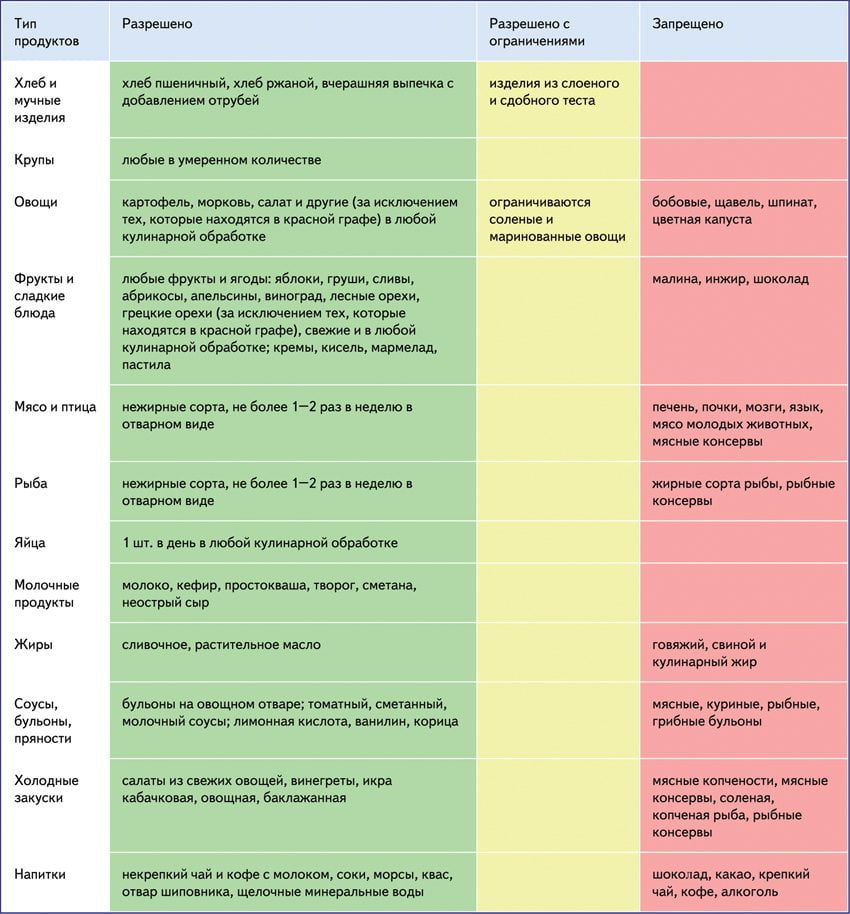
При подагре также необходимо ограничить употребление всех сортов мяса, бульонов, рыбы и ракообразных (креветки, крабы, лобстеры). Больным нужно кушать поменьше грибов, чечевицы, фасоли и шпината. Отварное мясо и рыбу можно в небольших количествах (200-300 граммов) и не чаще 2-3 раз в неделю.
Примерно у 60% пациентов, которые перенесли приступ подагры, на протяжении 12 месяцев возникает рецидив болезни. Для его предупреждения в межприступный период следует перейти на диетическое питание.
Для более быстрого выведения мочевой кислоты из организма нужно стимулировать диурез. С этой целью рекомендуется пить не менее 1,5 литра жидкости в сутки. Очень полезны чаи, морсы, соки и щелочные минеральные воды. Последние ощелачивают мочу, дополнительно стимулируя выведение МК.
Продукты, рекомендуемые при подагре:
- нежирные сорта мяса и птицы в отварном виде;
- хлеб и мучные изделия;
- отварная нежирная рыба;
- молоко, творог, сметана, кефир, сыр, простокваша;
- растительное и сливочное масла;
- свежие овощи;
- фрукты и ягоды в любой обработке;
- кофе и шоколад в небольших количествах.
Правильное питание уменьшает частоту и тяжесть приступов, но не излечивает болезнь. Поэтому, кроме диеты, человеку требуется еще и базисная медикаментозная терапия.
Препараты, регулирующие уровень МК в крови
Как вылечить подагру на ногах с помощью лекарственных препаратов? Обратитесь к врачу и пройдите обследование. После этого специалист назначит нужные лекарства и расскажет, как их принимать. Ни в коем случае не занимайтесь самолечением, поскольку это может привести к непредвиденным последствиям.
Таблица 2. Медикаменты, которые могут назначать для лечения подагры на ногах
| Препарат | Описание | Особенности применения |
| Аллопуринол | Согласно рекомендациям EULAR, является основным урикодепрессивным препаратом для снижения уровня мочевой кислоты при хронической гиперурикемии. Препарат блокирует фермент ксантиноксидазу, нарушая процесс образования МК | Лечение начинают с дозы 50 мг. Затем под контролем уровня МК каждые 2 недели ее увеличивают на 50 мг до достижения нормоурикемии. Поддерживающая доза препарата не должна превышать 100 мг |
| Фебуксостат | Является новым непуриновым антагонистом ксантиноксидазы, не уступающим по эффективности аллопуринолу. Препарат рекомендуют пациентам с хронической почечной недостаточностью, у которых долго сохраняется высокий уровень МК | Изначально препарат назначают в дозе 80 мг. Если через 2 недели уровень МК снизился недостаточно, дозу увеличивают до 120 мг |
| Пробенецид | Лекарство подавляет реабсорбцию мочевой кислоты в почечных канальцах, стимулируя ее выделение. Используется для борьбы с гиперурикемией при хронической подагре и приеме диуретиков | Сначала назначается в количестве 250 мг 2 раза в сутки. Через неделю дозу увеличивают в два раза. При недостаточной эффективности дозировку повышают каждый месяц. Максимальная суточная доза препарата – 2 г |
| Сульфинпиразон | Действует аналогично предыдущему средству. Противопоказан при почечной недостаточности, мочекаменной болезни, лейкопении, гастрите, язве желудка | Лечение также начинают с малых доз. Поначалу больному дают по 50 мг лекарства 2-3 раза в день, затем ежедневно на 100 мг больше до нормализации уровня МК в крови. Максимальная доза – 800 мг в сутки |
Не знаете, как лечить подагру на ноге? Идите к врачу! Только он сможет подобрать вам наиболее действенную схему лечения. Специалист лучше вас разбирается в препаратах и лучше вас знает, что и как нужно принимать.
Как вылечить острый приступ подагры на ноге
При остром подагрическом артрите врачи назначают своим пациентам Колхицин. Этот препарат особенно эффективен в первые 12-24 часа после появления неприятных симптомов. При адекватном использовании лекарства пациент отмечает улучшение самочувствия уже через 6-12 часов.
Колхицин может применяться в виде таблеток или внутривенным инъекций. Препарат дают больному строго по схеме. Принимать лекарство самостоятельно, без предварительной консультации с врачом, запрещено.
Как лечить острые боли при подагре на ногах? Для купирования болевого синдрома обычно используют высокие дозы препаратов из группы НПВС (Индометацин, Диклофенак, Нимесулид). При сильных болях, которые не удается снять Колхицином и нестероидными противовоспалительными средствами, пациенту назначают кортикостероидные гормоны (Метилпреднизолон, Кеналог). Лекарства вводят в синовиальную полость больного сустава.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Содержание:
- Что такое подагрический артрит?
- Симптомы подагрического артрита
- Причины подагрического артрита
- Диагностика подагрического артрита
- Как лечить подагрический артрит?
- Диета при подагрическом артрите
Одной из болезней современного общества является подагра. И хотя она относится к заболеваниям обмена веществ, основным её проявлением является поражение суставов.
Процесс очень специфичный, характеризуется упорным и длительным течением. Он может стать причиной тяжелых деструктивных процессов в суставах, что требует знакомства с истинным лицом этого врага человечества.
Что такое подагрический артрит?
Подагрический артрит – это один из разновидностей воспалительного поражения суставов, который обусловлен скоплением в суставных структурах кристаллов мочевой кислоты, её разрушающим действием на гиалиновый хрящ и околосуставные ткани. В приведенном определении заболевания четко указаны все ключевые механизмы развития и проявления этого процесса.
Если объяснить все по порядку, то комплекс патологических изменений состоит из последовательной цепочки:
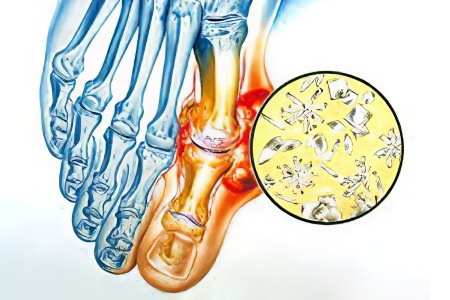
Нарушение обмена мочевой кислоты в сторону увеличения её количества в крови;
Оседание её кристаллов (уратов) на поверхности гиалинового хряща суставов;
Раздражение и повреждение суставных структур с развитием воспалительного ответа, который собственно и называется артритом;
Развитие последствий разрушительно процесса;
Околосуставные опухолевидные разрастания.
Для подагры также характерно поражение почек, сопровождающееся развитием нефрита и мочекаменной болезни, так как уратные камни откладываются и в лоханках почек и мочеточниках.
В большинстве случаев подагрический артрит поражает мелкие суставы (пальцев ног), реже – голеностопный и коленный суставы, пальцы рук, лучезапястный сустав и локтевой.
Заболеванию в большей степени подвержены лица мужского пола в зрелом возрасте (25-50 лет). Манифест подагрического артрита может возникнуть и в более раннем периоде. Характерно длительное течение процесса с постоянными рецидивами. Преимущественно поражаются мелкие суставы стоп, реже голеностопный сустав.
Истинная подагра встречается довольно редко, пожилые люди часто называют подагрой проявления артроза. Женщины болеют ею в 5 раз реже, чем мужчины. К группе риска относятся мужчины 40-50 лет и женщины старше 60 лет (в возрасте постменопаузы), так как это заболевание имеет некоторую связь с мужскими половыми гормонами.
Случаются и такие формы подагрического артрита, когда процессу подвергаются практически все крупные и мелкие суставы верхних и нижних конечностей. При медленно прогрессирующем течении постепенно в воспаление вовлекаются только небольшие сочленения. Заболевание редко вызывает тяжелые системные реакции, хотя они также могут иметь место. Помимо суставных проявлений подагра характеризуется почечными симптомами, которые являются результатом образования уратных камней.
Медицинской практике известны случаи тяжелого течения подагры с выраженной интоксикацией и массивными деструктивными процессами одновременно в нескольких крупных суставах. К счастью такие случаи возникают редко. Но, тем не менее, длительно текущий подагрический артрит рано или поздно приводит к нарушению функции пораженного сустава с возможной инвалидизацией больных.
Симптомы подагрического артрита
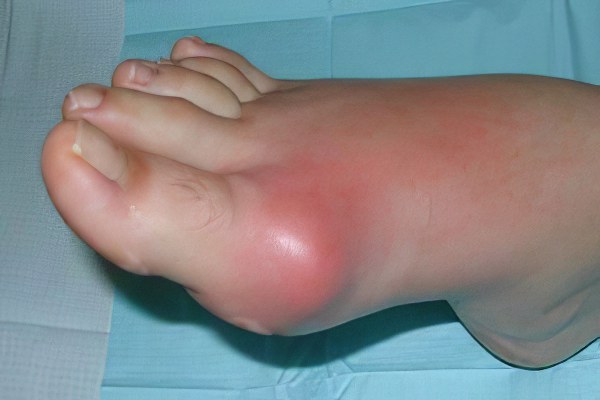
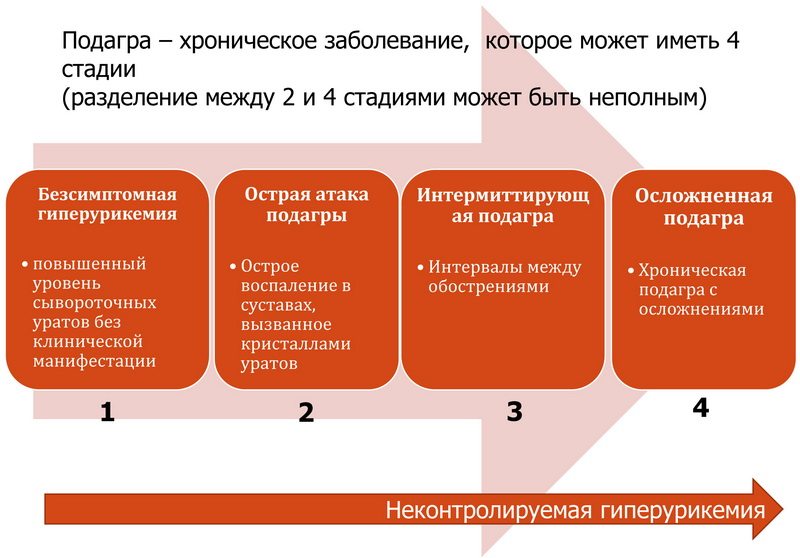
В развитии заболевания выделяют три периода:
Латентный, когда клинические симптомы отсутствуют и диагностировать начало болезни можно только по повышенному содержанию в крови мочевой кислоты (гиперурикемии);
Острый рецидивирующий, когда поражение суставов вызывает сильные подагрические приступы;
Хронический, при котором возможны длительные промежутки ремиссии.
Частота приступов может варьироваться от 1 раза в неделю-месяц до 1-2 раз в год.
Клиническая картина заболевания довольно типичная, что позволяет его вовремя диагностировать.
Первые проявления носят острый характер и состоят из:
Боль в области сустава большого пальца стопы;
Покраснение кожи над воспаленным суставом;
Усиление боли при движениях;
Повышение температуры тела выше нормальных цифр;
Одностороннее поражение;
Появление вокруг суставов, которые воспалялись, белесоватых подкожных разрастаний (тофусов);
Последовательные периодические боли в разных мелких суставах.
На некоторых из этих проявлений болезни стоит отдельно остановиться и детализировать основные моменты. В первую очередь – это манифестация процесса. Большой палец страдает первым в 90% случаев. Если на этом фоне не будут предприняты адекватные лечебно-диагностические мероприятия, то заболевание обязательно обретет прогрессирующее течение. Постепенно начнут воспаляться и болеть другие мелкие суставы.
Когда подагрический артрит характеризуется высокой активностью, кожа над пораженным суставом обязательно краснеет, что дополняется общей температурной реакцией. Длительное течение воспаления при подагре приводит к образованию тофусов (подкожных узелков) вокруг суставов. Они представлены элементами суставных тканей и мочевой кислоты.
Суставный хрящ постепенно разрушается, и в примыкающих к суставу костях образуются так называемые «пробойники» — полости, заполненные кристаллами моноурата натрия. Также кристаллы солей мочевой кислоты могут откладываться в окружающих сустав тканях и прямо под кожей над суставом в виде белесых плотных узелков – тофусов. Узелковые отложения и костные разрастания приводят к значительным изменениям внешнего вида ноги. При отсутствии лечения итогом может стать полная потеря трудоспособности и способности к самообслуживанию.
У женщин заболевание протекает значительно легче, чем у мужчин. Приступы не такие сильные и острые, тофусы и пробойники образуются крайне редко. Поэтому у женщин бывает сложно дифференцировать подагрический артрит с артрозом.
Причины подагрического артрита
Этиология заболевания до конца не изучена. К основным факторам риска его возникновения относятся:
Наследственная предрасположенность;
Неправильное питание: чрезмерное злоупотребление мясными продуктами, колбасами, шоколадом, крепким кофе и чаем, алкоголем. (Раньше подагру называли «болезнью аристократов»);
Наличие сопутствующих заболеваний, таких как сердечная недостаточность, гемобластозы, болезни почек, гормональные отклонения;
Употребление некоторых лекарств: средств от повышенного артериального давления, диуретиков, цитостатиков и т.д.
Различают также первичный и вторичный подагрический артрит:
Первичная подагра развивается в результате сочетания генетической предрасположенности и большого потребления пуринов с продуктами, перечисленными выше;
Вторичная подагра возникает вследствие наличия перечисленных заболеваний и приема лекарств.
Накопление в полости сустава микрокристаллов урата натрия может происходить бессимптомно в течение длительного времени, пока какой-либо фактор не спровоцирует острый приступ: физическое переутомление (длительная ходьба), травма, инфекция, стресс, переохлаждение, голодание или употребление большого количества «пуриновых» продуктов в сочетании с алкоголем.
Диагностика подагрического артрита

Ключевым моментом диагностических процедур является обнаружение кристаллов урата натрия в синовиальной жидкости суставов, как во время приступа, так и в период ремиссии. Синовиальную жидкость для анализа можно взять из любого крупного сустава, даже ни разу не подверженного воспалению, например, из коленного. Также для исследования может быть взято содержимое тофуса или любого другого биологического материала.
Гиперурикемия (повышенное содержание мочевой кислоты в крови) в сочетании с периодическим воспалением сустава большого пальца ноги не считается подтверждением подагры, это лишь маркер нарушения пуринового обмена. У многих людей с гиперурикемией подагра отсутствует.
При длительном течении заболевания имеет смысл проведение рентгеновского исследования. На ранней стадии болезни отсутствуют какие-либо характерные изменения. Затем на рентгеновских снимках появляются признаки, типичные для подагры: деструкции хряща, дефекты концевых участков костей, пробойники.
При развитии подагры на верхних конечностях достаточно сложно дифференцировать её с другими заболеваниями суставов: ревматоидным артритом, остеоартрозом и т. д.
Как лечить подагрический артрит?
За многие десятилетия официальная медицина не придумала ничего нового в лечении подагры и подагрического артрита. Весь лечебный процесс все также состоит из двух этапов: снятия воспаления и поддерживающей противорецидивной терапии.
Когда происходит обострение или первичное возникновение подагрического артрита необходимо:
Введение препаратов нестероидного противовоспалительного происхождения. Наиболее эффективны при подагре индометацин, ибупрофен (имет, нурофен), мовалис, ревмоксикам. Хорошо использовать их ступенчатое назначение с поэтапным применением инъекционных форм с заменой на таблетированные;
Применение препарата колхицин – специфическое противовоспалительное средство при подагре;
Местное использование мазей на основе НПВП: индометацин, дип-рилиф, долобене, ремисид;
Примочки и компрессы на основе полуспиртового раствора или димексида в 25% концентрации;
Физиотерапевтические процедуры: парафин и другие тепловые процедуры, лазеротерапия, магнитолечение, ЛФК, массаж, гимнастика.
Лечение самого заболевания включает следующие составляющие:
Соблюдение диеты (нормализация пуринового обмена);
Применение медикаментозных средств, уменьшающих синтез уратов;
Устранение причин гиперурикемии.
Чтобы искоренить проблему напрочь, нужно воздействовать на её основу – избыток мочевой кислоты. Для этого назначаются:
Аллопуринол. Относится к препаратам, которые уменьшают выработку мочевой кислоты в организме. Его аналогом является зилорик;
Пробенецид. Способствует выведению с мочой избытка кристаллов мочевой кислоты, что уменьшает проявления подагры. К препаратам этой группы относятся сулфинпиразон, этебенецид, антуран;
Урикозим. Оказывает непосредственное разрушающее действия на уже имеющиеся кристаллы уратов в организме.
Аллопуринол (Аллупол, Пуринол, Ремид, Милурит), относящийся к препаратам первой группы, наиболее предпочтителен. Показаниями к его использованию являются высокая гиперурикемия (свыше 0,6 ммоль/л), частые острые приступы артрита, наличие тофусов, почечная недостаточность. Начальная доза составляет 300 мг/сутки. В случае неэффективности её увеличивают до 400–600 мг/сутки, а при достижении существенных результатов постепенно снижают. Поддерживающая доза составляет 100–300 мг/сутки в зависимости от уровня гиперурикемии.
Аллопуринол способствует ослаблению приступов и размягчению тофусов, нормализации показателей мочевой кислоты. В первую неделю его приема возможно небольшое обострение симптомов, поэтому на этом этапе терапии его комбинируют с противовоспалительными препаратами, низкими дозами колхицина или НПВП. Если приступ подагры возник впервые, и Аллопуринол никогда ранее не принимался, категорически нельзя начинать принимать его для уменьшения боли. Если приступ возник на фоне приема Аллопуринола, нужно продолжать его принимать в прежней дозировке. При лечении возможны аллергические реакции (кожная сыпь).
Препараты второй группы имеют меньшее значение в лечении подагрического артрита. Их не применяют при высоком содержании мочевой кислоты в крови, при нефропатии и почечной недостаточности. Сульфинпиразон принимают по 200–400 мг/сутки в 2 приема с большим количеством щелочной жидкости. Дополнительное противопоказание – язвенная болезнь желудка.
Пробенецид (производное бензойной кислоты) назначается по 1,5–2,0 г/сутки. Бензойная кислота содержится в клюкве, а также в бруснике и её листьях. Поэтому клюквенные и брусничные отвары и морсы очень полезны больным подагрой.
Препараты разных групп можно комбинировать между собой, однако, как сказано выше, при серьезной патологии почек урикозурические средства противопоказаны. Также их можно применять только после полного купирования приступа острого артрита, иначе можно спровоцировать еще одно обострение. Во время лечения лекарственными средствами данной группы суточное потребление воды должно быть не менее 2,5-3 литров.
Лечение длительное (от нескольких месяцев до нескольких лет), перерывы в лечении обычно приводят к рецидивам. При соблюдении всех врачебных рекомендаций состояние больных нормализуется в течение первого месяца. Рекомендуется осуществлять ежемесячный контроль уровня мочевой кислоты и в зависимости от результатов анализов корректировать дозировки препаратов. Основную терапию можно дополнять физиотерапией, массажем, ЛФК.
При наличии лишнего веса рекомендуется похудеть, так как существует связь между избыточным весом, повышенным синтезом уратов и их пониженным выведением почками. Также следует отказаться от приема тиазидных мочегонных препаратов для снижения артериального давления и аспирина. Эти препараты повышают содержание в организме мочевой кислоты и могут спровоцировать приступ.
Во время обострений следует максимально снизить нагрузку на пораженный сустав. Дополнительно можно делать ледяные компрессы несколько раз в день продолжительностью 5-7 минут.
Только комплексный подход к лечению, включающий в себя противовоспалительную терапию, местные воздействия, диету и медикаментозные препараты, влияющие на метаболизм мочевой кислоты, может помочь в борьбе с подагрическим артритом.
Диета при подагрическом артрите
Учитывая, что подагра является следствием неправильного питания, то и её полного излечения невозможно достичь без четкого выполнения необходимых диетических рекомендаций. Именно поэтому подагрический артрит в большинстве случаев носит прогрессирующее течение. Но хотелось бы акцентировать внимание больных именно на важности такого лечебного мероприятия, как диетотерапия. Согласно медицинской номенклатуре она относится к диетическому столу №6.
Самый главный принцип – исключение продуктов, которые являются источником пуринов. Ведь при их распаде происходит мощный выброс мочевой кислоты, которая не успевает связываться и выводиться из организма. Его ориентировочный состав приведен в таблице.
Можно | Нельзя |
|
|
Как видно из приведенных данных, многое запрещено, но и достаточно продуктов для нормального здорового питания. Главное, о чем нужно помнить – недопущение избытка. Даже если случилось так, что человек не удержался и съел запрещенную пищу, то желательно сразу же принять соответствующие препараты, которые выводят или связывают продукты метаболизма мочевой кислоты.
Примерное меню при подагре на неделю

Понедельник:
Завтрак: творог с фруктовым киселем, кофе с молоком;
Ланч: Томатный сок;
Обед: овощной рисовый суп, хлеб, компот;
Полдник: яблоко, некрепкий чай с мармеладом;
Ужин: картофельные оладьи, зеленый чай.
Вторник:
Завтрак: каша на молоке, ржаной хлеб, ананасовый сок;
Ланч: груша, грецкие орехи;
Обед: Тушеный кролик, овощное рагу, компот;
Полдник: Апельсиновый сок;
Ужин: бутерброд с сыром, чай с молоком.
Среда:
Завтрак: Морковные котлеты со сметаной, морс;
Ланч: Банан;
Обед: Вегетарианский борщ со сметаной, отвар шиповника;
Полдник: грейпфрут, чай с джемом;
Ужин: тыквенная запеканка, зеленый чай.
Четверг:
Завтрак: вареное яйцо, бутерброд с сыром, чай с лимоном;
Ланч: стакан вишневого сока;
Обед: Форель, запеченная с картофелем, салат из овощей с маслом, морс;
Полдник: Кефир, пастила;
Ужин: Мюсли с орехами, морс.
Пятница:
Завтрак: гречневая каша, сваренная на молоке, зеленый чай;
Ланч: печеные яблоки с медом и орехами;
Обед: овощной салат, отварной рис, хлеб, апельсиновый сок;
Полдник: томатный сок;
Ужин: тушеный картофель, салат из свежих овощей, стакан обезжиренного молока.
Суббота:
Завтрак: яичница, кусок ржаного хлеба, кисель;
Ланч: персиковый сок, миндаль;
Обед: щи на бульоне из постного мяса, отвар шиповника;
Полдник: банан;
Ужин: суп из крупы, сырные палочки, чай с молоком.
Воскресенье:
Завтрак: кукурузная каша на молоке, кофе с молоком;
Ланч: кефир, пастила;
Обед: винегрет, хлеб, морс;
Полдник: яблоко;
Ужин: отварной тунец со свежими или тушеными овощами.
Спустя год лечения, при удовлетворительном самочувствии и отсутствии рецидивов, жесткие ограничения в питании могут быть сняты. В этом случае можно выбирать: либо продолжать придерживаться диеты и снизить дозировку принимаемых препаратов или вообще их отменить, либо продолжать приём медикаментов и допустить некоторые послабления в диете.

Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хир?

