Как образуются ураты при подагре

Берегите кальций
Фосфатные камни бывают двух видов: фосфатно-кальциевые и смешанные (или струвиты), состоящие из магниево-аммонийных фосфатов и солей кальция.
Фосфатно-кальциевые камни образуются и растут при щелочной реакции мочи и повышенном выведение фосфата кальция с мочой. Это бывает при заболеваниях с повышенной кислотностью желудочного сока, при длительном приеме препаратов, снижающих кислотность, при нарушении работы почечных канальцев. Кроме того, такие камни часто формируются при нарушении функции паращитовидных желез и обмена витамина D.
Струвиты образуются при хроническом воспалении в мочевых путях Бактерии-возбудители (чаще всего протей, кишечная палочка и бактерии из рода Pseudomonas) синтезируют ферменты, расщепляющие мочевину с образованием аммиака, который является обязательным компонентом струвитов. При этом моча сильно защелачивается (рН >7,5) и создаются условия для выпадения кристаллов солей. Струвиты растут быстро, часто становятся коралловидными и требуют оперативного вмешательства.
Цель диеты:
• создать условия для закисления мочи;
• уменьшить выделение кальция с мочой.
При фосфатно-кальциевых камнях больным рекомендуются продукты, повышающие кислотность мочи, богатые витаминами А и D: мясо, рыба, печень, сало, хлеб, мучные изделия, сливочное и растительное масло, яйца (одно в день), некрепкий чай, кофе с небольшим количеством молока. Разрешаются овощи, бедные щелочными валентностями и кальцием (горох, фасоль, чечевица, брюссельская капуста, тыква), кислые ягоды и фрукты (брусника, клюква, красная смородина, кислые яблоки, айва). Молоко и молочные продукты, а также растительная пища, кроме названных продуктов, ограничиваются.
Надо иметь в виду, что длительные пищевые ограничения кальция могут нанести вред организму, поэтому на фоне основной диеты один раз в неделю в рацион включают молоко и молочные продукты. Таковы классические рекомендации диеты №14 при фосфатных камнях.
Однако ряд диетологов обращают внимание на то, что животный белок способствует повышенному выделению кальция с мочой. При этом он может высвобождаться из костной ткани, что приводит к ее разрежению. Кроме того, животный белок является источником фосфора. Поэтому существует другой подход к диетическому питанию при фосфатных камнях.
Основу рациона составляют блюда из цельнозерновых злаков (хлеб, проростки, хлопья из ржи, пшеницы, овса, настои на злаках) и нешлифованных круп (каши), семя льна, растительное масло, бедные оксалатами ягоды и фрукты (в том числе в виде компотов и морсов с медом или неочищенным сахаром), тыква, репа, бобовые, морковь, капуста (особенно квашеная). Сметана добавляется в небольших количествах только в готовую пищу. В день можно съедать 1 яйцо с желтком (при этом взбитые белки из 2-3 яиц можно использовать для приготовления блюд), рыба и морепродукты разрешены 2-3 раза в неделю. Потребление соли и животного жира ограничивается. Мне представляется, что в пожилом возрасте предпочтительнее придерживаться этого варианта диеты.
Регулярное включение в рацион клюквы, клюквенного морса и сока снижает частоту развития мочевой инфекции. Это важный продукт для больных, имеющих смешанные камни, а также находящихся в группе риска. Кроме того, им стоит обратить внимание на пряные травы, которые используют как приправу: тимьян, фенхель, тысячелистник, тмин. При регулярном употреблении они способны оказывать выраженное противомикробное действие. Нормальная работа желудка и кишечника служит залогом здоровья почек. Поэтому надо следить за тем, чтобы их работа не нарушалась.
К чему ведет чревоугодие
При подагре нарушается обмен пуриновых оснований и мочевой кислоты. Это происходит по разным причинам, в том числе под действием наследственных факторов. Большую роль в развитии болезни играют и пищевые предпочтения: употребление большого количества продуктов, богатых пуриновыми основаниями, особенно мяса и мясопродуктов. Кратчайший путь к подагре при наличии генетической предрасположенности — это чревоугодие: частые обильные застолья с жирной мясной пищей и алкоголем, в том числе с пивом. Попадая в организм человека, пуриновые основания расщепляются до мочевой кислоты. При ее избытке почки не могут вывести ее полностью, и содержание мочевой кислоты в крови резко повышается. Вследствие этого она накапливается в организме. Кристаллы самой кислоты и ее солей откладываются в тканях (чаще в суставах рук и ног), а в перенасыщенной солями моче образуются уратные камни.
Соблюдение диеты дает хороший результат в профилактике обострений и снижении темпов прогрессирования заболевания.
Цель диеты:
• снизить уровень содержания мочевой кислоты в крови;
• повысить выделение мочевой кислоты почками;
• уменьшить риск образования уратных камней в почках;
• снизить риск повышения концентрации щавелевой кислоты и ее солей (оксалатов) в моче для профилактики образования смешанных камней.
Для лечения вне обострения и профилактики приступов подагры рекомендуется диета № 6 по М.И.Певзнеру. Она подразумевает исключение из рациона продуктов, богатых пуриновыми основаниями и мочевой кислотой, и ограничение продуктов, являющихся источниками оксалатов. Эти же продукты закисляют мочу и создают условия для выпадения кристаллов уратов и оксалатов.
Запрещаются: печень, почки, мозги, язык, мясо молодых животных, консервы, копчености, жирная, соленая, копченая рыба, бульоны — мясные, рыбные, грибные, куриные, животный жир, бобовые, щавель, шпинат, цветная капуста, инжир, шоколад, какао, кофе, крепкий чай.
Очень важно, изменив рацион питания, сдвинуть реакцию мочи в щелочную сторону. Это приводит к повышению растворимости кристаллов мочевой кислоты и предупреждает прогрессирование мочекаменной болезни. С этой целью в питании увеличивают количество молочных продуктов, овощей и фруктов включают в него щелочные минеральные воды. Защелачиванию мочи способствуют соки из огурцов, кабачков, настой листьев липы.
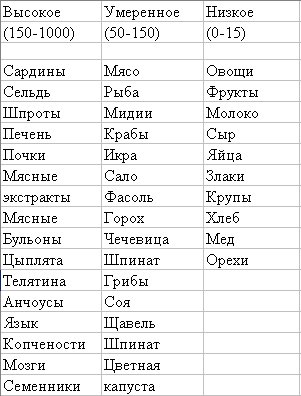
Содержание пуриновых оснований в продуктах (в мг на 100 г)
Особое внимание уделяется цитрусовым, в первую очередь лимонам. В определенной степени их можно расценивать как альтернативу цитратным смесям, которые обычно назначают для подщелачивания мочи и увеличения концентрации в ней цитратов. Считается, что регулярный прием 0,5 чашки свежевыжатого лимонного сока, разведенного водой и подслащенного медом, не только повышает выделение цитратов, но и уменьшает выделение кальция с мочой. Свежевыжатый апельсиновый сок также оказывает положительное действие на обмен цитратов, но не влияет на содержание кальция в моче и к тому же увеличивает количество оксалатов. Что же касается сока из грейпфрута, то у не которых больных он увеличивает риск образования камней.
Прежде всего, надо постараться определить состав камней. А пока происхождение камнем уточняется, соблюдать общие диетические рекомендации для всех видов мочекаменной болезни.
• Пить 1,5-3 л жидкости в день (вода, слабый чай, березовый сок, настой мелиссы, мяты, укропа, фенхеля). Избегать безалкогольных прохладительных напитков, содержащих много фосфорной кислоты, повышающей риск образования камней.
• Ограничить употребление соли и продуктов, содержащих ее в больших количествах.
Полезны овощи, фрукты и ягоды, богатые калием. Он оказывает выраженное мочегонное действие и тем самым благоприятствует выведению мочекислых соединений из организма. Фрукты и ягоды рекомендуется есть 2 раза в день, утром и вечером, за 40-60 минут до еды или через 2-3 часа после еды.
Для снижения насыщения мочи солями рекомендуется больше пить. Если нет противопоказаний со стороны сердечно-сосудистой системы, надо выпивать 2-2,5 л жидкости в день. При этом количество соли ограничивается до 5-7 г, чтобы избежать задержки жидкости в организме и снизить потребление натрия.
Ограничивают употребление тугоплавких животных жиров, богатых насыщенными жирными кислотами, так как установлена прямая взаимосвязь между их количеством в пище, возрастанием уровня мочевой кислоты в крови и уменьшением ее выделения с мочой. Нарушения обмена мочевой кислоты часто сопровождаются снижением чувствительности клеток к инсулину, поэтому рекомендуется меньше употреблять легкоусвояемых углеводов (продуктов из белой муки, сахара, сладостей). При избыточном весе это ограничение должно быть более жестким.
Режим питания дробный: 5-6 раз в день; в промежутках между приемами пищи и натощак надо обязательно пить хотя бы несколько глотков жидкости.
Мясо, птицу и рыбу предварительно отваривают: при варке до 50% содержащихся в продукте пуринов переходят в бульон. После отваривания из мяса, птицы, рыбы готовят разные блюда (тушат, запекают, жарят). В рацион мясные и рыбные блюда включают не чаще 2-3 раз в неделю. Порция мяса должна быть не более 100-150 г, рыбы — не более 170-200 г.
• Отказаться от пищевых концентратов (бульонные кубики, супы в пакетиках, соусы и т.д.), содержащих глутамат натрия, а также от других продуктов с избытком натрия.
• Исключить острые и жареные копчености, алкоголь.
• Ограничить потребление животных белков и жиров.
• Есть больше продуктов, содержащих калий и витамины (особенно группы B).
• Без совета врача не принимать препараты с повышенным содержанием кальция и витамина С.
При подагре следует обеспечить организм суточной нормой витаминов С (аскорбиновой кислотой), В1 (рибофлавином) и В3 (ннацином). Желательно получать эти витамины из натуральных продуктов.
Перед сном при подагре обязательно нужно выпивать стакан жидкости: некрепкий чай, чай с молоком или лимоном, кефир, отвар пшеничных отрубей, соки. Следует ограничить потребление продуктов, возбуждающих нервную систему (кофе, какао, крепкий чай, острые закуски, пряности и др.). Употребление спиртных напитков может провоцировать подагрические приступы, так как алкоголь ухудшает выведение почками мочевой кислоты.
При подагре полезно раз в неделю проводить разгрузочные дни — творожные, кефирные, молочные и фруктовые. В разгрузочные дни надо выпивать не менее 1,5-2 л жидкости. А вот голодание строго противопоказано. Оно приводит к резкому повышению содержания мочевой кислоты в крови и приступу подагры. Не меньший вред могут нанести высокобелковые диеты (мясо, рыба, сыр, молочные продукты, яйца), которые некоторые больные используют для борьбы с лишним весом.
В период обострения категорически запрещаются любые мясные и рыбные продукты. Основу диеты составляют молоко, молочнокислые продукты, кисели, компоты, овощные и фруктовые соки, некрепкий чай с молоком или лимоном, овощные супы, жидкие каши. В день надо пить до 2 л жидкости. Особенно полезны в такие дни щелочные минеральные воды.
Когда обострение затихает, можно включать в питание мясные блюда, но не чаще двух раз в неделю по 100-150 г отварного мяса. В остальные дни едят молочные продукты, яйца, крупы, картофель, овощи и фрукты. Такая диета назначается на 1-2 недели.
Татьяна Кравец,
кандидат медицинских наук
Источник
Подагра – заболевание, которое связано с нарушением пуринового обмена. Оно характеризуется повышением концентрации мочевой кислоты в крови (гиперурикемией) и отложением уратов в суставных или околосуставных тканях, почках и других органах. Для выявления подагрических тофусов ревматологи Юсуповской больницы применяют современные методы инструментальной и лабораторной диагностики.
Пациенты во время пребывания в клинике терапии находятся в палатах с европейским уровнем комфорта. Ревматологи составляют индивидуальную схему терапии каждого больного подагрой. Врачи используют эффективнейшие лекарственные препараты, зарегистрированные в РФ, которые позволяют добиться обратного развития подагрических тофусов, оказывают минимальное побочное действие. Медицинский персонал внимательно относится к пожеланиям каждого пациента.
Гистологически тофус при подагре представляет собой мелоподобный узел, который состоит из кристаллов моноурата натрия, белков и мукополисахаридов. Подагрические тофусы образуются при «естественном» течении подагры и отсутствии адекватной уратснижающей терапии через 7–10 лет от начала заболевания. Их частота достигает 34% и нарастает параллельно длительности болезни. Иногда подагрические тофусы могут быть первым клиническим проявлением подагры, предшествуя типичным приступам артрита

Причины и механизм развития
Подагрические тофусы образуются по следующим причинам:
- Неправильного применения уратснижающих лекарственных препаратов (неадекватной дозы, длительности применения, несвоевременного назначения уратснижающих препаратов, применения их в высоких дозах в момент острого приступа, отсутствия ориентации на достижение целевых значений мочевой кислоты);
- Широкой доступности безрецептурного отпуска нестероидных противовоспалительных препаратов, позволяющих быстро купировать первый приступ, в результате чего больной подагрой остаётся вне поля зрения врача-ревматолога;
- Отсутствия профилактики обострений приводит к тому, что пациенты обращаются за медицинской помощью уже на стадии образования тофусов при подагре;
- Низкой приверженности больных систематическому применению уратснижающих препаратов в межприступный период;
- Длительного применения препаратов, которые вызывают повышенное содержание уровня мочевой кислоты в крови (тиазидных и петлевых диуретиков, ацетилсалициловой кислоты, рибоксина).
Подагрические тофусы обусловливают постоянное воспаление в тканях, повышение воспалительных маркеров в синовиальной жидкости, суставе, в крови. В конечном итоге они приводят к эрозивно-деструктивному поражению суставов и формированию нескольких хронических заболеваний, связанных между собой единым механизмом развития.
Недостаточный контроль уровня мочевой кислоты в сыворотке крови приводит к вовлечению в воспалительный процесс все новых и новых суставов. Этот процесс сопровождается формированием внутрикостных и внутрикожных тофусов. Они могут вскрываться, формируя характерные трудно заживающие дефекты кожи. Тофусы при подагре вызывают у пациента физический и эстетический дискомфорт, функциональную недостаточность, снижают качество жизни, трудоспособность пациентов, нередко приводят к инвалидности.
Ревматологи Юсуповской больницы при наличии у пациента подагрических тофусов проводят тщательное мониторирование уровня мочевой кислоты в сыворотке крови, адекватно применяют уратснижающие препараты (прежде всего аллопуринол или фебуксостат), рекомендуют пациенту модифицировать способ жизни. Эти мероприятия приводят к обратному развитию тофусов при подагре, вплоть до их полного исчезновения.
Интенсивную медикаментозную уратснижающую терапию проводят пациентам с серьезными последствиями тофусного поражения суставов. Тяжёлые случаи подагры с образованием тофусов обсуждают на заседании Экспертного Совета с участием профессоров, доцентов, врачей высшей категории. Ведущие специалисты в области ревматологии проводят динамическое наблюдение пациентов, быстро реагируют и гибко назначают препараты в зависимости от клинической ситуации.
Симптомы и диагностика
Дебютом подагры считают острый приступ подагрического артрита, однако у некоторых пациентов заболевание начинается одним или несколькими приступами почечной колики, обусловленными уратным нефролитиазом. «Суставная атака» при первичной подагре возникает на пятом десятилетии жизни человека. Появление её в более раннем возрасте позволяет предположить наличие у пациента ферментативного дефекта метаболизма уратов. Острый подагрический приступ чаще всего провоцируют следующие факторы:
- Травма (потёртость вследствие ношения обуви малого размера);
- Приём избыточного количества алкоголя (особенно вина и пива);
- Острые инфекционные заболевания;
- Хирургические вмешательства;
- Переохлаждение.
Суставная атака может возникнуть внезапно, в любое время суток, но чаще ночью или рано утром. Первый приступ развивается по типу моноартрита первого плюснефалангового сустава, но могут поражаться голеностопные и коленные суставы. Боли носят выраженный характер, резко усиливаются при давлении на сустав. У женщин в дебюте заболевания чаще развивается поражение двух, трёх или многих суставов.
Быстрое нарастание местных симптомов воспаления достигает максимума за несколько часов. У пациента возникает выраженное покраснение в области сустава, напоминающее флегмону. Повышается температура тела, увеличивается скорость оседания эритроцитов и содержание лейкоцитов в крови. Приступ подагры в большинстве случаев завершается через 3-7 суток. По мере прогрессирования заболевания подагрические атаки учащаются и становятся б длительными. У некоторых пациентов подагра протекает без светлых промежутков с быстрым формированием тофусов.
При хронической подагре в патологический процесс постепенно вовлекаются мелкие суставы нижних и верхних конечностей. Болевой синдром выражен в меньшей степени, чем при остром подагрическом артрите. У пациентов возникает тугоподвижность суставов, хруст в суставах, нарушение формы за счёт быстрого деления клеток в мягких тканях суставов.
Хроническая тофусная подагра характеризуется следующими признаками:
- Наличием подагрических тофусов;
- Хроническим артритом;
- Поражением почек;
- Мочекаменной болезнью.
Излюбленным местом локализации тофусов при подагре являются структуры сустава, кожа, почки. Подагрические тофусы могут образовываться практически во всех органах и тканях. В суставах тофусы могут обнаруживаться уже после первого эпизода подагры. Без лечения подагры тофусы развиваются у 50% пациентов. Они часто располагаются в области пальцев стоп, коленных суставов, кистей, ушных раковин. Кожа над тофусом может изъязвляться. Спонтанно выделяется пастообразное содержимое тофуса белого цвета. Раннее появление подагрических тофусов наблюдается при некоторых формах ювенильной подагры, у женщин пожилого возраста, которые принимают мочегонные препараты, при заболеваниях почек, сопровождающихся повышением уровня мочевой кислоты в крови.
Для диагностики подагры при наличии тофусов ревматологи назначают исследование концентрации мочевой кислоты в сыворотке крови. Ключевым моментом диагностики подагры является выявление кристаллов моноурата натрия в синовиальной жидкости. Их поиск проводят в синовиальной жидкости, полученной из воспаленного сустава. При хроническом течении подагры определение кристаллов моноурата натрия из невоспалённого сустава позволяет установить точный диагноз в межприступный период.
На рентгенограммах поражённого сустава в начале заболевания определяется сужение суставной щели, деструкция суставной поверхности. Типичным, но поздним признаком подагры является симптом «пробойника». Патоморфологическим субстратом этого рентгенологического феномена является внутрикостный тофус. Впечатление о кистозном образовании создаётся из-за того, что кристаллы МУН не задерживают рентгеновских лучей. Выявляя «пробойник», ревматологи определяют, как хроническую тофусную стадию болезни. Тофусы при подагре можно увидеть на фото на ногах.

Лечение
Для лечения подагры ревматологи направляют усилия на купирование острого подагрического артрита и проводят систематическую терапию нарушений пуринового обмена. Важным компонентом лечения подагры является соблюдение пациентом диеты с низким содержанием пуринов. При составлении меню диетологи исключают из рациона блюда, приготовленные из печени, мозгов, почек, лёгких, мяса птиц животных, грибных и мясных бульонов, студня.
Пациентам не следует употреблять в пищу рыбу, грибы, острые закуски, приправы, бобы, чечевицу, зеленый горошек, фасоль, соленья. Не рекомендуется употребление крепкого чая, кофе, какао, шоколада. Спиртные напитки ухудшают выведение почками мочевой кислоты и провоцируют приступ подагры. Поскольку подагра почти всегда сопровождается повышением уровня в крови щавелевой кислоты, в рационе пациентов с подагрическими тофусами ограничивают щавель, ревень, шпинат, перец, сельдерей, редис, брюкву. При всех формах подагры назначают обильное питьё: отвар шиповника, яблок, молоко, соки из свежих фруктов, ягод, мочегонный чай.
Лечение острого подагрического приступа начинают как можно раньше, предпочтительно в течение 24 часов от начала артрита. Ревматологи при остром приступе подагры назначают пациентам терапевтические дозы нестероидных противовоспалительных средств или колхицин. При непереносимости этих препаратов или невозможности их применение проводят лечение глюкокортикоидами. Антигиперурикемическая терапия направлена на стойкое снижение концентрации мочевой кислоты в сыворотке крови, предотвращение прогрессирования заболевания, обратное развитие подагрических тофусов.
Пациентов с подагрой госпитализируют в клинику терапии при наличии следующих показаний:
- Артрит, который длится более трёх месяцев, несмотря на адекватную терапию нестероидными противовоспалительными препаратами;
- Лечение артрита и подбор антигиперурикемической терапии у пациентов с тяжелой сопутствующей патологией (сахарным диабетом, артериальной гипертензией, ишемической болезнью сердца, хронической сердечной недостаточностью, почечной недостаточностью);
- Пожилой возраст пациентов.
Тщательный сбор анамнеза, внимательный осмотр пациента и знание диагностических критериев подагры помогают врачам Юсуповской больницы диагностировать заболевание без существенных затруднений. Приём нестероидных противовоспалительных препаратов в сочетании с соблюдением диеты позволяет повысить эффективность лечения острого подагрического артрита и улучшить качество жизни пациентов.
Удаление тофусов при подагре производят на руках, ногах, любой другой части тела. Операцию хирурги выполняют амбулаторно под местной анестезией. Врач из небольшого разреза иссекает сумку с патологическими тканями и с бело-серым содержимым. После промывания растворами антисептиков накладывает косметические швы.
Швы снимают на 7-10 сутки. Ревматологии проводят коррекцию дальнейшего лечения. Удалять тофусы при подагре необходимо своевременно, так как при отсутствии своевременного вмешательства патологические изменения в суставах и окружающих тканях прогрессируют. Это приводит к развитию деформирующего артроза первого плюснефалангового сустава на стопе, коленных суставов и суставах кистей. При наличии подагрических тофусов записывайтесь на приём к ревматологу Юсуповской больницы, позвонив по телефону контакт центра.
Источник
