Код диагноза по мкб подагра
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Подагра.
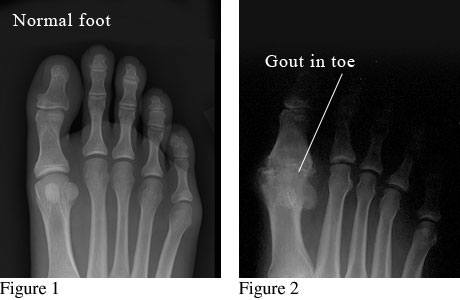
Характерное поражение I плюсневого сустава при подагре
Описание
Подагра – это заболевание метаболического плана, с нарушением в системе пуринового обмена, связанное с избытком мочевой кислоты в организме. Подагра в большинстве случаев поражает мужское население, статистические данные указывают на частоту встречаемости в 0,1%.
Причины
Подагра связана с нарушением метаболизма пуринов, обусловленным генетическими дефектами в системе ферментов, участвующих в образовании мочевой кислоты, а также избыточным поступлением в организм продуктов пуринового обмена и избыточным синтезом мочевой кислоты либо нарушением выделения мочевой кислоты почками.
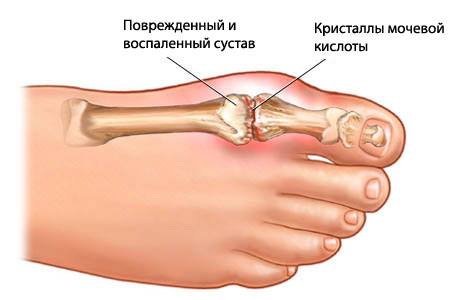
Подагрическое поражение суставов
Симптомы
Типична картина первого приступа, который возникает внезапно (обычно в ночное время) у мужчин старше 30 лет после употребления алкоголя, мясной жирной пищи, эмоциональных стрессов и травм и проявляется сильной болью в первом плюсне-фаланговом суставе I пальца стопы по типу моноартрита. Сустав опухает, кожа ярко-красного либо багрового цвета, горячая на ощупь. Воспаление быстро распространяется на всю стопу, кожа истончается, делается сухой и блестящей. Боль интенсивная, усиливается при попытке изменить положение стопы, повернуться. Описанная симптоматика развивается на протяжении нескольких часов от начала приступа, сохраняется в течение недели, затем спонтанно проходит, функция сустава восстанавливается. Подобные приступы могут повторяться несколько раз в год, при этом исчезает характерная локализация, воспаление может развиться в мелких суставах стопы, в коленном или голеностопном суставах, однако повторные приступы еще не сопровождаются множественным вовлечением в процесс суставов. На высоте приступа возможно повышение температуры до 39-40С. Изменения суставов вне приступа не наблюдаются.
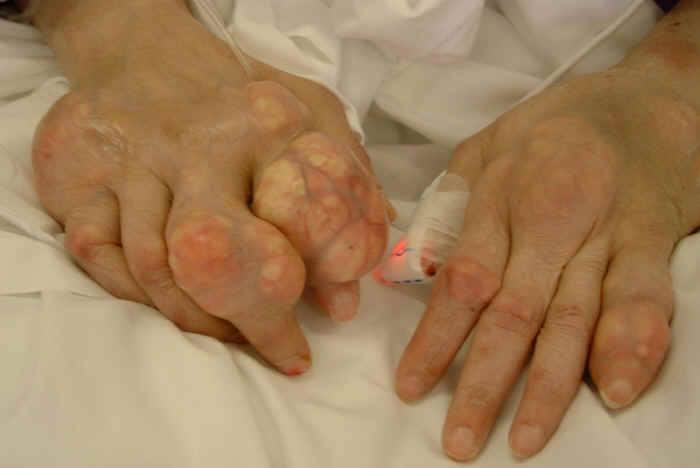
Через несколько лет развивается распространенный полиартрит с появлением характерных подагрических узелков – тофусов. При развернутой картине суставного поражения меняется выраженность воспалительных явлений – боль сохраняется, однако яркая окраска кожи и быстро развивающийся отек не выражены. В то же время в суставах появляются выраженный мелкий хруст, боль при пальпации и нагрузке, уплотнение периартикулярной ткани, деформации, что приводит к снижению функции суставов. Подагрические узелки беловато-желтоватого цвета, величиной от просяного зерна до горошины, представляют собой отложения уратов натрия, окруженного соединительнотканной капсулой без признаков окружающего воспаления. Локализуются они в области ушных раковин, локтевых суставов (где возможна их большая величина и развитие бурсита), суставов кистей и стоп. Тофусы могут располагаться в периартикулярной ткани и эпифизах костей, разрушая соответствующие структуры. Сами по себе тофусы могут изъязвляться, вскрываться, тогда из них выделяются крошковатые кремовые массы (кристаллы мочевой кислоты), что подтверждает диагноз.
Из висцеральных проявлений подагры наблюдаются поражение почек – «подагрическая почка»: мочекаменная болезнь, интерстициальный нефрит (протеинурия, эритроцитурия, циллиндрурия, гипертензия). В дальнейшем, спустя продолжительный срок от начала заболевания, развивается почечная недостаточность.
Подагра может протекать в виде острых приступов, чередующихся с периодами ремиссии. При подостром течении обострения длятся 1-2 месяца с вовлечением многих суставов, их деформацией и четкой рентгенологической картиной, тофусами, поражением почек. Обострение сопровождается повышением температуры и изменениями лабораторных показателей. При хроническом течении подагры болезнь начинается исподволь, характеризуется медленным прогрессированием процесса в нижних конечностях с деформациями, контрактурами и ограничением подвижности, что значительно затрудняет диагностику.
Следует помнить о возможности развития вторичной подагры, когда за счет избыточного эндогенного распада ядер лейкоцитов или других клеток образуется большое количество пуриновых производных, что приводит к гиперурикемии и сопровождается артропатией, мочекислым диатезом. В этих случаях основными являются заболевания крови (лейкоз, миелопролиферативные процессы), злокачественные новообразования, интоксикация свинцом.
Боль в голеностопе. Ломота в суставах. Ломота в теле.
Диагностика
Специфический тест – повышение уровня мочевой кислоты в крови выше 0,06-0,07 г/л после предварительного трехдневного пребывания на безмясной диете. Желательно определение кристаллов уратов натрия в синовиальной жидкости, а также в содержимом тофуса в случае его изъязвления либо при биопсии. Неспецифические показатели воспаления отражают активность процесса – увеличение СОЭ, появляется С-РП, лейкоцитоз.
При первых приступах характерных рентгенологических признаков нет. Лишь через несколько лет от начала болезни появляются костные полости с гладкими краями, расположенные отдельно или группами (внутрикостные тофусы). Для артрита первого пальца стопы характерно поражение сесамовдных костей, которые могут полностью разрушиться; типично также разрушение коркового вещества костей с увеличением тени мягких тканей за счет отложения в них уратов и образования тофусов. При длительном течении подагры могут быть изменения, носящие неспецифический характер типа деформирующего остеоартроза.

Рентгенограмма суставов при подагре на снимке справа
Лечение
Лечение подагры включает в себя диету, лекарственную терапию и физиолечение.
Больным подагрой людям рекомендованы особенные диетические принципы с пониженным содержанием пуринов в продуктах. Следует также уменьшить калорийность потребляемых блюд. Для легкой степени подагрического процесса этих мероприятий бывает достаточно, чтобы предотвратить дальнейшее его развитие.
Рекомендуется увеличение в своем рационе молочно-растительных продуктов. Разрешенное количество белка составляет не более 1 г/кг. Следует исключить чай, кофе, субпродукты, шоколад, наваристые бульоны, как мясные, так и рыбные, уменьшить потребление жирных продуктов, алкоголя. Необходимо помнить, что излишек соли неблагоприятно влияет на обменные процессы. Оптимальное количество потребления жидкости составляет до 2,5 л чистой воды, что обеспечивает адекватное мочеотделение. Для профилактики камнеобразования необходимо употребление щелочной минеральной воды.
Медикаментозная коррекция при подагре включает назначение таких препаратов, как урикодепрессанты. Их механизм действия состоит в подавлении выработки мочевой кислоты. Наиболее популярен препарат алопуринол. Назначают аллопуринол в соответствии со схемой дозировок, с постепенным снижением. Существует также класс урикозурических средств, направленных на усиление выведения мочевой кислоты из организма.
В стадии полной или неустойчивой ремиссии при подагре прописывают физио- и бальнеопроцедуры, грязевые и парафиновые аппликации, радоновые или сероводородные ванны. УФ-облучение следует назначать на область пораженного сустава и начинают как можно раньше, что может предотвратить начинающийся приступ. Применение калий-литий-электрофореза способно уменьшить болевой синдром и улучшить подвижность суставов. Процедуры ультразвука и ультрафонофореза гидрокортизона на пораженные участки оказывают болеутоляющее, рассасывающее и противовоспалительное действие. Комплексное лечение и реабилитация больных подагрой вне обострения должны включать лечебную гимнастику, которая способствует сохранению двигательной активности.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Острый подагрический артрит.
Описание
Острый подагрический артрит — это острейшее быстротечное воспаление, обусловленное как прямым воздействием кристаллов мочевой кислоты, так и опосредованным — активацией нейтрофилов и клеток синовиальной жидкости. Фагоцитоз кристаллов лейкоцитами с разрушением лизосом и высвобождением лизосомальных продуктов, а также хемотаксических веществ, активацией комплемента, калликреиновой системы способствуют быстрому развитию острого воспалительного процесса.
Поражается, как правило, один из суставов, преимущественно нижних конечностей, с почти обязательным (а в половине случаев и дебютирующим) поражением сустава 1 пальца стопы. Резчайшая боль, невозможность малейшего движения в пораженном суставе, даже прикосновения простыни, яркая гиперемия и отек, возникающие остро (в течение нескольких часов, обычно под утро), — вот типичные признаки острого подагрического артрита.
Симптомы
Острый подагрический артрит длится несколько дней и бесследно проходит даже без лечения. После первой атаки подагры примерно у 10% больных отмечается многолетняя ремиссия, но у большинства уже в течение 1-го года регистрируются 1—3 рецидива либо ежемесячные (реже — еженедельные) приступы. При эпидемиологическом исследовании (Framingham stady, 1967) выявлена прямая зависимость между уровнем урикемии и возможностью развития подагрических кризов. Так, при уровне мочевой кислоты в крови 6,0—6,9 мг/дл подагра регистрировалась в 1,8%, а при уровне 7,0—7,9 мг/дл — в 11,8% случаев.
По мере накопления мочевой кислоты в организме могут изменяться кок частота, так и характер обострений подагры; возможны непрерывно рецидивирующие приступы и в редких случаях — необычно тяжелые атаки. У 4 из наблюдаемых нами больных подагрический криз протекал крайне тяжело, с одновременным развитием множественного артрита, образованием тофусов, их воспалением, изъязвлением и выделением густой мелоподобной массы с большим количеством кристаллов мочевой кислоты (описываемая в литературе псевдофлегмонозная форма подагрической атаки), Отличить подагрический артрит от других острых моноартритов (пирофосфатного, при отложении кальция, септического артрита и ) позволяет пункция сустава с исследованием синовиальной жидкости с помощью поляризационной микроскопии. Окончательным патогномоничным признаком острого подагрического артрита служит наличие типичных кристаллов моноурата натрия внутри или вне лейкоцитов, Рентгенологическое исследование пораженного воспалением сустава при данном заболевании не имеет диагностической ценности и только на поздних стадиях выявляет периартикулярные отложения, уменьшение плотности костной ткани, наличие костных полостей, Несмотря на яркость клинической симптоматики подагрической суставной атаки диагноз подагры нередко бывает запоздалым. Так, из 100 наблюдавшихся нами за последние годы пациентов с подагрой более чем у 80%, как свидетельствуют данные анамнеза, распознать заболевание удалось через 8 лет и более от начала приступов артрита. При первых обращениях к врачу преобладал диагноз «безликого» артрита, нередко пациентов направляли к хирургу с травматическим артритом, к инфекционисту с подозрением на рожистое воспаление, очень часто ставили диагноз ревматоидного артрита.
После первых приступов пациент, страдающий подагрой, остающейся нераспознанной, в последующем легко справляется с суставными кризами вплоть до перехода заболевания в хроническую форму с деформацией суставов и подагрическими тофусами. Помимо развивающегося хронического поражения суставов, отмечается характерное поражение почек — подагрическая нефропатия.
Причины
Факторы, провоцирующие возникновение суставной атаки при подагре, — это алкоголь, избыток животного белка в пище и потребление другой богатой пуринами пищи, обезвоживание (жаркий климат, сауна), переохлаждение, травма. Наиболее значимы переохлаждение суставов и их физическая перегрузка, в том числе статическая, например, ходьба в тесной обуви.
Лечение
• Быстрое облегчение приносит колхицин: по 0,5 мг каждый час до стихания артрита или до появления побочных явлений (рвота, понос), но не более 6—8 мг/сут, • Нестероидные противовоспалительные средства (индометацин, ибупрофен. Напроксен, пироксекам, сулиндак, но не салицилаты) применяют обычно в больших дозах и коротким курсом (2—3 дня). При сопутствующих заболеваниях печени и почек, особенно у пациентов пожилого возраста, следует соблюдать особую осторожность.
• Введение глюкокортикостероидов в полость сустава при остром подагрическом артрите эффективно, но чрезвычайная болезненность сустава при подагре затрудняет любые манипуляции.
• Аллопуринол в настоящее время является основным препаратом для нормализации содержания мочевой кислоты в организме, однако во время острого приступа его не применяют, так как любые колебания концентрации мочевой кислоты в крови способны пролонгировать приступ подагры, Назначение оллопуринола в послеприступный период должно сопровождаться исключением всех факторов риска подагрической атаки, в ряде случаев рекомендуется 1—2-месячный профилактический прием колхицина в дозе 1 мг/сут. Постоянный, пожизненный прием аллопуринола является основным методом эффективного лечения подагры и предупреждения новых атак острого подагрического артрита. Лечение вторичной подагры возможно при ликвидации причины гиперурикемии.
В наших наблюдениях происходила полная ремиссия подагрических атак с существенным уменьшением урикемии или полной нормализацией показателя при отмене мочегонных препаратов, отказе от алкоголя или выведении свинца из организма с помощью комплексонов (при свинцовой подагре).
• Среднетерапевтическая доза аллопуринола составляет 300 мг/сут, критерием при выборе дозы служит достижение уровня мочевой кислоты в крови 4—5 мг/дл.
Достижению целевого уровня урикемии способствует низкопуриновая низкокалорийная диета. При наличии начальных признаков хронической почечной недостаточности с повышением уровня креотинина до 2—3 мг/дл доза аллопуринола не должна превышать 100 мг/сут; обязателен регулярный контроль уровня креатинина в крови, при дальнейшем его нарастании препарат отменяют.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
- Описание
- Причины
- Симптомы (признаки)
- Лечение
Краткое описание
Подагра — заболевание, связанное с нарушением пуринового обмена, характеризующееся повышением содержания мочевой кислоты в крови (гиперурикемией) и отложением уратов в суставных и/или околосуставных тканях. Выявления гиперурикемии недостаточно для установления диагноза, т.к. лишь 10% лиц с гиперурикемией страдают подагрой. Наиболее распространённые причины: сниженная экскреция или повышенное образование мочевой кислоты. Для хронической подагры характерно образование тофусов.
Код по международной классификации болезней МКБ-10:
- M10 Подагра
- M11.1 Наследственный хондрокальциноз
Статистические данные. Гиперурикемию выявляют у 4–12% населения, подагрой страдает 0,1% населения. Большинство больных (80–90%) — среднего или старшего возраста с предшествующей в течение 20–30 лет асимптоматической гиперурикемией. Чаще болеют мужчины (20:1). До менопаузы женщины заболевают редко, возможно, за счёт воздействия эстрогенов на экскрецию мочевой кислоты. Редко наблюдают острый приступ подагры у подростков и молодых людей, обычно он опосредован первичным или вторичным дефектом синтеза мочевой кислоты. Преобладающий возраст — старше 45 лет.
Этиология
• Гиперпродукцию мочевой кислоты при нормальном уровне её экскреции отмечают у 10% пациентов •• Первичная гиперпродукция связана с •• дефектами ферментативной системы синтеза мочевой кислоты •• повышением активности 5 — фосфорибозил — 1 — синтетазы •• недостаточностью гипоксантин — гуанинфосфорибозил трансферазы •• с болезнями накопления гликогена (типы 1, 3, 5, 7) •• Вторичная гиперпродукция обусловлена •• повышенным распадом клеток при алкоголизме, миелопролиферативных заболеваниях, хроническом гемолизе, псориазе или проведении противоопухолевой химиотерапии •• повышением катаболизма пуринов при алкоголизме, тканевой гипоксии, чрезмерных физических нагрузках •• воздействии ЛС: цитостатических иммунодепрессантов, цианокобаламина, фруктозы.
• Нарушение экскреции мочевой кислоты (выделение мочевой кислоты менее 700 мг/сут) наблюдают у 90% пациентов. Может быть связано с •• болезнями, ведущими к снижению клиренса уратов: почечной недостаточностью, дегидратацией, ацидозом, гиперпаратиреозом, гипотиреозом, гиперальдостеронизмом, эклампсией, гипоэстрогенемией •• действием ЛС: диуретиков, алкоголя, малых доз ацетилсалициловой кислоты, кофеина, диазепама, дифенгидрамина, аскорбиновой кислоты, свинца.
Причины
Генетические аспекты. Активность фосфорибозил пирофосфат синтетазы 1 (311850, ген PRPS1, Xq22 q24) контролируется Х — хромосомой, поэтому заболевают только лица мужского пола.
Патогенез подагрического приступа. В результате длительной гиперурикемии в синовиальной мембране и хряще формируются микротофусы (скопления кристаллов). Вследствие травмы, повышения температуры в суставе или изменения концентрации мочевой кислоты в крови или синовиальной жидкости микротофусы разрушаются, и кристаллы выходят в суставную полость. Синовиальные клетки продуцируют ИЛ — 1, ИЛ — 6, ИЛ — 8, выполняющие роль хемоаттрактантов для нейтрофилов. Иммуноглобулины и компоненты комплемента опсонизируют (обволакивают) ураты, стимулируя фагоцитарную активность нейтрофилов. Фагосомы нейтрофилов, поглотивших кристаллы, сливаются с лизосомами, а лизосомные ферменты разрушают белковую оболочку кристаллов. Кристаллы повреждают нейтрофилы, а выделяющиеся в синовиальную полость лизосомные ферменты запускают воспаление.
Симптомы (признаки)
Клиническая картина (по стадиям течения)
• Асимптоматическая гиперурикемия — повышенное содержание мочевой кислоты в крови при отсутствии клинических признаков отложения кристаллов (т.е. без артрита, тофусов, нефропатии или уратных камней).
• Острый подагрический артрит — вторая стадия и первая манифестная форма подагры — внезапно возникающий артрит с выраженным болевым синдромом. Типичный приступ — чаще происходит поражение одного сустава на ногах, причём у 50% больных страдает I плюснефаланговый сустав. Большинство подагрических атак возникает ночью и протекает с быстрым нарастанием эритемы и температуры вокруг сустава, отёчности и болезненности. Воспаление может перейти и на мягкие ткани, формируя клиническую картину целлюлита или флебита. Тяжёлые случаи сопровождаются повышением температуры тела. Обычная продолжительность приступа — несколько дней, реже нескольких недель. После приступа сустав приобретает нормальную форму. В некоторых случаях возможен и полиартикулярный вариант.
• Межприступный период — третья стадия подагры — наступает после окончания первого приступа и может прерваться следующей острой атакой •• Повторные моноартикулярные атаки. У 7% больных после первого эпизода подагры повторных атак не отмечают. Однако у 62% повторные приступы наступают в течение первого года болезни. В типичных случаях в межприступный период пациенты не предъявляют жалоб, но если больной не получает лечения, то каждая последующая атака протекает тяжелее и межприступный период укорачивается •• Прогрессирование болезни. Со временем приступы становятся тяжелее и приобретают характер полиартрита. У некоторых пациентов быстро, практически без ремиссий развивается хронический подагрический артрит — в подобных случаях проводят дифференциальную диагностику с ревматоидным артритом.
• Хронический подагрический артрит (хроническая тофусная подагра) возникает при отсутствии лечения; его считают финальной стадией подагры. Тофус образуют скопления уратных кристаллов, окружённых воспалительными клетками и фиброзными массами. Тофусы — плотные, подвижные, кремового или желтоватого цвета с выделением мелоподобного содержимого при изъязвлении. Типичная локализация тофусов: ушная раковина; над поражёнными суставами; субхондральные отделы суставных поверхностей; на разгибательной поверхности предплечья; в области локтя; над ахилловым и подколенным сухожилиями.
• Поражение почек: нефролитиаз, тубуло — интерстициальный нефрит.
Лабораторные данные • Лейкоцитоз в крови со сдвигом влево и ускорение СОЭ во время острых приступов • Повышенное содержание мочевой кислоты в крови. В 10% случаев концентрация мочевой кислоты в крови в пределах нормы • В синовиальной жидкости лейкоцитов 10–60109/л, преимущественно нейтрофилы. Диагностическое значение имеют определение игольчатых кристаллов уратов, расположенных внутриклеточно и двоякопреломляющие свет при исследовании в поляризационном микроскопе • В аспирате содержимого тофусов — кристаллы мочевой кислоты • Исследование суточной экскреции мочевой кислоты проводят после 3 — дневной диеты, исключающей пурины.
Инструментальные данные • На рентгенограмме — выраженные эрозии (симптом «пробойника») в субхондральной зоне кости, чаще всего в I плюснефаланговом суставе и в фалангах пальцев, однако возможно и в других суставах • Околосуставной остеопороз не характерен.
Диагностические критерии • Наличие характерных кристаллических уратов в суставной жидкости и/или • Тофусов (доказанных), содержащих кристаллические ураты, подтверждённые химически или поляризационной микроскопией • Наличие 6 из 12 перечисленных ниже признаков: •• Более одной атаки острого артрита в анамнезе •• Воспаление сустава достигает максимума в первый день болезни •• Моноартрит •• Гиперемия кожи над поражённым суставом •• Припухание и боль в первом плюсне — фаланговом суставе •• Одностороннее поражение первого плюсне — фалангового сустава •• Одностороннее поражение суставов стопы •• Подозрение на тофусы •• Гиперурикемия •• Асимметричный отёк суставов (рентгенография) •• Субкортикальные кисты без эрозий (рентгенография) •• Отрицательные результаты при бактериологическом исследовании синовиальной жидкости.
Дифференциальная диагностика • Инфекционный артрит • Пирофосфатная артропатия • Гидроксиапатитная артропатия • Остеоартроз • Амилоидоз • Гиперпаратиреоз • Ревматоидный артрит.
Лечение
ЛЕЧЕНИЕ
Общая тактика • Назначают диету №6. Лечение противоподагрическими препаратами проводят при первичной подагре пожизненно, при вторичной — в зависимости от устранимости ситуации, провоцирующей развитие подагры. Режим • В острый период — покой.
Диета • Продукты, потребление которых необходимо исключить •• алкогольные напитки (особенно пиво) •• паренхиматозные органы животных (печень, почки) •Пищевые продукты, потребление которых следует ограничить •• рыба (икра, балтийская сельдь, сардины и др.; в диете допустима более крупная рыба), ракообразные •• мясо (телятина, свинина, птица, бульоны) •• некоторые овощи (горох, бобы, грибы, цветная капуста, спаржа, шпинат) •Пищевые продукты, которые можно употреблять без ограничений •• зерновые (хлеб, каши, отруби) •• молочные продукты (молоко, сметана, сыр) •• все фрукты и фруктовые соки •• жиры (масло, маргарин, кулинарный жир) •• кофе, чай, шоколад • большинство овощей (картофель, салат, капуста, помидоры, огурцы, тыква, лук, морковь, свёкла, редис, сельдерей) •• сахар (но: вызывает прибавку массы тела!) •• специи.
Лекарственное лечение
• Тактика при асимптоматической гиперурикемии — в основном наблюдательная. Исследуют уровень экскреции мочевой кислоты. Если он находится в пределах нормы, рационально ограничиться диетическими рекомендациями. По мнению некоторых исследователей, при превышении нормальной экскреции мочевой кислоты необходимо назначение аллопуринола, однако не показано преимущество применения этого препарата перед немедикаментозным ведением больного (в связи с возможностью развития побочных эффектов от лечения, а также его высокой стоимостью).
• При лечении острого подагрического артрита очень важны покой и прохладные обёртывания •• Важное место занимает колхицин, назначаемый по 0,5 мг каждый час до стихания артрита, или до появления побочных явлений (рвоты, поноса), но не менее 6–8 мг/сут. Для лечения острого приступа подагры колхицин применяют не более суток.
• НПВС (индометацин, ибупрофен, напроксен, пироксикам, но не салицилаты) применяют обычно в больших дозах и коротким курсом (2–3 дня). Следует соблюдать особую осторожность при сопутствующих заболеваниях печени и почек, особенно у пациентов пожилого возраста.
• Введение ГК в полость сустава при остром подагрическом артрите опасно ввиду возможного наличия нераспознанного септического артрита, дебютировавшего под маской подагры или на её фоне. Кроме того, чрезвычайная болезненность сустава при подагре затрудняет любые манипуляции.
• Урикостатические и урикозурические препараты во время острого приступа не применяют, поскольку любые колебания концентрации уратов в крови способны пролонгировать приступ подагры.
• При пониженной экскреции уратов, сохранённой функции почек и отсутствии мочевых камней возможно применение как урикозурических, так и урикостатических средств. Эти свойства сочетает в себе аллопуринол+бензбромарон, применяемый по 1 таблетке 1 р/сут. Предлагаемый в зарубежных руководствах с урикостатической целью пробенецид не зарегистрирован в Российской Федерации. Общепризнанным урикостатическим (т.е. блокирующим продукцию уратов) препаратом считают аллопуринол. Аллопуринол назначают в стартовой дозе 100 мг/сут с последующим постепенным увеличением дозы до 300 мг/сут за 3–4 нед. Если СКФ снижена до 30–60 мл/мин доза аллопуринола не должна превышать 100 мг/сут а при СКФ 60–90 мл/мин — не выше 200 мг/сут.
• При повышенной экскреции мочевой кислоты с мочой и/или подагрическом поражении почек предпочтение отдают аллопуринолу. В первые недели терапии аллопуринолом у таких больных показано применение средств, повышающих растворимость мочевой кислоты в моче.
• При вторичной подагре на фоне гематологических, онкологических заболеваний в период цитотоксической или лучевой терапии средством выбора при лечении остаётся аллопуринол.
Прогноз благоприятен при раннем распознавании и адекватном лечении. Прогностически неблагоприятные факторы: развитие заболевания в возрасте до 30 лет, стойкая гиперурикемия свыше 0,6 ммоль/л, стойкая гиперурикозурия свыше 1100 мг/сут, наличие мочекаменной болезни в сочетании с инфекцией мочевыводящих путей, прогрессирующая нефропатия, особенно в сочетании с СД и артериальной гипертензией. Гиперурикемия служит предвестником ИМ и смерти у больных гипертонической болезнью и застойной сердечной недостаточностью.
Возрастные особенности • Дети и подростки: начало заболевания в данной возрастной группе указывает на наличие врождённых нарушений обмена веществ • Лица пожилого возраста: подагра обычно связана с приёмом ЛС. Женщины в пременопаузальный период болеют очень редко.
МКБ-10 • M10 Подагра
Приложение. Подагра кальциевая семейная существует в виде двух форм (*118600, 5p, ген CCAL1, ; хондрокальциноз с ранней манифестацией остеоартритов, *600668, 8q, ген CCAL2, ). Клинически: артропатия, острые перемежающиеся артриты, анкилозирование суставов, хондрокальциноз. Лабораторно: кристаллы пирофосфата кальция в синовиальной жидкости при нормальном уровне кальция сыворотки, снижение активности пирофосфогидролазы в синовиальной жидкости. Синонимы: кальциноз ограниченный, болезнь накопления пирофосфата кальция, хондрокальциноз суставной семейный.
МКБ-10. M11.1 Наследственный хондрокальциноз.
Источник
