Корсеты для лечения остеопороза
Корсет при остеопорозе назначается достаточно редко. В большинстве случаев он рекомендован при компрессионных переломах позвоночника, спровоцированных остеопорозом, а также для профилактики этих переломов. Корсет позволяет надежно поддерживать позвоночник, снижает нагрузку на него при физической активности. Подбирать и носить ортез необходимо правильно, чтобы избежать негативных последствий.
Показания к ношению корсета при остеопорозе
Для профилактики остеопороза людям, которые ведут активный образ жизни, необходимо носить корсет
Ношение корсета при остеопорозе снижает нагрузку на позвонки и способствует расслаблению мышц. Вследствие этого кровообращение ускоряется, мышцы получают достаточное количество питательных веществ. За счет ускоренного кровотока область спины прогревается, это действие схоже с действием пояса от радикулита. Корсет может назначаться также для устранения болевых ощущений в спине.
Для профилактики
В профилактических целях ношение корсета рекомендуется тем людям, кто ведет активный образ жизни. Остеопороз характеризуется снижением минерализации костей и их повышенной хрупкостью, поэтому к переломам может привести даже обычная жизнедеятельность человека.
Не рекомендуется в качестве профилактики использовать пластиковые корсеты, так как у них отсутствует возможность регулировки.
Корсет для профилактики должен оказывать умеренное воздействие и не затруднять движения человека. За счет того, что позвоночник находится в фиксированном состоянии, ношение корсета уменьшает вероятность перелома.
Для облегчения боли
Болевой синдром всегда присутствует при остеопорозе. По мере прогрессирования патологического процесса боль увеличивается. Корсет способен уменьшить болевые ощущения, но не убрать их полностью. На запущенных стадиях остеопороза с болевым синдромом не справляются даже специальные обезболивающие препараты.
Снижение болевого синдрома при ношении корсета обуславливается тем, что прекращаются спазматические сокращения мышц спины. Вследствие этого нервные волокна перестают ущемляться костями.
За счет ускоренного кровотока мышцы спины прогреваются, что также способствует уменьшению болевых ощущений.
После компрессионного перелома позвоночника
Корсет при компрессионном переломе позвоночника используется в том случае, если повреждено более 3 позвонков или при переломе с осложнениями (например, если пострадал спинной мозг). Корсет в данном случае выполняет следующие функции:
- Способствует сохранению неподвижности позвоночника и препятствует смещению позвонков. Особую важность это представляет в том случае, если показано хирургическое вмешательство.
- Снижает нагрузку на позвоночник.
- Ускоряет процесс восстановления.
- Позволяет пострадавшему передвигаться, не используя помощь посторонних.
- Снижает болевой синдром и способствует улучшению самочувствия пациента.
Для достижения положительного результата носить корсет необходимо строго рекомендованное врачом время. Чрезмерно длительное ношение может привести к полному расслаблению мышц, что способствует дальнейшему прогрессированию остеопороза.
Как подобрать хороший корсет?
Фиксирующие корсеты назначают во время реабилитационного периода, для фиксации позвоночника
Чтобы корсет оказал желаемое действие, нужно уделить особое внимание выбору этого ортопедического изделия. При правильно выбранном корсете будут соблюдены все необходимые условия:
- Кровоток может свободно циркулировать.
- Позвоночник находится в зафиксированном положении.
- Кожный покров под изделием спокойно дышит.
- Корсет повторяет изгибы тела человека.
- Нет ощущения сдавливания и дискомфорта.
- Процесс дыхания не затрудняется.
Корсеты, используемые при остеопорозе, делятся на корригирующие и фиксирующие.
Если корсет используется в профилактических целях, то рекомендуется отдать предпочтение корригирующим ортопедическим изделиям. Ортезы корригирующего типа используются для улучшения осанки и поддержки позвоночного столба, чтобы избежать искривления позвоночника.
При компрессионном переломе необходимо использовать фиксирующий (поддерживающий) корсет. Фиксирующие корсеты используются для ограничения подвижности позвоночника, их назначают при реабилитационном периоде после оперативных вмешательств, также они эффективно устраняют болевой синдром.
При остеопорозе применяют грудопоясничные ортезы, так как они охватывают наибольшую область спины и поясницы.
При выборе изделия необходимо обращать внимание на следующие пункты:
- Размер корсета должен соответствовать размерам тела человека.
- Вероятность аллергической реакции на материалы отсутствует.
- Правильно подбирать тип корсета, учитывая цель его ношения.
В большинстве случаев пациенты легко переносят процесс ношения корсета. Но ортезы не рекомендуется использовать в следующих случаях:
- Заболевания кожных покровов (зуд, сыпь, фурункулы, покраснения и др.).
- Аллергия на материал корсета.
- Отек грудной клетки.
- Рефлюксная болезнь желудка.
При наличии противопоказаний специалист подберет другую схему лечения, без применения корсета.
Где купить ортезы?
Приобрести корсеты можно как в ортопедических салонах, так и в интернет-магазинах. Некоторые аптечные сети также предоставляют ассортимент различных корсетов.
Стоимость зависит от типа корсета, его материала и назначения. Цена может варьироваться от 2000 до 30000 рублей. Некоторые из корсетов и их стоимость представлены в таблице:
| Название корсета | Стоимость |
| Грудо-поясничный детский ортез Lombax Dorso | 3000 руб. |
| Корсет гиперэкстензионный Medi | 22500 руб. |
| Корсет гиперэкстензионный четырехточечный с храповой застежкой Medi C | 29000 руб. |
| Поясничный ортез Lumbo Direxa | 10000 руб. |
Некоторые люди покупают б/у корсеты, так как стоимость нового высока. Но в этом случае сложнее подобрать корсет, который бы идеально подходил по размерам тела человека.
Как правильно носить?
Очень важно правильно зафиксировать корсет, чтобы избежать натирания
Правильное ношение корсета оказывает влияние на итоговый результат. Поэтому очень важно соблюдать все указания врача, а также правила ношения корсета:
- Корсет необходимо надевать только на тонкую одежду, чтобы избежать натирания и перегревания. Идеально для этого подойдут тонкие майки, футболки.
- Изделие должно сниматься на ночное время.
- Корсет должен постоянно находиться в правильном положении. Если изделие сместилось, его необходимо поправить, придать изначальное положение.
- После снятия изделия необходимо соблюдать некоторые меры предосторожности – избегать сквозняков и резкой смены температурного режима. Так как корсет обладает согревающим действием, перепад температуры может спровоцировать простудное заболевание.
- Необходимо избегать тяжелых физических нагрузок и резких движений. При любой физической нагрузке человек должен находиться в корсете.
- Длительность периода ношения изделия определяется врачом индивидуально в каждом случае. Слишком длительное или непродолжтеопорозеительное лечение может привести к нежелательным последствиям. Неправильно подобранное время лечения способствует усугублению состояния пациента и симптоматики патологии.
При ношении корсета должны отсутствовать дискомфортные ощущения. При возникновении неудобств или усилении болевого синдрома необходимо срочно обратиться к врачу.
Источник
Корсет для спины при остеопорозе
Специфическое состояние, при котором происходит снижение плотности костей, называется остеопорозом. Заболевание сопровождается повышением хрупкости костей и возникновением риска случайных переломов. Под воздействием остеопороза ухудшается состояние позвонков, что приводит к хроническим болям.
Для борьбы с негативными эффектами данного состояния, проявляющимися в области спины, применяют специальные корсеты.
Возникновение болей
Болевые ощущения вызываются не напрямую остеопорозом, а его последствиями. Наиболее распространённые причины таковы:
- Микротрещины позвонков. Из-за снижения плотности костной ткани, позвонки становятся чувствительны к нагрузкам. Любое перенапряжение (попытка поднять тяжесть) может привести к образованию микротрещин. На начальном этапе формирования они могут быть практически незаметны, но, по мере ухудшения ситуации, становятся болезненными.
- Защемление нервных тканей. Хрупкость костей приводит к ускоренному истиранию позвонков. Особенно это касается поясничного отдела, который получает дополнительную нагрузку при сидячем образе жизни. Как следствие – защемление нервных волокон.
- Воспалительные процессы в окружающих мягких тканях. Даже незначительные изменения формы позвонков приводят к тому, что их острые края наносят микротравмы окружающим мягким тканям (в основном – мышцам). Развитие воспалительных процессов в местах повреждений вызывает болезненные ощущения.
Симптомы заболевания
Как мы уже отметили, сам по себе остеопороз не вызывает неприятных ощущений, поэтому его трудно диагностировать на ранних стадиях. Симптомы появляются по мере накопления микротравм костной ткани.
Общие проявления болезни таковы:
- Ноющая боль в спине и в области суставов.
- Уменьшение роста из-за деформации позвонков.
- Переломы «на пустом месте» — под лёгкой нагрузкой или при падении с небольшой высоты (собственного роста).
- Постоянное напряжение мышц спины.
- Частые судороги в ногах.
Симптомы заболевания могут зависеть от того, какой именно участок позвоночника поражен:
- Остеопороз шейного отдела характеризуется головными болями, общей слабостью и вялостью, тошнотой и болезненными ощущениями в области шеи.
- Поражение грудного отдела проявляется в патологической сутулости (которая способна перерасти в полноценный горб) и ощущении тяжести в области лопаток.
- Проблемы в поясничном отделе проявляются в ноющих болях, особенно при длительном сидении или резких наклонах. Из-за стирания позвонков появляются характерные складки кожи.
Чем поможет корсет?
Лечение остеопороза – это комплексный процесс, предполагающий воздействие в нескольких направлениях:
- Лечение переломов (если заболевание уже привело к их появлению).
- Медикаментозное лечение препаратами, ускоряющими процесс формирования костной ткани.
- Прием специальных витаминных комплексов.
- Соблюдение диеты.
- Лечебный массаж и гимнастика.
- Ношение поддерживающих ортопедических изделий.
Последний пункт предполагает использование специальных корсетов, поддерживающих определенный участок позвоночника. Данная мера помогает устранить боли, а также способствует профилактике микротравм и более серьёзных повреждений.
Как работает корсет?
Принцип работы изделия достаточно прост. По сути, это внешний поддерживающий каркас, который принимает на себя часть нагрузки, разгружая позвоночник.
Результаты ношения корсета таковы:
- Снижается давление на позвонки. Как следствие, останавливается их деформация и уменьшается риск случайных травм.
- Выправляется положение позвоночника, если началось формирование искривления.
- Увеличивается расстояние между позвонками, что позволяет высвободить зажатые нервные волокна.
- Согревающее и компрессионное действие на мягкие ткани ускоряют обмен веществ. Это способствует затуханию воспалительных процессов и ускорению процессов восстановления.
- Снижается напряжение мышц.
- Будучи дополнительной опорой, корсет предотвращает многие травмы ослабленного позвоночника.
Когда рекомендуется носить изделие?
Борьба с остеопорозом – задача не на один день. Постоянное ношение корсета не обязательно (да и не всегда полезно). Прописывают его в следующих случаях:
- Выраженные болевые ощущения.
- Наличие искривления позвоночника (корректирующий корсет).
- Реабилитация после переломов.
- Активная фаза лечебной гимнастики.
- Профилактика осложнений во время потенциально опасной деятельности.
Корсет не носят при наличии противопоказаний:
- Серьёзные переломы позвоночника, требующие более решительных мер на начальном этапе лечения;
- Некоторые заболевания внутренних органов, в зависимости от отдела, для которого нужен корсет. Например, заболевания почек могут стать препятствием для ношения поясничного корсета, а болезни сердца – грудного.
- Открытые раны на коже в области контакта с изделием.
Виды корсетов и выбор оптимальной модели
Для борьбы с симптомами остеопороза используются полужёсткие и жёсткие модели корсетов. Они обеспечивают достаточный уровень перераспределения нагрузок и являются хорошей поддержкой позвоночнику. Обычная зависимость такова: чем запущеннее заболевание, тем более жёсткое изделие потребуется для устранения болевых ощущений.
Корсеты также различаются по месту применения: шейные, грудные, поясничные, крестцовые и комбинированные. Есть также модели, охватывающие практически всю спину.
Существует огромное разнообразие изделий с точки зрения конструкционных решений. Например, есть каркасные модели или модели с рёбрами жёсткости. Корсеты могут быть укомплектованы разными фиксаторами (липучки или застёжки), разным количеством фиксаторов. Они могут иметь или не иметь возможность регулировки положения и степени компрессии.
Наконец, изделия производятся из разных материалов. В современных моделях чаще всего используются полимерные волокна, так как они дёшевы, надёжны, пластичны и не вызывают аллергии.
Выбор оптимальной модели корсета целиком и полностью лежит на враче. Для грамотной рекомендации необходимо выявить поражённый участок позвоночника, оценить характер уже полученных повреждений, составить прогноз относительно дальнейшего развития болезни и учесть текущее состояние здоровья пациента. Сделать все это, не обладая достаточным уровнем квалификации, сложно.
Сроки ношения
Мы отмечали, что корсет не является обязательным атрибутом борьбы с остеопорозом, а используется по мере надобности. Объясняется это тем, что злоупотребление поддерживающими изделиями способно привести к негативным последствиям:
- Позвоночник отвыкнет от нагрузки и резкий отказ от корсета может привести к смещению позвонков и их ускоренному износу.
- Мышцы спины могут потерять форму. В результате, они не смогут держать позвоночный столб так, как нужно.
- Длительное компрессионное действие способно повредить мягким тканям.
По указанным причинам срок непрерывного ношения корсета ограничен 4-6 часами. Общий срок ношения изделия определят врач, исходя из текущих задач.
Где купить надёжный корсет для спины?
Остеопороз является опасным заболеванием, и для борьбы с ним необходимо использовать только качественные ортопедические изделия. В данном разделе нашего магазина собраны модели корсетов, которые разработаны для максимально эффективного устранения негативных симптомов болезни. В комплексе с другими мерами, они помогут пациенту быстро вернуться к активной жизни.
Источник
Содержание статьи:
Что такое остеопороз позвоночника: патология, при которой костная ткань становится пористой. В результате повышается хрупкость, а переломы возможны даже при незначительном воздействии.
Симптомы остеопороза позвоночника
Остеопороз может очень долго протекать без каких-либо симптомов. На ранних стадиях определить его можно, измерив свой рост и сравнив его с тем, каким он был в 20-25 лет. Также на остеопороз грудного отдела позвоночника или шейного укажет изменение осанки.
По мере развития остеопороза позвоночника проявляются следующие признаки:
- Боль. Она возникает в основном при компрессионных нагрузках. Это может быть падение, поднятие тяжести. Остеопороз поясничного отдела позвоночника проявляется болью при резких поворотах торса. Болевой синдром может ослабевать через 4-6 недель после проявления. Если позвоночник поражен множественными микропереломами, это приводит к видоизменению позвонков и их постепенному прогибанию. Пациенты в этом случае ощущают периодическую боль, которая обостряется при смехе, чихании, кашле, смене положения тела после долгого сидения.
- Снижение роста. Разница между прежними и нынешними показателями может составлять 10-15 см.
- Остеопороз грудного отдела позвоночника проявляется уменьшением размеров грудной клетки. Из-за этого руки выглядят неестественно длинными.
- Деформация позвоночника. Происходит, когда болезнью поражены более одного позвонка. Обычно такую симптоматику дает остеопороз поясничного отдела позвоночника при поражении 1-2 позвонков. Деформация происходит и при вовлечении в процесс грудного отдела – 10-12 позвонков. Человек в результате становится сутулым, по мере прогрессирования болезни может сформироваться горб или горбы.
- Уменьшение расстояния между тазовыми костями и зоной ребер. При этом человек с остеопорозом позвоночника чувствует боль в боку.
- Болезненность позвонков при пальпации. Этот симптом проявляется при недавнем компрессионном переломе.
- В патологический процесс могут вовлекаться нервные корешки и спинной мозг. При этом возникают самые разные дисфункции: от потери чувствительности на каких-то участках тела до паралича конечностей.
- Остеопороз шейного отдела позвоночника вызывает боль после долгого сидения или стояния, слабость и болезненность в руках, дискомфорт в плечевом поясе, головные боли, скачки АД, онемение, покалывание и судороги в руках.
- Ломкость волос, ухудшение состояния зубов и ногтей.
Причины развития остеопороза
Причин развития данной патологии очень много:
- нарушения в работе эндокринной системы;
- недостаток двигательной активности, сидячая работа;
- дефицит кальция и витамина D в организме;
- хронические заболевания ЖКТ;
- негативная наследственность;
- длительный курс глюкокортикостероидов (более 1 месяца);
- нарушение менструального цикла у женщин, аменорея;
- злоупотребление алкоголем;
- курение;
- употребление более 5-6 чашек кофе в день;
- избыточные физические нагрузки;
- нарушение обменных процессов, при котором кости недополучают необходимые витамины и микроэлементы;
- неправильное питание – остеопороз позвоночника могут вызывать как длительная и неграмотно составленная диета, так и преобладание жирной пищи, которая препятствует всасыванию важных полезных веществ.
Стадии развития остеопороза позвоночника
| Стадия | Описание |
I | Внешних проявлений заболевания нет. Обычно оно обнаруживается в рамках профилактической диагностики или даже случайно. Однако можно заметить признаки дефицита кальция – выпадение, ломкость, тусклость волос, сухость кожи, ломкость и расслоение ногтей. |
II | Человек испытывает болезненность между лопатками и/или в пояснице. Она усиливается при нагрузках. Происходят судороги в икрах, наблюдаются сбои в работе сердца. Кости начинают разрушаться из-за снижения плотности, что видно на рентгенограмме. |
III | Деформация позвонков уже становится хорошо заметной. Человек ощущает боль в нескольких отделах позвоночника, которая не проходит самостоятельно. Уменьшается рост, возможно появление горба. На этой стадии уже есть опасность переломов даже при небольшой нагрузке. |
IV | Это самая тяжелая форма заболевания, при ней позвонки практически «прозрачные», сплющенные, канал спинного мозга расширен. Человек уже заметно ниже ростом. Позвонки становятся клиновидными, что повышает вероятность их смещения. На этой стадии больной не может самостоятельно себя обслуживать даже в бытовых вопросах. |
Виды остеопороза позвоночника
Остеопороз позвоночника, лечение которого нужно начинать незамедлительно при обнаружении перечисленной симптоматики, классифицируется по нескольким признакам.
По локализации различают следующие виды остеопороза:
- шейного отдела;
- грудного отдела;
- поясничного отдела.
По тяжести последствий заболевание бывает:
- с наличие патологических переломов;
- без патологических переломов.
Основные три типа остеопороза позвоночника:
- Сенильный. Это возрастной тип заболевания, который связан с постепенным нарушением процесса восстановления костной ткани и ее разрушением.
- Постменопаузальный. Данный вид появляется у женщин после наступления последней менструации в первые 5-10 лет менопаузы.
- Комбинированный. Сочетает оба типа, ему подвержены только женщины.
По механизму возникновения остеопороз бывает:
- Первичным. Развивается как самостоятельная патология, носит системный характер. Составляет до 94% от всех видов остеопороза.
- Вторичный. Вызывается различными причинами и факторами, развивается на фоне других заболеваний, после пересадки органов и др.
Первичный остеопороз позвоночника подразделяется по происхождению на:
- обусловленный генетически – встречается у членов одной семьи, передается по наследству;
- ювенильный – так называемый «подростковый», причины которого медицине на сегодняшний день неизвестны;
- инволютивный – возникает в процессе общего старения организма, включает постменопаузальный, сенильный (то есть старческий, появляющийся после 70 лет), пресенильный (развивается преимущественно у мужчин и в более раннем возрасте – после 50 лет);
- идиопатический – появляется у мужчин старше 25 лет и у женщин до менопаузы, этиология этого заболевания неизвестна.
По распространенности остеопороз делится на:
- локализованный – поражает какой-то один отдел позвоночника;
- диффузный – распространенная патология, поражающая не только весь позвоночник, но и другие кости скелета.
Вторичный остеопороз подразделяется по факторам, которые его вызывали. Это нарушения в работе следующих систем организма:
- пищеварительная;
- эндокринная;
- кроветворительная;
- мочевыводящая (болезни почек);
- коллагеноза.
Как проводится диагностика остеопороза
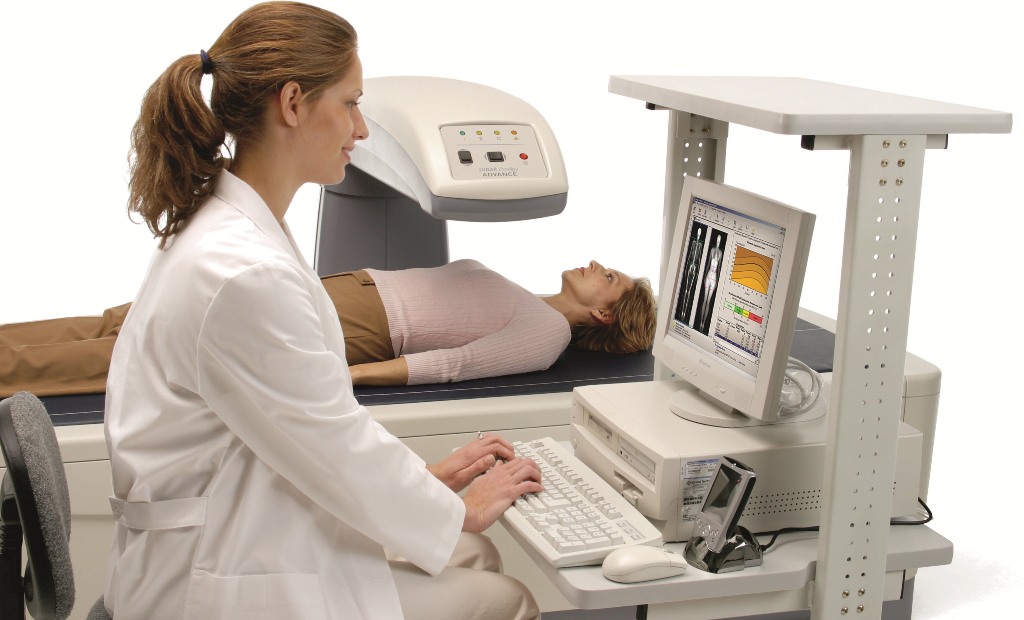
Самый информативный, простой, безболезненный и быстрый способ диагностики – УЗ-денситометрия. Такое исследование позволяет буквально за 5 минут определить плотность костей и уровень риска переломов. Денситометрия способна выявить остеопороз на ранней стадии и даже минимальные потери костной массы. В процессе лечения ее проводят, чтобы определить эффективность терапии и динамику изменения плотности костей.

Лабораторные исследования:
- определение уровня ТТГ (при остеопорозе он повышен);
- общий анализ крови (снижен уровень гемоглобина);
- исследование крови на уровень кальция (он будет повышен, потому что кальций вымывается из костей с кровью);
- определение щелочной фосфатазы в крови (будет повышена);
- исследование мочи на кальций (любое отклонение может говорить о патологии);
- определение уровня тестостерона у мужчин (при остеопорозе он снижен);
- маркеры разрушения костей – деоксипиридинолин, пиридинолин, С-и N-концевой телопептид, бета-CrossLaps (эти показатели при наличии заболевания будут повышены).
Дополнительные инструментальные и аппаратные исследования:
- рентгенография (выявляет тяжелую стадию остеопороза позвоночника, лечение которого уже будет затруднено);
- остеосцинтиграфия (изотопный метод, позволяющий исключить другие причины болей в области позвоночник и выявляющий недавние переломы);
- биопсия кости (нужна при нетипичных видах остеопороза);
- МРТ (позволяет обнаружить переломы и отечность костного мозга).
Как лечить остеопороз позвоночника
Терапия этого заболевания включает существенную коррекцию диеты, прием специальных препаратов, изменение образа жизни и в некоторых случаях – физиотерапию.
Особенности питания при остеопорозе
Главное – это высокое содержание кальция в пище. Для восстановления костной ткани человеку необходимо 1000-1200 мг кальция в сутки. Для сравнения: обычно суточная доза при употреблении молочных продуктов составляет 600-800 мг. Поэтому необходимо добавлять препараты кальция. Кроме того, кальций можно «поднять», употребляя как можно больше продуктов с его высоким содержанием: орехи, сухофрукты, молочные продукты, овощи, оливки, сельдерей, белокочанная капуста, лук, рыба.
Важно! Если выпить 0,5 л молока, то вы удовлетворите суточную потребность в белке на 20%, в фосфоре – на 10%, в кальции – на 72%, в йоде – на 22%, в различных витаминах – на 30%.
Если человек не переносит лактозу, то нужно употреблять другие продукты, содержащие кальций. Это стакан обогащенного кальцием апельсинного сока в день (500 мг кальция), ¾ стакана зерновых культур (200-250 мг), ½ стакана отваренных соевых бобов (90 мг), 1 апельсин (50 мг), ½ стакана отваренной брокколи (35 мг).
Чтобы кальций лучше усваивался, необходим витамин D. Он синтезируется в организме под влиянием ультрафиолета. Однако в средней полосе люди часто испытывают его дефицит из-за малого количества солнечных дней в году. Поэтому необходимо употреблять больше продуктов, содержащих витамин D: мясо, яйца, сливочное масло. Однако с пищей возможно получать до 100 МЕ в сутки, чего недостаточно, потому что нужно от 600 до 1000 МЕ. Поэтому добавляют витамин D в форме таблеток.
Для хорошего усвоения кальция также необходимы витамин А, фосфор и магний. Последний элемент в большом количестве содержится в гречневой крупе, бананах, овсяных хлопьях, пшене, арахисе, семенах подсолнечника и тыквы, сыре, горохе, фасоли, зеленом перце. Если просто употреблять магний, то 2/3 полученного количества выведется из организма. Повысить усвояемость можно с помощью витамина В6.
Рацион должен содержать достаточно белка – 1 г на каждый кг веса в сутки. Для этого нужно употреблять больше мяса, яичного белка, зеленых овощей. Можно включать в рацион белковые коктейли.
Важен баланс между фосфором и кальцием. Кальция должно быть в два раза больше. Содержание в организме этих веществ нужно регулярно проверять, сдавая кровь по назначению врача. Фосфор в большом количестве содержится в телятине, говядине, пшене, твердом сыре, семенах тыквы, яичном белке, говяжьей и свиной печени, молоке, белой фасоли, орехах, зерновом хлебе, курице, индейке, утке. Также лечащий врач должен объяснить, как поддерживать нужный уровень натрия.
У женщин остеопороз чаще всего формируется, когда нарушается выработка эстрогенов. Чтобы поддержать уровень женских гормонов, нужно употреблять продукты, содержащие фитоэстрогены – все виды зелени, сою, бобовые, сырые орехи.
Как избавиться от болей при остеопорозе
Причины болей при остеопорозе различаются. Они могут быть вызваны переломами, остеоартритом, дегенеративными процессами в межпозвонковых дисках.
Неотложная помощь при острой боли
Пациенту назначаются анальгетики, обладающие периферическим действием. Они эффективнее, чем анальгетики с центральным действием. Периферические обезболивающие – это парацетамол, аспирин, метамизол. Также хорошо снимают острую боль НПВС (нестероидные противовоспалительные средства), например ибупрофен.
Важно! НПВС негативно влияют на слизистую желудка. Поэтому принимать их нужно короткими курсами. Чтобы снизить вред, назначают «Омепразол» – 20 мг на ночь или 2-3 раза в день по 20 мг во время еды, если уже появилась неприятная симптоматика в виде, например, изжоги.
Костные боли хорошо устраняют бисфосфонаты, которые входят в курс лечения.
При недавнем переломе
В этом случае боль купируется анальгетиками опиоидной группы. К ним относится «Трамадол». Применять такие препараты тоже нужно на фоне «Омепразола» и с осторожностью, потому что они могут вызывать головокружения, которые провоцируют падения и новые травмы. Иногда назначается препарат «Прегабалин». Он эффективен, если повреждены или зажаты нервные окончания.
Чтобы устранить последствия перелома и укрепить позвоночник, применяется новая и эффективная методика «цементирования». Чрескожно в позвонки вводится специальное вещество, которое застывает и укрепляет костную ткань.
Хронические боли и долгосрочная перспектива
Когда болевой синдром взят под контроль, все усилия больной должен направлять на укрепление мышечного корсета. Для этого применяется физиотерапия, специальная гимнастика. Программа занятий и физиотерапии разрабатывается индивидуально для каждого пациента. Один из самых лучших методов снятия нагрузки с позвоночника и одновременного укрепления мускулатуры спины – плавание.
Как избежать переломов при остеопорозе
Самое важное – это активный образ жизни и укрепление мышечного корсета. Если возникает дефицит мышечной массы, то человек теряет устойчивость, становится немощным, а это повышает вероятность падений с последующим переломом. Чтобы профилактировать падения, необходимы силовые упражнения для укрепления мускулатуры спины и улучшения координации движений.

Медикаментозные методы лечения остеопороза
Когда диагноз уже подтвержден и плотность костей доказано снижена, врач подбирает специальные препараты:
- добавки кальция, чтобы прекратить процесс потери плотности костей;
- бисфосфонаты, которые предотвращают потерю прочности костной ткани;
- анаболические средства, укрепляющие кости;
- антирезорбтивные препараты, останавливающие деформацию позвоночника;
- добавки, которые содержат витамин D, а также одновременно витамин D и кальций.
Профилактика остеопороза позвоночника
Нужно ли начинать профилактику, можно определить по простой формуле: (вес в кг – возраст в годах):5. Если полученное значение больше 4, то риска остеопороза нет. Если индекс менее 4, то необходимо пройти денситометрию. При значении менее -1 нужно как можно скорее начинать принимать кальций и обратиться к врачу.
Профилактика заключается в укреплении костей. Для этого человек еще с детства должен употреблять больше молочных продуктов, курсами принимать препараты кальция.
Важна умеренная физическая активность. Лучший способ профилактики остеопороза – больше ходить.
После 25-30 лет необходимо крайне ответственно подойти к коррекции образа жизни. Нужно отказаться от чрезмерного употребления спиртного, пить меньше кофе, отказаться от курения. Кости разрушают газированные напитки, поэтому их в рационе вообще не должно быть либо стоит сильно ограничить их употребления.
Нужно вести здоровый образ жизни, заниматься физкультурой, принимать витамин D курсами одновременно с кальцием.
Источник
