Лечение остеопороза при онкологии
Рак молочной железы (РМЖ) — самая частая злокачественная опухоль у женщин в экономически развитых странах. Число новых случаев заболевания в мире превышает 1 млн в год. На протяжении жизни одна из 7 женщин в США, а в России одна из 12 женщин заболевает РМЖ [1]. РМЖ занимает 1-е место в структуре заболеваемости злокачественными новообразованиями среди женщин в России и составляет 20,9% [2]. В Ханты-Мансийском автономном округе (ХМАО), расположенном на севере Тюменской области, заболеваемость РМЖ выше, чем в среднем по России, и составляет 26,5% [3].
Основными методами лечения РМЖ являются хирургический, лучевой, лекарственный и их комбинации. В процессе лечения у больных РМЖ появляется болевой синдром в костях, в позвоночнике, крупных и мелких суставах, который беспокоит на протяжении длительного времени [4, 5].
Современные методы диагностики и лечения позволили существенно улучшить выживаемость больных РМЖ. В отдельных прогностически благоприятных группах больных ранним РМЖ 5-летняя безрецидивная выживаемость достигает 98%. Увеличились также сроки жизни больных с диссеминированным процессом, наиболее ощутимо при гормонозависимых опухолях. Все это делает актуальным поддержание здоровья костной системы, ведь нормальное функционирование опорно-двигательного аппарата является неотъемлемой составной частью хорошего качества жизни [1].
Патогенез развития болевого синдрома у больных РМЖ чаще всего обусловлен явлениями остеопороза. Причиной развития метаболических нарушений костной структуры при остеопорозе является как влияние самой болезни, так и результат воздействия большого количества факторов, в том числе химиотерапии, гормонотерапии и хирургической кастрации, которые являются основными методами лечения РМЖ [6, 7].
На сегодняшний день потеря костной ткани в результате противоопухолевого лечения РМЖ является актуальной проблемой. Противоопухолевая терапия (эндокринная терапия, химиотерапевтическое лечение и хирургическая кастрация) приводит к снижению уровня половых гормонов — эстрогенов [8]. Несмотря на то, что адекватная терапия остеопороза способна снизить частоту последующих осложнений на 40-60%, диагностика проводится менее чем у 25% женщин, а соответствующую терапию получает еще меньшее количество пациенток [5]. Остеопороз является серьезным нежелательным явлением, отрицательно влияющим на качество жизни онкологических больных в первую очередь за счет болевого синдрома, который носит постоянный характер [9, 10].
Цель исследования — установить взаимосвязь остеопороза и развития болевого синдрома у больных РМЖ на фоне проведенного лечения и повысить эффективность диагностики и профилактики остеопороза.
В исследование включили 77 женщин, из них 47 больных РМЖ в возрасте от 30 до 50 лет и 30 здоровых женщин аналогичного возраста — группа сравнения. В соответствии со ст. 30-34, 61 «Основ законодательства РФ об охране здоровья граждан» от 22.07.1993 № 5487−1, ст. 18, 20-22, 28, 41 Конституции Р.Ф. все обследуемые лица давали информированное добровольное согласие на выполнение диагностических исследований и в соответствии с требованиями ст. 9 закона РФ от 27.07.2006 «О персональных данных» № 152-ФЗ — на обработку персональных данных. Критериями включения в обследование были больные РМЖ с гистологически верифицированным диагнозом в фертильном возрасте и наличием менструации. Всем пациенткам была проведена остеосцинтиграфия для исключения метастазов в костях. Критериями исключения из обследования явились: первично-множественные опухоли, наличие переломов в анамнезе и метастазов в костях, длительный прием глюкокортикоидов (более 3 мес).
В нашем исследовании в 70,2% случаев выявлен РМЖ I-II стадии (табл. 1). В РФ за 2013 г. — 66,7%, в ХМАО — 69,3% за 2014 г. [3].
Таблица 1. Распределение больных РМЖ в зависимости от стадии
Лечение больных РМЖ зависело как от стадии, так и от гистологической и иммуногистохимической характеристики и степени злокачественности опухоли. Всем 47 пациенткам проведено оперативное лечение, из них 7 (14,9%) — радикальная резекция молочной железы. У 18 (38,3%) пациенток провели неоадъювантную полихимиотерапию (НАПХТ) в связи с распространенностью процесса и с целью проведения органосохраняющей операции, 38 (80,8%) больных получили адъювантную ПХТ, 12 (25,5%) — лучевую терапию. Гормонотерапия назначена в 36 (76,6%) случаях РМЖ.
Всем больным РМЖ и группы сравнения была проведена остеоденситометрия методом DXA на денситометре EXPLORER (производство «Hologic», США, 2007 г.) и определены биохимические маркеры остеопороза. Обследование проводили до назначения лечения и через 6 мес после лечения. Оценку болевого синдрома проводили с помощью Мак-Гилловского болевого опросника [11] и по данным классификации болевого синдрома. Болевой синдром при остеопорозе характеризуется снижением работоспособности, повышенной утомляемостью, болью в спине или после физической нагрузки, ощущением тяжести между лопатками, необходимостью отдыха в положении лежа. Появляется летучая боль в костях и суставах, непостоянная, усиливающаяся при смене погоды, минимальная утренняя скованность не более 30 мин, уменьшение объема движений. По данным симптомам и результатам Мак-Гилловского болевого опросника нами разработана классификация степени выраженности болевого синдрома.
Достоверность различий изучаемых параметров анализировали с применением критерия χ2 Пирсона с коррекцией на непрерывность по Йетсу, для непараметрических величин, в динамике наблюдения — по критерию Вилкоксона: за достоверные принимали различия при значениях р < 0,05. Полученный цифровой материал обрабатывали с использованием программы MS Exсel и istica 8.0. Средние величины представлены в виде М±m.
В контрольной группе женщин фертильного возраста (от 30 до 50 лет) остеопению (начальные изменения костной ткани) наблюдали в 3 (10%) случаях. Остеопороза в группе сравнения не было. Клинические проявления в виде болевого синдрома 1-й степени у здоровых женщин наблюдали в 6 (20%) случаях.
Среди 47 больных РМЖ фертильного возраста болевой синдром до лечения основного заболевания выявили в 6 (12,7%) случаях. Через 6 мес после лечения РМЖ болевой синдром был выявлен в 36 (76,6%) случаях: в 18 — 1-я степень, в 16 — 2-я степень и в 2 случаях — 3-я степень (рис. 1).
Рис. 1. Проявление болевого синдрома на фоне лечения РМЖ (абсолютное число и %).
Получена статистическая достоверная разница появления и усиления болевого синдрома до лечения по поводу РМЖ и через 6 мес после проведенного лечения (р<0,01).
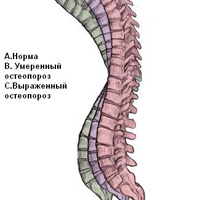
Больным РМЖ была проведена остеоденситометрия: 1-я группа — нормальные значения Т-критерия, 2-я группа — остеопения (отклонение Т-критерия по остеоденситометрии от -1,1 до -2,5 ББ) и 3-я группа — остеопороз (показатели остеоденситометрии менее -2,5 ББ Т-критерия).
У больных РМЖ до лечения признаки остеопении и остеопороза наблюдали в 11 (23,4%) случаях, из них у 1 — остеопороз, а через 6 мес после проведенного лечения — в 30 (63,8%) случаях, из них у 2 — остеопороз (рис. 2).
Рис. 2. Проявление остеопении и остеопороза на фоне специального лечения РМЖ (абсолютное число и %).
Среднее значение абсолютных показателей минеральной плотности кости (МПК) до лечения составило -0,01±1,23 г/см2, а через 6 мес после проведенного лечения средний показатель МПК составил -0,85±1,24 г/см2. Получены статистически значимые результаты появления остеопороза и остеопении после проведенного лечения по поводу РМЖ (р<0,001).
На фоне проведенного специального лечения уже через 6 мес у больных РМЖ фертильного возраста достоверно увеличивается количество случаев развития остеопороза и остеопении на фоне проявления и (или) усиления болевого синдрома (рис. 3). Прямая корреляционная зависимость болевого синдрома от степени остеопороза и остеопении до и после проведения специального лечения подтверждена статистически (р<0,01).
Рис. 3. Соотношение остеопороза и остеопении с болевым синдромом у больных РМЖ на фоне проведенного специального лечения (в %).
Помимо оценки факторов остеопороза и МПК в диагностике остеопороза нашло применение определение биохимических маркеров костного метаболизма, которые делятся на показатели костеобразования и резорбции костной ткани, а также предикторов нарушений костного гомеостаза [12]. Из маркеров формирования костной ткани у больных РМЖ определяли остеокальцин, щелочную фосфатазу, кальцитонин; из маркеров резорбции костной ткани — С-концевые телопептиды; а из маркеров состояния обмена — паратиреоидный гормон (ПТГ), тиреотропный гормон (ТТГ), кальций и фосфор. Использование данных биохимических тестов у больных РМЖ позволяет проводить более полную диагностику остеопороза (табл. 2).
Таблица 2. Лабораторные показатели на фоне лечения РМЖ
Нами не было выявлено достоверных различий в лабораторных показателях крови у больных с остеопорозом и остеопенией до и после специального лечения по поводу РМЖ (p>0,05). Однако маркеры остеопороза помогают исключить заболевания, сходные с остеопорозом, сопровождающиеся диффузным разрежением костной структуры: остеомаляцию, гиперпаратиреоз, почечную остеопатию, плазмоцитому, метастазы в скелете (диагностика исключения) и т. д. Таким образом, с помощью маркеров костного обмена можно установить причину вторичного остеопороза. Согласно данным литературы, лабораторные показатели костной ткани в большинстве случаев используются для оценки эффективности лечения [13].
Согласно современным рекомендациям, у всех больных, начинающих или уже получающих терапию ингибиторами ароматазы, необходимо исходно измерять МПК и оценить другие факторы риска переломов. Пациентки с исходным значением МПК по Т-шкале ниже -2,0 или наличием, по крайней мере, двух факторов повышенного риска переломов, независимо от показателя МПК нуждаются в немедленном начале терапии бисфосфонатами (в сочетании с витамином D и препаратами кальция). При исходном значении МПК по Т-шкале -2,0 и выше и отсутствии факторов риска следует рекомендовать прием витамина D и препаратов кальция. При этом каждый год нужно оценивать состояние костной системы и появление каких-либо факторов риска. При ежегодном снижении МПК на 5% и более необходимо исключить дополнительные причины развития остеопороза и начать терапию бисфосфонатами [14].
1. Остеопороз и остеопения у больных РМЖ фертильного возраста после комплексного лечения выявляется в 63,8% случаев, а болевой синдром — в 76,6% случаев, что подтверждено статистически (р<0,01). Имеется прямая корреляционная зависимость появления и усиления болевого синдрома от степени остеопороза и остеопении до и после проведения специального лечения (р<0,01).
2. Остеопороз чаще наблюдается у пациенток, которым проведено комплексное лечение с блокировкой функции яичников, т. е. наступлением искусственной менопаузы (р<0,01). Этим пациенткам рекомендовано проведение остеоденситометрии для своевременной диагностики остеопороза и назначения соответствующего лечения.
3. Лабораторные маркеры остеопороза не могут быть использованы в качестве диагностических критериев для оценки остеопороза. Они используются для оценки эффективности лечения.
Участие авторов
Концепция и дизайн исследования: Н.Ю.Т., Е.В.К.
Сбор и обработка материала: Н.Ю.Т.
Статистическая обработка данных: Н.Ю.Т.
Написание текста: Н.Ю.Т., Е.В.К.
Редактирование: Е.В.К.
Конфликт интересов отсутствует.
Источник
Что-то мы все про диабет, да про диабет … А тем временем «на мировых просторах» существует и эпидемия остеопороза. Болезнь»немая», имеется ввиду, что не проявляет себя до, по настоящему, серьезных проблем,
или перелома шейки бедра или, еще хуже — спонтанным компрессионным переломом позвонков и чаще сразу двух — трех.
С чем это связано?:
- со старением населения и увеличением продолжительности жизни (люди стали доживать до остеопороза);
- с ранними и преждевременными менопаузами, и не по боюсь этого слова, андропаузами;
- с отсутствием профилактики дефицита кальция рыбьим жиром;
- с анемиями (женщины реже рожают и чаще ментруируют — активная потеря железа крови приводит к анемии);
- с низкобелковым и высокоуглеводным питанием, которое затрудняет всасывания кальция из кишечника, углеводы мешают»кальцию всасываться;
- с малоподвижным образом жизни (чем меньше двигается человек, тем меньше кости «ловят» из крови кальций);
- и по другим причинами.
Диагностика остеопороза проста — это рентгеновский снимок под названием Денситометрия, показывающая плотность костной ткани и ее потерю. Измеряется в Т и Z критериях. Делается и взрослым и детям.
А вот уточнение причин остеопороза требует тщательного сбора анамнеза!
Препаратов для лечения остеопороза очень много. В данной статье не буду останавливаться на классификациях. Приеду лишь частные примеры, на которые надо обратить внимание при лечении остеопороза.
1. Остеопороз, вызванный приемом ГКС (глюкокортикостероидов), например, при системной красной волчанке или ревматоидном артрите и др. — лучше не лечить Бонвивой, предпочтение отдать Алендронату или Акласте. По механизму действия они больше подходят.
2. Очень часто остеопороз является не остеопорозом, а остеомаляцией — это название рахита у взрослых, поэтому перед лечением надо сдать
25-Он витамин Д в обязательном порядке! И процессе лечения витамином Д, сдавать данный анализ, так как есть группа людей
с мутацией рецептора к витамину Д — VDR
, которые малочувствительны к обычным дозам и в лечении требуют удвоенных доз, это покажет динамика анализов крови на 25-ОН витамин Д.
3. Не надо забывать, что для усвоения витамина Д может понадобиться магний, витамин К и витамин В2!
4. Золотым стандартом в лечении остеопорза является бисфосфанат- Бонвива. Но есть одно НО -она хорошо лечит позвонковый остеопороз и не всегда эффективна при бедренном остеопорозе, в процессе лечения остеопороза может понадобится переход на другую терапию.
5. Самым сильным и эффективным средством в лечении остеопороза признана Пролия, вводится п/к 1 раз в 6 месяцев. Препарат показан, например, при раке молочной железы и простаты.
6. Перед назначением большинства препаратов от остеопороза надо проверять уровень кальция, если он низкий, сначала надо насытить кровь кальцием, месяц принимать препараты кальция, а только потом препараты от остеопороза. И, учитывая распространенность целиакии (неперносимости глютена), уточнить это перед лечением. Целиакия, пока не налажена диета — будет прямым фактором нарушающим всасывание кальция:!:
7. Из лабораторных анализов надо обязательно проверять ЩФ — щелочную фосфатазу,
есть такое наследственное заболевание — гипофасфатезия
, у взрослых оно протекает в стертой форме, в крови постоянно низкая ЩФ. Таким пациентам при лечении остеопороза не показаны бисфосфанаты, иначе возрастает риск спонтанных переломов
8. Чем раньше началась менопауза, тем раньше надо озаботиться профилактикой остеопороза: если это показано, то гормонозаместительная терапия половыми гормонами и профилактика витамином Д:!:
Если описанные действия или анализы кажутся сложными и чрезмерными, вспомните своих родственников или знакомых, доживших до преклонных лет, 80+ Но закончивших жизнь или прикованных к кровати оставшийся отрезок жизни из-за такого «невидимого глазу врага» как остеопороз.
9. Сейчас возросло количество женщин, рожающих трех и более детей, и я боюсь через 15-20 лет мы получим всплеск заболевания остеопорозом. Всем беременным и кормящим необходим прием витамина Д и кальция, сроки и дозировка обговариваются с врачом. (И фразы типа «будет же передозировка «, «закроется родничок» — не имеют доказательной базы:!
10. При болевом остеопорозе, гиперкальциемиии (повышении кальция крови) хорошо в начале терапии провести 1.5-2 месяца лечения препаратом Миакальцик, применение его ограничено (из-за фиксированных побочных действий), но короткий курс хорошо снимает болевые реакции и гиперкальциемию при первичном гиперпаратиреозе. При отсутствии Миакальцик можно воспользоваться другим инъекционным препаратом — Форстео, вводится п/к 1 раз в сутки.
11. При заболевании почек и необходимости принимать витамин Д — лучше использовать его активные формы, они не требуют «активации в организме», например, АльфаД3тева и др.
12.
Пролия хорошо подходит для предоперационной подготовки пациентов с остеопорозом и первичным гиперпаратиреозом.
13. Стронций ранелат или Бивалос лучше не использовать людям с гипертонической болезнью и ИБС для лечения остеопороза. Повышается риск тромбофлебитов.
14. Для профилактики гриппоподобной реакции перед в/в введением Акласа или Резокластин — 3 дня лучше принимать Преднизолон в дозе 15-20 мг.
15. Женщинам, планирующим беременность, не разрешены большинство препаратов от остеопороза препаратами выбора в таких случаях становятся большие дозы витамина Д и кальция, в том числе оссеин-гидроксиапатитный комплекс Остеогенон !
16. Послеоперационный или идиопатический гипопаратироез и остеопороз хорошо было бы пролечить препаратом искусственного паратгормона — это наиболее физиологично — Форстео.
продолжение следует …..

Источник
Остеопороз является заболеванием, которое характеризуется снижением массы и потерей костной массы и плотности костной ткани, что приводит к ослаблению и хрупкости костей. При наличии остеопороза увеличивается риск переломов костей, особенно бедренной кости, позвонков и запястья.
Остеопороз считается заболеванием пожилых женщин. Тем не менее, остеопороз может начинаться гораздо раньше. Поскольку максимальная плотность костной ткани достигается к 25 летнему возрасту, важно иметь крепкие кости к этому возрасту, что позволит сохранить прочность костей в дальнейшей жизни. Адекватное получение кальция является важной частью укрепления костей.
В Соединенных Штатах почти у 10 миллионов людей есть остеопороз. Еще у 18 миллионов человек имеется снижение костной массы, что резко увеличивает у них риск развития остеопороза. По мере увеличения продолжительности жизни количество пациентов с остеопорозом будет увеличиваться. Около 80% пациентов с остеопорозом, составляют женщины. У людей старше 50 лет, в одном случае одной из двух у женщин и у одного из восьми мужчин есть высокая вероятность развития переломов.
По данным ВОЗ, распространенность остеопороза среди женщин после менопаузы составляет 14% (50-59 лет) 22% в возрасте 60-69 лет, 39% 70-79 лет, и 70% в возрасте 80 и более лет. Частота остеопороза не сильно зависит от этнического фактора но, тем не менее, больший риск у людей белой и азиатской расы.
Причины
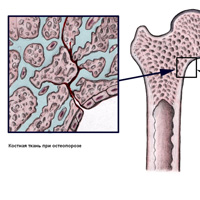
Остеопороз возникает, когда появляется дисбаланс между формированием новой костной ткани и резорбцией старой костной ткани. Организм не в состоянии или в достаточном количестве создавать новую костную ткань или же больше необходимого разрушает старую (могут иметь место оба процесса). Двумя важнейшими минералами, необходимыми для нормального формирования костной ткани, являются кальций и фосфор. В молодом организме эти минералы используются для построения костей. Но кальций также необходим для нормального функционирования сердца, мозга и других органов. Для того чтобы поддерживать функции важнейших органов и обеспечить необходимый уровень кальция в крови, организм поглощает необходимый кальций из костной ткани, являющийся хранилищем кальция. Когда возникает снижение количества кальция в крови или недостаточное поступление его с пищей, то возникают условия для нарушения регенерации костной ткани.
Как правило, потеря костной происходит в течение достаточно длительного периода времени. Довольно часто остеопороз обнаруживается только после появления перелома костей. Как правило, при такой поздней диагностике заболевание уже запущенное и ущерб здоровью может быть серьезным.
Основной причиной остеопороза, как правило, является отсутствие достаточно количества некоторых гормонов, в частности эстрогенов у женщин и андрогенов у мужчин. У женщин, особенно старше 60 лет, которые часто выявляют остеопороз. Менопауза сопровождается снижением уровня эстрогенов и это увеличивает риск развития остеопороза у женщин. Другими факторами, которые могут привести к потере костной массы в этой возрастной группе, являются недостаточное потребление кальция и витамина D, недостаток физических нагрузок и другие возрастные изменения в эндокринной системе (кроме недостатка эстрогенов).
 Другими причинами, которые могут привести к остеопорозу включают: длительное применение кортикостероидов (синдром Иценко-Кушинга), заболевания щитовидной железы, слабое развитие мышц, костные опухоли, некоторые генетические нарушения, осложнения при применении некоторых лекарственных препаратов, а также низкое содержание кальция в рационе питания.
Другими причинами, которые могут привести к остеопорозу включают: длительное применение кортикостероидов (синдром Иценко-Кушинга), заболевания щитовидной железы, слабое развитие мышц, костные опухоли, некоторые генетические нарушения, осложнения при применении некоторых лекарственных препаратов, а также низкое содержание кальция в рационе питания.
Другие факторы риска развития остеопороза:
- Женщины подвергаются большему риску, чем мужчины, особенно женщины, имеющие субтильное телосложение и невысокий рост также, как и женщины пожилого возраста.
- Женщины, белой или азиатской расы, особенно с наличием в родственников с остеопорозом.
- Женщины, в постменопаузном периоде, в том числе и те, у кого было оперативное удаление репродуктивных органов или при нарушениях менструального цикла.
- Курение, нарушение пищевого поведения, такие как нервная анорексия или булимия, низкое содержание кальция в рационе питания, злоупотребление алкоголем, малоподвижный образ жизни, прием противосудорожных препаратов.
- Ревматоидный артрит также является фактором риска развития остеопороза.
- Наличие родителя, у которого был остеопороз, является тоже фактором риска.
Поэтому, если женщина в периоде после менопаузы и есть боли в спине, то необходимо обратиться к врачу для того, чтобы провести обследование и начать лечение. Кроме того, необходимо обследоваться на наличие остеопороза при наличии других факторов риска. Например, при наличии переломов или болей в мышцах костях. В этих случаях необходимо проверить плотность костной ткани.
Диагностика
В первую очередь, врача интересует наличие соматических заболеваний, образ жизни, наличие переломов костей. Лабораторные анализы применяются для определения уровня кальция, фосфора, витамина Д, уровня гормонов (эстрогена тестостерона), уровня гормонов щитовидной (паращитовидной) железы, анализы, определяющие выделительную функцию почек.
На основании медицинского обследования, врач может рекомендовать определение минеральной плотности костной ткани — денситометрию. Этот метод обследования позволяет диагностировать остеопороз до того, как костная ткань начет разрушаться и позволяет предсказать возможность переломов костей в будущем. Кроме того, определение плотности костной ткани позволяет контролировать эффективность проводимого лечения, а также степень развития остеопороза в течение времени, и поэтому денситометрию необходимо проводить регулярно (ежегодно). Существует несколько видов аппаратов, которые позволяют определить плотность костной ткани. Все методики денситометрии являются безболезненными, неинвазивными и безопасными. Аппараты комплексного обследования позволяют измерить плотность костной ткани в бедре, позвоночнике и всего тела. Периферийные аппараты могут измерять плотность в пальце, запястье, колене, голени и пятке.
Денситометры с использованием DXA (двойная энергетическая рентгенологическая абсорбциометрия) измеряют плотность костной ткани позвоночника, бедра, или всего тела. Измерение плотности основано на разном поглощение рентгеновского луча в зависимости от плотности костной ткани. Рентгеновское излучение, используемое в таких денситометрах очень низкое, и поэтому исследование практически безвредно для пациента и медицинского персонала.
Денситометры SXA (одна-энергетическая рентгеновская абсорбциометрия) выполняется небольшим рентгеновским аппаратом и измеряет плотность костной ткани на пятке голени и коленной чашки.
Кроме того, для скрининга может быть использована УЗИ денситометрия. Как правило, исследуется с помощью этого метода лодыжка. Если скрининг выявляет определенные нарушения, то для подтверждения диагноза требуется исследование с помощью DXA денситометра. Минеральная плотность костной ткани определяется сравнением с плотностью таковой у здорового человека, соответствующего возраста и пола. Значительное снижение плотности указывает на наличие остеопороза и высокий риск перелома костей. В зависимости от результатов денситометрии врач назначает необходимое лечение.
Для пациентов, у которых имеются пограничные результаты, особенно полезным является новый метод определения 10-летней вероятности перелома костей с помощью программы под названием FRAX. Этот метод расчета учитывает все факторы риска для данного индивида и определяет лично их риск переломов и, следовательно, необходимость лечения.
Лечение
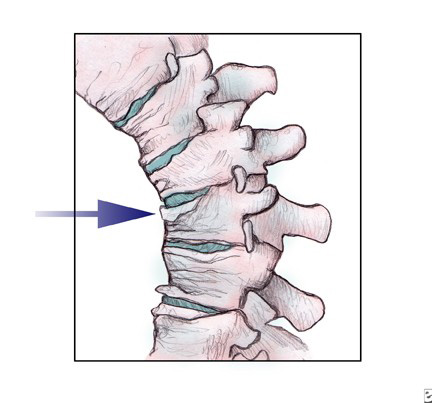
Лечение остеопороза направлено на замедление или остановку потери минералов, увеличение плотности костной ткани, предотвращения переломов костей и уменьшение болей, связанных с заболеванием.
Почти у 40% женщин с остеопорозом возможны переломы костей в течение жизни. У тех пациентов, которые перенесли компрессионный перелом, почти в одном случае из пяти через некоторое время случается еще один перелом позвонка. В таких случаях говорят о каскадных переломах, когда каждый новый перелом провоцирует еще переломы. Поэтому, основной целью лечения остеопороза является предотвращение переломов.
Диета: В молодом возрасте, когда происходит формирование костной массы необходимо полноценное питание с получением достаточного количества кальция и витамина Д. (молочные продукты рыба и т.д.). Кроме того, в этом возрасте необходимы достаточные физические нагрузки для хорошего роста как мышечной, так и костной ткани. Диета богатая кальцием и витамином Д также полезна и при наличии уже установленного остеопороза.
Наблюдение после переломов. При наличии в анамнезе у пациента переломов костей необходимо тщательное наблюдение группой специалистов (ортопеда, ревматолога, эндокринолога) и врача ЛФК для очень аккуратной реабилитации, так как регенерация костной ткани, подверженной остеопорозу, происходит крайне медленно
Физические упражнения: Изменение образа жизни также является составной частью лечения. Регулярные физические упражнения могут уменьшить вероятность переломов костей, связанных с остеопорозом.
Исследования показывают, что упражнения приводят к действию мышц на костную ткань, что стимулирует рост костной ткани и таким образом не только сохраняют, но и увеличивают плотность костей.
Исследования обнаружили, что женщины, которые ежедневно ходят на 1-2 кмполучают резерв на 4-7 лет сохранения плотности костной ткани. Упражнения также могут быть с отягощением в зависимости от степени остеопороза, но нагрузки должны быть очень щадящими. Кроме того, хороший эффект дают занятия на велоэргометре, бег трусцой и т.д. Но любые физические нагрузки необходимо согласовать с лечащим врачом.
Медикаментозное лечение
Эстрогены. Для женщин сразу после менопаузы применение эстрогенов является одним из способов предотвратить потерю костной массы. Эстроген может замедлить или остановить потерю костной массы. И если лечение эстрогенами начинается в период менопаузы, оно может снизить риск перелома шейки бедра до 50%. Это может быть прием, как в таблетках, так и виде пластыря (например, Vivelle, Climara, Estraderm, Esclim, Alora).Но недавние исследования ставят под сомнение безопасность длительного применения эстрогена. У женщин, которые принимают эстроген, повышен риск развития некоторых видов рака. Хотя в одно время считалось что эстрогены оказывают защитный эффект на сердце и кровеносные сосуды, недавние исследования показали, что эстрогены наоборот вызывают увеличение заболеваемости ишемической болезнью сердца, инсультом и венозной тромбоэмболией. Многие женщины, которые принимают эстрогены отмечают такие побочные эффекты, как болезненность молочных желез, увеличение массы тела, и вагинальные кровотечения. Побочные эффекты эстрогенов можно снизить за счет правильной дозировки и комбинации с другими препаратами. Но если проведена операция гистерэктомия, то эстрогены прямо показаны.
СМРЭ.Женщинам, которые не могут или не хотят принимать эстрогены,возможно назначение селективных модуляторов рецепторов эстрогена (СМРЭ), например ралоксифен (Эвиста). Особенно показаны эти препараты при наличии родственников с наличием рака молочной железы, и эстрогены в таком случае противопоказаны. Влияние ралоксифена на костную ткань и уровень холестерина, сопоставимо с эстрогенами. Кроме того, ралоксифен не стимулирует матку или молочные железы, что снижает риск профиля гормональной терапии. Ралоксифен может вызвать приливы. Риски образования тромбов сопоставимы с рисками при приеме эстрогенов. Тамоксифен (Nolvadex), который обычно используется для лечения некоторых видов рака молочной железы, также ингибирует распад костей и сохраняет костную массу.
Кальций: Кальций и витамин D необходимы для увеличения костной массы, как дополнение к заместительной терапии эстрогенами.
Рекомендуется ежедневный прием 1200-1500 мг (с продуктами питания и препаратами кальция). Однократно можно приминать не более 600 мг, так как большое количество кальция сразу не усвоится. Лучше разделить прием кальция на два приме (на завтрак и ужин).
Рекомендуется также ежедневный прием витамина. Д 800-100 МЕ, который необходим также для усвоения кальция и увеличивает таким образом, костную массу.
Бисфосфонаты: Биофосфанаты это медицинские препараты, принимаемые как per os (алендронат, ризедронат, этидронат) так и; внутривенно (золедронат — Рекласт, Акласта). Эти препараты замедляют потерю костной массы, а в некоторых случаях, повышают минеральную плотность кости. Прием этих препаратов и их эффективность контролируется с помощью контрольных денситометрий DXA.
При приеме этих препаратов per os (через рот), важно находиться стоя или сидеть прямо в течение 30 минут, после проглатывания лекарств. Это помогает снизить воздействие препаратов на слизистую и предотвратить изжогу или даже образование язв пищевода. После приема бисфосфонатов, необходимо подождать 30-40 минут и не принимать ни пищу, ни другие лекарства (можно только воду). До приема бифосфанатов необходимо определить уровень кальция в крови и выделительную функцию почек.
Алендронат (Фосамакс). В клинических испытаниях, алендронат показал, что его применение снижает риск перелома позвонков и шейки бедра на 50 %.Наиболее частыми побочными эффектами этого препарата являются тошнота, изжога, запоры. Это лекарство принимается ежедневно или раз в неделю.
Ризедронат (Актонел): Этот препарат используется для лечения и профилактики остеопороза. Желудочно-кишечные расстройства являются наиболее распространенным побочными эффектами этого препарата. Женщинам с тяжелыми нарушениями функции почек следует воздержаться от приема этого препарата. Результаты недавнего исследования показали, что ежедневное использование ризедроната может привести к значительному сокращению новых переломов позвонков (62%) у женщин в постменопаузе, страдающих остеопорозом, по сравнению с аналогичной группой, не принимающих это препарат.
Этиндронат (Дидронел): Этот препарат был одобрен в США для лечения болезни Педжета, но этот препарат показал высокую эффективность при лечении остеопороза и клинические испытания доказали это.
Ибандронат (Бонива): Этот препарат начал применяться сравнительно недавно и используется для профилактики и лечения остеопороза у женщин в постменопаузе.
Золендронат (Рекласт): Это мощный внутривенный бисфосфонат, который назначается раз в год. Этот препарат особенно полезен для пациентов, которые не переносят пероральных бисфосфонатов или возникают трудности с соблюдением необходимых регулярных дозировок пероральных препаратов.
Другие гормоны: Эти гормоны участвуют в регуляции обмена кальция и / или фосфатов в организме и, таким образом, предотвращают потерю костной массы.
Кальцитонин (Миакальцин): Кальцитонин является гормоном (получаемым из лосося), замедляющим потерю костной массы и его применение может увеличить плотность костной ткани. Препарат может назначаться инъекционно (два — три раза в неделю) или в виде назального спирея.
Терипаратайд (Фортео). Терапаратайд содержит часть человеческого гормона паращитовидных желез. В первую очередь, он регулирует метаболизм кальция и фосфата в костях, что способствует формирование новой костной ткани и приводит к повышению плотности костной ткани. Этот препарат назначается в виде ежедневных инъекций. При приеме препаратов для лечения остеопороза необходимо динамическое наблюдение (маммография и УЗИ органов малого таза при приеме эстрогенов и анализы крови, мочи при приеме других препаратов).
Профилактика и прогноз
Укрепления костной ткани в детском и подростковом возрасте может быть лучшей защитой от развития остеопороза в старшем возрасте. До 98% массы скелета женщина получает до 30 лет. Рекомендации по профилактике остеопороза следующие:
- Придерживайтесь сбалансированной диеты, богатой кальцием и витамином D.
- Выполняйте физические упражнения
- Вести здоровый образ жизни, не курить и не злоупотреблять алкоголем.
- Принимать лекарства для улучшения плотности костной ткани по мере необходимости.
При адекватном лечении, прогрессирование остеопороза можно замедлить или остановить. Тем не менее, некоторые люди становятся инвалидами в результате нарушения плотности костной ткани. Почти у 26% пациентов с остеопорозом возникают переломы бедра, костей таза, позвонков, запястья, плеча. Переломы бедра встречаются достаточно часто и, как правило, после них 50 % пациентов не могут ходить самостоятельно. Кроме того, при переломе шейки бедра очень высок риск летальности, вследствие осложнений, вызванных длительной иммобилизацией (до 20 %). В возрасте 80 лет, у 15% женщин и 5% мужчин имеются переломы бедра. Таким образом, остеопороз является серьезным заболеванием, которое требует более ранней диагностики, профилактики и лечения.
Источник
