Лекции по деформирующих артрозам
Л екция № 2 Деформирующий артроз
екция № 2 Деформирующий артроз
Деформирующий артроз или деформирующий остеоартроз – это заболевание суставов дегенеративно-дистрофического характера с медленным хроническим течением, необратимыми нарастающими изменениями в суставе, неподдающимися лечению и постепенно приводящие к инвалидности. Остеоартрозами страдают от 10 до 15% людей и количество больных увеличивается с возрастом. Деформирующий артроз может возникнуть практически в любом суставе, но наиболее часто страдают суставы подверженные большей нагрузке: тазобедренный сустав (коксартроз), коленный сустав (гонартроз) и другие.
Мужчины и женщины болеют одинаково часто, за исключением заболевания артрозом мелких суставов рук, которые значительно чаще встречаются у женщин. Заболевание встречается и у детей и подростков. В этом случае деформирующий артроз обычно развивается после перенесенной травмы сустава или другого заболевания, при котором произошло поражение сустава.
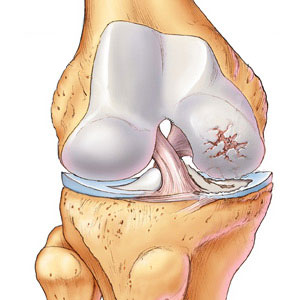
Вначале дегенеративно-дистрофические изменения возникают в ткани суставного хряща, затем распространяются на прилежащий участок кости, оболочки сустава, его связки, капсулу. В далеко зашедших стадиях в процесс вовлекаются и мышцы. На боковых поверхностях костей возникают разрастания костной ткани в виде шипов, которые называются остеофитами. В суставе появляется боль и постепенно развивается ограничение подвижности сустава и нарушение его функции.
Невозможно выделить одну причину развития остеоартроза. К дегенеративному изменению суставного хряща обычно приводит целый комплекс факторов.
В зависимости от причин развития различают первичные (генуинные, идиопатические) и вторичные артрозы, причиной которых являются травмы связочного аппарата и переломы костей, составляющих сустав. О первичном или идиопатическом остеоартрозе говорят, когда не находят видимой причины возникновения заболевания. Считается, что в этом случае главную роль играет наследственный фактор – нарушение развития компонентов суставного хряща, оболочки, биохимической структуры хрящевой ткани.
При вторичном остеоартрозе характерным бывает преимущественное поражение одного сустава, реже двух или нескольких. Выделяют следующие виды причин, способствующих развитию вторичного деформирующего артроза:
-
механические. Это травмы суставов, внутрисуставные переломы костей, которые приводят к нарушению нормальной структуры сустава. Имеет значение постоянная микротравматизация сустава и постоянная усиленная нагрузка на сустав, что часто встречается у спортсменов. Различные аномалии развития скелета приводят к неравномерности нагрузки на суставы, в результате чего отдельные участки суставных поверхностей испытывают чрезмерную нагрузку и разрушаются. Немаловажным фактором перегрузки суставов служит ожирение. -
з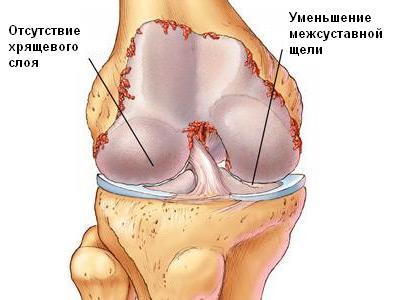 аболевания суставов. К остеоартрозу могут привести воспалительные заболевания суставов (острые и хронические артриты), гемофилия, при которой в результате незначительной травмы, кровь изливается в сустав (гемартроз), первичный асептический некроз костной ткани
аболевания суставов. К остеоартрозу могут привести воспалительные заболевания суставов (острые и хронические артриты), гемофилия, при которой в результате незначительной травмы, кровь изливается в сустав (гемартроз), первичный асептический некроз костной ткани -
нарушения обмена веществ. Остеоартроз может возникнуть, как осложнение системных заболеваний – подагра, хондрокальциноз, гемохроматоз, псориаз, ревматоидный артрит -
заболевания эндокринной системы (нарушение обмена кальция при гипо- или гиперпаратиреозе, сахарный диабет, нарушение продукции половых гормонов и гормона роста соматостатина) -
заболевания сопровождающиеся нарушением кровоснабжения тканей сустава (атеросклероз сосудов нижних конечностей, облитерирующий эндартериит, варикозная болезнь).
Заболевание развивается постепенно. Считается, что в начале возникает нарушение кровообращения в капиллярах подхрящевого слоя надкостницы. Сама хрящевая ткань сосудов не имеет и питание хряща происходит за счет поступления питательных веществ из внутрисуставной жидкости и прилежащей костной ткани.
В результате снижения питания суставной ткани в ней возникают биохимические изменения. Снижается количество протеогликанов, веществ, которые являются главным составляющим структуры коллагеновой ткани хряща. Уменьшается количество содержания воды в хряще. Это ведет к снижению эластичности и прочности суставного хряща и при механических нагрузках хрящ постепенно разрушается.
Вначале эти процессы компенсируются усиленной работой хрящевых клеток – хондроцитов, но затем резервы истощаются, количество хондроцитов уменьшается, хрящ истончается, разволокняется, появляются трещины. Трещины постепенно углубляются, хрящевые волокна рассасываются. Уменьшение толщины хряща и его эластичности приводит к повышению нагрузки на подлежащую костную ткань. Костная ткань склерозируется (уплотняется), что тоже является компенсаторной реакцией на перегрузку. Но на этом рост костной ткани не останавливается и по периферии суставных поверхностей появляются костно-хрящевые разрастания – остеофиты. Это тоже компенсаторная реакция на нагрузку.Таким образом организм пытается расширить суставную поверхность кости, для распределения по ней нагрузки.
Остеофиты приводят к деформации суставов. Истончение хрящевой ткани приводит к изменению формы сустава и его нестабильности. В полости сустава возникают реактивные воспалительные изменения, увеличивается количество внутрисуставной жидкости, но ее состав изменяется, и функция ее снижается. Постепенно развиваются дистрофические изменения в тканях капсулы сустава, связках, мышцах. Функция сустава нарушается. В начале заболевания пациенты могут жаловаться на хруст в суставе, боли в начале заболевания несильные, ноющие.
Возможно, возникновение так называемых стартовых болей, когда боль в суставе усиливается в начале движения, а затем уменьшается или исчезает. Такие боли могут возникнуть утром, при вставании с постели. Затем пациент «расходится» и боль исчезает. По мере развития заболевания, боли появляются после нагрузки на сустав, и вскоре с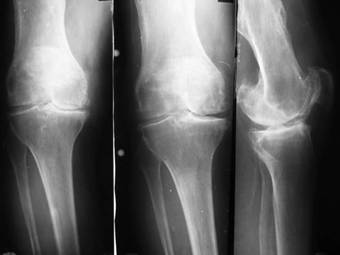 тановятся постоянными. Пациент может жаловаться на хромоту, затруднение при подъеме по лестнице, скованность в суставе.
тановятся постоянными. Пациент может жаловаться на хромоту, затруднение при подъеме по лестнице, скованность в суставе.
При осмотре обнаруживают деформацию в суставе. Если на сустав положить руку и при этом совершать движения в нем, ощущается своеобразный хруст, называемый крепитацией. При исследовании объема движения в суставе обнаруживают ограничение или в далеко зашедших случаях отсутствие движений в суставе. Мышцы вокруг сустава сначала рефлекторно напряжены, затем постепенно развивается их дистрофия и контрактура, когда мышца укорачивается и уже не может приобрести свою нормальную форму. В течении заболевания могут быть периоды обострения и стихания болевого синдрома.
Диагноз уточняют при рентгенологическом исследовании сустава. Выделяют три стадии развития деформирующего артроза. В первой стадии обнаруживается неравномерное сужение суставной щели и небольшое уплотнение субхондральных участков костной ткани. Вторая стадия характеризуется возникновением костных разрастаний (остеофиты) по краям суставных поверхностей. Суставная щель при этом сужена в 2 или 3 раза по сравнению с нормой. В третьей стадии суставная щель становится почти незаметной, обнаруживаются обширные остеофиты, деформация сустава. Клинически эта стадия характеризуется почти полной утратой подвижности в суставе.
ЛЕЧЕНИЕ
Лечение остеоартроза — длительный процесс. Пациенты лечатся главным образом амбулаторно.
Основные принципы лечения: ограничение нагрузки, соблюдение ортопедического режима, ЛФК, физиотерапия, цель которых замедление прогрессирования остеоартроза, предотвращение развития контрактур и улучшение функции сустава. Важным этапом лечения остеоартроза является санаторно-курортное лечение.
Двигательный режим и ЛФК
Задачи ЛФК в комплексном лечении артроза
По мере того, как поверхность кости теряет хрящевую защиту, пациент начинает ощущать боль при физической нагрузке на сустав, в частности при ходьбе или в положении стоя. Это приводит к гиподинамии, поскольку пациент щадит сустав, стараясь избежать боли. В свою очередь, гиподинамия может явиться причиной локальной атрофии мышц и слабости связок. В период обострения больному суставу придают нейтральное положение для создания покоя и максимальной разгрузки. К движениям в суставе приступают сразу же после снятия воспаления и боли не позднее чем через 3 — 5 дней.
Восстановление подвижности и необходимой амплитуды движений в суставе; увеличения силы и выносливости мышц; аэробная тренировка, — вот главные цели ЛФК. На этой основе собственно и располагаются все остальные методы восстановительного лечения.
Многочисленные исследования показывают, что на благоприятный прогноз в лечении суставов влияет образование больного и уровень его интеллекта. Понимание того, что с больным суставом надо жить, работать, что с заболеванием надо считаться, должно привести к изменению образа жизни больного, в котором высокая двигательная активность должна разумно сочетаться со строгим режимом разгрузки сустава. Пробуждение мотивации к двигательной активности, к здоровому образу жизни, воспитание необходимых двигательных качеств, обучение пациента методикам ЛФК для самостоятельного применения, — все это также является важнейшей задачей ЛФК при лечении артрозов.
Дозирование нагрузки самая трудная задача ЛФК. С одной стороны достижение лечебного эффекта физической нагрузки при коротком воздействии просто невозможно, с другой стороны, перегрузка сустава, обострение болезни, необходимость постельного режима перечеркнет все усилия проделанной работы.
Фармакотерапия (медикаментозное лечение)
Поскольку поводом для обращения больного к врачу является боль, то на первом месте стоят нестероидные противовоспалительные средства (НПВС), назначаемые для снятия боли и воспаления. Парацетамол в дозе до 4 г/сут может служить эффективным начальным анальгетиком для лечения слабого и умеренного болевого синдрома при артрозе. Если адекватного ответа не получено, или имеется выраженный болевой синдром и/или признаки воспаления, следует рассмотреть альтернативную фармакотерапию с учетом относительной эффективности и безопасности, а также приема других медикаментов и наличия сопутствующих заболеваний.
У больных с симптомами артроза крупных суставов использовать НПВС в минимальных эффективных дозах, а их длительное применение по возможности следует избегать. Местные НПВС и капсаицин могут быть эффективными дополнительными или альтернативными пероральным анальгетикам/противовоспалительным средствам.
Следует предостеречь пациента во в чем. В связи с длительным (годами и десятилетиями) течением артроза возникает необходимость в приеме большого количества лекарств, группы НПВС, которые имеют множество побочных действий и противопоказаний. Это следует учитывать и стараться свести к возможному минимуму приема этих средств, ограничивая их прием только на ночь и короткими курсами, 10 дней не более, с последующим перерывом на 2-3 недели.
Использование слабых опиоидов и наркотических анальгетиков может быть рассмотрено для лечения болевого синдрома при артрозе в тех случаях, когда другие средства оказались неэффективными или противопоказаны. Сильные опиоиды должны использоваться только в исключительных случаях при выраженной боли. У таких пациентов следует использовать нефармакологические методы лечения и рассмотреть необходимость хирургического вмешательства
В фазе острой боли, когда остеоартроз может быть осложнен синовитом, используем внутрисуставное введение кортикостероидов (дипроспан, кеналог, гидрокортизон) для снятия боли и воспаления. Внутрисуставное введение кортикостероидов может быть использовано в лечении артроза и должно быть рассмотрено в тех случаях, когда выраженный болевой синдром не отвечает удовлетворительно на пероральные анальгетические/ противовоспалительные средства и у больных с наличием выпота или других признаков местного воспаления
Лечение глюкозамина сульфатом и/или хондроитина сульфатом может обеспечить симптоматический эффект у больных артрозом. При отсутствии ответа в течение 6 мес прием этих препаратов следует прекратить
В основе поддержания функции сустава лежит хондромодулирующая терапия. Препараты — хондропротекторы (хондроитин сульфат и глюкозамин) применяют в виде курсового лечения внутрь (см.: Диета и пищевые добавки при артрозе), внутримышечно, внутрисуставно в I и II стадии заболевания. Для внутримышечного введения назначают стекловидное тело, Румалон, Мукасат, Хондролон, Цель-Т, Алфлутоп и др. Для внутрисуставного ведения применяют препараты гиалуроновой кислоты (Ферматрон, Синокром, Хиаларт, Остенил, Дюролан, Гиастат и др.).
Внутрисуставная оксигенотерапия патогенетически обоснована, так как в условиях кислородной недостаточности усиливается гликолиз в тканях сустава, в результате чего накапливаются недоокисленные продукты обмена: молочная, пировиноградные кислоты. Для их окисления требуется усиленная доставка кислорода в ткани сустава. Кроме того, кислород растягивает капсулу сустава и создает разгружающую «газовую» подушку.
Лазерная терапия
Лазеротерапия применяется как основной метод лечения (противовоспалительный, аналгезирующий, стимулирующий эффекты) в ранней стадии заболевания, так и в качестве фактора, снижающего риск применения кортикостероидов и манипуляций на костях и суставах на более поздних стадиях.
Декомпрессия метаэпифиза и внутрикостные блокады
Патогенетически обоснованной и достаточно эффективной является методика декомпрессии зоны метаэпифиза бедра. Устранение повышенного внутрикостного давления способно «сломать» ишемический цикл заболевания. Успех от применения этой методики колеблется от 40 до 90 %. Эффективность лечения повышается при применении малотравматичного и доступного в амбулаторных условиях метода туннелизации зоны метаэпифиза с декомпрессией кости и проведением лечебных блокад. Декомпрессия осуществляется в области большого вертела, мыщелков бедра, голени, внутренней лодыжки и пяточной кости.
Эндопротезирование суставов
При наличии показаний к операции методом выбора может быть эндопротезирование суставов. В настоящее время разработаны и успешно применяются эндопротезы тазобедренного и коленного суставов. При остеопорозе эндопротезирование осуществляется конструкциями с цементным креплением. Дальнейшее консервативное лечение способствует снижению сроков реабилитации оперированных больных и повышению эффективности лечения.
Диета при артрозе
Какой-либо специальной диеты при остеоартрозе не существует. Диета определяется возрастными или профессиональными потребностями, сопутствующей патологией, избыточным весом или состоянием окружающей среды.
Вместе с тем некоторые продукты питания традиционно считают полезными или вредными при болезнях суставов дегенеративного характера.
К полезным продуктам следует отнести холодец.
При остеоартрозе рекомендуют также продукты, богатые кальцием (молочнокислая диета) и витаминами группы B и C, лечебное голодание.
Прием алкоголя традиционно и обосновано считают провоцирующим фактором, вызывающим усиление суставной и мышечной боли при остеоартрозе. Механизм этого влияния неясен, возможно боль при приёме алкоголя обусловлена нарушением костного кровотока в результате гиперкоагуляционного синдрома.
Санаторно-курортное лечение
Санаторно-курортное лечение позволяет проводить комплексную реабилитацию, включающую положительное воздействие лечебных грязей, ванн, сауны, физиопроцедур, массажа, занятий лечебной физкультурой. Немаловажную роль играет смена обстановки, снятие стрессорных воздействий, нахождение на свежем воздухе. Санаторно-курортное лечение можно проводить только вне обострения болезни.
Профилактика
Среди многочисленных путей профилактики остеоартроза можно выделить следующие, наиболее значимые:
-
профилактика и эффективное лечение травмы сустава -
достаточная двигательная активность на протяжении всей жизни -
снижение избыточного веса тела -
своевременная коррекция приобретенного или врожденного нарушения биомеханики сустава (например, коррекция плоскостопия, исправление травматической деформации оси конечности, лечение врожденного вывыха бедра и т. п.)
Физические нагрузки
Мнение о том, что физическая нагрузка может привести к преждевременному «изнашиванию сустава» ошибочно. Исследования показывают, что само по себе занятие спортом не приводит к остеоартрозу. Напротив, любая двигательная активность, направленная на сохранение подвижности суставов, на укрепление мышц, на координацию движений позволяет длительное время поддерживать хорошую функцию сустава и противостоять болезням.
Для пациентов, отноящихся к «группе риска» заболения артрозом (травма или дисплазия сустава, избыточный вес, низкая физическая подготовленность) рекомендуется упражнения с дозированной нагрузкой на сустав (дозированная ходьба, восхождения, велосипед, плавание).
Ходьба — это основная естественная локомоция человека. Повседневной ходьбой человек занят несколько часов в день. Это в любом случае больше, чем время специальных ежедневных занятий физической культурой. Поэтому важно, чтобы ходьба стала основным средством профилактики остеоартроза. Именно поэтому при последствиях травм и артрозах суставов нижних конечностей рекомендуют дозированную ходьбу, как основной метод профилактики и лечения. Рекомендуя увеличить двигательную активность, прежде всего, имеют в виду пройденные километры в течение дня (до 7 км). Дозирование ходьбы — это ограничение времени непрерывного (без отдыха) пребывания «на ногах», не более 30-40 минут, но не пройденного расстояния за день.
Контроль массы тела
Избыточная масса тела — важный фактор развития и прогрессирования остеоартроза. Снижение массы тела уменьшает риск развития заболевания и сопровождается улучшением функции суставов, поэтому в программу лечения обязательно включают диетотерапию. Принято считать, что уменьшение веса тела на 1 килограмм снижает нагрузку на сустав на 4 килограмма. Именно поэтому при лечении артроза применяют программы ЛФК для снижения массы тела больного, — в основе которых лежит аэробная тренировка.
Профилактика диспластического коксартроза
Неустраненная своевремено дисплазия сустава (неправильное лечение врожденного вывиха бедра) приводит к нарушению биомеханики тазобедренного сустава и к развитию тяжелого заболевания, именуемого «диспластический коксартроз», нередко двустороннего.
Профилактика диспластических коксартрозов заключается в соблюдении ортопедического режима (избегать травм, физических упражнений или работы, связанных с инерционными нагрузками на сустав: бег, прыжки, поднятие тяжестей), а также в активном занятии физической культурой, направленной на укрепление мышц, стабилизирующих тазобедренный сустав (группа ягодичных мышц, четырехглавая мышца бедра, разгибатели спины и мышцы брюшного пресса): плавание, ходьба на лыжах и т. п. Для женщин важны соблюдение ортопедического режима и ЛФК в до и послеродовом периоде.
Достарыңызбен бөлісу:
Источник
