Люмбоишиалгия на фоне поясничного остеохондроза
Люмбоишиалгия — болевой приступ, локализующийся в области поясницы и задней поверхности бедра, развивающийся вследствие подъема тяжестей, неловкого поворота туловища, протрузии межпозвоночного диска. Заболевание проявляется внезапной болью, вынужденным положением тела и нарушением движения в пояснице и пораженной конечности. Диагноз устанавливается на основании клинического осмотра, рентгенологического исследования, КТ или МРТ, миелографии. В лечении используются анальгетики, нестероидные противовоспалительные препараты; после стихания воспаления назначается лечебная гимнастика, применяются физиотерапевтические процедуры. При неблагоприятном течении проводят оперативное лечение.
Общие сведения
Люмбоишиалгия — болезненные ощущения в пояснице различной интенсивности (от ощущения дискомфорта до мощных интенсивных болей), склонные иррадиировать в ногу, возникающие из-за патологического сдавления и раздражения деформированными позвонками спинномозговых корешков L4-S3, формирующих седалищный нерв. Болевые ощущения возникают на фоне остеохондроза позвоночника, спондилоартроза, межпозвоночных грыж и других заболеваний, сопровождающихся деструктивными изменениями и формированием остеофитов. Заболевание составляет примерно 20-30% случаев среди всех патологических процессов, связанных с болями в спине. Встречается чаще всего у людей трудоспособного возраста (молодой и средний возраст, 25-45 лет).
Люмбоишиалгия
Причины люмбоишиалгии
Люмбоишиалгия наиболее часто имеет вертеброгенное происхождение и вызывается рефлекторным «отражением» боли при межпозвоночной грыже поясничного отдела, поясничном спондилоартрозе и других дегенеративных изменениях позвоночника. У части больных она бывает проявлением миофасциального болевого синдрома, вовлекающего мышцы спины и таза. Также боль может быть обусловлена раздражением связочных, костных, мышечных структур; при этом она бывает двухсторонней, с плохо определяемой локализацией; болевая реакция глубинная и редко иррадиирует ниже уровня коленного сустава. У пожилых людей нередкой причиной люмбоишиалгии является артроз тазобедренного сустава (коксартроз), боль при котором может иррадиировать в поясницу. Спровоцировать развитие болевой реакции могут следующие ситуации: резкие повороты туловища, переохлаждение, пребывание на сквозняках, длительное нахождение в неудобной, однообразной позе. Реже патология развивается без каких-либо видимых причин.
В группу риска по развитию люмбоишиалгии входят люди с лишним весом, хроническими заболеваниями позвоночного столба, межпозвоночными грыжами, инфекционными обострениями, а также те пациенты, которые работают на производстве, постоянно испытывают повышенные нагрузки и долгое время проводят в одном и том же положении тела.
Патогенез люмбоишиалгии
Механизмы развития болевого синдрома при люмбоишиалгии различны, в зависимости от причин, запускающих патологический процесс.
Синдром грушевидной мышцы. Возникает при остеохондрозе, когда участки поврежденного межпозвоночного диска становятся источником патологических импульсов. Нервная система человека воспринимает их как боль, делая все возможное для уменьшения последней (обездвижение зоны поражения, повышение тонуса мышц). Мышечное напряжение распространяется далеко от первоисточника боли и передается на грушевидную мышцу, под которой проходит седалищный нерв. Патологические сокращения мышцы приводят к сдавлению этого нерва, и возникают симптомы отраженной боли.
Межпозвоночная грыжа. Дегенеративные процессы при межпозвоночной грыже способствуют сужению просвета канала позвоночного столба; это, в свою очередь, приводит к сдавлению и воспалению (радикулиту) корешков седалищного нерва. В результате раздражаются нервные волокна (сенсорные и моторные), входящие в его состав, что и провоцирует возникновение отраженных болей. Последние могут формироваться и при осложненной грыже (ее выпадении), приводящей к острому сужению позвоночного канала.
Фасеточный синдром. Формируется на фоне остеохондроза, при котором появляется либо избыточная подвижность, либо ограничение в движении позвоночного столба. Это приводит к изменению работы межпозвоночных суставов, воспалительному процессу и формированию отраженной боли.
Симптомы люмбоишиалгии
Приступ боли в пояснице появляется внезапно. Болевая реакция носит жгучий, простреливающий или ноющий характер. Во время давления и/или раздражающего воздействия на спинномозговые нервы на уровне от L4 до S3 (при длительном напряжении, повышенной нагрузке на поясницу) возникает резкая боль. Она приводит к рефлекторному мышечному сокращению, которое еще больше усиливает болевой приступ.
Основные симптомы люмбоишиалгии: боли в области спины и задней поверхности бедра, ограничения в движении позвоночника (особенно в пояснично-крестцовом отделе). Болезненные ощущения обычно становятся выраженными при попытке сменить положение тела, поднять что-то тяжелое или выпрямиться; больной принимает вынужденное положение (немного наклонившись вперед, в полусогнутом виде). Меняется как статика, так и моторика больного. Стоя или при ходьбе, он щадит одну ногу, разгружая ее, а другая становится основной, опорной. Это и приводит к наклону туловища в сторону здоровой (опорной) ноги. Мышцы поясничного отдела, а нередко всей спины и даже пояса нижних конечностей, напряжены. Напряжение преобладает гомолатерально (то есть на стороне поражения). Поясница скована при ходьбе, может наблюдаться сколиоз, уплощение поясничного лордоза, реже гиперлордоз. Характерен «симптом треножника», когда из-за боли больные либо вовсе не могут сидеть, либо вынуждены упираться руками в край стула. При смене положения больной вначале переворачивается на здоровую сторону и часто сам с помощью руки подтягивает больную ногу (симптом Минора).
Диагностика люмбоишиалгии
Диагностика люмбоишиалгии включает в себя клинический осмотр, в ходе которого врач невролог производит статическое и динамическое исследование позвоночника, проверяет симптомы натяжения седалищного нерва, а также обращает внимание на признаки инфекции или злокачественного новообразования. Патогномоничной для люмбоишиалгии является резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро. Дополнительно при люмбоишиалгии исследуют органы таза и брюшной полости, что позволяет исключить или выявить органные поражения, которые также могут быть источником отраженной боли.
Рентгенография поясничного отдела позволяет выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала. Основная цель этого исследования — исключение опухоли, спондилита, травматических и патологических переломов, врожденных аномалий позвоночника, инфекционных и воспалительных процессов. В случаях, когда клинические проявления дают основание заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, показаны радиоизотопная сцинтиграфия, компьютерная или магнитно-резонансная томография. КТ или МРТ позвоночника, а в их отсутствие — миелография, показаны при появлении признаков сдавления спинного мозга (компрессионной миелопатии). В некоторых случаях проводится люмбальная пункция, по результатам которой можно обнаружить превышение количества белковых компонентов. По показаниям проводят ультразвуковое исследование органов брюшной полости, УЗИ почек, экскреторную урографию.
Люмбоишиалгию дифференцируют от миозита мышц спины и патологии тазобедренного сустава. Для точной постановки диагноза врач внимательно изучает анамнез, проводит осмотр пациента, дает оценку имеющимся объективным и субъективным клиническим проявления патологии.
Лечение люмбоишиалгии
В неврологии устранение острой боли в спине проводится на фоне мероприятий, направленных на борьбу с ее первопричиной: межпозвоночными грыжами, пояснично-крестцовым остеохондрозом и т. д. Лечение люмбоишиалгии проводит врач невролог или вертебролог. В острой стадии болевого приступа важно организовать больному качественный уход. Постельное место должно быть жестким, упругим; для купирования боли назначаются анальгетики, а в особо сложных случаях применяются блокады — уколы с обезболивающими и противовоспалительными компонентами, которые вводятся непосредственно в болезненный очаг. Хорошим обезболивающим эффектом обладают местные раздражающие процедуры (использование перцового пластыря, отвлекающих методик, растираний). При неэффективности терапевтического лечения используется вытяжение позвоночника. Рекомендованы физиотерапевтические процедуры (грязевые ванны, иглорефлексотерапия, лечебный сон, массажные сеансы, мануальная терапия).
В комплексную терапию люмбоишиалгии, как правило, включают противовоспалительные средства, миорелаксанты, спазмолитики, препараты для улучшения микроциркуляции. Положительное влияние на самочувствие пациента оказывает прием витаминов, которые способствуют восстановлению тканей, регенерации и питанию хрящевых структур позвоночного столба.
Отличным обезболивающим и общеукрепляющим действием в подострый период болезни обладает лечебный массаж. При люмбоишиалгии особое внимание уделяется области поясницы и крестца. При систематическом разминании этой зоны удается улучшить кровоток, восстановить метаболизм в позвоночном столбе и замедлить прогрессирование остеохондроза.
Если физиотерапия и медикаментозное лечение перестают действовать или неэффективны, назначается оперативное лечение. Показаниями к его проведению являются: симптомы сдавления спинного мозга; тазовые нарушения и нижний парапарез; тяжелый болевой синдром, не поддающийся консервативному лечению. Чаще всего рекомендуется проводить хирургическое лечение межпозвоночных грыж. В ходе операции поврежденный диск могут удалить частично или полностью. Возможно проведение дискэктомии, микродискэктомии и эндоскопической дискэктомии. При тотальных вмешательствах применяется пластика поврежденного межпозвоночного диска.
При частых рецидивах поясничной боли рекомендованы специальные гимнастические упражнения. Они позволяют укрепить мышцы, окружающие позвоночный столб, что значительно сокращает риск смещения позвонков и повышает их устойчивость к физическим нагрузкам. Лечебную физкультуру рекомендуется проводить в медицинском учреждении, под руководством опытного врача ЛФК. Не имея знаний в области ЛФК, не стоит экспериментировать с неизвестными упражнениями, так как при одном неловком движении можно растянуть мышцы, спровоцировать появление воспалительного процесса и усилить признаки межпозвоночных грыж. Постепенно пациенты привыкают к ритму, в котором выполняют упражнения, осваивают новые приемы и подходы, чтобы после выписки из стационара или прекращения активного периода лечения продолжить применять лечебную физкультуру, но уже без посторонней помощи.
Прогноз и профилактика люмбоишиалгии
Примерно в 95% случаях люмбоишиалгия носит доброкачественный характер и при своевременно оказанной медицинской помощи имеет достаточно благоприятный прогноз. При частых рецидивах заболевания и отсутствии лечения могут возникать деформации тканей, нередко формируются узлы в глубине мышц, нарушаются обменные процессы.
Профилактические мероприятия при поясничной боли направлены на своевременное лечение заболеваний позвоночника и предотвращение их прогрессирования в дальнейшем. Рекомендуется избегать длительного напряжения мышц позвоночника, которое приводит к застойным явлениям и провоцирует появление деструктивных изменений в хрящевой ткани позвонков. Необходима коррекция двигательного стереотипа; следует избегать выполнения движений на неподготовленные мышцы; требуется создание мышечного корсета, который будет обеспечивать правильное распределение нагрузки на позвоночный столб. Также необходимо заниматься коррекцией нарушений осанки с формированием правильной осанки, озаботиться снижением массы тела и отказаться от курения. Кроме этого, для профилактики частых рецидивов рекомендуется 1-2 раза в год проходить санаторно-курортное лечение.
Источник
Энциклопедия / Заболевания / Суставы и кости / Люмбоишиалгия
Люмбоишиалгией называют возникновение болезненных ощущений, жара или похолодения в зоне поясницы и ноги.
При люмбоишиалгии боли распространяются по области ягодицы и задней поверхности конечности до зоны колена. Неприятные симптомы возникают из-за распространения процесса на зону седалищного нерва и спинномозговые нервы.
Обычно при люмбоишиалгии болевые приступы возникают резко, в результате:
- поднятия тяжелых предметов,
- длительного нахождения в неудобных или вынужденных позах,
- неловких и резких движений.
Основными причинами развития люмбоишиалгии являются:
- грыжи или протрузии межпозвоночных дисков.
- деформирующие остеоартрозы,
- возрастные изменения позвоночника после тридцати лет,
- хронический стресс,
- лишний вес,
- беременность,
- нарушенная осанка,
- тяжелые физические или спортивные нагрузки,
- травмы позвоночника,
- переохлаждения области позвоночника,
- инфекционные болезни,
- артриты, фибромиалгии.
В зависимости от причинных факторов выделяют такие формы люмбоишиалгий:
- мышечно-скелетную, которая будет формироваться в результате проблем с различными отделами опорно-двигательного аппарата в зоне позвоночника и нижних конечностей.
- невропатическую, с формированием болевого синдрома из-за сдавления или пережатия нервных стволов, которые отвечают за иннервацию области нижних конечностей,
- ангиопатическую, при которой болевой синдром возникает из-за поражения вен или артерий, питающих поясницу и нижние конечности, формирования их ишемии и дефициту кислорода в тканях.
- смешанную – эта форма люмбоишиалгии обусловлена патологией сразу нескольких структур в области нижних конечностей (нервы и сосуды, нервы и опорно-двигательный аппарат и т.д.).
Причинами люмбоишиалгии является раздражение корешков нерва различными воздействиями – воспалением, травмой, сдавлением нерва мышцами или деформированными костными структурами.
Это приводит к раздражению нерва и возникновению болевых импульсов. При этом могут напрягаться мышцы, формируется их бугристость, может нарушаться питание кожи и даже формироваться узелки в толще мышц.
В процессе развития люмбоишиалгии, за счет нарушения нерва возникают неприятные ощущения жара или озноба конечностей, нарушения цвета конечности или резкая бледность кожи.
Все эти изменения тканей приводят к еще большим нарушениям и возникновению еще более выраженной боли.
При люмбоишиалгии характерны следующие проявления со стороны поясницы и нижних конечностей:
- возникновение болей в пояснице, которые отдают в одну или реже в обе ноги,
- движения в поясничном отделе резко ограничиваются,
- боли в пояснице усиливаются при смене положения тела,
- пациент вынужден принимать особое положение — согнувшись вперед и наклонившись,
- в ноге боли проходят по ягодице, задне-наружной поверхности бедра, колене и частично икроножной мышце,
- по ходу нерва может быть чувство зуда, жжения, жара или наоборот, резкого похолодения,
- кожа больной ноги обычно имеет бледный цвет, может иметь мраморную окраску, холодная на ощупь,
- попытки движения и полноценного наступания на ногу вызывают резкую боль, которая имеет характер жгучей, нарастающей и ноющей.
- боли становятся сильнее при охлаждении, простуде, обострении хронической патологии, переутомлении, после тяжелых физических нагрузок.
Обычно возникают люмбоишиалгии на воне прогрессирующего остеохондроза.
При острой люмбоишиалгии эти явления выражены сильно и резко, при хроническом течении могут проявляться периодами – с активацией и затуханием, волнообразно.
Основа диагностики – это проявление типичных жалоб на боли в спине и ноге, при этом необходим осмотр врача и проведение лабораторной диагностики. Необходимо проведение инструментального исследования:
- рентгенологическое исследование поясничной и тазовой области,
- КТ или МРТ пояснично-крестцового отдела позвоночника.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Диагностикой и лечением люмбоишиалгии занимаются терапевты, неврологи и ортопеды. Применяются комплексные методы лечения и реабилитации.
В острый период:
- постельный режим с ограничением физических нагрузок и движений тела,
- снижение потребляемой жидкости для снятия отечности,
- купирование боли приемом анальгетиков с противовоспалительным эффектом (кеторол, нурофен, диклофенак), применение их внутрь и место – в гелях, кремах, мазях.
- при выраженных болевых синдромах новокаиновые блокады,
- при выраженных мышечных спазмах применяют спазмолитики и миорелаксанты.
По мере стихания острых проявлений применяют:
- лечебную гимнастику,
- лечебный массаж,
- иглорефлексотерапию,
- физиотерапию,
- ношение специальных ортопедических конструкций – корсеты, пояса-корректоры.
Прогноз в случае острой люмбоишиалгии благоприятный, процесс можно быстро купировать. При хроническом процессе прогноз более сложный – все зависит от причины и тяжести заболевания.
Чтобы не формировать осложнений и не вызывать обострений люмбоишиалгии, необходимо:
- не находиться долго в вертикальном положении,
- для расслабления ног периодически опираться на стулья или опору,
- не стоит носить высокие каблуки,
- при сидячей работе чаще менять положение и сидеть на стуле прямо, подкладывая валик под поясницу,
- при длительной езде в машине делать частые остановки, выходить разминаться,
- не курить,
- следить за своим весом,
- при первых же признаках боли обращаться к врачу.
Источник: diagnos.ru
Источник
Общие сведения
Люмбоишиалгия является рефлекторным или компрессионным вертеброгенным нарушением и проявляется в виде хронической поясничной боли. Стоит в ряду других неврологических дорсопатий – цервикалгии (постоянной боли в шейном отделе), торакалгии (боли, возникающие в области грудного отдела позвоночника) и люмбалгии (боль в пояснице). Код люмбоишиалгии по мкб-10 – поясничного болевого синдрома, отдающего в одну или обе конечностей — M-54.4.
В отличие от люмбалгии при люмбоишиалгии постоянная поясничная боль сочетается с нейродистрофическими и нейрососудистыми нарушениями, что приводит к иррадиированию боли по склеротому. Это массовое явление и проблемы с поясницей свойственны в 21 веке людям различного возраста и вида деятельности.
Патогенез
Существует рефлекторный (болевой), компрессионный и миоадаптивный путь патологического развития. В первом случае боль является следствием воздействия на рецепторные структуры, отвечающие за иннервацию элементов пораженных отделов позвоночных– мышечно-тонических, вазомоторных, нейродистрофических образований.
Компрессионные факторы обычно возникают в сочетании с рефлекторными и обусловлены такими патологическими структурами как: грыжи, остеофиты, а также в результате сдавливания сосудов, к примеру, позвоночной артерии, корешков (при радикулопатии), спинного мозга (при миелопатии).
На начальных этапах люмбоишиалгии присутствует только симптомы раздражения нервных окончаний – парестезия, гиперестезия, алгические точки, ощущение натяжения и оживления рефлексов. В дальнейшем больной начинает испытывать ограниченность движений, все чаще принимает анталгические позы – положение тела, позволяющие снизить болевой синдром. В результате развивается радикулопатия и добавляются симптомы выпадения в виде гипестезии, редких вялых парезов и выпадения рефлексов. Могут наблюдаться периоды обострения, обратного развития и компенсации, развиваться места аутоиммунного воспаления, отеков и димиелинизации корешков.
Классификация
- Сакралгия – возникновение боли исключительно в крестцовом отделе.
- Кокцигодиния – боль, локализующаяся в области копчика.
- Случаи «компрессии конского хвоста» — когда человек испытывает жестокие двусторонние боли, распространенные на обе конечности с периферическим симметричным нижним параперезом, тазовыми нарушениями и парализующим ишиасом корешкового вида.
Помимо локализации болевого синдрома, следует различать типы течения люмбоишиалгии:
- острая стадия – боль наблюдается на протяжении 6 нед.;
- подострая – боль сохраняется 6-12- нед.;
- хроническая – болевые ощущения не проходят спустя 12 нед.
Причины
Вертеброгенная люмбоишиалгия
Боль и парестезия в задне-ягодичной области, наружной поверхности бедра, переходящие в конечности обычно вызваны вертеброгенными факторами – различными дегенеративными, метаболическими, циркуляционными нарушениями и воспалительными процессами в корешке и дерматоме седалищного нерва, обозначенными на схеме строения позвоночного отдела — L5 и S1.
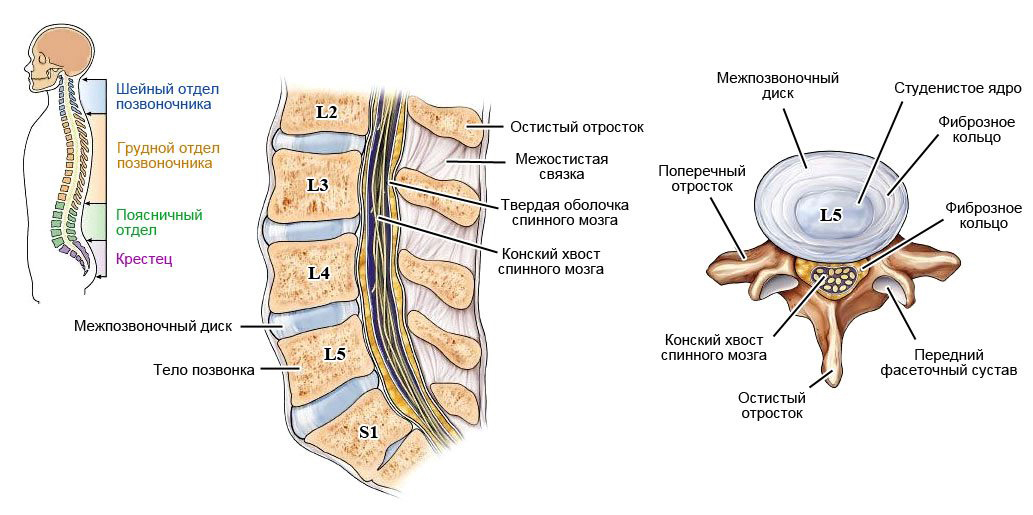
Строение поясничного отдела позвоночника
Вертеброгенная люмбоишиалгия может развиваться в результате (мкб-10: M54.8 — другие дорсалгии) :
- патологии межпозвонковых дисков, например, грыжи;
- артрозы фасеточных суставов;
- стеноз канала в хребте;
- сильные переохлаждения, травмы, деформации и переломы, чрезмерные физические нагрузки, недостаток их в адекватных объемах, отклонения в развитии;
- остеохондроз;
- опухолевые процессы;
- спондилиты.
Люмбоишиалгии невретеброгенного генеза
Невертеброгенными факторами развития боли в пояснице (возникшими не в позвоночнике, но вторично вовлекшими в патогенез костно-хрящевые и нервные вертебральные структуры) могут быть такие патологии:
- различные заболевания внутренних органов, вызывающие «отраженные боли»;
- растяжения мышц или связок;
- миозиты и мышечные спазмы;
- остеопороз;
- гиперпаратиреоз;
- ожирение;
- психические или неврологические нарушения.
Симптомы люмбоишиалгии
Патология относится к спондилогенным неврологическим синдромам, проявляющимся в виде чувствительных, двигательных, вегетативно-трофических изменений и болевых ощущений.
Боль обычно локализована точечно и отдает в одну из конечностей. Характер болевых ощущений интенсивный, жгучий, стреляющий, напоминает удар током. В местах воспаления может возникать отек, мышечная слабость, выпадать или угасать рефлексы, например, коленный.
Вертебральная боль усиливается при различных движениях, неудобных позах, натуживаниях, поднятиях тяжести и даже во время кашля или чиханья. Чаще всего дискомфорт проходит в условиях покоя, особенно лежа на ровной поверхности на здоровом боку, но может провоцировать в дальнейшем тянущую, ноющую и глубинную боль. До 5 % людей, страдающих от посничнокрестцовой радикулопатии, испытывают боль даже во время ночного отдыха и отмечают такие симптомы:
- лихорадка;
- слабость;
- периодическое онемение нижних конечностей;
- тазовая дисфункция.
Анализы и диагностика
Помимо сбора жалоб, данных анамнеза и наблюдений за больным необходимо:
- провести рентгенографию позвоночника, позволяющую исключить врожденные аномалии и деформации, воспалительные заболевания, первичные и метастатические опухоли;
- благодаря компьютерной томографии выявить грыжу межпозвоночных дисков или стенозы;
- изучить данные магнитно-резонансной томографии — возможных явлений сдавливания спинного мозга и его корешков, компрессии конского хвоста.
Лечение люмбоишиалгии
Чаще всего лечение проводят консервативное, медикаментозное в домашних условиях либо в условиях стационара. При сильных хронических болях обычно назначают препараты различного действия:
- наркотические анальгетики;
- нестероидного происхождения противовоспалительные средства (НПВС);
- антиконвульсанты;
- миорелаксанты, обладающие центральным действием;
- антидепрессанты;
- дезагреганты, улучшающие микроциркуляцию;
- средства для паравертебральной блокады;
- салуретики, помогающие снять отек корешка;
- хондропротекторы;
- проводят витаминотерапию, преимущественно группы В.
Лечение люмбоишиалгии в домашних условиях
В домашних условиях у больного на вооружении множество различных способов справиться с болями и позаботиться о здоровье позвоночника. В первую очередь, если есть лишний вес, то срочно нужно перейти на здоровое питание и сбалансированную диету. Далее нужно позаботиться о гигиене сна, трудового времени и отдыха. Проконтролировать, чтобы одежда, белье были натуральными и мягкими, а кровать/рабочее кресло ортопедическими.
Так как в период обострения люмбоишиалгии противопоказана физическая нагрузка, нужно сконцентрироваться на консультации с врачом и определении медикаментозного лечения, и, конечно же, подбора действенных мазей и гелей, снимающих отек, воспаление и боль. Также вам могут помочь подручные средства:
- ванны – с тертым корнем хрена, горчичного порошка вместе с индийским луком либо хвоей, принимать по 10-15 минут перед сном;
- компрессы – из барсучьего или другого жира, редьки, индийского лука, которые сверху нужно закутать теплым шерстяным шарфом и оставить на несколько часов;
- растирания – скипидаром, настойкой одуванчика и других лекарственных растений.
Доктора
Лекарства
- Трамал – средство для снятия сильных болей, так как обладает опиодиным анальгезирующим действием размер дозы и срок приема нужно устанавливать индивидуально.
- Кеторолак – НПВС с комплексным жаропонижающим, противовоспалительным и анельгезирующим действием для симптоматического лечения при болевых синдромах различного происхождения, начиная от зубных болей, и заканчивая вывихами и травмами. Используют препарат короткими курсами по 5 дней для парентерального введения, в максимальных дозах – до 90 мг на килограмм веса (за день).
- Диклофенак – достаточно часто используемое НПВС, которое благодаря обезболивающему и противовоспалительному действию назначают как взрослым, так и детям. Не нужно превышать суточной дозы — 100-150 мг, её нужно распределить на 2-3 приема в течение дня.
- Мовалис – эффективный препарат при не утонченных дорсалгиях и ишиасе, снимает боль, жар, действует противовоспалительно. Имеет большой список противопоказаний, в том числе детский возраст. Дозу нужно подбирать в зависимости от особенностей и течения дегенеративного костно-мышечного заболевания, но в среднем составляет 15 мг в день за 1 прием.
- Целебрекс – препарат, помогающий не только при болевом синдроме, но и при лечении остеоартроза, спондилита и начальных этапов дисменореи. Нужно осторожно использовать при проблемах с пищеварительной, выделительной и другими системами внутренних органов. Имеет ряд побочных эффектов и особенностей взаимодействия с другими препаратами. Для симптоматического лечения достаточно дозы 100-200 мг по 1-2 раза в день.
- Мидокалм – способствует «расслаблению» и снижению мышечного тонуса, а также местно снимает боль и усиливает периферический кровоток. Не стоит давать препарат детям до 3 лет, а детям постарше и взрослым нужно подбирать и рассчитывать дозу, начиная с 5-15 мг на килограмм веса.
- Амитриптилин – антидепрессивное, анксиолитическое, тимолептическое и седативное средство, помогающее при хроническом болевом синдроме. Дозу следует подбирать в зависимости от возраста и особенностей организма. Если спустя 2-3 недели не наступает облегчение, то тактику необходимо пересмотреть.
- Золофт – антидепрессант, отличающийся отсутствием развития лекарственной зависимости, стимулирующего или седативного действия. Начальная дневная доза, не превышающая 25 мг должна давать минимальный терапевтический эффект уже спустя 7 дней.
- Курантил – антиагрегант и иммуномодулятор с вазодилатирующими аденозинергическими свойствами. Выпускается в таблетках и драже различной дозировки, так как может применяться в различных целях – для снижения и агрегации тромбоцитов, профилактики и лечения ОРВИ, суточная доза колеблется в пределах 75-600 мг.
- Трентал – проверенный ангиопротектор, способный улучшать микроциркуляцию и помогать при нарушениях кровообращения различного генеза. Вводить можно внутривенно (инфузии 1-6 ч по 100-600 мг препарата в сочетании с раствором Рингера или глюкозы 5%) или перорально внутрь – максимум за сутки 1200 мг.
- Лазикс – диуретик, который позволяет блокировать реабсорбцию ионов Na, Cl и увеличивать экскрецию K, Ca, Mg. Можно вводить в/в или принимать внутрь натощак дозу 20-80 мг, помогающую справиться с нетяжелым отечным синдромом.
- Новокаин – это раствор, предназначенный для инъекций, относится к местным анестетикам. Для проведения поясничной новокаиновой блокады медработникам необходимо осуществить внутрикожную и тканевую инфильтрацию.
- Мильгамма – препарат витамин группы В в комбинации, обладает анальгезирующим, нейропротективным и метаболическим действием. Вводят внутримышечно по 2 мл на протяжении 5-10 суток.
- Артра – препарат, стимулирующий регенерацию тканей с противовоспалительным, хондропротективным и хондростимулирующим действием. Принимать таблетки можно длительно: первые 3 нед. по 2 в день, в дальнейшем – по 1 табл.
- Структум — противовоспалительный, хондропротективный препарат, влияющий на метаболизм в гиалиновых, волокнистых хрящах и на восстановление костной ткани, снижает болезненность и повышает подвижность суставов. Минимальный рекомендуемый курс лечения – 6 мес. по 1 г каждый день.
Процедуры и операции
Больным на стадиях обострений рекомендован покой и максимальное ограничение резких движений, физиотерапевтические процедуры и иглорефлексотерапия.
Для исправления осанки и походки, когда стихли острые симптомы, следует перейти к тракционной терапии вытяжения позвоночника под собственной тяжестью или использовать дозировано подводное вытяжение. Показаны бальнеологические курорты и лечебная физкультура.
Хирургические вмешательства могут быть показаны при сдавливании структур спинного мозга, корешков сосудов, снабжающих его кровью, парапареза, нарушений тазовых функции на фоне стойкого болевого синдрома, не купирующегося после двухмесячного лечения.
Последствия и осложнения
Мышечно-тонические, нейродистрофические и дегенеративно-дистрофические нарушения приводят к изменениям в тканях позвоночного столба, его конфигурации, что сказывается на позах человека, осанке и походке. Деформации позвоночника, особенно поясничных структур имеют сильное влияние на мускулатуру ног, вызывая их растяжения в одних точках, и сближения в других. В результате растяжений мышц и сухожилий, импульсов из пораженных структур позвонков происходит развитие:
- миофиброза или нейроостеофиброза;
- сколиоза и поясничного лордоза/кифоза;
- позного миоадаптивного синдрома (изменение позы человека);
- викарной гипертрофии мышц для компенсации атрофии, слабости других структур опорно-двигательного аппарата.
Список источников
- Шток В.Н., Левин О.С. Справочник по формулированию клинического диагноза болезней нервной системы. М.: Медицинское информационное агентство, 2006, — 520 с.
- Левин О. С. Диагностика и лечение неврологических проявлений остеохондроза позвоночника // Consilium Medicum, 2004. Т. 6.
- Дубровин И. Большой лечебный травник. Научная книга, 2009, — 417 с.
Источник
