Миелопатия при шейном остеохондрозе
Миелопатия шейного отдела позвоночника — патологическое состояние с хроническим течением, характеризующее поражение спинного мозга. Ее типичными признаками являются слабость мышц, выпадение чувствительности, ограничение объема движений. Лечение направлено на устранение причины миелопатии, улучшение самочувствия пациента. Используются местные и системные препараты, проводятся физиотерапевтические и массажные процедуры. При неэффективности консервативного лечения показано хирургическое вмешательство.
Характерные особенности заболевания
Миелопатия — это комплексное понятие, обозначающее снижение функциональной активности спинного мозга в области шейных позвонков. Оно используется для описания любых его дистрофических изменений, независимо от их характера. Такое состояние возникает из-за нарушения кровоснабжения определенного позвоночного сегмента питательными и биоактивными веществами, кислородом. Нередко к нему приводит выраженные расстройства метаболизма.
При постановке диагноза врач обязательно указывает вид миелопатии, выявленный в ходе диагностики. Именно от него будет зависеть дальнейшая терапевтическая тактика. Ведь нарушение работы спинного мозга может быть вызвано как воспалительными, так и дегенеративно-дистрофическими процессами. В последнем случае требуется не только длительное лечение, но и постоянная профилактика заболевания.
Миелопатия обычно диагностируется в возрасте 45-60 лет, чаще у мужчин. Для нее характерно постепенное нарастание интенсивности симптоматики на протяжении нескольких месяцев или лет.
Классификация
Различные варианты спондилогенной шейной миелопатии в неврологической практике отмечаются чаще всего. Так называются патологические состояния, которые, по сути, являются осложнениями уже протекающих в организме заболеваний. Шейный отдел считается самым уязвимым. Из-за постоянно возникающих нагрузок межпозвонковые диски повреждаются, деформируются позвонки. Поэтому в группу риска развития спондилогенной миелопатии входят все пациенты неврологов с шейным остеохондрозом.
Несколько реже диагностируются такие виды тяжелой патологии:
- ишемическая всегда спровоцирована хроническими нарушениями кровообращения в шейном или шейно-грудном отделе;
- карциноматозная вызвана прогрессированием онкологического заболевания, характеризует паранеопластическое поражение центральной нервной системы;
- инфекционная возникает из-за внедрения в шейные структуры болезнетворных микробов или вирусов на фоне резкого ослабления иммунной защиты организма;
- токсическая развивается в результате поражения ЦНС токсическими веществами органического или неорганического происхождения;
- радиационная обусловлена радиоактивным облучением, в том числе во время воздействия на злокачественные новообразования;
- метаболическая является осложнением эндокринного или метаболического расстройства;
- демиелинизирующая развивается при тяжелых заболеваниях ЦНС, сопровождается разрушением миелиновых оболочек нейронов и серьезными расстройствами иннервации.
Помимо спондилогенной (вертеброгенной) наиболее часто у пациентов диагностируется и сосудистая миелопатия. В основе ее патогенеза лежит ухудшение микроциркуляции. Обычно это связано с формированием на стенках кровеносных сосудов холестериновых блоков.
В медицине спондилогенную миелопатию также называют компрессионной. То есть, приводящие к ней расстройства связаны со сдавливанием шейных элементов. Ущемлять кровеносные сосуды, в том числе позвоночную артерию, могут воспалительные отеки, костные разрастания (остеофиты), частые мышечные спазмы.

Шейная миелопатия нередко возникает на фоне межпозвоночной грыжи
Почему развивается миелопатия
На шейном уровне межпозвонковые диски разрушаются особенно часто. Развивается остеохондроз, в свою очередь, предрасполагающий к формированию межпозвоночной грыжи. Диск смещается, начинает сдавливать спинномозговой канал, кровеносные сосуды, чувствительные спинномозговые корешки. В особо тяжелых случаях происходит разрыв фиброзного кольца с выраженным выпячиванием пульпозного кольца и даже истечением его содержимого.
Помимо смещения диска миелопатия развивается из-за таких патологических состояний:
- неправильной осанки, обусловленной искривлением позвоночного столба;
- падений, направленных ударов, сильных ушибов, которые спровоцировали повреждения связочно-сухожильного аппарата;
- компрессионных переломов позвонков;
- дегенеративно-дистрофических процессов, протекающих в фиброзных кольцах;
- унковертебрального синдрома, рубцового перерождения мягких тканей и других заболеваний, приводящих к нестабильности позвонков;
- склероза поражающего субхондральные замыкательные пластинки;
- болезни Бехтерева, ревматоидного артрита и других аутоиммунных патологий, течение которых осложненно медленным, но упорным разрушением всех соединительнотканных структур;
- атеросклероза;
- диабетической ангиопатии;
- васкулита;
- сифилиса, туберкулеза.

Читайте также:
Миелопатия включена в перечень постоперационных осложнений, которые могут возникать после хирургических вмешательств на шейном отделе. Например, есть риск ее развития после иссечения межпозвоночной грыжи, установки имплантатов. Наблюдается перерождение тканей, образование участков, лишенных какой-либо функциональной активности. К спинному мозгу перестают поступать кислород и питательные элементы, что становится причиной отмирания определенных зон.
СПРАВКА. Помимо сахарного диабета, миелопатия нередко развивается на фоне тяжелых сердечно-сосудистых заболеваний, тромбофлебита, почечной и печеной недостаточности.

К шейной миелопатии приводит сдавление спинных нервов костными наростами при унковертебральном артрозе
Провоцирующие факторы
Патология особенно часто возникает в результате естественного старения организма. С возрастом замедляется течение восстановительных процессов, поэтому клетки позвонков и дисков не успевают своевременно обновляться. В результате их повреждения развиваются заболевания, способные провоцировать миелопатию. Она может быть обусловлена и такими провоцирующими факторами:
- избыточным весом, многократно увеличивающим нагрузки на шейные структуры;
- низкой двигательной активностью;
- отсутствием в рационе питания достаточного количества продуктов — источников незаменимых аминокислот, жиро- и водорастворимых витаминов, микро- и макроэлементов;
- длительным нахождением в течение дня в одном положении тела, в том числе по роду службы;
- курением, негативно влияющим на состояние кровеносных сосудов;
- злоупотреблением спиртными напитками;
- неправильной организацией спального места;
- повышенными физическими нагрузками;
- ношением обуви на высоком каблуке, сдавливающей стопу, провоцирующей неправильное перераспределение нагрузок на позвоночник.
Еще один фактор, предрасполагающий к расстройствам в работе спинного мозга, — формирование злокачественных или доброкачественных опухолей. Как и его инфицирование вирусами, бактериями, реже — грибками. Поэтому своевременное проведение лечения, регулярные медосмотры считаются лучшей профилактикой миелопатии.
Симптомы
Выраженные симптомы миелопатии шейного отдела наблюдаются только при патологии высокой степени тяжести. А сначала возникают лишь слабые дискомфортные ощущения, которые больные принимают за усталость после рабочего дня. Некоторые признаки напоминают клинические проявления основного заболевания, например, шейного остеохондроза, унковертебрального синдрома, межпозвоночной грыжи. Ощущается скованность движений, резкие или ноющие, тупые боли. В периоды обострений человек не может полноценно повернуть голову в сторону, запрокинуть ее или опустить вниз.
По мере снижения функциональной активности спинного мозга интенсивность симптомов нарастает. Многие из них достаточно специфические, не характерные для основной патологии. Миелопатия средней и высокой степени тяжести проявляется такими признаками мышечной слабости и гипотонуса:
- парезами рук и ног;
- острыми болями в шейном отделе, иррадиирущими в любую зону верхней части тела;
- неспособностью полноценно поднять руки вверх, выполнить круговые движения головой;
- выпадением чувствительности плеч, предплечий, кистей;
- мелким дрожанием пальцев рук;
- ощущением ползания «мурашек» по рукам и шее, чувством жжения;
- повышенным тонусом сухожилий.
В отдельную группу неврологи выделяют симптомы, возникающие на фоне недостаточного кровоснабжения головного мозга. У них на приеме пациенты жалуются на головные боли, головокружения, нарушения координации движений, зрительные и слуховые расстройства, нарушения сна.
У людей с шейной миелопатией нередко наблюдается психоэмоциональная нестабильность, в том числе и из-за непонимания происходящего. Они страдают от резких перемен настроения, плаксивости, беспричинной тревожности, невротических и депрессивных состояний.
К какому врачу обратиться
Лечением миелопатии любой этиологии занимается невролог или более узкий специалист — вертебролог. При необходимости к терапии подключаются эндокринолог, кардиолог, ревматолог, ортопед, фтизиатр, инфекционист, венеролог. Но самостоятельно выяснить причину тугоподвижности, мышечной слабости человек не может. Поэтому не станет ошибкой обращение к терапевту. Он назначит все необходимые диагностические исследования, изучит их результаты и направит больного к врачам более узкой специализации для дальнейшего лечения.

На рентгенографических снимках отчетливо просматриваются очаги шейной миелопатии
Диагностические мероприятия
Предварительный диагноз выставляется на основании внешнего осмотра, жалоб пациента, анамнестических данных. Врач проводит ряд функциональных тестов, оценивая сухожильные рефлексы, устанавливая участки выпадения чувствительности. Для подтверждения диагноза, выяснения причины мышечной слабости назначаются инструментальные исследования:
- Рентгенография. Выполняется в трех проекциях, позволяет обнаружить характерные признаки дегенеративно-дистрофических патологий — сужение межпозвонковой щели, краевые разрастания остеофитов, деформацию тел позвонков.
- Миелография. Рентгеноконтрастное исследование спинного мозга помогает диагностировать опухоли, грыжи межпозвонковых дисков, хронические спинальные арахноидиты. Миелография необходима для оценки степени сужения спинномозгового канала, повреждения сосудов и спинномозговых корешков.
- Ангиография. Исследование выполняется с целью обнаружения зон в шейном отделе, которые частично или полностью не снабжаются кровью.
При подозрении на инфекционный процесс выполняется забор материала для ПРЦ или бакпосева. По результатам лабораторных анализов судят о видовой принадлежности вируса или микроба, степени тяжести воспалительного процесса.
Обязательно проводится дифференциальная диагностика из-за схожести клиники миелопатии с другими заболеваниями. Необходимо исключить плечелопаточный периартрит, злокачественные новообразования в области плечевого сустава, боковой амиотрофический склероз, миелит, рассеянный склероз, фуникулярный миелоз.
Основные методы лечения
Справиться с шейной миелопатией возможно только проведением грамотной терапии основного заболевания, послужившего причиной его развития. Непосредственно для устранения мышечной слабости, расстройств кровообращения спинного мозга используются препараты различных клинико-фармакологических групп. Для усиления их действия проводятся физиопроцедуры, мануальная терапия, иглоукалывание.
Фармакологические препараты
Лечение шейной миелопатии направлено на максимально возможное восстановление поврежденных дисков, позвонков, сосудов, спинномозговых корешков. Для этого пациенту назначаются следующие лекарственные средства:
- нестероидные противовоспалительные средства с противоотечным и анальгетическим действием. Для купирования острых болей применяются инъекционные растворы Кеторолак, Ортофен, Ксефокам, умеренных — таблетки Нимесулид, Диклофенак, Кетопрофен, слабых — гели Финалгель, Вольтарен, Артрозилен;
- миорелаксанты для расслабления спазмированной скелетной мускулатуры. Особенно хорошо зарекомендовала себя терапия Мидокалмом, Сирдалудом Баклосаном, Толперизоном;
- антигипоксанты для повышения устойчивости головного мозга к недостатку кислорода — Солкосерил, Церебролизин, Пирацетам.

В лечении шейной миелопатии востребованы препараты на основе диклофенака
Улучшить кровообращение в области шейного отдела позвоночника помогают инъекции Эуфиллина, Ксантинола никотината, Пентоксифиллина, Никотиновой кислоты. Затем результат закрепляется приемом одноименных таблеток. Для улучшения работы центральной нервной системы, предупреждения гибели клеток спинного и головного мозга в лечебные схемы включаются Кавинтон, Ноотропил, Пирацетам.
Обязательно в лечении применяются препараты с витаминами группы B — Мильгамма, Комбилипен, Нейробион. Они положительно влияют на передачу нервных импульсов, запускают регенерационные процессы в дисках и позвонках. А в состав Комбилипена для инъекций входит лидокаин — анестетик, быстро устраняющий боль.
Если миелопатия развилась на фоне остеохондроза, то пациента назначается длительный (до 2 лет) прием хондропротекторов — Терафлекса, Артры, Структума. Препараты препятствуют дальнейшему разрушению дисков и сужению спинномозгового канала.
Немедикаментозное лечение
Пациентам с миелопатией рекомендовано посещение физиотерапевтических процедур — магнитотерапии, ультрафиолетового облучения, гальванотерапии, а также наложение аппликаций с парафином и (или) озокеритом. Их действие направлено на повышение температуры в зоне поврежденных участков спинного мозга с целью улучшения кровоснабжения тканей. Неврологи назначают до 15 сеансов электрофореза с витаминами группы B, растворами кальция, спазмолитиками для ускорения репаративных процессов.
Лучшим методом немедикаментозной терапии считается сухое или подводное вытяжение позвоночника. Под воздействием физических сил увеличивается расстояние между телами позвонков, способствуя лучшей циркуляции крови. При небольших межпозвоночных грыжах удается вернуть диск в его анатомическое положение.
В комплексном лечении шейной миелопатии используются также иглоукалывание, классический, точечный, вакуумный массаж. Для укрепления ослабших мышц больным показаны регулярные занятия физкультурой. Полезны также занятия йогой и плавание.
Прогноз достаточно благоприятный. Но только при своевременном обнаружении миелопатии и незамедлительном проведении адекватной терапии. Если диагностирована патология высокой степени тяжести, то проводятся хирургические операции для устранения компрессии спинного мозга. После 3-6-месячной реабилитации человек чаще всего возвращается к привычному образу жизни.
Источник
Данная патология представляет собой спинномозговые повреждения различной этиологии. Аномалии проявляются в комплексе и являются хроническими не воспалительными процессами в структурах спинного мозга. Возникнуть заболевание может в любом отделе, но в подавляющем большинстве эпизодов оно локализуется в шейной позвоночной зоне. Второе частое место локализации – поясничная зона. Этот недуг не классифицируется в качестве отдельного заболевания. Скорее, это собирательная патология, которая иллюстрирует сбой в работе какого-либо из спинномозговых отделов. Причины ее возникновения различны и многообразны, как и проявления.
Миелопатия шейного отдела позвоночника
Возникновение и характеристики миелопатии
Как уже отмечено, процесс имеет хронический характер. Это означает, что миелопатией не могут называться внезапно образовавшиеся проблемы спинного мозга. Обычно, когда в позвоночном столбе запускаются дегенеративные процессы, постепенно возникает миелопатия, исподволь приобретая и проявляя все новые симптомы.
Шейная миелопатия поражает семь позвонков шеи
Существует ряд факторов, которые резко могут повысить образование миелопатической патологии. К ним относятся:
- рассеянный склероз;
- аутоиммунный нейромиелит;
- инфекции;
- проведение лучевой терапии;
- травмы при занятиях спортом или иных активностях;
- достижение пожилого возраста.
Миелопатию может вызвать травма шеи
Кстати. Спинной мозг является важным органом человеческой нервной системы. Он скрыт в канале, который состоит из позвоночных тел и их отростков. Работа мозга связана с многочисленными функциями, в том числе мышечными рефлексами, поскольку сквозь него идут все нервные импульсы к мозгу головы. Миелопатия ведет к сжиманию спинного мозга.

Первым симптомом миелопатии поясничного отдела является появление боли в нижней части позвоночника. Если вовремя не провести обследование, то боль будет отдавать в нижние конечности
Цены на обезболивающие средства от боли в спине
Почему развивается миелопатия шеи
Шейная позвоночная зона имеет связь практически со всеми важнейшими органами и системами. Аномалии в ней могут вызвать целый ряд заболеваний и патологических состояний.
- Дегенеративные изменения в структурных тканях межпозвоночных дисков, сужающие мозговой канал.
- Прогрессирующий остеопороз.
- Непосредственные травмы данной позвоночной зоны.
- Наличие остеохондроза.
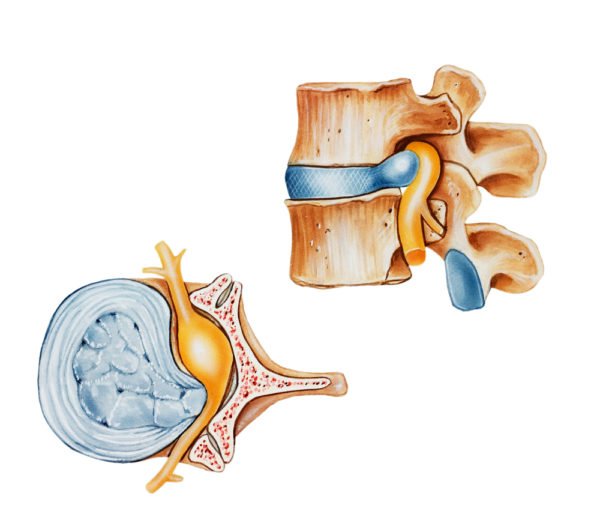
Остеохондроз, грыжи межпозвонковых дисков, стеноз позвоночного канала — заболевания, обусловливающие 9 из 10 случаев миелопатии
- Спинномозговая опухоль.
- Врожденный дефект позвоночных сегментов, сужающий канал.
- Патология мягкой ткани.
- Очаговая инфекция.
- Нарушенное кровообращение.
- Воспалительный процесс при ревматоидном артрите.

Болезни сердца — один из факторов, провоцирующих миелопатию
Диагностика и симптоматика
Сдавливание мозгового тела ведет к образованию многочисленных симптомов, которые ощущает пациент при миелопатии.
- Слабость в мышцах. С трудом поднимаются и перемещаются предметы, все валится из рук.
- Нарушается чувствительность и приходит онемение конечностей, сопровождающееся покалыванием.
- Тактильность снижается, как и чувствительность к температуре.
- Появляется и усиливается боли в шейной и затылочной зоне, а также межлопаточной области.
- Страдает мелкая моторика.
- Начинают непроизвольно подергиваться мышцы.
- Происходит ухудшение пространственной координации.
Боль в шее — основной симптом миелопатии
Диагностирование заболевания начинается с тщательного врачебного осмотра и заканчивается осуществлением лучевой диагностики шейной зоны. Проверяется рефлекторный ответ, кожная чувствительность, сокращение мускулатуры.
Проверка рефлексов помогает выявить увеличение силы рефлекторного ответа. Сокращения мышечной мускулатуры происходят бесконтрольно, спазмообразно. Кроме того, немеют руки и ноги, и снижается кожная чувствительность.
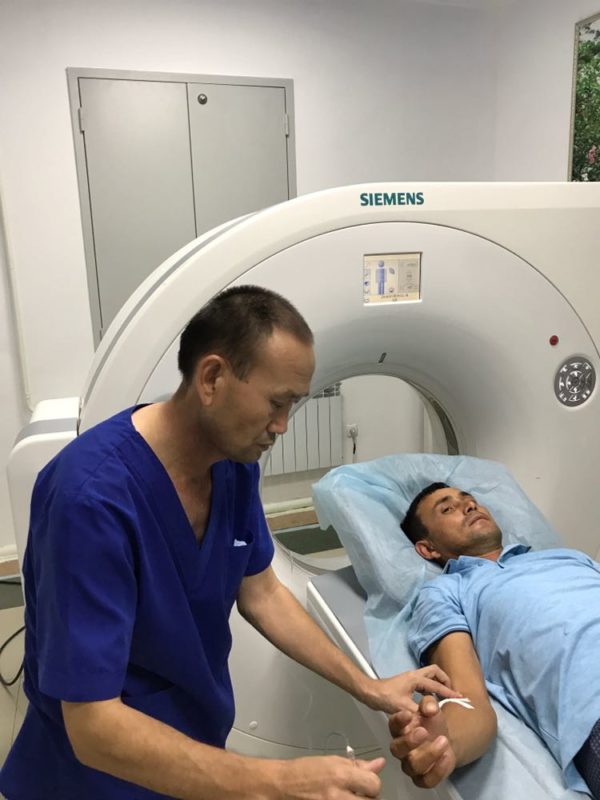
Современные методы диагностики позволяют вовремя выявить миелопатию
Кстати. При длительном течении болезни без получения адекватного эффективного лечения человек может прийти к полной мышечной атрофии и отсутствию связей нервов с мышечной системой.
Диагностические методики применяются следующие.
- Миелография.
- Рентгенография.
- Магнитно-резонансное исследование.
- Компьютерная томография.
- Лучевое диагностическое исследование.

Невролог после обследования ставит диагноз пациенту и назначает лечение. Необходимо придерживаться всех рекомендаций, прописанных врачом для скорейшего выздоровления
Методика лучевого исследования позволяет обнаружить миелопатию на средних стадиях. При помощи рентгена проводится полноценная оценка состояния всех позвоночных сегментов. На МРТ и частично КТ определяется болезнь даже в неразвившейся до патологического состояния стадии. Что касается процедуры миелографии, это контрастный рентген, при котором в спинной мозг заливают стороннее вещество, и после этого проводят контрастное КТ. Оно позволяет обнаружить опухолевидное образование, при его наличии. Также контраст покажет межпозвоночную грыжу, области, которые патологически сузились, и поможет определить степень развития патологии.
Если вы хотите более подробно узнать, показания и проведение процедуры МРТ шейного отдела позвоночника, вы можете прочитать статью об этом на нашем портале.
Описание видов
Поскольку патология отличается многогранностью, существует несколько видов, на которые заболевание принято разделять.
Миелопатия может быть нескольких видов
Таблица. Виды миелопатии и их характеристики.
| Название вида | Характеристики |
|---|---|
| Спондилогенная | Образуется по причине дегенеративно-дистрофических позвоночных изменений, которые являются следствием разрушения дисков в процессе старения. Их дает нехватка в хрящах влаги, поскольку, старея, организм невосполнимо теряет ее. |
| Компрессионная | Берет развитие в результате аномальной конфигурации тел позвонков, возникшей после травматических повреждений. |
| Вертеброгенная | Здесь причиной возникновения является распространенный остеохондроз позвоночника, а также стеноз шейного канала. В отдельных случаях может вызываться травмой. |
| Ишемическая | Из-за происходящего при ишемии сдавливания кровеносно-сосудистого просвета начинает испытывать недостаток питания головной мозг, в том числе в него не доходит в нужных количествах кислород. |
| Инфекционная | Является следствием туберкулеза, сифилиса, осложненной болезни Лайма. Также причиной может быть энтеровирусная инфекция в тяжелой форме и СПИД. |
| Метаболическая | Развитие происходит на фоне деструкции обменных процессов и при патологических состояниях поджелудочной, которые могут возникнуть, в том числе, из-за сахарного диабета. |

Симптомы и причины вертеброгенной миелопатии

Слабость в мышцах ног, повышение их тонуса и снижение чувствительности — основные проявления алкогольной миелопатии
Если в начале заболевания клинические симптомы имеют слабые проявления, то постепенно пораженный участок шеи начинает испытывать все большую боль, которая не снимается анальгетическими препаратами. Это характеризует любую форму проявления. Также обязательными являются онемение (затекание) и ослабление конечностей, судорожные спазмы, слабая тактильность и координация. Может, особенно при метаболической форме, наблюдаться сбой работы ЖКТ, потливость, дисфункция мочеиспускания. С осложненным течением пациента могут ждать парезы и паралич.
Массажер для шеи
Как лечится миелопатия
Для того чтобы успешно излечить пациента от миелопатии, необходимо устранить причину появления этой патологии, которая спровоцировала данное заболевание. Результата можно достичь, если использовать целый комплекс медикаментозных препаратов.
Лечение миелопатии
Нестероиды
Первыми в группе стоят нестероидные противовоспалительные вещества, которые отличаются комбинированным воздействием, снимающим воспаление, отеки, жар и боль одновременно. Благодаря НПВС-терапии состояние пациента начинает улучшаться практически сразу. В основном, в терапии миелопатии используются НПВС-средства:
- «Нимесил»;
- «Ревмоксикам»;
- «Мовалис».

«Мовалис»
Что касается лекарственных форм, их выбор осуществляется врачом в зависимости от силы и выраженности, а также продолжительности болевого синдрома.
Это может быть мазь, гелевое или иное кремообразное вещество, наносимое местно. Либо, что происходит чаще всего, – таблетированная форма. При острых формах, когда требуется быстрое антиболевое воздействие, либо при имеющихся противопоказаниях к приему внутрь таблеток (например, поражения ЖКТ или пищевода), назначается инъекционная форма. В стадии обострения, когда боль переносится с трудом, обычно делаются уколы. Несколько дней спустя, после стабилизации состояния пациента, переходят на постоянный прием внутрь таблетированных форм.
«Ревмоксикам»
Важно! Длительный прием нестероидов может приводить к осложнениям уже имеющихся заболеваниям ЖКТ либо к образованию данных патологий. Необходимо четко придерживаться врачебных рекомендаций и не превышать продолжительность терапевтического курса.
Глюкокортикостероиды
Препараты, относящиеся к данной группе, играют «вторую скрипку» в лечении миелопатии. Применяются они тогда, когда от нестероидов нет ожидаемого положительного эффекта, либо если их прием по каким-либо причинам должен быть прекращен до момента излечивания.
Синтетические стероидные гормоны могут вызывать синдром отмены — ухудшение самочувствия больного после прекращения приема лекарств
Кстати. Глюкокортикостероиды в терапевтической схеме присутствуют всегда с осторожностью, поскольку у данных препаратов гораздо больше противопоказаний и условий приема, чем у НПВС.
К препаратам глюкокортикостероидной группы относятся:
- «Преднизолон»;
- «Метипред»;
- «Кортизон»;
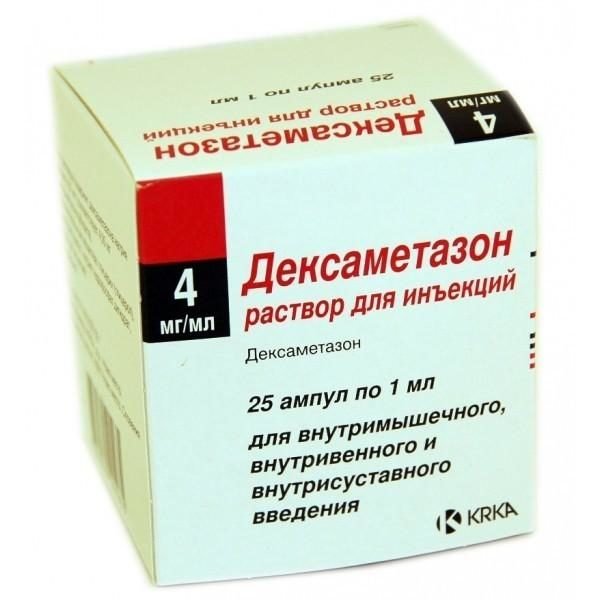
- «Дексаметазон».

«Дексаметазон»
Эти средства имеют гормональную природу, поэтому при их введении предпочтение отдается инъекционному способу, причем паравертебрально, чтобы препарат сразу воздействовал на болевую зону без воздействия на весь организм.
Ускорители метаболизма
К данной группе относят:
- «Актовегин»;
- «Церебролизин»;
- «Пирацетам».
«Пирацетам»
Благодаря приему этих средств активизируются процессы обмена, и снижается уровень прогрессирования гипоксии, что является важным при терапии миелопатии.
Антибактериальные препараты
Медпрепараты из широкого списка ан