Может ли быть от остеохондроза фарингит
Существует ли связь между двумя абсолютно разными патологиями — шейный остеохондроз (ШО) и фарингит, интересует немалое количество людей, которых беспокоят болезненные ощущения в горле при имеющемся заболевании шейного отдела позвоночника. Остеохондроз — опасная патология, которая требует своевременного и правильного лечения. В противном случае больной может столкнуться с рядом тяжелых осложнений, и не исключено, что будет затронута слизистая оболочка и лимфоидная ткань глотки. Чтобы не допустить ухудшения состояния, при первом подозрении на остеохондроз больному следует незамедлительно посетить профильного медика.
Причины и симптоматика ШО
Появлению шейного остеохондроза способствуют:
- малоподвижный образ жизни;
- нарушение метаболизма;
- неполноценное, несбалансированное питание;
- солевые отложения в шеи.
В группе риска люди “сидячей” профессии.
Помимо этого, зачастую диагностируют патологию у людей, работающих за компьютером, и у водителей. Наиболее подвержены развитию ШО лица с наследственной предрасположенностью, имеющие травмы шейного отдела позвоночника и гормональный дисбаланс. Нередко диагностируют комплекс дистрофических нарушений в суставных хрящах и межпозвоночных дисках у больных ревматизмом и системной красной волчанкой. Спровоцировать ШО может даже переохлаждение.
Чтобы не оттягивать с лечением шейного остеохондроза, важно знать его основные симптомы, которые помогут вовремя диагностировать патологию.
Распознать остеохондроз ШОП можно по следующим признакам:
- болезненность шеи, рук, плеча;
- покалывание, онемение нижних, верхних конечностей;
- боль и хруст в шее при движении головы;
- болевой дискомфорт в затылочной области, переходящий к вискам и темени;
- головокружение, обморочные состояния;
- повышенная усталость и слабость.
Кроме перечисленных симптомов, при шейном остеохондрозе наблюдают ухудшение зрения и слуха, шум в ушах, а также дискомфортные ощущения в области сердца. При появлении признаков, указывающих на дистрофические нарушения позвоночного столба, необходимо в срочном порядке отправиться в медучреждение и пройти диагностическое обследование.
Вернуться к оглавлению
Фарингит как осложнение
Дискомфорт в глотке может быть следствием обострения шейного остеохондроза.
Остеохондроз шейного отдела позвоночного столба относится к опасным видам болезни, запущенная форма которого может повлечь за собой развитие радикулопатии, частичную или полную потерю подвижности и даже сдавливание спинного мозга, угрожающего летальным исходом. Был выявлен и тот факт, что шейный остеохондроз способен спровоцировать фарингит и его сопутствующие симптомы: чувство постороннего предмета в горле, дискомфорт в глотке. Медики объясняют эту взаимосвязь следующим образом. При ШО повреждаются нервномышечные командные связи, появляются мышечная дистония и нарушается нейрососудистая регуляция путей дыхания, способствуя поражению органов ротовой полости, глотки, в частности, развитию фарингита.
Вернуться к оглавлению
Диагностика фарингита при шейном остеохондрозе
Прежде чем начинать терапию шейного остеохондроза, необходимо пройти полное диагностическое обследование. Врачу для подтверждения диагноза понадобятся результаты таких медицинских исследований:
- рентген;
- магнитная и компьютерная томография;
- сканирование шейных сосудов ультразвуком.
С помощью рентгена медику удастся диагностировать солевые отложения, уплотнения позвоночных дисков. КТ сделает снимки, на которых доктор увидит степень патологического процесса, поразившего шейный отдел позвоночника. Ультразвуковое исследование проводят с целью обнаружения изменений в движении крови по сосудам шеи, вызванные остеохондрозом.
Вернуться к оглавлению
Лечебные мероприятия
Осложнения болезни опасны для жизни.
Терапия остеохондроза включает в себя прием медикаментозных препаратов, лечебную физкультуру, физиотерапию и целебный массаж. Нередко больному назначают специальные приспособления, фиксирующие позвоночный столб. Однако если заболевание протекает в запущенной форме, и костно-хрящевая структура позвоночника серьезно разрушена, а консервативное лечение неэффективно, потребуется хирургическое вмешательство.
Вернуться к оглавлению
Медикаментозная терапия
Для устранения поражения межпозвоночных дисков шейного отдела пациентам прописывают такие виды медпрепаратов:
- анальгетики;
- хондропротекторы;
- витаминный комплекс;
- средства для купирования воспалительного процесса;
- спазмолитики.
Препарат снимает спазмы и зажатости.
Болезненные ощущения — основной синдром остеопороза, который необходимо устранить первым делом. Для этого больному назначают медикаменты для приема внутрь, например, «Баралгин» или «Анальгин». Убрать спазм мышц под силу спазмолитикам. Высокую эффективность показал медикаментозный препарат «Мидокалм». Для ликвидации очага воспаления обычно прописывают «Напроксен» или «Диклофенак». Важно понимать, что дозировка и длительность терапевтического курса зависит от тяжести течения болезни и особенностей организма больного.
Вернуться к оглавлению
Другие методы терапии
Действенный и простой способ лечения заболевания позвоночника — физкультура, которая предполагает регулярное выполнение занятий, направленных на укрепление мышц шеи, отвечающих за функциональность позвоночного столба и силу позвонков. Хорошие результаты показывает физиотерапия, включающая в себя такие методы, как электрофорез, воздействие ультразвуком, облучение магнитным полем и лазеротерапию.
Источник
Может ли болеть горло при шейном остеохондрозе? На этот вопрос можно ответить двояко – и да, и нет.
При боли в горле остеохондроз шейного отдела можно рассматривать как первопричину неприятных ощущений и фактор, который провоцирует вторичное инфицирование. Мучительные боли доставляют физические и моральные страдания, ослабляют организм, общий иммунитет снижается и повышается возможность внедрения инфекционных агентов извне или обострения активности патогенных микроорганизмов, которые находятся в спящем состоянии.
Как отражается обострение заболевания в области шейного отдела позвоночника на состоянии горла?
Причина развития болевого синдрома при остеохондрозе
Остеохондроз – это дегенеративно-дистрофические изменения в позвоночнике, при которых поражаются межпозвоночные диски.
Алгоритм развития деструктивного процесса следующий:
- из-за нарушения кровоснабжения межпозвоночный диск уплощается (пересыхает), расстояние между отдельными сегментами позвоночника уменьшается, нагрузка на хрящ меняется, в нем появляются микротрещины;
- нарушаются функции связочного аппарата – провисают связки, повышается подвижность позвонков, они начинают смещаться;
- из-за смещения позвонков студенистое содержимое фиброзных колец начинает давить на них изнутри, нарушая целостность, появляются протрузии – это стимулирует подвывихи позвоночника;
- в пространстве между позвонками появляются остеофиты (костные шипы), которые устраняют гиперподвижность позвоночника.
Уже на стадии выпячивания студенистого содержимого начинается давление на окружающие ткани – мышцы и кровеносные сосуды.
Механическое раздражение нервных волокон и сосудов – они отходят от спинного мозга, разветвляются, проникают во все структуры позвоночника и окружающие ткани – и провоцируют болезненность. В задачу центральной нервной системы входит контроль за сенсорной и двигательной функцией, обеспечение терморегуляции, ответственность за мышечный тонус и двигательную активность. Если нервные корешки и стволы сдавливаются, появляется сильная боль, которая иннервирует в скелетную мускулатуру и во внутренние органы, расположенные в проекции позвоночника.
Боли при остеохондрозе шейного отдела
При дегенеративно-дистрофических изменениях в шейном отделе позвоночника развивается синдром позвоночной артерии, который может вызывать боли различного характера и неприятные ощущения.
- Мигрень из-за нарушения кровоснабжения головного мозга. Мигренью называются спазматические острые головные боли, которые чаще локализуются в одной части головы – справа или слева, нередко вызывая вестибулярные нарушения, тошноту, рвоту. Болезненность усиливается при движениях головы и шеи.
- Полуобморочное состояние.
- Вегетативно-сосудистая дистония – резкое изменение («скачки») артериального давления и вызывающие страх и панику.
Также для заболевания характерны:
- сильная болезненность в области шеи, там, где она соединяется с затылком;
- онемение верхнего шейного отдела;
- несимметричные боли в области ушей из-за ущемления нервных корешков первым и вторым межпозвонковыми дисками;
- онемение рук и пальцев;
- стенокардия и тахикардия;
- глоточная мигрень.
Именно глоточная мигрень и провоцирует неприятные ощущения в области горла.
Неприятные ощущения в горле при остеохондрозе
При шейном остеохондрозе может болеть горло, но обычно ощущение проявляется по-иному. Из-за нейровегетативных изменений вследствие дегенеративного процесса в позвоночнике нервные окончания, которые достигают гортани, иннервируются. Это может создать значительный дискомфорт – глоточная мускулатура частично спазмируется.
Болезненность возникает крайне редко, ощущения скорее можно описать как «ком в горле». Поскольку при остеохондрозе шейного отдела студенообразное содержимое межпозвонковых дисков смещается в стороны – в бок, то и «ком» ощущается тоже с одной стороны.
Также может затрудняться или нарушаться акт глотания. В редких случаях появляются локализованная боль и жжение – неприятные симптомы усиливаются при сглатывании.
Дополнительные признаки шейного остеохондроза: отек языка, онемение неба и глоточных миндалин, колющая боль в ключице при глотании, кардиалгия. Эти симптомы появляются при поражении дисков 3 и 4 позвонков.
Проблемы диагностики при остеохондрозе шейного отдела
Неприятные ощущения в области гортани при шейном остеохондрозе часто принимают за хронические инфекционные процессы – тонзиллит, фарингит и подобные – и назначают соответственное лечение.
Основное отличие обострений заболеваний носоглотки – поскольку они инфекционного характера, то появляются признаки воспалительного процесса:
- выраженная гиперемия слизистой носоглотки;
- выделения из носа;
- может повыситься температура.
При остеохондрозе нет этих симптомов, так что же мешает правильно поставить диагноз?
Если патология вызывает гиперемию слизистой гортани, то появляется кашель – обычно утренний. Из-за онемения глоточной мускулатуры нарушается функция сглатывания. Во время ночного отдыха выделяющуюся слюну сглатывают рефлекторно, при патологии позвоночника в области шеи сглатывания не происходит.
Слюна накапливается около миндалин, загустевает, а утром ее приходится откашливать. Эту сгущенную слюну и принимают за слизистый экссудат, выделяющийся при гнойно-воспалительных инфекционных процессах, и начинают лечить несуществующие заболевания простудного характера.
Кстати, они вскоре и присоединяются. Накопление слюны в области миндалин создает благоприятные условия для повышения активности условно-патогенных и патогенных микроорганизмов, они активируется, и затаившиеся в организме заболевания переходят в острую фазу.
Лечат их обычными методами: полоскания, таблетки для рассасывания, антибактериальные препараты местного и общего действия. Облегчение наступает – но ненадолго. Поскольку заболевания позвоночника не лечили, недомогание возвращается вновь.
Лечение боли в горле при остеохондрозе
Чтобы избавиться от неприятных ощущений в горле, вызванных патологией позвонков, терапевтические мероприятия следует начинать с устранения первопричины дискомфорта – то есть с лечения остеохондроза.
Общая схема лечения шейного отдела стандартная:
- обезболивающие различных групп – НВПС, анальгетики, анестетики при острой боли;
- миорелаксанты;
- ангиопротекторы;
- препараты, восстанавливающие периферическое кровоснабжение;
- витаминотерапия;
- хондропротекторы;
- физиолечение.
Особенности лечения дегенеративно-дистрофического заболевания, если к симптомам подключается боль в горле и нарушение глотания заключается в обязательном применении методов мануальной терапии.
Избавить от «кома» в горле помогают:
- квалифицированный массаж воротниковой зоны. Именно квалифицированный – нельзя доверять массировать шею «домашнему» массажисту или «специалисту», который закончил четырехнедельный массажный курс. Неумелые движения могут вызвать защемление артерии, питающей головной мозг, что чревато частичной или полной парализацией.
- рефлексотерапия – точечные воздействия или иглоукалывание. Эти способы быстро избавляют от спазмов глотательной мускулатуры.
Дополнительные терапевтические воздействия – бальнеотерапия, грязелечебница, ЛФК, санаторно-курортное лечение.
При обострении симптоматики, указывающей на присоединении вторичных инфекций простудного характера, лечение следует проводить одновременно.
Профилактика шейного остеохондроза:
- не находиться в одном положении долго;
- заменить подушку валиком, который подкладывают под шею;
- носить в холодное время года шапку и шарф;
- дважды в год обращаться к массажисту.
Когда неприятные ощущения в горле не проходят после обычных методов лечения простудных заболеваний, необходимо обратиться к специалисту и установить их причину. Шейный остеохондроз доставляет множество проблем. Если его не привести к стадии ремиссии, он может отрицательно повлиять на качество жизни.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
Фарингит – это воспалительное поражение слизистых оболочек и лимфоидных тканей задней стенки глотки. Процесс имеет инфекционную, химическую или механическую природу и в отсутствие лечения может распространяться на более глубокие структуры организма. Редко проявляется как самостоятельная патология и часто является симптомом общего поражения или следствием локального очага инфекции при тонзиллитах, синуситах, зубном кариесе, стоматитах. Может сочетаться с насморком, слезотечением, увеличением локальных лимфоузлов в области шеи.
Подробную консультацию о том, как предотвратить фарингит, узнать что это за болезнь, и как ее лечить, можно получить у ЛОР-врача.
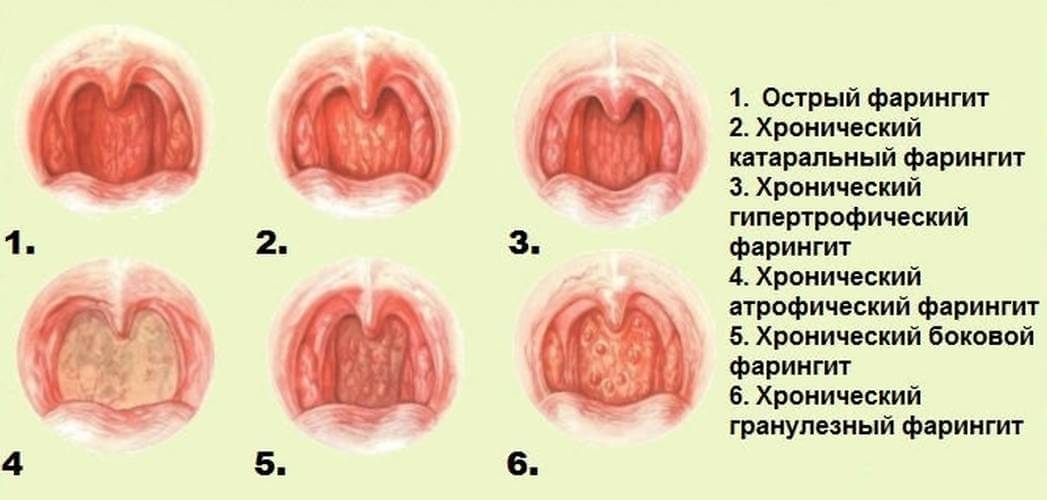
Классификация фарингитов
Различают:
- острый фарингит – протекает в резкой форме, имеет ярко выраженную симптоматику воспалительного процесса;
- хронический фарингит – отличается вялотекущим воспалительным процессом с незначительными проявлениями.
С учетом этиологии, классификация фарингитов выглядит следующим образом:
- инфекционная форма – источником патологии могут быть вирусы, бактерии, грибки;
- аллергическая – проявляется на фоне поллинозов, как составная часть аллергического поражения дыхательных путей;
- посттравматическая – возникает при механическом или химическом поражении слизистой оболочки глотки.

По форме протекания заболевание может быть:
- катаральным, или простым – классическое проявление в виде простудного воспаления глотки на фоне ОРВИ; объединяет почти 70% всех острых случаев заболевания;
- атрофическим – проявляется сухостью и истончением слизистых оболочек;
- гипертрофическим, или гранулезным – с припухлостью мягких участков неба и разрастанием лимфоидной ткани;
- смешанным.
Фарингит: причины развития
В норме человек дышит через нос. Проходя через носовые ходы и камеры, воздух согревается, очищается, увлажняется и поступает в глотку, трахею и бронхи уже подготовленным, то есть лишенным значительной части пыли, вирусов, бактерий и аллергенов.
Дыхание через рот – запасная альтернатива для экстренных случаев, когда нос не в состоянии выполнять свою функцию. Но в этом случае организм лишается естественной защиты: воздух не очищается, не согревается и содержит полный набор инфекционных возбудителей.
Таким образом, ротовое дыхание, особенно на холодном или загрязненном раздражителями воздухе – главная причина воспаления глотки.
Факторы развития патологии:
- вирусные инфекции – возбудители аденовируса, ОРВИ, герпеса, кори, краснухи;
- бактериальные инфекции – на основе стрептококка, стафилококка, пневмококка и даже гонококка (при слабом иммунитете и обширном поражении всего организма);
- грибковая инфекция – на первом месте грибки кандида, которые вызывают молочницу ротовой полости;
- различные аллергены, чаще всего воздушные – пыльца, шерсть, пылевые частицы;
- желудочно-кишечные заболевания с выраженным рефлюксом – забросом желудочных соков вверх по пищеводу;
- пересушенный и загрязненный химическими веществами воздух;
- злоупотребление острой пищей, раздражающей глотку и пищевод;
- механические травмы слизистой глотки.
Здоровый организм все эти факторы способен пересилить самостоятельно. Однако благоприятным фоном для развития патологии могут стать:
- ослабление иммунной системы;
- удаление миндалин в анамнезе;
- постоянные стрессы и недосыпания,
- гормональные нарушения при заболеваниях щитовидной железы, сахарном диабете или в период менопаузы;
- резкие температурные скачки – перегрев, переохлаждение;
- вредные привычки – табак, алкоголь нарушают работу сосудов и негативно влияют на состояние иммунитета;
- недостаток витаминов и минералов в организме – в частности, витамина А, который влияет на локальный иммунитет в слизистых тканях;
- врожденные особенности строения глотки.
Факторы, которые провоцируют острую форму заболевания связаны преимущественно с инфекциями, а хроническую – с различными раздражителями (рефлюксом, грязным воздухом, острой пищей и т.п.). Отличие заключается и в интенсивности их воздействия. При остром фарингите реакция проявляется практически сразу и протекает в ярко выраженной форме с большой вероятностью полного излечения.
Хронический процесс развивается как ответ на недолеченную острую форму или при длительном воздействии неблагоприятных причин – например, при постоянной работе в помещении с сухим пыльным воздухом.
Внимание! Высокий риск хронического воспаления глотки характерен для профессиональных певцов, лекторов, дикторов – всех тех, чья деятельность связана с нагрузкой на голосовые связки.
Неподдающиеся симптоматическому лечению боли в области глотки могут быть следствием специфических системных заболеваний и нервных синдромов.
Симптомы и признаки
Общие симптомы заболевания:
- гиперемия (покраснение) слизистых тканей;
- гиперпластические (с разрастанием лимфоидной ткани) или атрофические (с истончением тканей) изменения слизистых оболочек;
- ощущение сухости и першения в горле, сухой кашель;
- болевой синдром, особенно выраженный при глотании;
- высыпания на слизистой оболочке, в некоторых случаях гнойный налет;
- утренние отхаркивания скопившейся за ночь вязкой слизи.
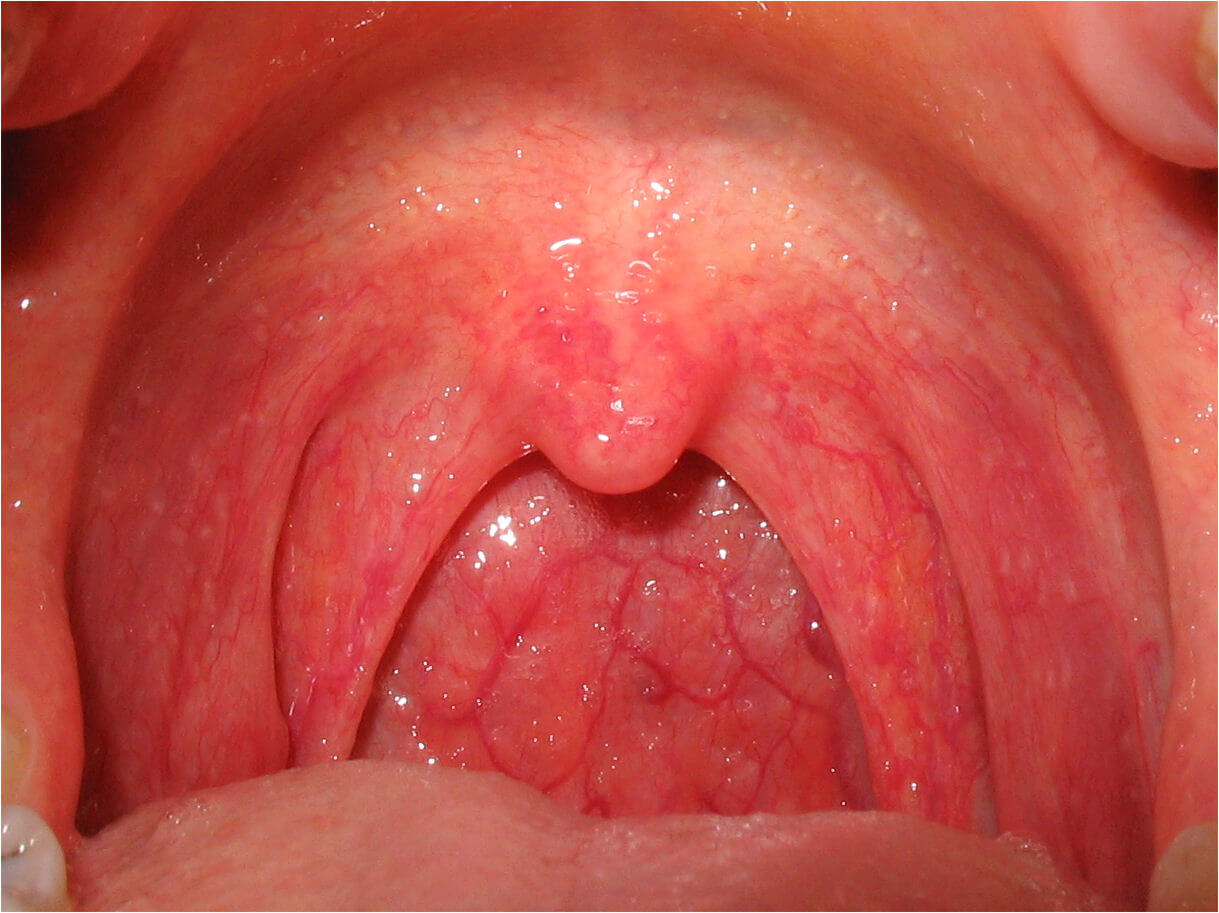
При острой форме общие признаки заболевания ярко выражены, наблюдается отечность тканей, слабость и недомогание, температура до 38°С, болезненность прилегающих лимфоузлов – затылочных, шейных. Нередко воспалительный процесс распространяется на прилегающие органы — возникает ринит, конъюнктивит, отит.
Для хронической формы повышение температуры нехарактерно, реакции со стороны лимфоидной ткани также незначительны. Основная симптоматика – сухость слизистой оболочки, раздражение тканей, постоянное желание откашляться.
Диагностика фарингита
Для обследования и постановки диагноза используют осмотр, а также лабораторные и инструментальные методы диагностики.
Визуальный осмотр включает оценку общего состояние, пальпацию шейных и затылочных лимфоузлов. Основной метод – фарингоскопия задней стенки глотки прямым методом – с использованием шпателя и источника света.
Лабораторное исследование включает:
- взятие мазка из зева на бакпосев, ИФА и ПЦР для определения бактериального, грибкового и вирусного возбудителя; отдельное внимание уделяют методам выделения БГСА (бета-гемолитического стрептококка А) – особо устойчивого инфекционного возбудителя;
- общий анализ крови для выявления воспалительного процесса, дифференциальной диагностики мононуклеоза и других болезней крови;
- общий анализ мочи – для оценки работы мочевыделительной системы.
Инструментальная диагностика дополняет визуальную оценку состояния пациента и представляет собой разновидность непрямой фарингоскопии с использованием прибора — фарингоскопа.
Нередко воспаление глотки является первым признаком не только общих инфекционных заболеваний, но и серьезных аутоиммунных, неврологических, системных нарушений. Например:
- синдром Пламмера-Винсона – системная патология на фоне железодефицитной анемии; проявляется сужением пищевода, нарушением глотания и атрофией слизистых оболочек верхних дыхательных путей, в том числе глотки;
- синдром Шегрена, или «сухой синдром» – аутоиммунная патология, которая проявляется в выраженной сухости кожных и слизистых покровов тела;
- синдром Игла, или шилоподъязычный синдром – врожденная патология с аномально длинным отростком височной кости, наличие которого создает постоянное ощущение инородного тела в глотке с хроническим воспалением слизистой оболочки и болевым синдромом;
- невралгии прилегающих нервов (языкоглоточного или блуждающего) также могут стать источником болезненных ощущений в верхней части дыхательных путей.
Во всех этих случаях требуется проведение дифференциальной диагностики с использованием рентгенографии, микроскопии крови, иммуносерологических исследований. Параллельно к обследованию могут привлекаться врачи других специальностей – неврологи, эндокринологи, аллергологи, гематологи, кардиологи.
Лечение патологии
ЛОР-врач назначает схему лечения с учетом этиологии и формы протекания болезни. Оптимальный подход: симптоматическое лечение для устранения или ослабления неприятных ощущений с параллельным воздействием на причину патологии.
Преимущественно используют консервативную терапию медикаментозными препаратами. Назначают:
- антибактериальные препараты местного действия;
- противовоспалительные средства;
- локальные обезболивающие;
- иммуномодуляторы – для стимуляции иммунной системы;
- витаминные препараты;
- лекарства для поддержки и коррекции работы сердечно-сосудистой, гормональной, пищеварительной систем (при необходимости).

Чаще всего применяются: аэрозоли, спреи, растворы для полоскания, леденцы – для местного применения; таблетки, капсулы, инъекционные формы (реже) – для воздействия на весь организм.
Внимание! В период лечения пациент должен воздерживаться от курения. В противном случае, ни один врач не гарантирует эффективность терапии.
Быстрому излечению также способствует:
- щадящий режим – дыхание увлажненным воздухом, минимальное использование голоса;
- теплое обильное питье;
- отказ от острых и раздражающих слизистые стенки продуктов питания.
В качестве вспомогательного приема, а также для устранения симптомов хронического неинфекционного фарингита можно использовать растительные лекарственные средства. Хорошо снимают раздражение теплые полоскания настоями ромашки, календулы, шалфея, коры дуба – по 5-6 раз в течение дня, а также ингаляции настоями или эфирными маслами сосны, мяты перечной, мелиссы лекарственной.
При выраженной гипертрофии слизистой оболочки глотки используют хирургические методы лечения – криодеструкцию, лазерную коагуляцию.
Осложнения фарингитов
Несерьезное отношение к лечению может спровоцировать всевозможные осложнения:
- внутриглоточные и заглоточные абсцессы;
- ревматические изменения тканей – появление узелков в структурах опорно-двигательного аппарата, патологические изменения в тканях сердца и сосудов;
- постинфекционный гломерулонефрит (особенно характерен при стрептококковой инфекции);
- различные формы отитов;
- лимфадениты;
- воспаления слюнных желез;
- трахеиты, бронхиты и пневмонии;
- сепсис (в особо тяжелых случаях).
Профилактика заболевания
Профилактические меры для предотвращения патологии могут быть специфическими и общими. Общие направлены на закаливание и оздоровление организма. Они подразумевают прогулки на свежем воздухе, занятия спортом, отказ от вредных привычек, правильное здоровое питание. Тем, кто уже находится в группе риска, следует обратить внимание на специфические меры:
- создайте необходимую влажность воздуха в доме и на рабочем месте с помощью увлажнителя – излишне сухая атмосфера высушивает слизистую оболочку, что приводит к ее раздражению;
- пейте больше чистой воды – это предотвратит пересыхание глотки;
- воздерживайтесь от частого употребления острой пищи;
- при наличии хронического рефлюкса приподнимите изголовье своей кровати на 10-15 см, чтобы избежать раздражающего воздействия кислот в ночное время; в этих же целях будет полезно не есть и не пить за 3-4 часа перед сном;
- обогащайте свой рацион витаминами и минералами для профилактики гипо- и авитаминозов;
- введите в рацион питания продукты, обладающие бактерицидными свойствами: чеснок, лук, свежую. морковь, базилик, розмарин, тимьян, натуральный мед;
- старайтесь своевременно лечить инфекционные процессы в организме – кариес, риниты, урологические инфекции.
Источник
