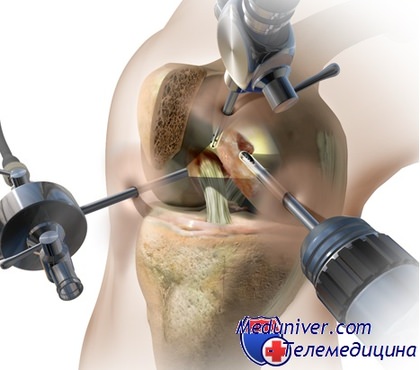
Можно ли делать артроскопию при ревматоидном артрите

Артроскопия при ревматических, воспалительных и метаболических заболеваниях суставов
Сегодня в России насчитывается более 400 тысяч больных ревматическими заболеваниями. Такая широкая распространенность объясняет их социальную важность. Мировая статистика свидетельствует: ревматические заболевания являются второй после респираторных болезней причиной временной нетрудоспособности. Около трети трудоспособного населения планеты в возрасте от 18 до 64 лет не могут заниматься профессиональной деятельностью из-за ревматических болезней.
Также, данную группу заболеваний отличает то, что инвалидизация пациентов наступает очень быстро. Причем за последние несколько лет отмечен рост заболеваемости именно костно-суставной системы, в особенности – крупных суставов. В первую очередь речь идет о ревматоидном артрите.
Ревматоидный артрит – одно из наиболее сложных и тяжелых проявлений ревматизма. Пациенты обращают внимание на появление «скованности» в суставах, боли, появления отека мягких тканей вокруг сустава. Появляется один из первых признаков реакции сустава на прогрессирующее заболевание — синовит. В этих случаях часто показано хирургическое лечение.
С развитием эндоскопической хирургии, современного анестезиологического сопровождения и фармакологической терапии больных появилась возможность часто достигать уверенной ремиссии.
Чем помогает артроскопия при ревматоидном артрите:
1. Объективная диагностика всех внутрисуставных структур
— при необходимости, проводится хирургическое лечение костно-хрящевой ткани, менисков и связочного аппарата.
2. Биопсийная диагностика синовиальной оболочки
— гистологическое и бактериологические исследование
3. Удаление внутрисуставных хондромных тел
4. Удаление патологически измененной синовиальной оболочки
— механическая и плазменная синовэктомия
5. Абразивная хондропластика
— обработка патологически измененного хряща с целью предотвращения его дальнейшего разрушения
— завершающее комплекс лечебных процедур промывание сустава раствором натрия хлорида (NaCl 0,9 %) уменьшает проявления воспаления.
Возвращение к обычной жизни после артроскопии происходит через 7 – 10 дней. Так как многие заболевания имеют хроническое течение, то артроскопию в некоторых случаях рекомендуется выполнять с периодичностью один-два раза в год, что в результате повышает качество жизни пациентов и уменьшает износ сустава.
Заболевания, требующие проведения артроскопии: остеоартроз, ревматизм, подагра, виллезо – нодулярный синовит, хондроматоз, синовиома, хондрокальциноз, алкаптонурия, псориатический артрит, болезнь Бехтерева, туберкулезный артрит, артриты неясного генеза.
В клинике medalp направление артроскопии при нетравматических поражениях суставов возглавляет доктор
А. Ю. Пухов
Артроскопическая картина при различных заболеваниях:
Рис 1. Ревматоидный артрит
Рис 2. Узловая форма виллезо – нодулярного синовита (новообразование удалено из полости сустава).
Рис 3. Остеоартроз коленного сустава
Рис 4. Кристаллоидный артрит при подагре.
Рис 5. Хронический синовит.
« Все статьи
Источник
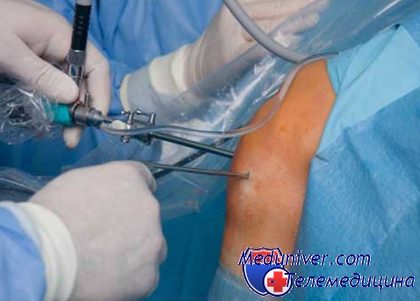
Врач советует артроскопию коленного сустава. Стоит ли соглашаться?Коленный сустав болит, скрипит, ноет, не дает нормально передвигаться, словом стал настоящей причиной для похода к врачу. Вы собираетесь с силами и приходите к специалисту, честно отвечаете на все вопросы, сдаете кучу анализов, а он, покачав головой, предлагает сделать артоскопию коленного сустава и просит на то вашего разрешения. А вы задаетесь логичным вопросом: что за артоскопия, зачем она нужна, давать ли своё согласие? После прочтения этой статьи все ваши сомнения будут развеяны, и принять верное решение не составит труда. Что такое артроскопия? Техника выполнения и показанияАртроскопия является по своей сути одним из вариантов хирургического вмешательства, только менее проникающим, и может использоваться в отношении большинства суставов. Эта процедура — альтернатива артротомии — полного вскрытия сустава, используется для диагностики и лечения пораженных внутренних частей сустава. В различных областях колена делаются два маленьких надреза, один из них предназначен для введения в сустав артросокопа, второй — для работы хирургическими инструментами. Артроскоп дает возможность получить изображение суставных поверхностей и связок, определить места и степень их разрыва. Информативность такого исследования составляет практически 100 %. Инструменты, которыми работает хирург через второй разрез, не обычные хирургические, а специальные, маленькие, с их помощью можно удалять неработоспособные и восстанавливать разрушенные части сустава и разорванные связки, лечить травмы мениска — хрящевой прокладки, которая является амортизатором в суставе. Таким образом, показаниями к проведению артроскопии являются повреждение связок, менисков и синовиальной (суставной) оболочки, жирового тела, ревматоидный артрит и деформирующий артрит. Однако в последнем случае значение артросокпии скорее диагностическое, чем лечебное. Она позволяет определить насколько деформирован сустав изнутри, в каких конкретно местах. Ревматоидный артрит — еще одно заболевание, диагностика которого часто требует артроскопии с целью установления неравномерных изменений в зонах сустава, разрастания синовиальной оболочки и степени сужения суставной щели. Артроскопия также дает возможность удалить патологическую синовиальную (суставную) жидкость, в составе которой обнаруживаются частички хряща, пленки и нити фибрина — белка, образующего спайки.
Артроскопия: за и противАртроскопия имеет целый ряд преимуществ перед более серьезным оперативным вмешательством — артротомией, поэтому она получила такое широкое применение. При артроскопии полного раскрытия сустава не производится, это дает возможность максимально сохранить соединительные ткани, что является залогом успешной послеоперационной реабилитации, при операции на открытом суставе такая возможность существенно снижается. Еще одним плюсом артроскопии является быстрая реабилитация, ведь эта процедура не является полноценным хирургическим вмешательством. Небольшая инвазивность, то есть минимальное проникновение в организм — очень важный принцип лечения, ведь чем обширнее повреждение при операции, тем выше вероятность занесения в рану инфекции и развития других осложнений. Таким образом, артроскопия, при которой делается всего несколько четырехмиллиметровых разрезов, стала настоящей находкой. Процедура требует введения ирригационной жидкости, которая призвана разобщить суставные поверхности и улучшить обзор сустава при помощи артроскопа, однако она же имеет и терапевтический эффект. Но здесь есть свой подводный камень. При нарушении техники выполнения операции ирригационная жидкость может проникнуть в расположенные вокруг сустава мягкие ткани, вызвать кровоизлияния, отек и гематому (синяк), так что в этом деле многое зависит от профессионализма самого врача. Косметический эффект для многих является важным моментом, артроскопия помогает избежать наложения большого количества швов, поэтому вы будете избавлены от уродливых шрамов. Процедура имеет целый ряд противопоказаний. Например, когда между суставными поверхностями образуются спайки — сращения, при контрактуре сустава — ограничении его подвижности. Так, при деформирующем артрите артроскопия проводится при наличии в суставе сгибательных движений с амплитудой как минимум 60 градусов. Поскольку артроскопия выполняется под анестезией, невозможность обезболивания, например, при непереносимости анестетика, является противопоказанием к проведению процедуры.
РеабилитацияПериод восстановления после артроскопии коленного сустава гораздо меньше, чем после операции и длится порядка недели, возможно чуть дольше в отдельных случаях. Необходимо наложить асептическую повязку эластичным бинтом, при этом не допускать развития отека. При этом в суставе первые два дня остается дренаж для выведения излишней лимфатической жидкости. Важное значение отводится антибиотикотерапии. Антибиотик широкого спектра действия вводится в процессе артроскопии внутрь сустава, чтобы предотвратить развитие инфекционного процесса. Иногда возникает необходимость наложения задней гипсовой шины на пару дней, все это делается для иммобилизации — неподвижности сустава. В первые сутки важно периодическое напряжение бедренных мышц и осуществление движений в голеностопном суставе. На вторые сутки дренаж удаляют, необходимо начинать пассивные движения сустава, избегая болезненных ощущений. На четвертый день уже нужно прибегать к строго дозированной физической нагрузке, с этих пор сустав не должен оставаться невостребованным. Движения помогают улучшить кровообращение и избавить от застойных процессов. На шестой день амплитуда подвижности сустава уже должна составлять 150 градусов. — Вернуться в оглавление раздела «Хирургия» Автор: Искандер Милевски Оглавление темы «Физиология высокочастотной ИВЛ»: |
Источник
Что такое артроскопия коленного сустава

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Артроскопия колена – вид эндоскопической операции на суставе. Метод позволяет проникнуть в полость, выявить и устранить патологии. Она проводится с помощью артроскопа – специального устройства в виде трубки 3 – 4 мм в диаметре. Прибор состоит из:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- центрального тубуса;
- троакара – для прокола тканей;
- подсветки;
- системы видеонаблюдения – включает камеру, монитор и магнитофон для записи;
- канюли и помпы для подачи и перекачивания физраствора в полость сустава;
- манипуляционных инструментов – зонда, шейвера и кусачек, последние необходимы, когда проводится артроскопическая менискэктомия.
За ходом операции на коленном суставе хирург наблюдает на мониторе, куда выводится увеличенное в 40 – 60 раз изображение суставной полости. При помощи лечебно-диагностической артроскопии можно:
- досконально изучить полость коленного сустава;
- выяснить состояние структур, а также патологические изменения в них;
- оценить функционирование менисков, связочно-капсульного аппарата, синовиальной оболочки;
- провести необходимые манипуляции – удаление или пластику тканей.
Важно! Главное преимущество артроскопической санации – доступ к внутренним структурам без вскрытия сустава. Это снижает травматичность операции и ускоряет реабилитацию.
Несмотря на высокую точность и малоинвазивность, артроскопия является оперативным хирургическим вмешательством. Процедура «проста» для пациента, но крайне сложна для хирурга – любое неправильное действие приводит к непоправимому повреждению коленного сустава.
Когда можно и когда нельзя проводить артроскопию
Обычно для диагностики болезней сустава используется МРТ, но тогда, когда постановка диагноза этим методом затруднена и внутрисуставные образования плохо визуализируются, артроскопия является оптимальным выбором.
- Травмы связок, в частности, передней и задней крестообразных, и сухожилий.
- Травмы коленных менисков.
- Деформирующий остеоартроз.
- Ревматоидный артрит.
- Внутрисуставные переломы.
- Проведение биопсии.
- Вывихи надколенника.
- Воспаления суставной сумки.
- Опухоли.
- Затруднения в диагнозе при болях неясной этиологии, ограничениях движения сустава.
- Аваскулярный некроз суставных структур колена.
- Санация сустава – устранение гноя, сгустков крови, серозной жидкости из полости сустава, ввод антибиотиков и антисептических растворов для снятия воспаления.
- Устранение фрагментов кости при внутрисуставных переломах, остеофитов и инородных тел из суставной полости.
- Привычный вывих надколенника.
- Удаление невосстанавливаемых частей хрящей и менисков при травмах.
- Разрывы связок колена.
- Хронические воспаления.
- Восстановлений функций органа при ревматоидном артрите.
Противопоказания
Артроскопия коленного сустава не проводится при сращивании хрящевых, костных тканей сустава, вызвавшем его полную неподвижность, также противопоказан метод при сахарном диабете в декомпенсированной стадии, хронических системных патологиях, например, болезнях сердечно-сосудистой системы, инфицированных ранах, травмах с обширными кровоизлияниями в полость сустава, гнойных очагах в области колена.
Показания и противопоказания к артроскопии мениска
Артроскопия мениска и других суставных элементов проводится при неясной клинической картине, когда посредством других диагностических методов не удается точно определить характер повреждения элементов сустава, а также для оценки эффективности уже проведенного лечения, в том числе, когда после предыдущих вмешательств у пациента сохраняются неясные жалобы.
Показанием к артроскопии коленного сустава считается любое повреждение мениска — проводится как диагностическая, так и лечебная артроскопия (тотальное удаление мениска, резекция поврежденных участков). Артроскопия на коленном суставе нужна при сочетанных повреждениях менисков и связочного аппарата, воспалительных и травматических изменениях синовиальной выстилки сустава, поражениях суставного хряща, при деформирующем остеоартрозе и ревматоидном артрите. Таким образом, практически любое изменение структур коленного сустава служит показанием к артроскопии.
Лечение посредством артроскопии позволяет:
- Уменьшить болевой синдром, снять отечность, воспаление;
- Увеличить объем активных движений в суставе, улучшить работу мышц и обеспечить опорную функцию колена;
- Удалить измененные ткани, фрагменты менисков, костные и синовиальные элементы, подвергшиеся деструкции и воспалению.
До внедрения артроскопии мениски при травмах удалялись полностью, так как считалось, что без них сустав вполне может функционировать. Конечно, колено будет двигаться после такого лечения еще довольно долго, но риск артроза значительно увеличивается, и в конечном итоге больной рискует остаться с обездвиженной конечностью. При артроскопии травматологи стремятся сохранить как можно большую часть мениска, производя его резекцию, чтобы кость не была обнажена полностью, при этом вероятность артроза и анкилоза стала намного меньше.
Артроскопия не стоит в числе жизненно важных операций, то есть при необходимости ее можно отложить на некоторое время. Состояние пациента при вмешательстве должно быть стабильным, вся имеющаяся патология должна быть максимально излечена либо компенсирована, а пациентам из группы риска осложнений проводится их профилактика (антикоагулянты, антибиотики и т. д.). Артроскопия имеет минимум противопоказаний, среди которых:
- Тяжелая декомпенсированная патология внутренних органов;
- Выраженный анкилоз и спаечный процесс, когда сустав сгибается менее чем на 60 градусов;
- Острые и обострившиеся хронические инфекции, особенно — в полости коленного сустава;
- Воспалительные изменения кожи в местах предполагаемых проколов;
- Открытые травмы колена с обнажением связок и капсулы, нарушением герметичности колена, массивными кровотечениями и внутрисуставными гематомами, гнойным расплавлением тканей (показана открытая артротомия).
Источник
Хирургическое вмешательство является радикальным методом лечения запущенных артритов. Операцию выполняют только в тех случаях, когда консервативная терапия оказывается неэффективной. Чаще всего это происходит при острых гнойных артритах, а также хронических прогрессирующих гонартритах, которые сопровождаются выраженными дегенеративными изменениями в суставных хрящах, костях и периартикулярных тканях.
Гонартрит коленного сустава на рентгене.
Что такое артрит коленного сустава
Артриты коленного сустава (гонартриты) — это обширная группа воспалительных заболеваний. В отличие от гонартрозов, они чаще встречаются в молодом возрасте и имеют инфекционно-воспалительную или иммунно-воспалительную природу. В то время как деформирующий артроз развивается после 60 лет и характеризуется дегенеративно-деструктивными изменениями в коленном суставе. Воспаление при гонартрозе возникает вторично, на поздних стадиях болезни.
Виды гонартритов:
- Инфекционный (гнойный септический, вирусный, туберкулезный, бруцеллезный). Развиваются вследствие проникновения патогенных микроорганизмов в суставную полость.
- Реактивный (урогенитальный, постэнтероколитный, постстрептококковый). Возникают в результате образования в крови циркулирующих иммунных комплексов (ЦИК), их проникновения в суставную полость и оседания на синовиальной оболочке.
- Посттравматический. Встречается у спортсменов, которые занимаются экстремальными видами спорта. Воспалительный процесс у них является следствием механического повреждения структур коленного сустава.
- Ревматоидный. Развивается в основном у женщин старше 40-50 лет. При болезни поражаются мелкие суставы кистей рук, однако в воспалительный процесс может вовлекаться и крупные суставы (коленный, тазобедренный).
- Псориатический. Возникает у некоторых пациентов с псориазом и обычно имеет тяжелое течение.
Острые инфекционные и реактивные гонартриты хорошо поддаются консервативному лечению. Хирургическое вмешательство при этих заболеваниях требуется крайне редко и обычно ограничивается малоинвазивными процедурами (пункцией сустава или артроскопией).
Двухсторонний анкилоз коленного сустава.
Ревматоидный и псориатический гонартриты чаще имеют тяжелое течение. Они приводят к массивным дегенеративным изменениям в суставах, повреждению костей и периартикулярных тканей, формированию анкилозов. Подобное случается и у людей с запущенными посттравматическими артритами. Из-за серьезного поражения суставов таким пациентам нередко требуется хирургическое вмешательство.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Стадии гонартрита
Всего выделяют три стадии заболевания:
- Начальная. Характеризуется воспалением внутренней поверхности синовиальной оболочки. Начальная стадия продолжается недолго, поскольку воспалительный процесс быстро распространяется на другие структуры.
- Ранний гонартрит. Воспаление поражает синовиальную оболочку и хрящевые ткани. Происходит утолщение капсулы сустава, она становится отечной. При инфекционной природе заболевания в суставной полости может скапливаться гнойный экссудат, при реактивной — транссудат.
- Запущенный гонартрит. На третьей стадии в синовиальной оболочке и хрящах появляются деструктивные изменения. Позже патологический процесс распространяется на костные и околосуставные ткани. У больного нарушается подвижность колена и, как следствие, всей нижней конечности.
Стадии артрита коленного сустава на рентгене.
Развитие некоторых видов артритов можно остановить, если вовремя начать лечение. Зачастую болезнь удается полностью вылечить, не допустив перехода второй стадии в третью. Большинство инфекционных, реактивных и ранних посттравматических гонартритов хорошо поддаются лечению, при условии своевременности и адекватности проводимой терапии.
Что касается ревматоидного, псориатического и запущенного посттравматического артритов, они имеют хроническое прогрессирующее течение. Это значит, что даже эффективное и своевременное лечение не может остановить их развитие. Поэтому большому количеству больных рано или поздно приходится делать операцию. По статистике, в замене коленного сустава нуждается каждый восьмой пациент с ревматоидным артритом и каждый пятый больной с тяжелыми травмами колена.
Диагностика
Чтобы установить природу и стадию гонартрита, необходимо полноценное обследование. Лишь получив его результаты, врачи могут подобрать адекватную схему лечения и дать ориентировочный прогноз.
Методы диагностики:
- Анализы крови. Позволяют обнаружить признаки воспаления, такие как повышение СОЭ, лейкоцитоз. У пациентов с ревматоидным артритом могут выявлять высокие уровни С-реактивного белка.
- Иммунологические исследования. С их помощью оценивают состояние иммунной системы организма, выявляют специфические антитела и ЦИК. Иммунологические анализы необходимы для выявления причины воспаления, постановки или уточнения диагноза.
- КТ, МРТ, УЗИ. Это высокоинформативные визуализирующие методы позволяющие обнаружить практически любые изменения в синовиальных оболочках, хрящах, связках и т.д.
- Рентгенография. Метод информативен при наличии патологических изменений в костях. С его помощью, по косвенным признакам, также можно обнаружить скопление гноя при остром септическом гонартрите.
- Исследование синовиальной жидкости. Выполняется редко, поскольку для забора жидкости необходима пункция сустава. Процедуру могут делать при острых гнойных артритах, чтобы выявить и идентифицировать возбудителя инфекции.
- Артроскопия. Инвазивный метод диагностики, который чаще всего используют при свежем посттравматическом артрите. Артроскопия позволяет осмотреть суставную полость изнутри и, при необходимости, выполнить в ней несложные манипуляции (эвакуировать скопившуюся кровь, удалить фрагменты разорванного мениска, сшить поврежденную связку).
Можно ли обойтись без операции
Консервативному лечению поддаются только некоторые виды гонартритов: острые инфекционные, реактивные и свежие посттравматические, не сопровождающиеся массивным кровоизлиянием и повреждением структур сустава. При наличии гемартроза, разрыве менисков и связок больным требуется хирургическое вмешательств. В этом случае чаще всего выполняют артроскопию.
При гнойных артритах пациентам нередко требуется пункция коленного сустава. Во время процедуры врачи удаляют скопившийся экссудат, промывают суставную полость и вводят антибиотики.
Ревматоидный, псориатический и другие аутоиммунные артриты на начальных стадиях лечатся консервативно. Однако при позднем назначении медикаментозной терапии и высокой активности заболеваний у больных нарушаются функции колена и появляются хронические боли. В этом случае может возникнуть потребность в эндопротезировании, то есть замене коленного сустава искусственным эндопротезом.
Операция по замене сустава при артрите колена
Замена коленного сустава требуется на поздних стадиях артритов, когда дегенеративные изменения в суставах мешают вести привычный образ жизни. В таких случаях эндопротезирование является единственно эффективным методом хирургического лечения. Операцию делают, чтобы избавиться от болевого синдрома и восстановить нормальную подвижность конечностости.
Показания к тотальному эндопротезированию:
- все виды артритов, сопровождающиеся потерей двигательных функций колена;
- болезнь Бехтерева с поражением коленного сустава;
- тяжелые последствия травм (деформирующий остеоартроз, внутрисуставные переломы, неправильно сросшиеся переломы мыщелков бедренной и большеберцовой кости).
Операция необходима, если у больного есть хотя бы один из этих симптомов:
- хронический болевой синдром, который не поддается лечению;
- вальгусная деформация 20 градусов и более;
- варусная деформация 15 градусов и более;
- сгибательная контрактура 15 градусов и более;
- наличие сложной нестабильности в пораженном суставе.
В замене коленного сустава могут нуждаться не только люди с артритами и их последствиями. Одним из частых показаний к операции является деформирующий остеоартроз (ДОА). Заболевание развивается в пожилом возрасте и сопровождается дегенеративно-деструктивными изменениями в хрящевой и костной ткани. У многих больных выявляют сопутствующий остеопороз.
Перспективы восстановления после операции
Эндопротезирование — самый эффективный метод лечения патологических изменений коленного сустава. Он позволяет избавиться от хронических болей, полность восстановить подвижность колена и вернуть человеку возможность двигаться. При отсутствии осложнений и благоприятном течении восстановительного периода человек уже через несколько месяцев может вернуться к полноценной жизни.
Однако ни один протез не может полностью заменить «родной» сустав. Поэтому после операции придется соблюдать некоторые предосторожности. Нельзя будет становиться на колени, заниматься некоторыми видами спорта, прыгать, падать, делать резкие движения и т.д.
Что касается пациентов с ревматоидным артритом, после хирургического вмешательства им придется и дальше принимать базисные противовоспалительные и генно-инженерные препараты. Медикаментозная терапия необходима для того, чтобы уменьшить активность заболевания, избежать дальнейшего разрушения крупных суставов и еще одной операции.
Итог
В некоторых случаях операция остается единственным эффективным методом лечения артрита и его последствий. Она помогает избавиться от постоянных болей и восстановить подвижность колена. Эндопротезирование является спасением для тех людей, которым не помогли остальные методы консервативного и хирургического лечения. При удачном выполнении операции их трудоспособность восстанавливается уже через 4-6 месяцев.
Источник