Напряжение в лице при остеохондрозе
Онемение лица – это полная или частичная потеря чувствительности, отсутсвие ощущений. Часто сочетается с парестезиями (ощущения жжения, покалывания, боли). Встречается нередко и вызывает чувство страха из-за отсутствия знаний о его причинах. Правильная и вовремя полученная информация позволяет избежать ошибок в устранении причин, лечении и профилактики данного симптома. Осведомлен – значит вооружен.
Причины потери чувствительности
Онемение, как было указано выше – это полное или частичное снижение чувствительности . Механизм его появления связан с двумя основными факторами:
- нарушение кровообращения в сосудах головного мозга и лица;
- поражение нервных волокон.
 Соответственно, причины могут быть как самыми простыми и не связанными с какой-либо патологией:
Соответственно, причины могут быть как самыми простыми и не связанными с какой-либо патологией:
- длительное нахождение в одном положение тела (работа за компьютером, вязание и другие виды рукоделия);
- неправильное положение во время сна (неудобная подушка, сон в положении сидя);
- выраженная эмоциональная реакция, например, страх, горе, когда увеличивается частота дыхания, и кровоснабжение нервных окончаний становится затруднительным;
- воздействие низких температур (спазм сосудов, отсутствие кровоснабжения);
- так называемое, «компульсивное поведение», когда сокращение мышц лица при крике вызывает тот же спазм сосудов.
Причины онемения лица, связанные с какой-либо патологией:
- невралгия лицевого нерва (поражение нерва, имеющее ряд причин -травмы , инфекции, нарушение кровоснабжения);
- неврит тройничного нерва – возникает при его сдавлении и нарушении проводимости импульсов по нервным волокнам);
- поражение веточек нерва вирусом герпеса – опоясывающий лишай;
- инсульт, т. е. нарушение мозгового кровообращения;
- сдавление нервных окончаний опухолью;
- рассеянный склероз;
- остеохондроз шейного отдела позвоночника;
- мигрень;
- последствия косметических процедур, например, мезотерапии.
Основные симптомы
Остеохондроз – это дегенеративно-дистрофические изменения в тканях межпозвоночных дисков, играющих роль амортизатора между позвонками. Шейный остеохондроз связан с вертикальным положением тела и большой нагрузкой на позвонки в области шеи. Ведь голова взрослого человека, как известно, весит около 6 кг. И эту массу должны выдерживать бедные шейные позвонки. Вот они – последствия прямохождения!
 Если вследствие повреждения тканей межпозвоночных дисков происходит сдавление мелких нервных корешков, может возникнуть ощущение жжения и покалывания, как правило, в одной половине лица. В зависимости от того, на уровне какого позвонка происходят изменения, возникает разнообразие симптомов.
Если вследствие повреждения тканей межпозвоночных дисков происходит сдавление мелких нервных корешков, может возникнуть ощущение жжения и покалывания, как правило, в одной половине лица. В зависимости от того, на уровне какого позвонка происходят изменения, возникает разнообразие симптомов.
Как известно, шейный отдел позвоночника состоит из 7 позвонков и иннервируется 8-ю парами спинномозговых нервов. Поражение нервных окончаний возникает вследствие их сдавления и нарушения кровоснабжения. Возникает корешковый синдром, сопровождающийся болью, онемением, появлением парестезий.
Нервы подразделяются на чувствительные, двигательные и вегетативные. В зависимости от того, какая группа нервных корешков поражена возникают разные симптомы. При сдавливании чувствительных нервов возникает болевой синдром. Боль возникает в месте сдавления и распространяется по ходу нерва. Характер боли зависит от степени поражения, она может быть приступообразной и постоянной, колющей, стреляющей и ноющей.
Жжение в области щеки возникает при поражение мелких веточек 2-3 спинномозговых нервов. Онемение лица также связано с поражением чувствительных нервных окончаний и локализуется в зависимости от того, какой нерв поврежден. Чем выше расположен нерв, тем выше локализация зоны онемения.
При шейном остеохондрозе онемение лица не бывает внезапным. Оно сопровождается головными болями, болью в области задней поверхности шеи, головокружением, мельканием «мушек» перед глазами, а также болью и нарушением движений в плечевом поясе.
Когда и к какому врачу обращаться?
Появление онемения и лицевая боль при шейном остеохондрозе появляется в разгаре заболевания, когда произошли значительные поражения нервных окончаний. Первые признаки заболевания появляются иногда на несколько лет раньше. Оно сопровождается:
- головными болями;
- болью в области задней поверхности шеи;
- головокружением;
- мельканием «мушек» перед глазами;
- болью и нарушением движений в плечевом поясе;
- изменениями настроения и сна.
При вертебро-базилярной недостаточности, когда затруднено кровоснабжение головного мозга вследствие сдавления крупных сосудов возможны обмороки, нарушения походки, изменения зрения.
Главный специалист, который может помочь – невролог. Он поможет поставить правильный диагноз, назначит лечение последствий шейного остеохондроза и диагностику. При постановке правильного диагноза можно обратиться к вертебрологу. Данный врач лечит основную причину всех вышеуказанных симптомов.
Диагностика
 Для того, чтобы поставить правильный диагноз, врач назначит различные виды обследования, это:
Для того, чтобы поставить правильный диагноз, врач назначит различные виды обследования, это:
- рентгенография шейного отдела;
- УЗИ сосудов шеи;
- компьютерная томограмма головного мозга.
Наиболее достоверным методом обследования является магнито-резонансная томография (МРТ) головного мозга и позвоночника.
К дополнительным методам можно отнести общий анализ крови, анализ крови на холистерин и на сахар – для выявления причин и факторов риска осложнений у данного больного.
Диагностика необходима для дифференциального диагноза, определения степени сдавления нервных окончаний. При остеохондрозе сдавление происходит вследствие отека тканей, окружающих нервные окончания. Отек – это пропотевание жидкости в ткани, явление преходящее, устраняется с помощью правильного лечения.
Важно отличать отек от опухоли, при которой происходят необратимые изменения в тканях, устранить которые можно только с помощью оперативного лечения.
Лечение
Первая помощь
Во время обострения заболевания или появления выраженных признаков шейного остеохондроза человеку требуется первая помощь. Для ее оказания используются медикаментозные препараты. К ним относятся обезболивающие:
- анальгин;
- нурофен;
- найз.
Внутримышечно делают инъекции нестероидных противовоспалительных препаратов:
- диклофенак;
- кеторол.
Потенцировать, т. е. усилить действие обезболивающий можно применением антигистаминных препаратов:
- супарстин;
- пипольфен.
При выраженном отеке прибегают к помощи гормональных препаратов:
- дексаметазон;
- диспорт.
Эффективны мочегонные, сульфат магния , спазмолитики. При выраженном болевом синдроме прибегают к новокаиновой блокаде пораженных нервных окончаний.
Местно применяют разогревающие мази на область шеи, мази с противовоспалительными компонентами (кеторол, кетанофф). Массаж и физиотерапия в стадии обострения противопоказаны.
Медикаментозный способ
 Используют следующие группы препаратов:
Используют следующие группы препаратов:
- нестероидные противовоспалительные (нельзя применять более 5 дней, могут вызвать поражение слизистой желудка);
- улучшающие микроциркуляцию (никотиновая кислота, пентоксифиллин, трентал);
- миорелаксанты, снимающие мышечный спазм (мидокалм, сирдалут);
- хондропротекторы – препараты,восстанавливающие хрящевые ткани, поврежденные при остеохондрозе (терафлекс, осеоартизи);
- седативные препараты, иногда антидепрессанты (амитриптиллин, флуоксетин);
- витаминные комплексы группы В (нейромультивит, комблипен).
Иглорефлексотерапия
Этот метод, основанный на воздействии на биологически активные точки с помощью игл. Результаты воздействия многоранны и влияют на все звенья развития остеохондроза. Данный метод способствует выработке эндорфинов (обезболивание), кортизола (противовоспалительный эффект), улучшает кровоснабжение, снимает спазм, оказывает седативный эффект.
Массаж
Массаж шейно-воротниковой зоны способствует улучшению кровоснабжения, снимает спазм скелетной мускулатуры. Эффективен китайский метод массажа лица «36 движений».
Народная медицина
Здесь перечень методов лечения немалый:
- траволечение (фиалка трехцветная, хвощ полевой, листья березы,зверобой, корень одуванчика и лопуха, кора ивы – улучшают обмен веществ, обезболивают, оказывают противовоспалительное действие);
- апитерапия (лечение медом, укусами пчел, продуктами пчеловодства);
- гирудотерапия (применение пиявок);
- компрессы и растирания с применением горчицы, меда, корня хрена, чеснока;
- ванны с отварами трав (листья березы, лопуха, хвощ полевой).
Физиотерапия
 Один из самых эффективных и безопасных методов лечения. Применяют следующие методы:
Один из самых эффективных и безопасных методов лечения. Применяют следующие методы:
- аппликации озокерита и парафина на шейно-воротниковую зону;
- электрофорез на область шеи с эуфиллином, мидокалмом, карипазимом;
- фонофорез (лечение ультразвуком) паравертебрально с гидрокортизоном;
- лазеротерапию;
- ДМВ и СМВ – терапию («Луч» и «Ранет» на область шеи).
Из новых эффективных методов можно назвать еще карбокситерапию (терапию углекислым газом), заимствованную из косметологии.
Профилактика
- Для предупреждения развития остеохондроза специалисты советуют вести активный образ жизни. Из всех видов спорта наиболее эффективно плавание, укрепляющее мускулатуру спины и плечевого пояса.
Плавание имеет мало противопоказаний, улучшает кровоснабжение мышц спины и шеи, повышает тонус организма и настроение.
- Ортопедические изделия – воротники, применяют в стадии обострения, они призваны поддерживать мышцы шеи в правильном положении, позволяют снять нагрузку на позвоночник и снизить спазм мышечных волокон.
- Так как остеохондроз считают болезнью образа жизни, немаловажным в профилактике его является правильное питание. Питание должно снизить риск нарушений обмена веществ, поддерживать оптимальный вес тела, содержать достаточное количество витаминов и минералов.
Рекомендовано снизить количество поваренной соли, крахмалистых веществ, жирных и жареных продуктов, исключить или снизить употребление алкоголя.
Последствия
 Если не проводить лечебные и профилактические мероприятия. остеохондроз становится опасным недугом, провоцирующим нарушения во многих органах.
Если не проводить лечебные и профилактические мероприятия. остеохондроз становится опасным недугом, провоцирующим нарушения во многих органах.
- Страдают органы, связанные с иннервацией спинномозговыми нервами. Это сосудодвигательный центр (1 шейный позвонок) – возникают изменения артериального давления, нарушения ритма сердца.
- Появляются нарушения слуха и зрения (2-3 шейные позвонки), приступы головокружения и нарушения равновесия.
- Возможно нарушение обоняния и глотания (4 шейный позвонок), появление мигрени, параличи и парезы верхних конечностей (5-7 позвонки).
Всего этого можно избежать , если изменить образ жизни и начать своевременное лечение.
Нарушение чувствительности, онемение и парестезии лица возникают не в начале заболевания. Они – последствия несвоевременного обращения к специалисту при появлении признаков остеохондроза шейного отдела позвоночника. Любую болезнь легче предупредить, чем лечить.
Источник

Дата публикации: 04.02.2019
Дата проверки статьи: 02.12.2019
В области шеи человека находятся нервы и сосуды, отвечающие за работу головного мозга, лица и других важных органов. Шейный остеохондроз характеризуется дегенеративными изменениями межпозвонковых дисков, они теряют эластичность и уменьшаются в размерах. Вследствие пережатия нервов и сосудов, нарушения кровообращения пациент ощущает боль и онемение лица. Мозг перестает в достаточном количестве получать питательные вещества и кислород. При появлении такого симптома необходимо обратиться к врачу и начать лечение
Поскольку шейные позвонки расположены близко друг к другу, при остеохондрозе это способствует застою крови и нарушению кровообращения. Онемение лица может возникать на фоне нескольких взаимосвязанных причин:
- компрессия кровеносных сосудов и нервных окончаний из-за неправильного положения позвонков;
- деформация суставных фасеточных капсул;
- образование остеофитов — наростов на поверхности костей, травмирующие ткани;
- протрузия — происходит выбухание межпозвонкового диска в позвоночный канал.
Онемение лица при шейном остеохондрозе отмечается уже на первой стадии заболевания. Оно может сопровождаться отечностью из-за нарушения венозного оттока. Организм накапливает лишнюю жидкость, что приводит к появлению отеков на лице. Также пациенты жалуются на покалывание в руках и жжение, боль в шее. Они могут не чувствовать прикосновений к щекам.
С какими болезнями можно перепутать онемение лица при шейном остеохондрозе
Как снять онемение лица при шейном остеохондрозе
Снять отеки и онемение на лице при шейном остеохондрозе в домашних условиях можно с помощью медовых масок и растирания лица настойкой багульника. Улучшить кровообращение помогут компрессы с морской солью. Для облегчения состояния больному рекомендуется принимать сосудорасширяющие препараты.
Когда обращаться к врачу? К какому врачу?
К врачу необходимо обратиться при появлении таких признаков:
- болевой синдром в области плеч и шейно-воротниковой зоны;
- напряжение мышц шеи;
- нарушение симметричности лица;
- усиление боли при повороте или наклоне головы;
- ощущение дискомфорта при пальпации шеи и воротниковой зоны;
- онемение или жжение в области шеи и лица;
- резкие скачки артериального давления;
- головная боль;
- невозможность свободно улыбнуться или высунуть язык без отклонений в сторону.
Онемение лица может сигнализировать о множестве заболеваний. Чтобы правильно определить причину симптома, следует записаться на прием к невропатологу. Он назначит первичное лечение. Затем может потребоваться консультация вертебролога. Он занимается коррекцией нарушенного кровообращения. Для выявления причины онемения лица врачи применяют ряд методов диагностики: рентгенография, допплерография, ангиография и эхоэнцефалография.
Как лечить
Медикаментозное лечение
Для снятия онемения на лице при шейном остеохондрозе врач назначает сосудорасширяющие препараты. Они устраняют спазмы и увеличивают кровяные просветы. Восстановить поврежденные ткани и хрящи помогут хондропротекторы. Они проявляют высокую эффективность на начальной стадии остеохондроза. Также в курс лечения входят обезболивающие и противовоспалительные препараты. Их разрешено принимать не более 2 недель. Поддержать иммунитет можно с помощью иммуномодуляторов. Для снятия спазма мышц в пораженной области применяют миорелаксанты. Чтобы избавиться от отеков, следует принимать диуретики.
Для предотвращения дальнейшего развития шейного остеохондроза с онемением лица врачи рекомендуют вести активный образ жизни, заниматься йогой и плаванием. Людям при сидячей работе и студентам следует делать перерывы на разминку, поскольку статические нагрузки на шейный отдел позвоночника приводят к онемению щек и пальцев рук.
Кроме приема медикаментов пациент должен соблюдать диету. Ему необходимо сократить потребление сладостей и мучных изделий, отдать предпочтение фруктам, овощам и молочным продуктам.
Хирургическое лечение
Если шейный остеохондроз с онемением лица сопровождается грыжей, выходящей далеко за пределы тел позвонков, то потребуется хирургическое вмешательство.
Консервативная терапия
Устранить онемение на лице и расслабить мышцы поможет лечебный массаж шейно-воротниковой зоны. Проводить его должен только квалифицированный врач. Массаж подразумевает плавные и легкие движения. Его назначают после купирования острой стадии шейного остеохондроза. Обычно достаточно 5 сеансов, чтобы онемение полностью прошло. После первых 2-3 процедур пациент обычно жалуется на боль от массажных движений. Это связано с накопившейся молочной кислотой в мышцах шеи, сковывающей их. Массажные движения помогают вывести кислоту и расслабить мышцы. При необходимости можно выполнить еще 5 процедур.
Эффективным методом лечения онемения лица считается физиотерапия. Она показана для снятия боли и расслабления мышц. Полезно совмещать физиотерапию с курсами массажа. Хорошо зарекомендовали себя в борьбе с онемением лазеротерапия, воздействие вибрацией и электрическими зарядами. Количество процедур — 5-10.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Шейный остеохондроз – это прогрессирующий дегенеративно-дистрофический процесс, который приводит к истощению, деформации и разрушению межпозвонковых дисков шейного отдела. Утрата амортизирующего хряща вызывает болезненные ощущения как за счет обнажения суставных поверхностей (спондилоартроз), так и за счет пережимания нервных корешков спинного мозга.
При отсутствии своевременного лечения возможно окостенение позвоночника с потерей его естественной гибкости, нарушение кровоснабжения головного мозга, ухудшение нервной проводимости в тех отделах организма, которые иннервируют корешки шейного отдела позвоночника.
Патология может развиваться как самостоятельно, так и в составе общего поражения позвоночника с охватом грудного, поясничного и крестцового отделов.
Общие сведения
Считается, что остеохондроз шейного отдела позвоночника встречается чаще, чем в других отделах. На самом деле это не так – дистрофические явления развиваются равномерно во всех точках максимальной нагрузки – в области основных изгибов позвоночного столба (чем ниже расположен отдел, тем большую нагрузку он несет). Однако симптомы шейного остеохондроза выражены сильнее, поэтому кажутся более частым явлением. Это связано с высокой подвижностью позвонков шеи, которые при этом держат голову, а также с особенностью расположения выходов корешков спинного мозга.
На заметку! Согласно статистике, заболевание поражает более 60% людей среднего и старшего возраста. Однако в последнее время наблюдается омоложение патологического процесса — патология встречается у молодежи и даже у подростков. Это связано с повальной компьютеризацией учебы и работы, а также снижением физической активности и ухудшением качества питания.
С учетом возрастной аудитории можно выделить 2 формы шейного остеохондроза – физиологическую и патологическую.
Физиологический процесс связан с естественным старением организма, когда симптомы заболевания – следствие постепенного износа межпозвонковых дисков. Процесс происходит под воздействием эндокринной системы и является следствием климактерических изменений. Разрушение хрящевых структур начинаются от центра межпозвоночного диска и сопровождается постепенной заменой хрящевой ткани фиброзной. Патология необратима, однако может быть компенсирована за счет специальных медикаментов.
Патологический процесс связан с аномальными деструктивными изменениями в организме – иммунными, дистрофическими, воспалительными, обменными. В первую очередь вовлекаются околохрящевые ткани – появляются отложения солей на костных структурах, воспаляются нервные корешки, возникает атрофия или гипертонус скелетной мускулатуры, что приводит к нарушению кровообращения в области головы-шеи-груди. При своевременной диагностике патология поддается лечению и заканчивается полным восстановлением здоровой функции органов и тканей.
Стадии шейного остеохондроза и их симптомы
Различают 4 основные стадии патологического процесса:
- 1-я стадия – выражается легким дискомфортом и перенапряжением мышц в больной области, хрящевые диски теряют свою стабильность;
- 2-я стадия – появляется локальная болезненность, особенно при движениях головой. Межпозвоночные диски деформируются, начинает разрушаться фиброзное кольцо, расстояние между позвонками сокращается;
- 3-я стадия – боль усиливается и становится постоянной, движения – ограниченными. Повороты головы могут провоцировать приступы головокружения, тошноту, нарушение кровоснабжения мозга приводит к общей вялости, быстрой утомляемости, нарушению концентрации внимания, хрящевая ткань истончается, позвонки смыкаются, фиброзное кольцо полностью разрушается с появлением риска межпозвонковой грыжи;
- 4-я стадия – болевой синдром полностью обездвиживает область шеи; кровообращение мозга нарушено и требует постоянной медикаментозной поддержки; позвонки начинают срастаться.
Шейный остеохондроз: признаки, симптомы, лечение патологии
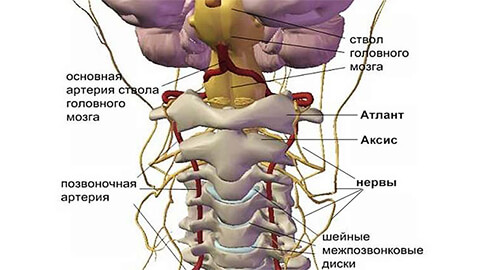
На первых стадиях остеохондроз протекает бессимптомно. По мере развития заболевания, отличительной особенностью становится наличие болезненных или дискомфортных ощущений в области головы, шеи и груди, реже – верхних конечностей.
Все возможные симптомы можно условно отнести к 4 типам синдромов: сердечный, позвоночный, корешковый (нервный) и синдром позвоночной артерии (с нарушением кровообращения).
Позвоночный синдром:
- хруст в шее при поворотах/наклонах головой;
- по мере прогресса заболевания возникают болезненность и затрудненность движения;
- морфологические нарушения структуры в теле позвонка и межпозвонковом пространстве (видны на рентгене).
Сердечный синдром:
- одышка, слабость;
- ощущение неполного вдоха, нехватки воздуха;
- спонтанные явления со стороны сердечно-сосудистой системы – стенокардия, загрудинные боли, жжение;
Корешковый синдром:
- онемение языка, плеч, пальцев рук, затылочной области;
- трудности с глотанием;
- неприятные ощущения в области между лопатками;
- головная боль в области затылка и лба.
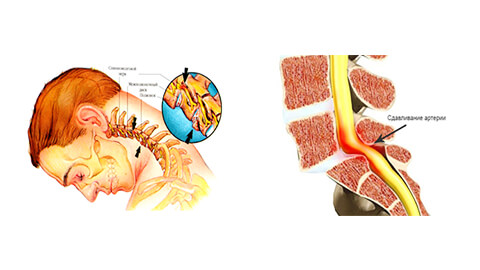
Синдром позвоночной артерии:
- необоснованные скачки артериального давления;
- головокружение, вплоть до потери сознания;
- шум в ушах, ощущение ваты в голове;
- временная односторонняя слепота, «мушки» в глазах;
- периодические приступы тошноты, особенно при движении головой;
- головные боли – преимущественно в области затылка, а также мигрени;
- сонливость, снижение работоспособности, памяти, концентрации внимания, депрессия.
Внимание! Все указанные синдромы должны сочетаться между собой. Отсутствие симптомов одного из них может стать поводом к дифференциальной диагностике с другими группами заболеваний.
Причины шейного остеохондроза
Дистрофические явления в области шейного отдела позвоночника связаны с вертикальным расположением скелета и специфическим распределением статических и динамических нагрузок, которые во многом зависят от преобладающей позы и степени развития скелетной мускулатуры.
Основные причины:
- недостаток движения – то, что не развивается – деградирует: мышцы слабеют, ткани разрушаются;
- неправильные статичные позы – мышечные зажимы ведут к нарушению кровообращения с последующей дистрофией тканей;
- недостаток питания или несбалансированный рацион – организм должен получать все необходимое для строительства и обновления костных и хрящевых структур скелета, поддержания мышечного тонуса;
- ожирение, избыточная масса тела, ношение тяжестей – повышается нагрузка на структуры скелета;
- постоянное нервное напряжение и нервные стрессы;
- переохлаждения шейной области – «застудили», «надуло» – провоцирует скрытые воспалительные процессы;
- наличие аутоиммунных заболеваний с вовлечением хрящевой ткани приводит к ее преждевременному разрушению;
- эндокринные патологии сбивают минеральный обмен, снижают усвояемость кальция, кремния, фосфора и других элементов костно-хрящевой ткани;
- травмы шейной области;
- врожденные аномалии позвоночника и прилегающих мышц.
Диагностика
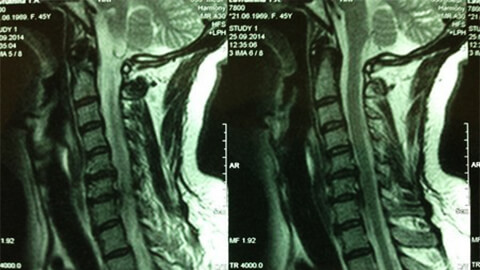
Постановку диагноза «остеохондроз шейного позвонка» затрудняют низкая специфичность симптомов и большое разнообразие их проявлений. В процессе обследования потребуется консультация невролога, хирурга, ортопеда, кардиолога.
Проводится физикальный осмотр у врача с опросом пациента. Основная диагностическая нагрузка лежит на инструментальных и лабораторных методах исследования.
Инструментальная диагностика:
- рентгенография шейного отдела; на начальной стадии процесса более информативной будет МРТ шейного отдела – она обеспечит качественную визуализацию твердых и мягких тканей – покажет состояние межпозвоночных дисков, наличие остеофитов, деформаций, повреждений нервных корешков и кровеносных сосудов; оценит состояние связок, мышц, костной ткани;
- УЗИ показывает динамическое состояние мягких тканей;
- допплерография сосудов шеи поможет оценить гемодинамику и степень повреждения кровеносных сосудов (в частности, состояние позвоночной артерии);
- контрастная миелография – поможет при подозрении на ущемление нервных отростков;
- ЭКГ и эхокардиографию сердца используют при дифференциальной диагностике кардиального синдрома с сердечно-сосудистыми заболеваниями.
Как лечить шейный остеохондроз
Комплекс лечебных мероприятий формируют с учетом стадии заболевания (острая, хроническая), степени повреждения и причин развития патологии. Используют консервативное лечение, оперативное вмешательство, смешанный подход.
Консервативное воздействие
Представляет собой постепенное восстановление или компенсацию повреждений на фоне симптоматического лечения. Включает медикаментозную терапию, физиопроцедуры, методы ЛФК и массажа.
Медикаментозное лечение:
- обезболивающие средства – преимущественно гели и мази местного воздействия; в тяжелых случаях – общие обезболивающие в виде таблеток;
- противовоспалительные препараты – НПВС, а также кортикостероиды (краткий курс по необходимости);
- лекарства для улучшения микроциркуляции и кровообращения в целом;
- хондропротекторы – средства для защиты и восстановления хрящевой ткани;
- миорелаксанты – для устранения мышечных зажимов и спазмов;
- витаминные и микроэлементные комплексы – необходимы для питания и поддержки тканей строительными элементами.
По мере ослабления острых симптомов подключают методы физиотерапии, ЛФК и самомассажа.
Лечебная гимнастика улучшает питание хрящевых и костных тканей.за счет восстановления кровоснабжения в поврежденном участке. Во избежание осложнений рекомендуется использовать метод изометрических движений, когда вместо реальных поворотов и наклонов головой, которые могут повредить, применяют их имитацию.
Внимание! Все действия следует выполнять только после диагностики и консультации с врачом.
Методика позволяет развить и укрепить атрофированные короткие мышцы шеи и стабилизировать положение шейного отдела позвоночника. Последовательность выполнения базовых упражнений:
- Ладонь правой руки уприте в боковую поверхность головы – в течение 10-ти секунд надавливайте ладонью на голову, одновременно напрягая мышцы головы и шеи для сопротивления – голова должна оставаться неподвижной.
- Опустите руку, максимально расслабляйте мышцы головы и шеи в течение 20-ти секунд.
- Повторите упражнение с левой рукой.
- Уприте обе руки ладонями в лоб – в течение 10-ти секунд надавливайте на лоб, словно пытаясь отклонить голову назад, одновременно напрягая мышцы шеи для сопротивления движению. Голова должна оставаться неподвижной.
- Опустите руки, максимально расслабляя мышцы аналогично предыдущему упражнению.
- Положите обе ладони в области над затылком. По аналогии выполняйте давящую нагрузку на мышцы шеи, пытаясь наклонить голову вперед – она все так же должна быть неподвижна.
- Опустите руки, расслабьте мышцы шеи и головы. Повторите комплекс упражнений 4-10 раз.
После укрепления коротких мышц шеи можно приступать к выполнению динамических упражнений.
На заметку! В качестве методики восстановления подвижности шейного отдела хорошо зарекомендовали себя плавание и водная гимнастика.
Самомассаж позволяет снизить интенсивность местных реакций и снять мышечные зажимы во время статической работы. Правила выполнения:
- область воздействия – затылок, задняя и боковые поверхности шеи;
- проводите процедуру в сидячем положении;
- движения следует выполнять по направлению от позвоночника;
- задействуйте только подушечки пальцев;
- избегайте давления на воспаленные участки;
- выполняйте движения плавно – резкие надавливания могут навредить.

Физиопроцедуры характерны для стационарного лечения и санаторно-курортной реабилитации. Хорошо зарекомендовали себя:
- электрофорез – прогревает зону, улучшает микроциркуляцию, используется для более глубокого проникновения препаратов местного действия;
- магнитотерапия;
- амплипульс;
- УВЧ.
Хирургическое вмешательство показано при осложненных экструзиях, ущемлениях спинного мозга и некупируемых болевых синдромах.
Чем опасен шейный остеохондроз
Область шеи концентрирует плотное переплетение магистральных кровеносных сосудов, нервных отростков и динамичных структур костного скелета. В отсутствии лечения можно наблюдать серьезные патологические изменения:
- ослабление фиброзного кольца провоцирует вывихи и подвывихи в области наиболее подвижных позвонков;
- наличие остеофитов и спазмирование мышц приводит к ущемлению нервных корешков и кровеносных сосудов с формированием компрессионных синдромов;
- деструкция хрящевых дисков и сближение позвонков приводит к межпозвонковым грыжам с ущемлением нервной ткани.
За каждым этим явлением следует выраженная негативная реакция со стороны всего организма.
Возможные осложнения и последствия
В список наиболее распространенных осложнений шейного остеохондроза можно включить:
- вегетососудистую дистонию;
- гипертонию;
- кислородное голодание мозга и его структур;
- дистрофию глазной сетчатки с нарушением зрения;
- сбой в работе щитовидной железы;
- нарушение функций пищевода и трахеи – затрудненное глотание и дыхательные спазмы;
- некупируемый болевой синдром в области головы, шеи, груди, верхних конечностей;
- судороги и онемение лица, рук;
- нарушения работы гипоталамо-гипофизарной системы, которое тянет за собой сбой всей гормональной деятельности организма.
Профилактические меры
Самое эффективное лечение – предупреждение заболевания. В этом вам поможет профилактика. Достаточно выполнять несколько базовых рекомендаций:
- откорректируйте свою осанку,
- создайте удобное рабочее место;
- во время сидячей работы делайте перерывы на «физкультминутку»;
- включите в свой рацион питания продукты, богатые кальцием, магнием, фосфором, кремнием – рыбу, орехи, семена, бобовые культуры, молочные продукты, свежие овощи, фрукты; ограничьте потребление соли, сладкого, мучных и острых блюд;
- для сна и отдыха используйте ортопедические матрас и подушку;
- займитесь несиловым видом спорта – предпочтение лучше отдать плаванию.
Даже если вы не в состоянии учесть все требования, умеренные физические нагрузки, правильное питание и внимательное отношение к своей осанке способны значительно сократить риск развития патологии.
Источник
