Неоартроз при врожденном вывихе бедра

ÄÒÁÑ — äèñïëàçèÿ òàçîáåäðåííîãî ñóñòàâà.
Âðîæä¸ííûé âûâèõ áåäðà, ñèíîíèì Äèñïëàçèÿ òàçîáåäðåííîãî ñóñòàâà ýòî âðîæä¸ííàÿ íåïîëíîöåííîñòü ñóñòàâà, îáóñëîâëåííàÿ íåïðàâèëüíûì ðàçâèòèåì, êîòîðàÿ ìîæåò ïðèâåñòè ê ïîäâûâèõó èëè âûâèõó ãîëîâêè áåäðåííîé êîñòè.
Íàðóøåíèå ðàçâèòèÿ âñåõ ñòðóêòóð ñóñòàâà ïðåä è ïîñòíàòàëüíîãî îíòîãåíåçà. Èíûìè ñëîâàìè íåäîðàçâèòèå êðûøè ñóñòàâà, â ìåäèöèíå íàçûâàåìîé «Ëèìáóñ».
Ïðåäïîñûëêàìè ê ðàçâèòèþ äèñïëàçèè ÿâëÿþòñÿ: òàçîâîå ïðåäëåæàíèå ïëîäà âî âðåìÿ áåðåìåííîñòè, áîëüøàÿ âåðîÿòíîñòü ïðè ïåðâûõ ðîäàõ, êðóïíûé ïëîä, ïðè ìåäèêàìåíòîçíîé êîððåêöèè áåðåìåííîñòè, ïðè áåðåìåííîñòè îñëîæí¸ííîé òîêñèêîçîì. ×àùå ïîðàæàåòñÿ ëåâûé òàçîáåäðåííûé ñóñòàâ 60%, ðåæå ïðàâûé 20% èëè áûâàåò ïîðàæåíû îáà ñóñòàâà, íî ýòî áûâàåò ðåäêî ïðèìåðíî â 20%. Ðàçëè÷àþò òðè îñíîâíûå ôîðìû äèñïëàçèé: äèñïëàçèþ âåðòëóæíîé âïàäèíû — àöåòàáóëÿðíóþ äèñïëàçèþ, äèñïëàçèþ ïðîêñèìàëüíîãî îòäåëà áåäðåííîé êîñòè è ðîòàöèîííûå äèñïëàçèè.
Ïðè äèñïëàçèè ñóùåñòâåííî èçìåíÿåòñÿ ôîðìà, âçàèìîîòíîøåíèå è ðàçìåðû ñòðóêòóð òàçîáåäðåííîãî ñóñòàâà. Ðàçâèòèå òàçîáåäðåííîãî ñóñòàâà ïðîèñõîäèò â ïðîöåññå òåñíîãî âçàèìîäåéñòâèÿ ãîëîâêè áåäðà è âåðòëóæíîé âïàäèíû. Ðàñïðåäåëåíèå íàãðóçêè íà êîñòíûå ñòðóêòóðû îïðåäåëÿåò óñêîðåíèå èëè çàìåäëåíèå êîñòíîãî ðîñòà, îïðåäåëÿåò â êîíå÷íîì ðåçóëüòàòå ôîðìó è ãîëîâêè áåäðà è âåðòëóæíîé âïàäèíû, à òàêæå ãåîìåòðèþ ñóñòàâà â öåëîì. Áåäðåííàÿ ãîëîâêà óäåðæèâàåòñÿ â ñóñòàâíîé âïàäèíå çà ñ÷åò íàïðÿæåíèÿ ñóñòàâíîé êàïñóëû, ñîáñòâåííîé ñâÿçêè(êðóãëîé ñâÿçêè òàçîáåäðåííîãî ñóñòàâà). Ñìåùåíèþ áåäðåííîé êîñòè ââåðõ ïðåïÿòñòâóåò õðÿùåâàÿ ïëàñòèíêà âåðòëóæíîé âïàäèíû, êîòîðàÿ íàçûâàåòñÿ «ëèìáóñ»
Ïðè äèñïëàçèè ñóñòàâíàÿ âïàäèíà áîëåå ïëîñêàÿ è ñêîøåííàÿ, ñâÿçêè èçáûòî÷íî ýëàñòè÷íû è çà ñ÷¸ò ýòîãî ñóñòàâíàÿ êàïñóëà íå ñïîñîáíà óäåðæèâàòü ãîëîâêó áåäðåííîé êîñòè è ïðîèñõîäèò ñìåùåíèå ââåðõ è êíàðóæè. Ïðè ýòîì ëèìáóñ ñìåùàåòñÿ ââåðõ, äåôîðìèðóåòñÿ è ñîîòâåòñòâåííî òåðÿåò ñïîñîáíîñòü óäåðæèâàòü ñìåùåíèå ãîëîâêè áåäðåííîé êîñòè. Ïðè îïðåäåëåííûõ äâèæåíèÿõ ãîëîâêà áåäðà ìîæåò
âûéòè çà ïðåäåëû âåðòëóæíîé âïàäèíû, ÷òî íàçûâàåòñÿ ïîäâûâèõîì. Âûâèõ áåäðà.
Ýòî òÿæ¸ëàÿ ôîðìà äèñïëàçèè, êîãäà ãîëîâêà áåäðåííîé êîñòè ïîëíîñòüþ âûõîäèò çà ïðåäåëû âåðòëóæíîé âïàäèíû. Ãîëîâêà áåäðà ðàñïîëàãàåòñÿ âûøå ñóñòàâíîé âïàäèíû, ëèìáóñ ââîðà÷èâàåòñÿ âíóòðü ñóñòàâà è íàõîäèòñÿ íèæå ãîëîâêè áåäðà, ñóñòàâíàÿ âïàäèíà çàïîëíÿåòñÿ æèðîâîé è ñîåäèíèòåëüíîé òêàíüþ, ÷òî äåëàåò çàòðóäíèòåëüíûì âïðàâëåíèå áåäðà.
Ðîòàöèîííûå äèñïëàçèè íàðóøåíèå ðàçâèòèÿ êîñòåé ñ íàðóøåíèåì èõ ãåîìåòðèè â ãîðèçîíòàëüíîé ïëîñêîñòè. Èçáûòî÷íàÿ àíòåòîðñèÿ ñîïðîâîæäàåòñÿ íàðóøåíèåì öåíòðàöèè ãîëîâêè áåäðà ïî îòíîøåíèþ âåðòëóæíîé âïàäèíû è ïðîÿâëÿåòñÿ îñîáåííîñòüþ ïîõîäêè ðåá¸íêà ïîõîäêà ñ âíóòðåííåé ðîòàöèåé íîãè, ðàçíîâèäíîñòü êîñîëàïîé ïîõîäêè.
Ïîñëåäñòâèÿ äèñïëàçèè òàçîáåäðåííîãî ñóñòàâà. Äèñïëàçèÿ òàçîáåäðåííîãî ñóñòàâà ïðèâîäèò ê ñíèæåíèþ äâèãàòåëüíîé àêòèâíîñòè ñóñòàâà è óõóäøåíèþ ôóíêöèîíàëüíîãî ñîñòîÿíèÿ ìûøö òàçîáåäðåííîãî ñóñòàâà. Íà ôîíå ýòîãî ðàçâèâàåòñÿ äèñïëàñòè÷åñêèé
êîêñàðòðîç, ÷òî ïðîèñõîäèò ÷àùå âñåãî, ïîñëå 20-25 ëåò.
Äèñïëàñòè÷åñêèé êîêñàðòðîç, ýòî òÿæ¸ëîå çàáîëåâàíèå òàçîáåäðåííîãî ñóñòàâà. Íà÷àëî çàáîëåâàíèÿ îñòðîå, òå÷åíèå áûñòðî ïðîãðåññèðóþùåå.
Ñèìïòîìàòèêà: «íåóäîáñòâîì ïðè õîäüáå», íåïðèÿòíûìè îùóùåíèÿìè â îáëàñòè òàçîáåäðåííîãî èëè êîëåííîãî ñóñòàâà, îãðàíè÷åíèåì îòâåäåíèÿ è ðîòàöèè áåäðà. Ðàñïðîñòðàí¸ííîñòü ýòîãî çàáîëåâàíèÿ î÷åíü âåëèêà.
Íåîàðòðîç. Âðîæä¸ííûé âûâèõ áåäðà. Íåîàðòðîçîì íàçûâàþò íîâûé ñóñòàâ, îáðàçîâàííûé íà òîì ìåñòå, ãäå äîëæåí áûë áû íàõîäèòüñÿ çäîðîâûé ñóñòàâ. Òî åñòü, åñëè âûâèõ áåäðåííîé êîñòè íå óñòðàíåí, ðàñòóùèå êîñòè òàçà è áåäðåííàÿ êîñòü èçìåíÿþòñÿ.
Ãîëîâêà áåäðåííîé êîñòè ïðè ïîñòîÿííîì äàâëåíèè òåðÿåò îáû÷íóþ øàðîâèäíóþ ôîðìó è ïðèîáðåòàåò ïëîñêóþ ôîðìó. Ïóñòàÿ âåðòëóæíàÿ âïàäèíà óìåíüøàåòñÿ â ðàçìåðàõ, è â îáëàñòè êðûëà ïîäâçäîøíîé êîñòè ôîðìèðóåòñÿ íîâàÿ ñóñòàâíàÿ âïàäèíà. ×òî è íàçûâàåòñÿ íåîàðòðîçîì, ýòî íå ïîëíîöåííûé ñóñòàâ, íî îí ìíîãî ëåò ñïîñîáåí âûïîëíÿòü ôóíêöèè çäîðîâîãî ñóñòàâà.
Ïðè íåñâîåâðåìåííîì ëå÷åíèè âðîæä¸ííîãî âûâèõà áåäðà áåäðåííàÿ êîñòü ñìåùàåòñÿ ââåðõ çà ïðåäåëû âåðòëóæíîé âïàäèíû è óïèðàåòñÿ â òàçîâóþ êîñòü, îáðàçóÿ ïîñòåïåííî íîâóþ âïàäèíó, â êîòîðîé îáðàçóåòñÿ êîñòíûé âûñòóï, ÷òî ñëóæèò ôèêñàöèåé ãîëîâêè áåäðåííîé êîñòè. Êàê ïðîäèàãíîñòèðîâàòü è âîâðåìÿ ïîìî÷ü ñâîåìó ìàëûøó?
 èäåàëüíîì ñëó÷àå, êîíå÷íî, äîëæåí çàïîäîçðèòü è ïîñòàâèòü äèàãíîç âðà÷-îðòîïåä ïðè ïðîõîæäåíèè ìåäîñìîòðà. Íî ïî ñâîåìó ïðàêòè÷åñêîìó îïûòó ñêàæó, ÷òî òàêèå ñëó÷àè åäèíè÷íû è ðîäèòåëÿì ïðèõîäèòñÿ, â áîëüøèíñòâå ñëó÷àåâ, ðàññ÷èòûâàòü íà ñâîè çíàíèÿ. Ïîñêîëüêó ó 98% ëþäåé òàêèå çíàíèÿ îòñóòñòâóþò, êàæäûé âòîðîé ðåá¸íîê èìååò òàêîå çàáîëåâàíèå, êîòîðîå ïðè âîçðàñòíûõ èçìåíåíèÿõ è óâåëè÷åíèÿ ìàññû òåëà è ìûøå÷íîé ìàññû, â 70% ñëó÷àÿõ èìååò ðàçâèâøåéñÿ êîêñààðòðîç.
Ìíîãèå â òå÷åíèå æèçíè íå îáðàùàþò âíèìàíèÿ íà íåêîòîðûå áîëåâûå ñèìïòîìû, íà òî, ÷òî íîãè î÷åíü áûñòðî óñòàþò, áîëÿò, çàòåì ïîÿâëÿåòñÿ õðîìîòà, è ò.ï. Íî â îäèí ïðåêðàñíûé äåíü, ïðîéäÿ îáñëåäîâàíèå, óäèâëÿþòñÿ, ÷òî ó íèõ îáíàðóæèâàåòñÿ êîêñàðòðîç. Ïîýòîìó áóäüòå âíèìàòåëüíû.
Êàêîâû âàøè äåéñòâèÿ, íà ÷òî îáðàòèòü âíèìàíèå? Êîãäà ïðèíåñëè ðåá¸íêà, ïîëîæèòå åãî íà ïåëåíàëüíûé ñòîë, ãëàâíîå, ÷òîáû áûëà æ¸ñòêàÿ ïîâåðõíîñòü.
Êîìíàòà â êîòîðîé îñìàòðèâàþò ðåá¸íêà äîëæíà áûòü ò¸ïëîé, îáñòàíîâêà ñïîêîéíàÿ, ÷òîáû íå âûçâàòü èñïóã, ïðè êîòîðîì âîçíèêàåò åñòåñòâåííàÿ ñïàñòèêà.
Íà÷èíàåì îñìîòð ðåá¸íêà.
Ïåðâûé ïðèçíàê: êëàäåì ðåá¸íêà íà æèâîò. Îáðàùàåì âíèìàíèå íà àñèììåòðèþ êîæíûõ ñêëàäîê è, ïðåæäå âñåãî, íà ñèììåòðè÷íîñòü êîæíûõ ñêëàäîê áåäðà. Ïðè ýòîì íàäî ó÷èòûâàòü òîò ôàêò, ÷òî ïðè äâóñòîðîííåé äèñïëàçèè ýòîò ïðèçíàê ìîæåò áûòü íå âèäåí. Êîæíûå ñêëàäêè ïðè âðîæä¸ííîì âûâèõå áåäðà ðàñïîëàãàþòñÿ íà ðàçíûõ óðîâíÿõ, îòëè÷àþòñÿ ãëóáèíîé è ôîðìîé. Ñìîòðèì íà ÿãîäè÷íûå ñêëàäêè, ïîäêîëåííûå ñêëàäêè è ïàõîâûå ñêëàäêè, òàì, ãäå åñòü ïîäâûâèõ èëè âûâèõ áåäðà, ñêëàäî÷êè áóäóò ãëóáæå, íå ðàâíîìåðíû è èõ áîëüøå. Àñèììåòðèÿ ñêëàäîê áåäðà íå èìååò äèàãíîñòè÷åñêîãî çíà÷åíèÿ.
Âòîðîé ïðèçíàê: óêîðî÷åíèå áåäðà. Ýòî ñàìàÿ òÿæ¸ëàÿ èç ôîðì äèñïëàçèè, îíà ãîâîðèò î âûâèõå áåäðà. Êëàäåì ðåá¸íêà íà ñïèíó, ñãèáàåì íîæêè â êîëåíÿõ è òàçîáåäðåííûõ ñóñòàâàõ, ñìîòðèì — ïðè äèñïëàçèè, êîëåíî, ãäå åñòü ïîâðåæäåíèÿ, áóäåò íèæå. Ïåðåâîðà÷èâàåì ìàëûøà íà æèâîò, óêëàäûâàåì ðîâíî è èçìåðÿåì äëèíó
íîã, ñìîòðèì ïî ïÿòî÷êàì.  íîðìå äëèíà êîíå÷íîñòåé äîëæíà áûòü îäèíàêîâà. Åñëè äëèíà íîã îäèíàêîâà è óðîâåíü êîëåíåé ñîâïàäàåò, íî ñêëàäêè íå ñèììåòðè÷íû, òî ýòî ãîâîðèò î íàëè÷èè äèñïëàçèè ë¸ãêîé ñòåïåíè.
Òðåòèé ïðèçíàê: ñèìïòîì Ìàðêñà-Îðòîëàíè. Ñèìïòîì ñîñêàëüçûâàíèÿ è
ùåë÷êà è îãðàíè÷åíèå îòâåäåíèÿ áåäðà. Êëàäåì ìàëûøà íà ñïèíó, ñãèáàåì íîæêè â êîëåííûõ è òàçîáåäðåííûõ ñóñòàâàõ, çàõâàòûâàåì áåäðà òàê, ÷òîáû áîëüøèå ïàëüöû ðàñïîëàãàëèñü íà âíóòðåííåé ñòîðîíå áåäðà, à îñòàëüíûå ïàëüöû ñíàðóæè. Èçáåãàÿ
ðåçêèõ è äàâÿùèõ äâèæåíèé, îòâîäèì á¸äðà ðàâíîìåðíî â ñòîðîíû. Åù¸ ðàç ïðåäóïðåæäàþ, ÷òî íèêàêèõ óñèëåííûõ è ðåçêèõ äâèæåíèé ÍÅ
ïðèìåíÿòü.
 íîðìå: îáà áåäðà ïðè ïîëîæåíèè êðàéíåãî îòâåäåíèÿ, ïðàêòè÷åñêè êàñàþòñÿ íàðóæíîé ïîâåðõíîñòè ñòîëà. Ðàññòîÿíèå ìåæäó ñòîëîì è áåäðîì äîëæíî áûòü íå áîëåå øèðèíû ïëîñêîé, ðàçâ¸ðíóòîé ëàäîíè.  íîðìå îòâåäåíèå áåäðà 80-90°
Âîçìîæíîñòü îòâåäåíèÿ áåäðà çàâèñèò îò âîçðàñòà ðåá¸íêà. Ó ñåìè-âîñüìè ìåñÿ÷íîãî ìàëûøà, ãðàäóñ îòâåäåíèÿ áåäðà 60-700. Åñëè óäàåòñÿ îòâåñòè êàæäóþ íîæêó òîëüêî äî 4050°, òî, âåðîÿòíî, èìååòñÿ âðîæä¸ííûé âûâèõ áåäðà.
×òî äåëàòü åñëè ó Âàøåãî ðåá¸íêà äèñïëàçèÿ òàçîáåäðåííîãî ñóñòàâà.
Ïåðâîå, ÷òî íóæíî ñäåëàòü, ýòî âñòàòü íà ó÷¸ò ê âðà÷ó îðòîïåäó, åñëè, êîíå÷íî, íå âðà÷, à âû íàøëè îòêëîíåíèÿ ó ðåá¸íêà. Îáÿçàòåëüíî ñäåëàòü ðåíòãåíîâñêèå ñíèìêè ñóñòàâîâ. Íåîáõîäèì îðòîïåäè÷åñêèé ðåæèì, îãðàíè÷åíèå äâèæåíèé, ñâÿçàííûõ ñ èíåðöèîííûìè íàãðóçêàìè íà ñóñòàâ, ýòî áåã, ïîäíÿòèå òÿæåñòåé, ïðûæêè (åñëè ðåá¸íîê áîëüøîé). Íåîáõîäèìî: àêòèâíàÿ ôèçè÷åñêàÿ òðåíèðîâêà, íàïðàâëåííàÿ íà óêðåïëåíèå ìûøö ÿãîäèö, áåäðà, ñïèíû è óêðåïëåíèå áðþøíîãî ïðåññà. Ðåãóëÿðíûé ìàññàæ, áàññåéí, ãèìíàñòèêà,
ËÔÊ.
Ìåòîäèêà ìàññàæà òàêîâà: âûïîëíÿåòñÿ îáùèé ìàññàæ ïî êëàññè÷åñêîé ìåòîäèêå, òàêæå öåëåñîîáðàçíî ïðèìåíåíèå ñåãìåíòàðíîãî ìàññàæà, òî÷å÷íûé ìàññàæ (èçáèðàòåëüíî), Ñó-Äæîê.
Ïðèìåíèìà â îáÿçàòåëüíîì ïîðÿäêå ðåôëåêñîòåðàïèÿ: â îáÿçàòåëüíûå ïðè¸ìû âõîäÿò — ìàññàæ êàæäîãî ïàëü÷èêà ñ ïîäòÿæêîé è ïðîðàáîòêîé òî÷åê, êàê íà ðóêàõ, òàê è íà íîãàõ.
Ðåôëåêòîðíîå âîçäåéñòâèå íà ñòîïû: âîñüì¸ðêà è ïðîäîëüíîå, ïîïåðå÷íîå ðàçìèíàíèå, ðàñòèðàíèå. Ëþáîå äåéñòâèå çàêàí÷èâàåòñÿ ïîãëàæèâàíèåì.
Íà çàìåòêó: ìåòîäèêà ìàññàæà, ïîäáèðàåòñÿ ñóãóáî èíäèâèäóàëüíî. Çäåñü íåëüçÿ ðàáîòàòü ïî îáû÷íîé, ñòàíäàðòíîé ñõåìå. Ïî ñòàíäàðòíîé ñõåìå ðàáîòàåì òîëüêî íà ïðîôèëàêòè÷åñêèõ ñåàíñàõ. Äëÿ ëå÷åáíîãî ìàññàæà ñòàíäàðòíàÿ ìåòîäèêà íå ïîäõîäèò.
ËÔÊ îñíîâíûå ïðè¸ìû: îòâåäåíèå, ïðèâåäåíèå áåäðà, ìàõè íîãàìè, êðóãîâûå âðàùåíèÿ áåäðà, ñêîëüæåíèå, òîïàíüå, ñãèáàíèå è ðàçãèáàíèå ñòîï, êðóãîâûå âðàùåíèÿ ãîëåíîñòîïíîãî ñóñòàâà, êîððåêöèîííîå íàäàâëèâàíèå â çîíå ïëþñíåâûõ ñóñòàâîâ (äëÿ êîððåêöèè ñâîäà ñòîïû).
 ïîëîæåíèè ë¸æà íà æèâîòå, ïðîâîäèì óïðàæíåíèå ñãèáàíèå íîæêè, ïÿòî÷êà äîñòà¸ò ÿãîäè÷êó ñòîïà íà ñåáÿ. È óïðàæíåíèå «Ëÿãóøêà», òîëüêî áåç íàæèìîâ è äàâëåíèÿ. Åñëè ñâîåâðåìåííî íà÷àòü ïðîôèëàêòè÷åñêîå ëå÷åíèå, òî ìîæíî èçáåæàòü îñëîæíåíèé, òàêèõ êàê, êîêñàðòðîç.
Ãëàâíîå ïðàâèëî ëå÷åáíîé ãèìíàñòèêè, ýòî ïðàâèëüíîå äûõàíèå. Âñå óïðàæíåíèÿ äåëàåì íà âûäîõå, ò.å. òîò æå ìàõ íîãîé âûïîëíÿåì òàê: äåëàåì âäîõ è íà âûäîõå ïîäíèìàåì íîãó. Êîíñóëüòàöèÿ âðà÷à — îðòîïåäà îáÿçàòåëüíà!
Источник
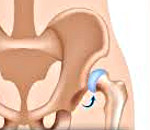
Врожденный вывих бедра — это вывих головки бедренной кости из вертлужной впадины, обусловленный врожденной неполноценностью сустава Недиагностированный в грудном возрасте вывих бедра проявляется хромотой ребенка при первых попытках самостоятельной ходьбы. Наиболее эффективно консервативное лечение врожденного вывиха бедра у детей первых 3-4-х месяцев жизни. При его неэффективности или запоздалой диагностике патологии проводятся оперативные вмешательства. Отсутствие своевременного лечения врожденного вывиха бедра приводит к постепенному развитию коксартроза и инвалидизации больного.
Общие сведения
Дисплазия тазобедренного сустава и врожденный вывих бедра – различные степени одной и той же патологии, возникающей вследствие нарушения нормального развития тазобедренных суставов. Врожденный вывих бедра является одними из самых часто встречающихся пороков развития. По данным международных исследователей этой врожденной патологией страдает 1 из 7000 новорожденных. Заболевание поражает девочек примерно в 6 раз чаще, чем мальчиков. Одностороннее поражение встречается 1,5-2 раза чаще двустороннего.
Дисплазия тазобедренного сустава – серьезное заболевание. Современная травматология и ортопедия накопила достаточно большой опыт диагностики и лечения этой патологии. Полученные данные свидетельствуют о том, что при отсутствии своевременного лечения болезнь может привести к ранней инвалидизации. Чем раньше начинают проводить лечение, тем лучше будет результат, поэтому при малейшем подозрении на врожденный вывих бедра необходимо как можно быстрее показать ребенка врачу-ортопеду.
Врожденный вывих бедра
Классификация
Выделяют три степени дисплазии:
- Дисплазия тазобедренного сустава. Суставная впадина, головка и шейка бедра изменены. Нормальное соотношение суставных поверхностей сохраняется.
- Врожденный подвывих бедра. Суставная впадина, головка и шейка бедра изменены. Соотношение суставных поверхностей нарушено. Головка бедра смещена и находится около наружного края тазобедренного сустава.
- Врожденный вывих бедра. Суставная впадина, головка и шейка бедра изменены. Суставные поверхности разобщены. Головка бедра находится выше суставной впадины и в стороне от нее.
Симптомы
Тазобедренные суставы расположены достаточно глубоко, покрыты мягкими тканями и мощными мышцами. Непосредственное исследование суставов затруднено, поэтому патологию выявляют, в основном, на основании косвенных признаков.
- Симптом щелчка (симптом Маркса-Ортолани)
Выявляется только у детей в возрасте до 2-3 месяцев. Малыша укладывают на спину, его ножки сгибают, а затем аккуратно сводят и разводят. При нестабильном тазобедренном суставе происходит вывихивание и вправление бедра, сопровождающееся характерным щелчком.
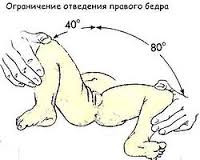
- Ограничение отведения
Выявляется у детей до года. Ребенка укладывают на спину, его ножки сгибают, а затем без усилия разводят в стороны. У здорового ребенка угол отведения бедра равняется 80–90°. Ограничение отведения может свидетельствовать о дисплазии тазобедренного сустава.
Следует учитывать, что в некоторых случаях ограничение отведения обусловлено естественным повышением мышечного тонуса у здорового ребенка. В этой связи большее диагностическое значение имеет одностороннее ограничение отведения бедер, которое не может быть связано с изменением тонуса мышц.
- Укорочение конечности
Ребенка укладывают на спину, его ножки сгибают и прижимают к животу. При односторонней дисплазии тазобедренного сустава выявляется несимметричность расположения коленных суставов, вызванная укорочением бедра на пораженной стороне.
- Асимметрия кожных складок
Ребенка укладывают сначала на спину, а затем на живот для осмотра паховых, ягодичных и подколенных кожных складок. В норме все складки симметричны. Асимметрия является свидетельством врожденной патологии.
- Наружная ротация конечности
Стопа ребенка на стороне поражения вывернута кнаружи. Симптом лучше заметен, когда ребенок спит. Необходимо учитывать, что наружная ротация конечности может выявляться и у здоровых детей.
- Другие симптомы
У детей в возрасте старше 1 года выявляется нарушение походки («утиная походка», хромота), недостаточность ягодичных мышц (симптом Дюшена-Тренделенбурга) и более высокое расположение большого вертела.
Диагноз этой врожденной патологии выставляется на основании рентгенографии, УЗИ и МРТ тазобедренного сустава.

Rg правого тазобедренного сустава. Врожденный вывих бедра. Головка бедренной кости (красная стрелка) ремоделирована, уплощена, смещена краниально. Вертлужная впадина (синяя стрелка) недоразвита.
Осложнения
Если патологию не лечить в раннем возрасте, исходом дисплазии станет ранний диспластический коксартроз (в возрасте 25-30 лет), сопровождающийся болями, ограничением подвижности сустава и постепенно приводящий к инвалидизации больного. При не излеченном подвывихе бедра хромота и боли в суставе появляются уже в возрасте 3-5 лет, при врожденном вывихе бедра боли и хромота возникают сразу после начала ходьбы.
Лечение врожденного вывиха бедра
- Консервативная терапия
При своевременном начале лечения применяется консервативная терапия. Используется специальная индивидуально подобранная шина, позволяющая удерживать ножки ребенка отведенными и согнутыми в тазобедренных и коленных суставах. Своевременное сопоставление головки бедра с вертлужной впадиной создает нормальные условия для правильного развития сустава. Чем раньше начинается лечение, тем лучших результатов удается добиться.
Лучше всего, если лечение начинается в первые дни жизни малыша. Начало лечения дисплазии тазобедренного сустава считается своевременным, если ребенку еще не исполнилось 3 месяца. Во всех остальных случаях лечение принято считать запоздалым. Тем не менее, в определенных ситуациях консервативная терапия достаточно эффективна и при лечении детей старше 1 года.
- Оперативное лечение
Самые хорошие результаты при хирургическом лечении данной патологии достигаются, если ребенок был прооперирован в возрасте до 5 лет. В последующем, чем старше ребенок, тем меньшего эффекта стоит ожидать от операции.
Операции при врожденном вывихе бедра могут быть внутрисуставными и внесуставными. Детям, не достигшим подросткового возраста, проводят внутрисуставные вмешательства. В процессе операции углубляют вертлужную впадину. Подросткам и взрослым показаны внесуставные операции, суть которых заключается в создании крыши вертлужной впадины. Эндопротезирование тазобедренного сустава проводится в тяжелых и поздно диагностированных случаях врожденного вывиха бедра с выраженным нарушением функции сустава.
Источник
На сегодняшний день часто при первом плановом посещении детского ортопеда или на приеме у педиатра родители слышат тревожный диагноз: «дисплазия тазобедренных суставов».
При этом нужно знать, что это не повод для паники – наоборот только своевременное и правильное лечение ребенка и полное соблюдение всех рекомендаций ортопеда поможет избежать неприятных последствий в будущем.
Если во время не выявить заболевание или несерьезно относиться к его лечению у ребенка может сформироваться:
- укорочение конечности;
- нарушение походки;
- стойкая деформация позвоночника;
- постоянные боли в спине и суставах.
Поэтому родители должны знать признаки и способы лечения этой сложной патологии.
Что такое дисплазия тазобедренных суставов?
Дисплазия тазобедренного сустава считается в настоящее время наиболее распространенной патологией опорно-двигательного аппарата у малышей грудничкового возраста.
«Дисплазия» в переводе означает «неправильный рост» одного или обоих тазобедренных суставов.
Недоразвитие и неправильный рост суставов связано с нарушением формирования во внутриутробном периоде их основных структур:
- связочного аппарата;
- костных структур и хрящей;
- мышц;
- изменение иннервации сустава.
Чаще всего дисплазия тазобедренного сустава у новорожденных и лечение этой патологии связано с изменением расположения головки бедренной кости в отношении костного тазового кольца.
Поэтому в медицине это заболевание называют врожденный вывих бедра.
Лечение необходимо начинать с момента диагностирования патологии, чем раньше, тем лучше и до того как малыш начнет ходить, ведь именно с этого момента появляются необратимые осложнения.
Они связаны с возрастающей нагрузкой на сустав и выходом головки кости полностью из вертлужной впадины со смещением вверх или в сторону.
У ребенка формируется изменения при ходьбе: «утиная» походка, значительные укорочения конечности, компенсаторные искривления позвоночника.
Исправить эти нарушения можно только путем оперативного вмешательства.
При выраженных изменениях в суставе малыш на всю жизнь может остаться инвалидом.
Причины
Выделяют несколько теорий, которые и отвечают на вопрос: «Почему возникает дисплазия тазобедренных суставов у новорожденного: причины ее формирования?»
Главными факторами, отрицательно влияющими на эмбриогенез и формирование опорно-двигательного аппарата плода, считаются:
- Семейная предрасположенность (в 80% случаев развитие дисплазии наблюдалось у ближайших родственников малыша, чаще всего недуг передается по женской линии) – наследственная теория.
- Гормональные нарушения в последние месяцы гестации (гормональная теория) – высокий уровень прогестерона и/или других гормонов в крови беременной, вызывает стойкое снижение тонуса мышц и связок крупных суставов, приводящее к нестабильности в тазобедренных суставах.
Эти состояния могут возникать в связи:
- с гормональным дисбалансом на фоне стрессов, переутомления в последние недели перед родами;
- эндокринными болезнями беременной (патология щитовидной железы, надпочечников);
- прием гормональных лекарственных средств для лечения угрозы прерывания беременности, содержащих прогестины – гормоны созревания, тормозящие рост многих структур, в том числе и костей.
- Нарушение закладки органов в связи с недостатком микроэлементов (фосфора, железа и кальция) и витаминов в первые месяцы беременности (наибольший процент малышей с дисплазией отмечаются при зачатии в зимние месяцы).
- Недоношенность.
- Воздействие токсических факторов:
- неблагоприятная экология;
- профессиональные вредности;
- прием различных лекарств;
- инфекционные заболевания будущей матери;
- внутриутробные инфекции;
- токсикозы;
- болезни почек и печени у беременной.
- Воздействие нескольких отрицательных факторов.
Дополнительными предрасполагающими и провоцирующими причинами, возникновения данной патологии считаются:
- неправильное внутриутробное положение плода или ограничение свободных движений будущего малыша (тазовое предлежание, маловодие, крупный плод);
- женский пол;
- низкая физическая активность беременной;
- тугое пеленание.
Формы
В детской ортопедии выделяют несколько форм заболевания. В зависимости от этого проявляются признаки дисплазии тазобедренных суставов у грудничков, в связи с этим и выбирают методики лечения патологии.
Чаще всего диагностируется ацетабулярная форма недуга, которая возникает в результате нарушений положения головки сустава в вертлужной впадине различной степени:
- предвывих или легкая дисплазия тазобедренных суставов у новорожденных;
- подвывих (нарушения средней степени);
- врожденный вывих сустава.
Реже встречаются врожденные аномалии:
- ротационная форма дисплазии, связанной с изменением конфигурации костей и структур, формирующих сустав;
- неправильное развитие бедер проксимального отдела.
Определить форму и степень дисплазии может только врач — ортопед после осмотра ребенка и проведения полного комплекса различных методов диагностики.
Симптомы
Признаки дисплазии тазобедренного сустава у новорожденных могут возникать сразу после рождения или по мере роста малыша.
Диагностируют патологию в роддоме, при плановых осмотрах педиатра или узких специалистов – детского хирурга или ортопеда
Признаки легкой степени дисплазии тазобедренных суставов у грудничков и подвывих чаще всего можно заметить только на 2-3 неделе после выписки малыша из роддома.
Их могут заметить родители, когда выкладывают малыша на живот или делают гимнастику крохе.
Дисплазия тазобедренных суставов у грудничков — симптомы заболевания:
- асимметрия складок на ножках, если выложить грудничка на живот – под ягодицами и на бедрах;
- разная длинна нижних конечностей — отмечается укорочение ножки на стороне изменения в суставе;
- ограничение подвижности при отведении бедер – этот симптом чаще наблюдается при одностороннем поражении — дисплазия левого тазобедренного сустава у новорожденных или подвывих справа;
- симптом «щелчка» — появление характерного щелчка при отведении бедер малыша под углом 90 градусов и надавливании на большой вертел в связи с вправлением головки в сустав.
Если длительно отсутствует своевременное лечение, то заболевание может проявляться более серьезными нарушениями и проявлениями дисплазии тазобедренных суставов у младенца:
- атрофией (истончением) мышц на стороне поражения;
- стойкими нарушениями при ходьбе: частые падения, покачивающаяся из стороны в сторону походка «утиная», боли при ходьбе, контрактуры (стойкое ограничение движения в тазобедренных суставах).
Появление этих симптомов часто указывает на полный выход головки кости из сустава и ее смещение вверх или в сторону, что вызывает опасные последствия дисплазии тазобедренных суставов у грудничка.
Диагностика
Обнаружение патологии и уточнение диагноза тазобедренная дисплазия осуществляется путем комплексной диагностики:
- характерные проявления дисплазии тазобедренных суставов у новорожденного;
- наличие факторов риска развития патологии (анамнез беременности и родов);
- инструментальные методы обследования;
- дифференциальная диагностика
Инструментальная диагностика
К инструментальным методам диагностики тазобедренной дисплазии относятся:
- рентгенографическое исследование;
- артрография или артроскопия;
- УЗИ – диагностика;
- КТ или МРТ суставов.
На основании результатов инструментальных обследований специалист уточняет форму и степень патологии и определяет, как лечить дисплазию тазобедренных суставов у грудничков.
Лечение
Выделяют несколько способов лечения дисплазии тазобедренных суставов:
- Консервативная терапия.
- Хирургическая коррекция, в тяжелых случаях требуются многократные оперативные вмешательства – головка вводиться в сустав постепенно и фиксируется различными методами.
При легкой степени дисплазии и подвывихе применяют сочетание различных методов консервативного лечения под контролем лечащего врача:
- Широкое пеленание в течение месяца или двух – это способствует правильному формированию сустава и/или самостоятельному вправлению подвывиха.
- Ношение разных ортопедических приспособлений, удерживающих ножки младенца в разведенном и согнутом состоянии (стремена, подушки, шины, функциональных гипсовых повязок).
- Физиотерапевтические методики, которые снижают воспаление, активируют трофические процессы в тканях и снижают риск формирования контрактур, а также уменьшают боли:
- электрофорез;
- магнитно-лазерная терапия;
- ультразвуковая терапия;
- амплипульс;
- массаж при дисплазии тазобедренного сустава у грудничков;
- грязелечение;
- гимнастика при дисплазии тазобедренных суставов у новорожденных.
Своевременное консервативное комплексное лечение этого недуга в 90% случаев дает положительный результат и полное излечение малыша без формирования опасных для здоровья осложнений.
Неправильная терапия или ее отсутствия при дисплазии тазобедренного сустава у новорожденных вызывает серьезные последствия для здоровья и необходимость оперативного вмешательства.
Но даже хирургическое лечение дисплазии тазобедренных суставов у младенца не всегда может полностью исправить ортопедические нарушения, вызванные стойким смещением и полным выходом головки бедренной кости из сустава.
Достаточно часто у ребенка наблюдается:
- выраженное искривление позвоночника;
- укорочение конечности;
- стойкие нарушения при ходьбе;
- выраженный болевой синдром, в связи с развитием артропатиии или артроза тазобедренного сустава.
Массаж при дисплазии тазобедренных суставов у новорожденных проводится курсами, которые назначает ортопед.
Родители должны знать, что даже после окончания активного лечения этой патологии необходимо продолжать выполнять упражнения при дисплазии тазобедренных суставов у новорожденных, не использовать ходунки и избегать раннего обучения ходьбе.
Профилактика дисплазии тазобедренных суставов у новорожденных заключается в устранении всех предрасполагающих и провоцирующих факторов и причин развития данной патологии в период беременности и после родов.
врач — педиатр Сазонова Ольга Ивановна
Источник
