Неотложная помощь при подагре

Острое спонтанное воспаление суставов в случае отсутствия травмы является распространенной проблемой в общей врачебной практике. Необходимо исключить септический артрит перед тем, как лечить другие состояния.
К имеющим значение данным анамнеза относят локализацию, число и распространенность пораженных суставов, возраст и пол больного, сопутствующие симптомы, перенесенные в прошлом заболевания и принимаемую в данный момент лекарственную терапию.
Дифференциальная диагностика острого спонтанного моноартрита
- Острое обострение остеоартрита (иногда связанного с подагрой или псевдоподагрой, при которых отмечается наклонность к поражению ранее поврежденных суставов).
- Септический артрит.
- Подагра.
- Псориатическая артропатия (редко предшествующая кожным высыпаниям).
- Реактивный артрит (маловероятно, что он острый и обычно поражающий несколько суставов).
- Острый ревматоидный артрит (обычно представляющий собой полиартрит, вовлекающий в процесс мелкие суставы кистей).
- Псевдоподагра (обычно поражающая коленные суставы).
- Сопутствующие вирусные болезни (особенно краснуха и парвовирусная инфекция, часто с поражением нескольких суставов).
- Синовит, обусловленный уколом шипом или колючкой растения (больные часто вспоминают о полученном ими проникающем повреждении).
- Болезнь Рейтера (обычно возникающая у мужчин молодого возраста через один месяц после приступа, связанного с уретритом или дизентерией, артрит нижних конечностей обычно предшествует симптомам поражения глаз).
Септический артрит
Следует учитывать наличие внутрисуставной инфеции у каждого больного с острым моноартритом; редко могут инфицироваться одновременно два сустава и более.
Провоцирующие факторы:
- Изнуряющая болезнь.
- Очевидный источник инфекции (например, инфицированная язва нижней конечности).
- Ревматоидный артрит.
- Иммунодепрессия, включающая кортикостероидную терапию.
- Сахарный диабет.
- Недавно проведенное лечение суставов с помощью технических средств.
- Протезирование суставов.
- Проникающее повреждение.
Симтомами острого септического артрита являются признаки воспаления:
Поврежденный(е) сустав(ы) будет(ут):
- болезненным(и);
- горячим(и);
- опухшим(и);
- покрасневшим(и).
Самыми распространенными возбудителями острого септического артрита являются Staphylococcus aureus и Streptococcus pyogenes. Микроорганизм Neiserria gonorrhoea вызывает септический артрит у некоторых больных с гонококковой септицемией, которая часто носит полиартритный характер, особенно поражая коленные и лучезапястный суставы. К другим патогенным бактериям относят Neiserria meningitidis и Strep. pneumoniae. Вероятно наблюдаются такие системные признаки, как лихорадка и общее недомогание, но их отсутствие, что имеет место молодых и пожилых людей (особенно у больных, принимающих стероиды), не должно служить поводом для отсрочки немедленной их госпитализации.
Диагноз подтверждается микроскопическими исследованиями и культивированием гнойного суставного пунктата, а также наличием микроорганизмов в гемокультурах.
Лечение:
- при подозрении на сепсис в области сустава необходима госпитализация;
- назначение соответствующих антибиотиков (вначале парентерально);
- хирургическое дренирование или (если это уместно) постоянное отсасывание содержимого патологического очага для сведения к минимуму риска быстрой деструкции поверхности суставов.
Острая подагра
Подагра – одна из более распространенных причин острого артрита, наблюдаемого в общей врачебной практике. Она возникает вследствие хронической гиперурикемии, обусловленной чрезмерным синтезом уратов или снижением экскреции уратов почками.
Гиперурикемия приводит к отложению кристаллов уратов около или внутри суставов. Их периодическое попадание в суставы вызывает острые приступы, которые бывают как правило весьма сильными и напоминают сепсис. С большей уверенностью говорят о том, что подагра развивается у мужичн в 8 раз чаще, чем у женщин, и что первый приступ обычно возникает возрасте от 30 до 60 лет. Отдельную группу составляют пожилые женщины, принимающие мочегонные средства, у которых отмечаются большие тофусы.
Вторичная подагра возникает в результате:
1) пониженной экскреции уратов:
- лекарственная терапия (диуретиками, малыми дозами салицилатов);
- хроническая почечная недостаточность;
- алкоголизм.
2) повышенного образования уратов:
- миелопролиферативные нарушения (например, истинная красная полицитемия);
- лимфопролиферативные нарушения (например, лимфома, миелома);
- хронический гемолиз;
- редко встречающиеся ферментативные нарушения (учитываются при их наличии в семейном анамнезе).
Симптомы
Характерно, что больной жалуется на весьма сильную боль в одном пораженном суставе (первом плюснефаланговом суставе у 50% первичных больных), причем реже поражаются голеностопные, коленные, лучезапястные и локтевые суставы. Пораженный сустав выглядит остро воспаленным с натянутой вышележащей над ним кожей. У некоторых больных отмечается продромальная фаза, включающая анорексию и раздражительность; лихорадочное состояние имеет место при тяжелых приступах. В 10% приступов болезнь носит полиартритный характер.
Диагноз можно поставить в клинических условиях, когда наблюдаются характерные симптомы и признаки и возраст варьирует в обычных пределах (т. е. у мужчин молодого и среднего возраста или у женщин в постменопаузе). Тофусы можно найти, например, и в наружном ухе.
Исследования
Повышенное содержание уратов в сыворотке крови подтверждает правильность клинического диагноза, но оно не может говорить в его пользу, так как 95% больных с гиперурикемией никогда не испытывали приступов подагры; и наоборот, во время острого приступа содержание уратов в сыворотке крови может оставаться нормальным. Вероятно, что СОЭ и уровни креатинфосфокиназы значительно повышены при остром приступе, но поскольку это неспецифично, то этот факт не позволяет установить данный диагноз. Характерен лейкоцитоз.
При первых приступах подагры рентгенологические исследования не выявят патологических изменений. Если возможно, то необходимое подтверждение диагноза можно осуществить путем выявления внутриклеточных первичных кислых уратов натрия в синовиальной жидкости суставов с помощью поляризационной световой микроскопии.
Лечение острого приступа:
- Создают покой поврежденному суставу.
- Применяют большую дозу нестероидного противовоспалительного препарата (например, индометацина) в 2 приема по 100 мг с интервалом 4 ч, затем 50 мг через каждые 4-6 ч до тех пор, пока не начнут ослабевать острые проявления, снижая дозировку в течение недели.
- Решают вопрос об одновременном назначении антагониста Н2-рецепторов или мизопростола больным с повышенным риском образования пептической язвы (т.е. тем, у кого в анамнезе имеется язвенная болезнь, пожилым или ослабленным больным, а также принимающим стероидные препараты).
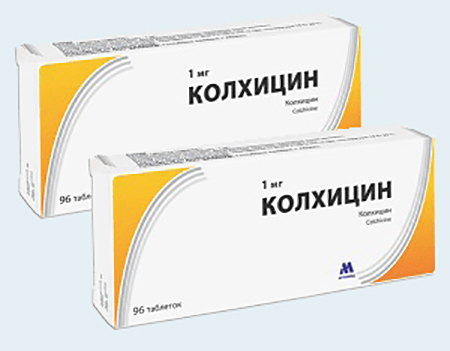
- Можно назначить и колхицин больным, которым противопоказны нестероидные противовоспалительные препараты; начальная доза препарата 1 мг, затем 0,5 мг через 2 ч до тех пор, пока не стихнут проявления или не возникнут побочные реакции со стороны желудочно-кишечного тракта.
- Если острые симптомы не начнут устраняться за 12-24 ч с начала проведения любого из вышеупомянутых видов лечения, то диагноз следует пересмотреть.
- Рассматривают вопрос о прекращении приема любых препаратов, которые способны спровоцировать приступ подагры.
- Также очень эффективны внутрисосудистые инъекции кортикостероидов.
Длительное лечение
Следует подумать о профилактике с помощью аллопуринола для предотвращения рецидивов острых приступов подагры или в тех случаях, когда она осложнена деструкцией сустава или заболеванием почек. Камни в почках являются абсолютным показанием для профилактики. Профилактика необходима и при стойкой выраженной гиперурекемии (>550 мкмоль/л) из-за риска развития заболевания почек.
Аллопуринол не следует назначать в течение 3 нед с момента возникновения острого приступа. Важно применение нестероидного противовоспалительного препарата или малых доз колхицина в течение первых 3 мес с момента лечения аллопуринолом для предотвращения тяжелых приступов. Также следует дать соответствующие рекомендации по вопросам питания (снижение массы тела, отказ от злоупотребления алкоголем и исключение продуктов, богатых пурином).
Псевдоподагра
Является артропатией, обусловленной отложением кристаллов пирофосфата кальция. При псевдоподагре отмечаются в меньшей степени остро болезненные ощущения, чем при подагре, и при данном состоянии имеется тенденция к поражению преимущественно коленных суставов.
Источник
Подагра – системное заболевание, характеризующееся избытком моноуратных кристаллов, гиперурикемией. Патология обусловлена плохой наследственностью. Может быть спровоцирована внешними негативными факторами. Для заболевания характерны частые приступы.
Приступ подагры: что это
Подагрические приступы сопровождают человека на протяжении жизни. Случаются они при обострении течения патологии. На частоту приступов и длительность их протекания способен влиять сам человек. Для облегчения состояния надо выполнять ряд правил и проходить лечение.
Средняя продолжительность подагрического приступа достигает 3-7 суток. В этот период требуется предпринять действия по купированию воспалительного процесса и характерных для патологии симптомов.
Чем это опасно
Если подагрические приступы длятся долго и не проводятся лечебные мероприятия по купированию симптоматики, то это может привести к ряду негативных последствий. Подагра опасна развитием подагрического артрита. В этом случае мочевая кислота накапливается в суставах и приводит к их деформированию. Патология поражает также мягкие ткани: есть риск их разрыва при нагрузке.
Негативно заболевание отражается на состоянии почек: повышается риск развития подагрической почки. В этом случае в клубочках и канальцах органа скапливается мочевая кислота. Это нарушает функционирование парного органа, приводит к хронической недостаточности.
Другие опасные последствия подагры:
- Ишемическая болезнь.
- Появление тофусов.
- Метаболический синдром.
- Остеопороз.
- Мочекаменная патология.
- Гипертензия.
Причины и симптомы
Подагрический припадок развивается под влиянием определенных факторов. Чаще всего его провоцируют неправильное питание (обилие в рационе продуктов, содержащих пурины) и употребление спиртосодержащих напитков.
Прочими причинами приступа подагры являются:
- Чрезмерная физнагрузка.
- Наличие острого инфекционного заболевания.
- Сильная травма.
Приступ развивает резко и сопровождается такими симптомами:
- Расстройство дыхательной функции.
- Подташнивание.
- Учащенное сердцебиение.
- Нестерпимая суставная боль, которая усиливается в ночное время суток.

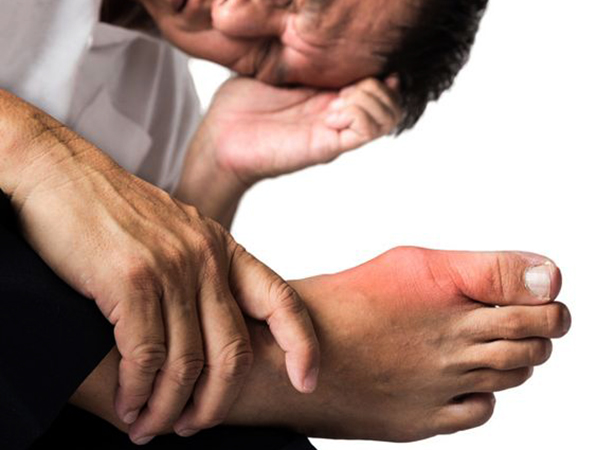
Болевой синдром локализуется чаще в зоне больших пальцев. Иногда в процесс вовлекаются межфаланговые, локтевые и коленные сочленения. Если не купировать приступ вовремя, состояние усугубится: боль будет сопровождать каждое движение. Для подагры характерно образование болезненных тофусов на локтях, кистях, стопах.
Неотложная помощь
При развитии острого припадка важно скорее оказать человеку помощь. Алгоритм действий следующий:
- Обеспечить покой пораженному сочленению. Желательно зафиксировать сустав в приподнятом положении.
- К воспаленной зоне приложить холод. Это уменьшит выраженность боли.
- Сделать компресс с раствором Димексида или мазью Вишневского. Средство снимает воспаление и болезненность.
- Напоить больного минеральной водой с лимонным соком или молоком.

Инъекции анестезирующих препаратов при припадке малоэффективны. Для купирования неприятной симптоматики внутрисуставно вводят глюкокортикоиды. Но такую манипуляцию способен сделать только доктор. Также нестероидные противовоспалительные лекарства можно использовать перорально и внутривенно. Если проявления приступа не уменьшаются, стоит вызвать бригаду неотложной помощи.
Что делать, чем и как снять приступ
Для снятия подагрического припадка применяют разные методы:
- Медикаментозные.
- Физиотерапевтические.
- Народные.
- Диета.
Чтобы ускорить выведение из организма молочной кислоты, надо увеличить потребление жидкости в сутки. В день следует выпивать не меньше 5-6 стаканов воды.
Из медикаментов доктора рекомендуют препарат Колхицин. Это средство снимает воспаление и уменьшает продукцию мочевой кислоты. Дозировку подбирает врач с учетом выраженности патологии.
Быстро выводят мочевую кислоту из организма такие лекарства:
- Тиопуринол.
- Аллопуринол.
- Оротовая кислота.
- Милурит.
- Гепатокатазал.
Из нестероидных противовоспалительных врачи назначают:
- Бутадион.
- Метидол.
- Напроксен.
- Диклофенак.
- Индометацин.
Эти препараты пьются 1-2-недельным курсом. В тяжелых случаях используются стероидные средства пролонгированного действия Триамцинолон или Гексацетонид.
Из физиотерапевтических методик хороший результат дает плазмаферез. Лечение будет малоэффективным, если пациент не станет придерживаться специальной диеты.
Требования к рациону:
- Ограничить прием спиртосодержащих напитков.
- Ограничить употребление шоколада, рыбы, помидоров, мяса, бобовых, шпината, щавеля, чая (в них содержатся пурины).
- Суточную дозу соли сократить до 6 грамм.
- Ввести в меню лимон, молоко, мед и сахар, черный хлеб, ягодные соки, арбузы, щелочную воду, овощи и огурцы.
- При лишнем весе снизить калорийность рациона.
Из народных средств помогают:
- Травяные чаи (на базе шиповника, аралии и перечной мяты).
- Ванны с отварами цветков ромашки и добавлением соли.
- Прием настоек на лекарственных растениях (на основе ромашки, лаврового листа, шишек ели).
- Рисовый настой.
Источник
Возможно ли быстрое снятие боли при подагре? Подагра (др. греч. буквально — капкан для ног) — патология хронического характера, связанная с нарушением обмена веществ, при которой повышено содержание мочевой кислоты во всех жидких средах и тканях организма, вследствие чего кислота накапливается в виде кристаллов. Заболевание относится к категории метаболических нарушений, имеет приступообразный характер. Повышение ее в крови называется гиперурикемией.
Подагра известна еще с древности и описана впервые еще Гиппократом. Ее частота на сегодня 0,3%, мужчины страдают ею чаще в 2–7 раз. Пик заболевания приходится на возраст 40–50 лет. После менопаузы у женщин при отсутствии эстрогена подагра характерна и для них. Зависимость подагры от характера питания была отмечена еще во времена войны, когда заболеваемость ею резко сокращалась ввиду отсутствия мяса.
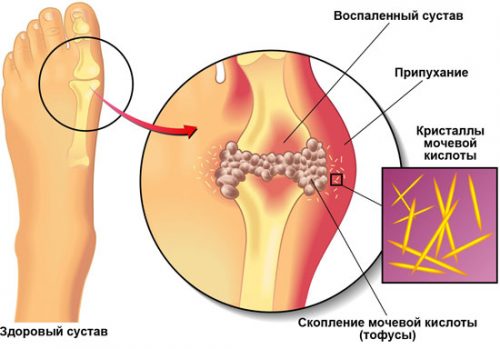
Клинические проявления подагры в основном в 2 видах — подагрического артрита и нефролитиаза уратами в почках. Скопления мочевой кислоты в суставах выражаются в появлении тофусов — шишек под кожей, содержащих мочевую кислоту. Эти подагрические узлы нарушают работу суставов.

Этиология явления
Завышенный уровень уратов — основная причина подагры. Такая картина может возникать только в результате 2 причин:
- поступление мочевой кислоты настолько повышено, что здоровые почки не успевают ее выводить;
- это как раз тот момент, когда человек имеет пристрастия в еде и не воздерживается при этом.
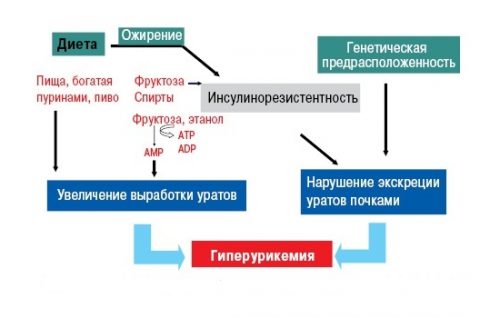
2 причина — кислота поступает в меру, но больны сами почки и с задачей выведения не справляются. Ураты выбирают места, где кровоснабжение меньше и откладываются именно там, потому что кристаллам здесь легче укрепиться: хрящи, суставы и сухожилия. Также они любят откладываться в почках, тогда у больного развивается МКБ, но при подагре у таких больных приступов почечных колик бывает мало. Провоцирующую роль играют также:
- пристрастие к красному мясу;
- жирной пище;
- бобовым;
- кофе;
- алкоголю;
- наследственная предрасположенность;
- ожирение;
- гиподинамия;
- патология печени и почек;
- незначительное употребление воды.

Симптоматические проявления
Сразу необходимо отметить, что вылечить подагру полностью не представляется сегодня возможным, но болезнь можно обуздать. Долгое время патология протекает без симптомов, потом вдруг возникает приступ острейших болей в суставе, чаще ночью. Больные характеризуют эти боли как грызущие, выворачивающие. Сустав краснеет, появляется опухоль, сустав и окружающая его ткань начинают гореть. Общая гипертермия может достигать 40ºС. Симптоматика развивается в течение часа.
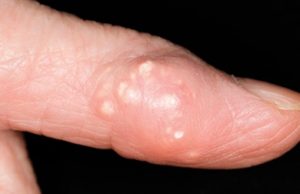 Излюбленная локализация — большой палец ноги, его плюснефаланговый сустав, вокруг него появляется припухлость и краснота. Классические анальгетики в это время неэффективны. Днем боль немного отступает, но вечером все начинается снова. Такой острый период может продолжаться до недели. Затем подагра стихает и переходит в дремоту до полугода — года, иногда до 3 месяцев, нередко затишье может быть длительным — 10–20 лет.
Излюбленная локализация — большой палец ноги, его плюснефаланговый сустав, вокруг него появляется припухлость и краснота. Классические анальгетики в это время неэффективны. Днем боль немного отступает, но вечером все начинается снова. Такой острый период может продолжаться до недели. Затем подагра стихает и переходит в дремоту до полугода — года, иногда до 3 месяцев, нередко затишье может быть длительным — 10–20 лет.
Молчание — не синоним выздоровления. С каждым приступом время ремиссий будет сокращаться. Сустав постепенно разрушается, поражаются соседние суставы. Подагрические узлы, появляющиеся со временем — показатель того, что организм активно борется с солевыми отложениями, пытаясь их разрушить при помощи лейкоцитов, воспринимает соли как инородное тело. Прибытие к пораженной зоне лейкоцитов и выражается в воспалении, ткани становятся отечные. Воспаленные тофусы лопаются, и появляется белая пыль — это не что иное, как кристаллы мочевой кислоты. Поражается обычно 1 сустав.
Хроническое течение характеризуется:
- появлением артритов в мелких и средних суставах конечностей, давящими ощущениями в них;
- МКБ;
- тофусами в суставах, веках и ушных раковинах.
Часто на первом пальце ноги появляется уродливая шишка-нарост, опухоль, которая мешает обуваться. Зона больного сустава багрово-синюшная, опухшая, чувствительная даже к легкому прикосновению. В почках кристаллы уратов способны повреждать их канальцы. Это ведет к появлению в них воспалений — гломерулонефритов, пиелонефритов и нефритов. Течение таких воспалений незаметное, но они могут быстро привести к ОПН.

Помощь при приступе
Чем снять боль при подагре на ногах? Даже с выполнением всех рекомендаций при приступе снять боль мгновенно невозможно. Но облегчить состояние, сократив время боли, можно. Сколько длится приступ подагры? Обычно он длится от нескольких часов до недели.
Для начала больному прописывается постельный режим и полный покой ноге. Ноги должны быть приподняты подушкой выше уровня головы.
Что делать при приступе подагры? При нестерпимой боли пораженный сустав можно обложить льдом на полчаса. На ночь обязателен компресс с мазью Вишневского или Димексидом. Питье щелочных напитков — овсяный и другие кисели, минеральная или простая вода с лимоном, молоко. Другая еда исключается на время. При здоровых почках объем потребляемой воды 3 л.

Снять острый приступ подагры моментально невозможно, но уменьшить воспаление и отек можно применением НПВС курсом на 2 недели — Бутадион, Метиндол, Ибупрофен, Диклофенак, Индометацин, Напроксен и др. Большую роль играет питье щелочных вод при обострениях: она нормализует обмен и хорошо выводит с мочой пурины. Пурины — это как раз те вещества, которые поступают с пищей или образуются в организме, они являются предшественниками мочевой кислоты. Воды должны быть щелочными и с органическими веществами — Нарзан, Ессентуки и Боржоми.
Читайте подробнее: Лечение подагры Ибупрофеном
Принципы лечения
Лечение острого приступа подагры должно преследовать 2 цели: купировать приступ боли и обеспечить профилактику обострений. Для этого необходимо добиться снижения уровня мочевой кислоты в крови и снять воспаление. С этой целью в комплекс лечения включается диета, лекарственные препараты, физиотерапия, ЛФК, массаж, народные средства.
 Снижение мочевой кислоты достигается при назначении таких лекарств, как:
Снижение мочевой кислоты достигается при назначении таких лекарств, как:
- Оротовая кислота;
- Аллопуринол;
- Милурит;
- Бензобромарон;
- Фебуксостат;
- Пробенецид;
- Пеглотиказа;
- Гепатокатазал;
- Тиопуринол.
Они служат для профилактики приступов и растворения кислоты, уменьшения ее синтеза. Курс приема у них длительный, выбор препарата определяется врачом.
Быстрое снятие боли при подагре проводится приемом Колхицина, ГКС — Гидрокортизон, Метипред, Преднизолон (можно вводить внутрь сустава). Снять отек ноги ими можно быстро, боли в ноге, отечность и припухлость с краснотой они убирают быстро. Эффект заметен уже в первые сутки применения. Поэтому их общий курс не превышает 2 недель.
Обязательным является и местное лечение — компрессы с Димексидом, мазью Диклак или Диклобене, можно делать аппликации. Хондропротекторы назначаются для улучшения общего состояния суставов, сроком как минимум на 3 месяца и больше: Терафлекс, Дона. Витамины и препараты кальция — Кальцемин, Кальций-компливит и др.
Лечение без лекарств невозможно, они обязательный компонент.
Физиотерапевтическое лечение
 Лечить физиопроцедурами можно при хронизации процесса только в период ремиссий. Они нормализуют воспалительное явление, кровообращение и биохимические процессы в месте поражения. Чаще других назначаются:
Лечить физиопроцедурами можно при хронизации процесса только в период ремиссий. Они нормализуют воспалительное явление, кровообращение и биохимические процессы в месте поражения. Чаще других назначаются:
- электрофорез с новокаином и бишофитом;
- волновое лечение;
- парафин;
- УВЧ;
- лазеро- и бальнеотерапия.
Для улучшения состояния хрящевой ткани, восстановления ее двигательной функции применяют ЛФК и массаж. Умеренная физическая нагрузка улучшает подвижность суставов и предупреждает боли в ногах, разрабатываются мелкие суставы конечности, которые поражаются быстрее всего. Физическая активность не показана только при остром приступе.
Народное лечение
 Народные методы являются лишь дополнительным подспорьем в лечении. Применяемая фитотерапия дает мягкий эффект. Средства могут быть общие и локального воздействия, например:
Народные методы являются лишь дополнительным подспорьем в лечении. Применяемая фитотерапия дает мягкий эффект. Средства могут быть общие и локального воздействия, например:
- Чаи из липы, плодов шиповника, боярышника, тимьяна, душицы, цветков синеголовки.
- Теплые ванночки из ромашки, календулы, бессмертника.
- Компрессы из пихтового и чесночного масла, пшеничной муки и дрожжей.
- Растирки из настойки цветков коровяка.
- Мазь из барсучьего жира, можжевельника и лаврового листа, мазь на основе цветов и коры каштана.
Чесночное масло и настойку каштана употребляют и внутрь.
Медикаментозные средства
Удаление избытка и нормализация уровня мочевой кислоты — на 90% прекращает приступы. Из лекарственных средств применяются:
- Аллопуринол — угнетает синтез мочевой кислоты. Этим он снижает ее концентрацию в организме. Кроме того, он постепенно растворяет излишки мочевой кислоты в почках, суставах. До сих пор это препарат № 1 в лечении подагры.
- Фебуксостат (Улорик, Аденурик) — избирательно угнетает ксантиноксидазу, препятствуя синтезу мочевой кислоты. Результаты его применения таковы, что уже через 3 месяца курса он полностью растворяет кристаллы уратов в суставах и не дает им накапливаться снова. Его большой плюс в том, что почечные патологии для него не помеха.
- Пеглотиказа (Pegloticase, Krystexxa) — лекарство для вливаний, содержит энзимы для растворения мочевых солей. Применяют при тяжелой форме протекания процесса для его стабилизации.
- Пробенецид (Сантурил, Бенемид) — его особенность не в том, что он уменьшает синтез мочевой кислоты, а в том, что он не дает ей обратно всасываться в почечных канальцах. Поэтому она выходит с мочой. Применим только при ремиссии.
- В качестве обезболивающих назначают Фулфлекс: поможет снять острую боль быстро, но ненадолго. Имеет противовоспалительный и противоотечный эффекты. Применяется местно и внутрь.
- Колхицин — очень хорошо снимает боль, и купирование приступа подагры проводят именно им. Уменьшает ураты, не давая выпадать в кристаллы. Содержит безвременник осенний. Он не дает лейкоцитам двигаться к очагу воспаления. Используется как неотложная помощь. В первые 12 часов приступа выпивают сразу 2 таблетки, с интервалом в час еще 1, в дальнейшем — по схеме врача.

Что можно сделать дома?
Как снять боль при подагре? Если у больного случился приступ дома, нужно обеспечить покой больной ноге:

- Создать для нее возвышение из подушки.
- К воспаленному участку приложить лед: несколько раз в день до получаса, пока боль не пройдет.
- Давать больше пить — в день до 1,5 л щелочной минеральной воды или простой подсоленной. Хорошо применять травяные чаи.
Фулфлекс — можно использовать как средство первой помощи. Боль при подагре в домашних условиях можно снять и аппликациями из Димексида и Новокаина, взятых в равной пропорции. Вместо Димексида можно использовать водку в виде компресса на ночь.
ГКС — очень хорошо снимают воспаление и отек, но угнетают иммунитет, поэтому врачи стараются применять их при перевешивании пользы от риска.
НПВП — имеют противовоспалительное, но более медленное, не иммуносупрессорное, действие, их применяют чаще и без особой опаски. Обычно назначают Диклофенак и Ибупрофен.
Последние исследования американцев показали, что к подагре предрасположены толстяки, любящие колбасы и сосиски. Выявлена прямая связь подагры и дефицита кальция и витамина С: после 40 лет их всегда не хватает.
Профилактические мероприятия
Требования профилактики довольно просты: правильный рацион и умеренные физические нагрузки. Физкультуре должно уделяться не менее 30 минут в день, это могут быть любые активные движения от танцев до плавания.

Норма выпиваемой в сутки воды — не меньше 2 л. Следить за уровнем мочевой кислоты в организме: не выше 60мг/л. Необходимо исключить субпродукты и жирные колбасы, мясо, копчености, бобовые, щавель, ксантины — кофе, чай, шоколад. Зато можно употреблять нежирное молоко, яйца, крупы, сыр, фрукты и овощи: они не содержат пурины. Для диеты подойдет стол № 6.
Избегать любого травмирования суставов и узкой обуви, подагра любит поражать поврежденные места.
Источник
