Новое в лечении реактивного артрита
Всем доброго времени суток. Реактивный артрит – это заболевание суставов, которое произошло вследствие микробной инфекции. Зачастую недуг поражает мужчин в возрасте от 30 до 40 лет, но случается также у женщин на фоне развития дизентерии.
Содержание:
- Базовые медикаменты
- Нестероидные противовоспалительные лекарства
- Гормональное лечение
- Антибиотики
- Физиотерапия и методы нетрадиционной медицины
- Эффективные народные советы
- Каков прогноз заболевания
- Меры профилактики
Лечение реактивного артрита нужно начинать как можно быстрее, чтобы избежать осложнений. Оно будет комплексным, а положительный результат будет зависеть от того, насколько пациент соблюдает рекомендации доктора. В статье я опишу самые эффективные методы лечения данной патологии. Кстати, кого беспокоят колени, советую более подробно почитать как лечить реактивный артрит коленного сустава.
Базовые медикаменты
Они назначаются только в случае ярко выраженного воспалительного процесса при неэффективности стандартной терапии в комплексе с гормональными лекарствами.
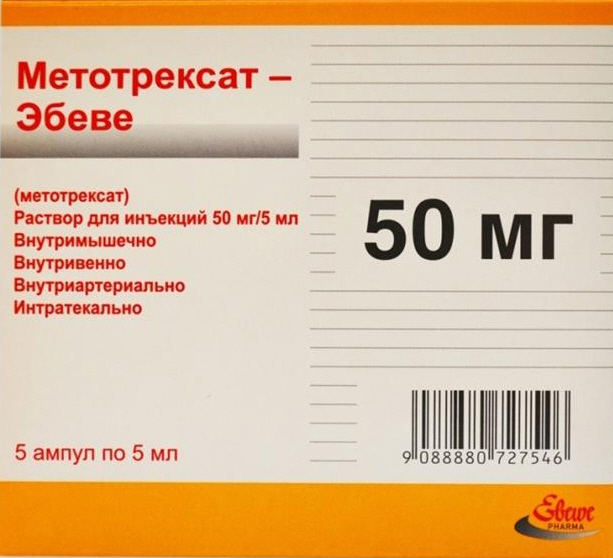
Одним из ведущих препаратов данной группы является Сульфасалазин. Однако в последнее время врачи стали заменять его Метотрексатом.

Данный медикамент имеет меньше негативных последствий по сравнению с аналогами, а также оказывает более быстрый положительный эффект, особенно при хроническом реактивном артрите. Вдобавок к этому — оптимальная цена (всего от 120 рублей).
Принимают Метотрексат четыре дня дважды в сутки, после этого делают трехдневный перерыв и повторяют курс. Можно единожды вводить препарат подкожно при непереносимости у больного таблеток.
Принимать данное лекарство можно регулярно до того момента, как период ремиссии достигнет одного года.
Также могут выписываться следующие базовые лекарства:
- Производные аминохинолина (Плаквенил, Делагин, Хлорахин);
- Лефлуномид (эффективен на начальной стадии реактивного артрита);
- Д-пеницилламин;
- Миокризин, Ауропан, Тауредон, Криназол (препараты солей золота).
Нестероидные противовоспалительные лекарства
НПВС делятся на 2 типа:
- ЦОГ-1 – препараты старого поколения с коротким курсом применения и большим списком побочных эффектов.
- ЦОГ-2, разрешенные для более долгого использования, с меньшим количеством негативных последствий.
Выпускаются такие лекарства в виде:
- таблеток для внутреннего приема;
- внутримышечных и внутривенных инъекций;
- наружных средств в виде мазей, гелей, кремов.
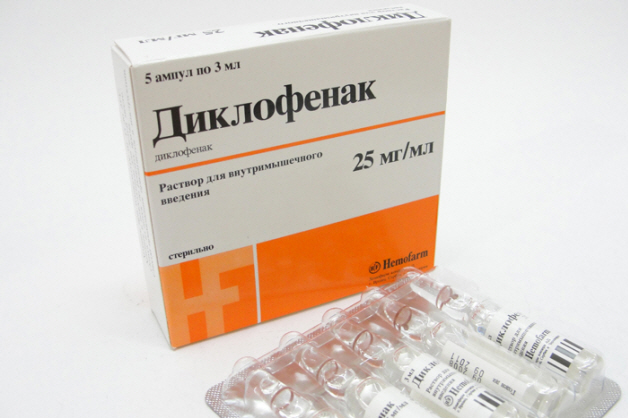
Для сокращения болевых ощущений и снятия воспаления при реактивном артрите часто назначаются такие ингибиторы ЦОГ-1:
- Диклофенак (Ортофен, Вольтарен) – недорогой препарат с хорошим анальгезирующим, противовоспалительным, жаропонижающим эффектом.
- Ибупрофен (Бурана, Макрофен, Бруфен);
- Пироксикам (Мовон, Ремоксикам);
- Кетопрофен (Профенид, Фастум, Кетонал);
- Индометацин (Метиндол, Индобене, Индомин).
Ингибиторы ЦОГ-2
- Амелотекс;
- Нимесулид (Нимесил);
- Би-ксикам;
- Артрозан;
- Целекоксиб.
Запомните, все эти лекарства не влияют на саму природу артрита, а лишь убирают симптомы. Важно сочетать их с базовыми и гормональными препаратами.
Гормональное лечение
Для достижения максимального противовоспалительного действия пациентам назначаются глюкокортикостероиды (Дексаметазон, Дипроспан, Гидрокортизон). Лечебное вещество вводится посредством инъекций в пораженный сустав.
Могут также быть прописаны аппликации с данными средствами, когда сделать уколы не представляется возможным.
Если у больного на фоне артрита начинается лихорадка, общее недомогание, то будут прописаны таблетки или внутримышечные уколы Бетаметазона либо Метилпреднизолона.
Все гормональные лекарства назначаются только врачом и принимаются строго под его наблюдением. Гормональная терапия запрещена детям, с осторожностью применяется по отношению к подросткам, а также взрослым старше 50 лет.
Антибиотики
Они выписываются в том случае, если причиной недуга стали инфекции и патогенные микроорганизмы (чаще всего, передающиеся половым путем).
Раньше всем поголовно назначали Эритромицин, но сейчас выпущены более безопасные антимикробные препараты, такие как Кларитромицин, Офлоксацин, Рокситромицин.
Хламидийный артрит, уреаплазмоз, микоплазмоз у мужчин и женщин лечится очень тяжело. Не всегда курс антибиотиков может помочь с первого раза. В этом случае доктор выпишет другие препараты для повторного лечения.
Если инфекции побеждены, то не факт, что устранен сам реактивный артрит. Именно поэтому все лечение основывается исключительно на комплексных мерах.
Физиотерапия и методы нетрадиционной медицины
Реактивный артрит лечится не только медикаментозно. Физиотерапия оказывает на суставы и весь организм в целом положительное действие. Именно поэтому больному показаны такие процедуры:
- ультразвуковая терапия;
- массаж;
- грязелечение;
- лечение пиявками;
- фонофорез;
- ЛФК;
- парафиновые, сероводородные, сернистоводородные ванны.
Отлично блокирует болевые ощущения элетростимуляция и амплипульс-терапия.
Запомните, физиотерапевты не принимают пациентов с острой болью, а также с болезнью на стадии обострения.
После лечения обязательно надо заниматься лечебной физкультурой для восстановления подвижности сустава. Она, кстати, является отличной мерой профилактики недуга.
Эффективные народные советы
Народное лечение в домашних условиях разрешается при реактивном артрите, но только в комплексе с основными мерами и лишь после консультации лечащего врача.
Хорошо зарекомендовали себя капустно-медовые компрессы. Надо взять свежие листья капусты, смазать их растопленным медом, наложить на пораженный сустав, обмотать пакетом либо пищевой пленкой.

После этого следует замотать больное место теплым шарфом или шалью, оставить на ночь.
С утра компресс снимаете, кожу промываете теплой водой.
Делайте такую манипуляцию ежедневно и вскоре вы избавитесь от боли с воспалением.
Вот еще несколько действенных советов:
- Подогреваете на сковороде морскую соль, выкладываете ее в носок/марлю, накладываете на проблемный сустав. После этого смазываете кожу пихтовым маслом, снова накладываете теплый компресс.
- Смешиваете в равных пропорциях листья окопника и растительное масло. Варите смесь на протяжении получаса, процеживаете, добавляете туда ¼ стакана пчелиного воска, витамин Е. Этой мазью надо смазывать суставы ежедневно.
- Делаете компресс из тертого хрена и редьки. Только сначала смажьте кожу растительным маслом.
- Можно в качестве компресса использовать аптечные лекарства. В одинаковой пропорции перемешиваете Димексид, Вольтарен либо суспензию Гидрокортизона. Накладываете на больное место на 30-40 минут.
Если вас беспокоит артрит тазобедренного сустава, то здесь вы можете более подробно ознакомиться с тем, как его лечить в домашних условиях.
Каков прогноз заболевания
Для тех, кто прошел комплексное лечение, прогноз на дальнейшую жизнь будет таков:
- если была подобрана правильная терапия, то рецидивы происходят крайне редко или не случаются вовсе;
- у 20 % лечащихся реактивный артрит исчезает в течение полугода;
- у 50 % больных, недуг вернется через какой-то промежуток времени, причем будет прогрессировать;
- 25 % пациентов получают хроническую форму патологии, которая прогрессирует лишь на стадии обострения;
- 5 % больных получают тяжелые последствия в виде деформации суставов и позвоночника.
Также посмотрите в этом видео о сопутствующих симптомах реактивного артрита:
Меры профилактики
Чтобы вновь не столкнуться с этой болезнью, надо соблюдать определенные профилактические меры:
- Избегайте случайных половых связей. При сексуальном контакте пользуйтесь презервативами, но помните, они не дают 100 % защиту от урогенитальных инфекций.
- Ведите здоровый образ жизни.
- Соблюдайте правила личной гигиены.
- Своевременно проходите медицинское обследование.
- Старайтесь правильно питаться.
- Откажитесь от вредных привычек.
Хочу еще отметить, что даже несмотря на полное выздоровления, рекомендуется регулярно сдавать анализы на наличие инфекций. Если будут выявлены патогенные бактерии, которые могут вновь вызвать болезнь, то врач назначит новые антибиотики.
Рекомендую сдать специальный анализ на выявление наиболее подходящих препаратов. Желаю вам удачи и крепкого здоровья!
Источник
Реактивный артрит (синдром Рейтера) является ревматическим заболеванием, которое трудно диагностировать, но найти его причины еще сложнее. Однако было замечено, что реактивный артрит обычно развивается после инфекций, в том числе мочеполовой системы (например, хламидии).
Реактивный артрит, также известный как синдром Рейтера, синдром Физингера и Лерои или постинфекционный артрит, является заболеванием, которое относится как к системным заболеваниям, так и к серонегативному спондилоартриту — группе ревматических заболеваний, которые приводят к артриту с сопутствующим воспалением позвоночника.
Частота реактивного артрита в мире оценивается в 30-200 / 100 000.
Реактивный артрит — причины и факторы риска
Точные причины реактивного артрита неизвестны, однако два фактора — инфекционные (бактериальные) и генетические (HLA B27) играют важную роль в его развитии.
Согласно наблюдениям врачей, заболевание обычно является осложнением после бактериальной инфекции пищеварительной системы, мочеполовой системы или, реже респираторной системы.
Важную роль играет также присутствие антигена HLA B27 (происходит у 65-80% пациентов). Это белок, который помогает иммунной системе распознавать собственные клетки и различать самость и чужеродные антигены. Его присутствие связано с риском развития нескольких аутоиммунных заболеваний (в которых организм нападает сам). Считается, что риск развития реактивного артрита в 50 раз выше у людей с нынешним антигеном HLA B27, чем у людей, которые этого не делают. Однако его роль в развитии болезни четко не объясняется.
В свою очередь, факторы риска — пол (симптомы реактивного артрита чаще встречаются у мужчин, чем у женщин) и возраста (заболевание чаще всего появляется у людей в возрасте 20-40 лет).
Реактивный артрит — симптомы
- артрит — односоединение или асимметричное воспаление нескольких стадий (в основном, колено и лодыжка, запястье и межфаланговые руки) — характерна боль колена, голеностопного сустава или стопы, боль и отек пальцев (так называемые колбасные колпачки);
- воспаление сухожилий — симптомы — это боль в пятке, симптомы воспаления ахиллова сухожилия, симптомы так называемого локоть тенниса или локоть игрока в гольф;
- воспаление позвоночника — боль в пояснице (боль в спине), скованность позвоночника, боль в ягодицах;
Около 15-30 процентов у пациентов развивается хронический артрит или рецидивирующий артрит сакроусилика и / или позвоночника.
- воспалительные изменения в глазах, чаще всего коньюктивит (реже изъязвление роговицы, ирит или увеит);
Антиген HLA B27 ответственен за более суровый курс и более частое появление симптомов позвоночника и глаз.
- уретрит и / или цистит — он проявляется в боли и жжение во время мочеиспускания, пропуская мочу вместе с облачной, бело-желтой секрецией;
У женщин может возникнуть воспаление влагалища или шейки матки, а у мужчин может возникнуть воспаление яичек, эпидидимидов, семенных пузырьков или предстательной железы (обычно после хламидиоза).
- воспаление кишечника , которое проявляется, среди прочих диареей и болью в животе;
- изменения сердечно-сосудистой системы — могут возникать в форме миокартдита с атриовентрикулярными нарушениями проводимости;
- изменения в слизистых оболочках и на коже — папуло-чешуйчатые извержения с гиперкератозом (особенно на подошвенной поверхности стоп), прыщи. Трофические изменения на ногтях. Эрозии во рту, расположенные на жестком небе, мягкое небо, десны, язык и щеки;
Кроме того, могут возникать системные проблемы, такие как лихорадка, слабость, озноб и т. д.
Реактивный артрит — диагностика
Проводится анализ крови, мочи, фекалий, осмотра синовиальной жидкости и синовиальной мембраны, визуализации (рентгеновских суставов) и определения антигена HLA-B27.
Реактивный артрит — лечение
Пациенты должны ограничивать свою физическую активность (это относится, в частности, к занятым суставам). Рекомендуется реабилитация. Также полезны физиотерапия и кинезотерапия.
Заболевший лечится нестероидными противовоспалительными препаратами (чтобы свести к минимуму боль). В более тяжелых случаях врач может назначить глюкокортикостероиды (но только на короткое время).
Если симптомы сохраняются более 3 месяцев или неэффективны нестероидные противовоспалительные препараты, рекомендуется добавлять противоревматические препараты, модифицирующие болезнь (DMARDs), например сульфасалазин, метотрексат, азатиоприн. Антибиотикотерапия показана только в случае активной инфекции и в основном затрагивает инфекцию хламидий.
Поражения кожи можно лечить локально глюкокортикостероидами и кератолитическими средствами (они смягчают утолщенный роговой слой). Изменения в слизистой оболочке полости рта спонтанно исчезают и не требуют лечения.
В случае воспалительных изменений глаз лечение должно проводиться офтальмологом.
Источник
Основу терапии реактивных артритов составляют антибактериальные средства, НПВП, глюкокортикостероиды и иммунодепрессанты из группы цитостатиков.
В отношении антибактериальной терапии существуют различные точки зрения. В частности, доказана ее эффективность при урогенитальных реактивных артритах, в то время как при постэнтероколитических вариантах заболевания антибиотики неэффективны (возможно, в связи с быстрой элиминацией жизнеспособного возбудителя из первичного очага и суставных тканей). Результаты исследований, выполненных в Скандинавии, свидетельствуют о том, что длительное применение у больных постэнтероколитическим реактивном артрите тетрациклина и ципрофлоксацина было сравнимо по эффективности с плацебо, а применение в течение 3 мес. комбинации офлоксацина и рокситромицина у 56 больных сальмонеллезным реактивным артритом не только не отличалось от плацебо-контроля, но и способствовало более высокой частоте развития системных проявлений заболевания (у 42 % пациентов по сравнению с 9 % в группе плацебо).
Напротив, в последних исследованиях была обоснована целесообразность раннего назначения антибактериальных препаратов при реактивном артрите, ассоциированных с хламидийной инфекцией. И хотя убедительных данных о влиянии антибиотиков на течение суставного синдрома не получено, доказано, что при полной элиминации хламидий реже развиваются хронические варианты течения заболевания.
Вместе с тем санация организма от хламидийной инфекции представляет собой достаточно сложную задачу. Это связано как с особенностями поражения (воспалительный процесс в урогенитальном тракте, как правило, не ограничивается уретрой, а распространяется на вышележащие отделы), так и с биологическими особенностями возбудителя. Известно, что хламидии, представляющие собой грамотрицательные кокки (прокариоты), имеют две формы существования — в виде элементарных и ретикулярных телец. Элементарные тельца располагаются внеклеточно и могут неопределенно долгое время находиться в состоянии покоя. Ретикулярные тельца — метаболически активная форма внутриклеточного существования хламидий, ответственная за их репродукцию и оказывающая цитопатический эффект. При неадекватной антибактериальной терапии ретикулярные тельца могут превращаться в промежуточные L-формы (протопласты), которые по сравнению с элементарными тельцами имеют меньшие размеры и не чувствительны к действию антибиотиков, что и является причиной персистирующего течения инфекционного процесса.
При РеА хламидийной этиологии применяются антибиотики тетрациклинового ряда: тетрациклин по 2 г/сут, метациклин (рондомицин) по 0,9 г/сут, доксициклин (вибрамицин) по 0,3 г/сут, миноциклин (миноцин) по 0,2 г/сут. Из группы макролидов эффективны эритромицин (2,0 г/сут), спирамицин (9 млн ЕД/сут), рокситромицин (0,3 г/сут), кларитромицин (0,5 г/сут), из группы фторхинолонов — ципрофлоксацин (0,5 г/сут), офлоксацин (0,6 г/сут), ломефлоксацин (0,8 г/сут). Применение антибиотиков из группы пенициллинов при реактивном артрите хламидийной этиологии противопоказано, так как они могут способствовать переводу хламидий в L-формы, весьма устойчивые к антибактериальной терапии.
В целом, признавая необходимость длительного применения антибактериальных препаратов при урогенитальных реактивных артритах, следует отметить, что в литературе существуют различные мнения как в отношении самих препаратов, так и сроков лечения. Наиболее часто применяются препараты из группы фторхинолонов (ципрофлоксацин — ципролет по 500 мг 2 раза в сутки). Следует особо подчеркнуть, что антибиотики следует принимать длительно (не менее 28 дней), поскольку 10-15-дневные курсы часто оказываются неэффективными и способствуют переходу в затяжное течение заболевания. Для исключения рецидивов урогенитальных реактивных артритах, которые могут быть обусловлены повторным инфицированием, необходимо назначать антибактериальную терапию и половым партнерам.
Для повышения эффективности эрадикации хламидий рекомендуется параллельно с 28-дневным курсом антибактериальной терапии проводить два 5-дневных курса циклоферона по 2 мл внутримышечно ежедневно с интервалом в одну неделю, а также применять системную энзимотерапию на протяжении всего курса лечения (вобэнзим в дозе 7 драже 3 раза в сутки или флогэнзим по 2 таблетки 3 раза в сутки). С целью профилактики дисбактериоза показан прием препаратов, нормализующих состав микрофлоры кишечника (линекс, бактисубтил, бифидумбактерин и др.).
Основными средствами «актуальной» терапии реактивного артрита являются НПВП, которые применяются для купирования суставного синдрома (артрита, синовита, энтезита и др.). Механизм действия НПВП связан с угнетением синтеза простагландинов, кининов, активных кислородных радикалов и других провоспалительных медиаторов, с подавлением адгезии нейтрофилов к эндотелию за счет ингибирования экспрессии адгезионных молекул (в частности, L-селектина), что приводит к снижению экссудативных воспалительных явлений. В последнее время доказано, что НПВП обладают также способностью уменьшать деструкцию тканей за счет торможения клеточной пролиферации.
В практической работе в настоящее время широко используются «стандартные» НПВП — диклофенак, кетопрофен, напроксен и др.. При длительном применении этих препаратов нередко развиваются НПВП -индуцированные гастропатии, проявляющиеся диспептическими нарушениями, эрозиями, язвами (в том числе и перфоративными) антрального отдела желудка или двенадцатиперстной кишки. Это происходит в результате торможения синтеза простагландинов, которые обладают физиологическим цитопротективным эффектом. Основными факторами риска развития НПВП-индуцированной гастропатии являются пожилой возраст больных, наличие в анамнезе язвенной болезни, желудочно-кишечного кровотечения или мелены, сочетанная терапия НПВП с глюкокортикоидами, длительное лечение высокими дозами НПВП или одновременный прием 2-3 препаратов этой группы. Для профилактики и лечения НПВП-гастропатий используется весь арсенал противоязвенных средств: ингибиторы протонной помпы (омез, ланзап, нексиум и др.), блокаторы Н2-гистаминовых рецепторов (фамотидин), а также синтетические аналоги ПГЕ1 (мизопростол).
Создание нового класса НПВП-селективных ингибиторов ЦОГ-2 позволило в значительной степени снизить риск развития НПВП-гастропатий, при этом противовоспалительный и обезболивающий эффекты этих препаратов оказались сопоставимы с таковыми «стандартных» НПВП при одновременно более низкой токсичности в отношении почек. В настоящее время из группы ЦОГ-2 ингибиторов наиболее широко применяются нимесулид (найз, нимесил, апонил), мелоксикам (мовалис, мелокс), целекоксиб (целебрекс) и др.
В частности, найз (нимесулид) в 5-20 раз более активен в отношении ингибирования ЦОГ-2, чем другие НПВП, обладает высоким противовоспалительным эффектом, хорошим профилем гастродуоденальной переносимости, а по анальгетической активности равен индометацину, диклофенаку и пироксикаму. Для препарата характерна высокая степень связывания с белками (99 %), он быстро проникает в синовиальную жидкость, создавая там адекватные терапевтические концентрации активного вещества. Обычная суточная доза найза составляет 200 мг, максимальная — 300 мг. Таблетки принимают 2 раза в день с достаточным количеством жидкости, предпочтительно до еды, при необходимости возможен прием в конце приема пищи или после еды.
Многолетняя клиническая практика показала, что выбор того или иного НПВП для каждого больного, как правило, происходит эмпирически, путем постепенного подбора препарата при неэффективности предыдущего. Врач по динамике болевых ощущение в суставах в течение 7-10 дней оценивает противовоспалительный и анальгетический эффект используемого препарата. В случае отсутствия положительного эффекта производят замену одного НПВП на другой, который может быть представителем той же химической группы.
При высокой активности реактивного артрита, системных проявлениях заболевания, а также недостаточной эффективности НПВП больным показано назначение ГКС, обладающих выраженной противовоспалительной активностью. Доза преднизолона зависит от активности заболевания и составляет 30-60 мг/сут. После достижения терапевтического эффекта доза препарата постепенно снижается до полной отмены. В случаях торпидного течения реактивного артрита с высокой иммунологической активностью быстрый и выраженный эффект может быть получен при назначении пульс-терапии (1000 мг метилпреднизолона 3 дня подряд в виде внутривенных инфузий).
Для повышения эффективности пульс-терапию глюкокортикоидами проводят в сочетании с циклофосфаном (1000 мг метипреда 3 дня подряд и 1000 мг циклофосфана внутривенно капельно на 400 мл изотонического раствора хлорида натрия в первые сутки терапии). Пульс-терапия оказывает отчетливый положительный эффект на клинико-лабораторную активность РеА уже спустя 1-2 дня после начала лечения.
При длительно сохраняющейся клинико-лабораторной активности реактивного артрита (хронизации процесса) с системными поражениями (лихорадка, снижение массы тела, лимфоаденопатия, анемия, поражение глаз и др.), развитием рефрактерности к проводимому лечению в комплексную терапию включают базисные препараты, способные модифицировать течение заболевания (уменьшать выраженность суставного синдрома, включая болевой синдром и экссудативный компонент воспаления) и индуцировать ремиссию реактивного артрита. Базисные препараты обладают кумулятивным действием, и их лечебный эффект развивается спустя 2-6 мес. от начала терапии.
Наиболее широко для лечения реактивного артрита используются салазопроизводные — сульфасалазин (салазопиридазин), обладающий антибактериальным и иммуносупрессивным эффектом. Начальная доза препарата составляет 0,5 г/сут, в последующем ее увеличивают до 2-3 г/сут; минимальный курс лечения составляет 6-8 мес. Используются также цитостатические препараты — метотрексат по 7,5-15 мг/нед., азатиоприн (имуран) по 100-150 мг/сут. Следует отметить, что при наличии кожно-слизистых поражений у больных реактивным артритом предпочтение отдается метотрексату. Препараты хинолинового ряда (делагил 0,25 г/сут, плаквенил 0,2 г/сут) для лечения больных реактивным артритаом используются значительно реже из-за их невысокой эффективности.
При достижении ремиссии заболевания базисный препарат не отменяют, а производят коррекцию дозы в сторону уменьшения (общая длительность терапии составляет многие месяцы, а иногда и годы). При неэффективности монотерапии возможна комбинация базисных средств с различным механизмом действия, например сульфасалазин и плаквенил, метотрексат и сульфасалазин, метотрексат, сульфасалазин и плаквенил и др. При приеме базисных препаратов у пациентов возможно развитие побочных эффектов (лейко- и тромбоцитопении, частые бактериальные и вирусные инфекции и др.), в связи с чем такие больные нуждаются в тщательном мониторинге.
Установление ведущей роли провоспалительных цитокинов (ФНО-α, ИЛ-1β, ИЛ-6, ИЛ-8 и др.) в патогенезе иммуновоспалительных заболеваний суставов позволяет рассматривать их в качестве перспективных «мишеней» антиревматической терапии. Обсуждается вопрос о применении «биологигеских агентов» при тяжелых хронических вариантах течения реактивного артрита — химерных моноклональных антител к ФНО-а (инфликсимаб), рекомбинантного растворимого ФНО-α-рецептора (Etanercept), рекомбинантного растворимого антагониста ИЛ-1 (Anakinra), которые в течение ряда лет успешно используются для лечения ревматоидного артрита, анкилозирующего спондилоартрита и псориатического артрита.
В комплексной терапии реактивного артрита показано использование препарата артрофоон, оказывающего противовоспалительный и анальгетический эффекты за счет снижения концентрации ФНО-а и других провоспалительных цитокинов, играющих важную роль в патогенезе заболевания. Артрофоон назначается сублингвально в дозе 8 таб./сут (2 таб. 4 раза в день) при высокой и средней степени активности заболевания, при снижении клинико-лабораторных проявлений заболевания суточная доза уменьшается в 2 раза. С учетом базисных свойств препарата курс лечения, как правило, длительный — от 3 до 6 мес. и более (при хронических вариантах течения реактивного артрита). Побочных явлений при приеме артрофоона не зарегистрировано.
При высокой клинико-иммунологической активности заболевания, тромбоцитозе, недостаточной терапевтической эффективности проводимой комплексной терапии показано использование методов экстракорпоральной детоксикации — плазмафереза, в том числе и обменного, тромбоцитафереза, плазма- и криоплазмосорбции, гемосорбции. Выполняется 3-4 процедуры с интервалом в 3-5 дней.
В качестве патогенетической терапии при реактивном артрите используются и препараты системной энзимотерапии — вобэнзим и флогэнзим, оказывающие противовоспалительный, противоотечный, фибринолитический и иммуномодулирующий эффекты. Вобэнзим назначается в начальный период заболевания в дозе 7-10 драже 3 раза в сутки (препарат необходимо принимать за 40 мин до еды и запивать 150-200 мл воды) в течение 2-3 нед. с последующим уменьшением дозы до 15 драже в сутки. При хронизации процесса более предпочтительно назначение флогэнзима в дозе 3 драже 3 раза в сутки в течение 3-6 мес. Побочных эффектов при приеме препаратов системной терапии, как правило, не наблюдается.
Таким образом, исходя из патогенетических механизмов развития реактивного артрита мы рекомендуем следующий алгоритм терапевтигеской тактики. При наличии суставного синдрома и признаков перенесенной хламидийной инфекции (анамнез, положительные лабораторные тесты) больным назначаются фторхинолоны (ципролет 500 мг 2 раза в сутки), НПВП («стандартные» при коротком курсе и отсутствии факторов риска НПВП-гастропатии — диклофенак, аэртал, дексалгин или селективные ингибиторы ЦОГ-2; при наличии факторов риска — найз, нимесил, мовалис, целебрекс), а также препараты системной энзимотерапии (вобэнзим).
Если на фоне проводимой терапии сохраняется высокая клинико-лабораторная активность реактивного артрита, то показано назначение средних или высоких доз глюкокортикоидов per os (преднизолон 40-60 мг/сут или метипред 32-48 мг/сут) или инфузионно в варианте пульс-терапии (метипред или метипред + циклофосфан), использование методов экстракорпоральной детоксикации. При переходе заболевания в затяжную или хроническуЛ форму назначаются базисные препараты (сульфасалазин, метотрексат, имуран и др.), препараты системной энзимотерапии (флогэнзим), а также симптоматическая терапия. Длительность базисной терапии определяется динамикой реактивного артрита, но, как правило, она продолжается многие месяцы и даже годы.
Местная терапия.
При доминировании в клинической картине реактивного артрита моно- и/или олигоартрита важное значение приобретает местная терапия. Вначале при необходимости проводится пункция пораженного сустава с удалением синовиальной жидкости (и ее последующим лабораторным исследованием) и внутрисуставным введением глюкокортикоидов (дипроспан по 1 мл в коленные суставы, по 0,5 мл в голеностопные и лучезапястные суставы). В 1 мл дипроспана содержится 2 мг бетаметазона динатрия фосфата, который хорошо всасывается и обеспечивает быстрый противовоспалительный и обезболивающий эффект, и 5 мг бетаметазона дипропионата, обладающего пролонгированным действием.
Местно используют диметилсульфоксид (ДМСО) в виде аппликаций (50 % раствор на дистиллированной воде изолировано или в сочетании с анальгином (0,5 г), гепарином (5000 ЕД), гидрокортизоном (12,5 мг) ежедневно, 5-7 процедур на курс, а также НПВП в виде мазей, кремов и гелей (диклофенакол, долгит, фастум гель, финалгель и др.). Поражения кожи и слизистых оболочек при реактивном артрите, как правило, не требуют специального лечения, в то время как при развитии увеита необходимо офтальмологическое обследование с назначением глюкокортикоидов местно или системно.
При энтезопатиях, которые у больных реактивным артритм часто отличаются упорным течением, консервативное лечение заключается в ограничении физических нагрузок, применении НПВП, локальном применении глюкокортикоидов, мазей и гелей, а также физиотерапевтических процедур. Инъекции дипроспана проводятся периартикулярно в наиболее болезненную точку, определяемую пальпаторно, или в область максимальной припухлости (избегать попадания иглы в ахиллово сухожилие!).
При уменьшении воспалительных явлений назначают физиотерапевтические процедуры (лазеротерапия гелий-неоновым лазером, магнитолазеротерапия, фонофорез гидрокортизона, диатермия, УФО, парафиновые и озокеритовые аппликации ча область пораженных суставов), массаж и лечебная гимнастика. При хронических формах РеА больные нередко нуждаются в длительной реабилитационной терапии.
Диспансерное наблюдение.
После выписки из стационара больные реактивным артритом должны находиться под динамическим диспансерным наблюдением ревматолога (участкового терапевта) в течение 6 мес. после реконвалесценции при острой форме заболевания и более длительно — при хронических вариантах течения. Клинико-лабораторный контроль за активностью иммуновоспалительного процесса с выполнением общеклинического исследования крови и мочи, острофазовых реакций проводится каждые 3 мес. В случае, если больной получает цит. статические препараты, лабораторный контроль за показателями крови (количеством лейкоцитов, тромбоцитов, эритроцитов) проводится 1 раз в 2 мес.
Прогноз при реактивном артрите в основном благоприятный, по крайней мере в сравнени с такими нозологическими формами, как ревматоидный артрит или анкилозирующий спондилоартрит. Длительность болезни в среднем составляет 3-5 мес однако у части пациентов (в 10-15 % случаев) заболевание приобретает затяжное течение с выраженным суставным синдромом, поражением глаз, кожи и слизистых оболочек. У HLA-B27+ пациентов прогноз заболевания менее благоприятен: у них чаще развиваются рецидивирующий артрит, ирит, иридоциклит, энтезопатии, поражение подвздошно-крестцовых сочленений, анкилозирующий спондилит.
Болезни суставов
В.И. Мазуров
Источник
