Обострение спондилеза и остеохондроза
Итак, уважаемые читатели, мы с вами подошли наконец к рассмотрению состояния, которое современная медицина считает причиной большинства позвоночных проблем, с чем я категорически не согласен и постараюсь опротестовать распространенное мнение. Но чтобы возражать обоснованно, я прежде хочу дать вам классическое представление о болезни.
Взгляд на проблему остеохондроза за последние двести лет менялся несколько раз в зависимости от тех или иных веяний медицинской науки, или, если хотите, медицинской моды. Так, первые известные нам описания разрушительных процессов в межпозвонковых дисках были сделаны в середине XIX века. В 1857 году доктор Вирхов описал грыжу шейного диска и определил ее как «хондрому», то есть опухоль. Вслед за ним о подобных «опухолях» сообщил целый ряд других авторов.
Эта «мода» на опухоли сохранялась вплоть до 30-х годов XX века. Лишь в 1934 году доктора Пиит и Эхолс признали ошибочность подобного взгляда и предложили медицинской общественности термин «грыжа диска». С тех пор большую часть позвоночных проблем стали «списывать» на грыжи (к сожалению, такая практика не исчезла и по сей день).
Однако уже через десять лет развитие учения об инфекциях привело к тому, что поражение позвоночника и нервных корешков стали рассматривать как следствие ангины, гриппа, ревматизма и других инфекционных заболеваний. Так, например, термин «радикулит», означавший воспаление нервного корешка, подразумевал наличие инфекции.
Еще десять лет спустя во взглядах ученых произошел новый переворот, а точнее, поворот к старому и болезни позвоночника вновь стали рассматриваться как результат межпозвонковых грыж.
Примерно с 70-х годов XX века сформировался и утвердился современный взгляд на развитие остеохондроза позвоночника, но, откровенно говоря, это довольно странный взгляд, если рассматривать остеохондроз как причину болей в позвоночнике. Перечитав массу классической, традиционной медицинской литературы, я в какой-то момент вдруг понял, что многие авторы и сами-то не очень понимают (или не задумываются над этим), каким же образом остеохондроз приводит к появлению болевых ощущений в спине.
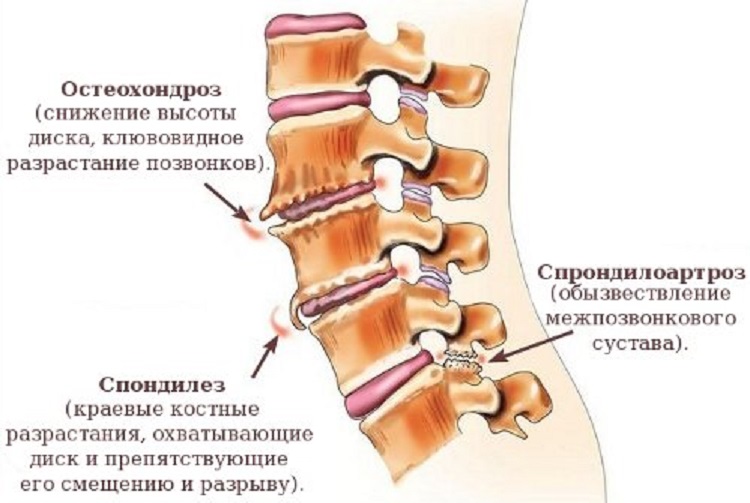
Вот типичное для большинства специальных справочников описание остеохондроза: «Остеохондроз возникает при изменении пульпозного ядра межпозвонкового диска. В начальной стадии остеохондроза наблюдаются высыхание ядра и нарушение его функции. Диск теряет упругость и эластичность, происходит перерождение фиброзного кольца, фиброзные волокна надрываются или разрываются; значительно уменьшается высота межпозвонкового диска. В дальнейшем пульпозное ядро может прорывать ослабленное фиброзное кольцо с образованием грыжи диска или продавливать позвонок с образованием грыжи Шморля».
Итак, что же получается? В соответствии со справочником, остеохондроз — это усыхание ядра и снижение высоты межпозвонковых дисков, а также образование межпозвонковой грыжи, которая почему-то рассматривается как результат остеохондроза. Но на самом деле грыжа диска является самостоятельным заболеванием и никак с остеохондрозом не связана.
Напомню, что реальные, клинически проявляющиеся грыжи не связаны с возрастным ослаблением дисков и возникают очень часто у людей молодых — даже в том возрасте, когда нет и намека на старческие изменения позвоночника! К тому же как раз у молодых пациентов проявления межпозвонковой грыжи бывают выражены особенно сильно — как раз потому, что ядро диска очень крепкое и упругое (спросите об этом любого практикующего нейрохирурга или вертеброневролога, и они вам обязательно расскажут, насколько труднее в большинстве случаев лечить терапевтическими методами именно молодых пациентов). И уж тем более грыжа Шморля вряд ли может классифицироваться как остеохондроз хотя бы по той причине, что возникает только тогда, когда диск оказывается достаточно крепким и «продавливает» костную структуру позвонка (я писал об этом выше).
Так что, дорогие читатели, давайте запомним: остеохондроз — сам по себе, а грыжа — сама по себе.
Теперь разберемся с собственно остеохондрозом (без грыжи), при котором диск уменьшается и теряет свою упругость. Но что это меняет и как вызывает появление болей? На этот вопрос ответа в традиционных справочниках нет. Они опять, снова и снова отсылают к грыже, и только к ней, как будто не бывает никаких других нарушений: мышечной ригидности и гипотонуса, смещения и блокирования межпозвонковых суставов!
Кстати говоря, мысль о смещении и блоке межпозвонковых суставов вообще является для большинства классических авторов чем-то вроде красной тряпки для быка, и если признать отдельные мышечные нарушения они хоть как-то готовы, то термин «смещение суставов» вызывает у консерваторов от медицины взрыв негодования: этого нет и не может быть, потому что не может быть никогда!
Приведу, однако, для оппонентов свой пример. Я здоровый и физически развитый мужчина. Выраженных мышечных нарушений у меня нет, я еще достаточно молод, чтобы иметь серьезные возрастные изменения дисков, да к тому же у меня сроду ничего не болело. И вот однажды утром, потянувшись за будильником, я сделал неудачное резкое движение и ощутил щелчок в шейно-грудном переходе позвоночника. Никакой боли у меня не возникло (мышечная компенсация хорошая), но на следующий день я почувствовал неудобство и напряжение в поврежденном участке, к тому же в других отделах шеи появился хруст при движении. А еще через два дня стала возникать головная боль — от напряжения, обычно к вечеру, и уменьшалась ясность мышления — также в вечерние часы.
Довольно неплохо владея мануальными приемами, я попытался провести себе манипуляцию, но это оказалось затруднительно. Тогда я обратился к другу, вместе с которым мы когда-то начинали изучать мануальную терапию. Объяснил ему, что делать, как расположить руки и в каком направлении их вести, и мы начали процедуру. После короткой подготовки он произвел необходимое движение, раздался щелчок — и мои проблемы в буквальном смысле сняло рукой! Исчезла головная боль, в голове «просветлело», не повторялся больше и хруст при движении.
А теперь давайте подумаем, что же у меня была за болезнь? Если бы я пошел на консультацию к районному невропатологу, то 80 врачей из 100 диагностировали бы у меня остеохондроз или грыжу диска и прописали бы соответствующее лечение. Но если это была грыжа, то куда и почему она исчезла? Ведь вправить грыжу практически невозможно, и тем более невозможно сделать это моментально, без вытяжения, одним лишь поворотом головы.
Если же у меня был остеохондроз, то почему он возник в таком молодом возрасте, и возник не постепенно, как ему свойственно, а сразу, в один момент? И почему этот остеохондроз исчез после одной процедуры? По-моему, дорогие читатели, никакого остеохондроза здесь не было и в помине, и единственное повреждение, которое могло развиваться подобным образом, — смещение (блок) межпозвонкового сустава.
Но вернемся к собственно остеохондрозу. Все-таки может он приводить к каким-то неприятностям или нет? Безусловно, может, но к весьма умеренным. Например к ограничению подвижности спины, что весьма естественно в пожилом возрасте. Кроме того, остеохондроз способствует появлению артроза межпозвонковых суставов. Вообще обычно две эти болезни идут рука об руку. Ну и наконец, по мере своего развития остеохондроз постепенно приводит к спондилезу.
Деформирующий спондилез в принципе является просто следующим этапом остеохондроза, или, если хотите, следующей стадией болезни. При спондилезе фиброзные волокна межпозвонкового диска медленно выдавливаются под напором веса тела за границу тел позвонков и «утягивают» спаянные с ними края позвонков, способствуя образованию костных выступов, «крючков» — остеофитов. В результате диск оказывается ограничен по бокам и «охвачен» с краев остеофитами.
В какой-то мере появление остеофитов является сохраняющей реакцией организма при «проседании» и постепенном разрушении хряща межпозвонкового диска — остеофиты не дают фиброзным волокнам еще больше расползтись в стороны. И, как правило, никакого вреда организму их появление не приносит.
В связи со сказанным выше странными представляются ситуации, когда врачи пытаются «лечить» спондилез или бороться с остеофитами — этим порой грешат некоторые врачи поликлиник. Что касается многочисленных шарлатанов, которые обещают «растворить соли и разбить костные крючки», так они просто смешны в своем невежестве.
Спондилез — это состояние, которое если возникает, то уже никогда и никуда не исчезнет, а развитие остеофитов можно лишь приостановить, замедлить (улучшив состояние дисков), но не прекратить вовсе. И еще вопрос, нужно ли вообще пытаться остановить развитие спондилеза, учитывая, что и спондилез, и образование остеофитов — это своего рода реакция стареющего организма, который старается приспособиться к происходящим в нем изменениям.
Симптомы остеохондроза и спондилеза
Как вы уже, надеюсь, поняли, с моей точки зрения, две эти болезни практически не имеют отдельных самостоятельных симптомов, кроме ограничения подвижности позвоночника и умеренных болевых ощущений. По большей части эти заболевания можно рассматривать в комплексе с артрозом межпозвонковых суставов, да они, собственно, и развиваются вместе, одновременно. То есть, если сказать яснее, с моей точки зрения боль в спине чаще всего бывает вызвана отнюдь не остеохондрозом и спондилезом. В 95 случаях из ста сильная боль в спине вызывается другими причинами и заболеваниями, которые мы уже рассмотрели в этой главе и еще рассмотрим в главе следующей.
Диагностика остеохондроза и спондилеза
Для диагностики остеохондроза и спондилеза используют рентгенографию и компьютерное томографическое обследование. На рентгеноснимках при остеохондрозе можно увидеть уменьшение расстояния между позвонками, а при спондилезе четко видны остеофиты. Компьютерная томография вдобавок позволяет оценить еще и состояние самих межпозвонковых дисков.
Лечение остеохондроза и спондилеза
Лечение остеохондроза и спондилеза должно объединять максимальный комплекс воздействий и решать несколько задач:
улучшение состояния хрящей межпозвонковых дисков;
улучшение кровообращения позвоночника и окружающих тканей;
снятие болевых ощущений;
уменьшение давления костей друг на друга и укрепление костных структур позвоночника.
Для улучшения состояния межпозвонковых дисков назначаются хондопротекторы, которые подпитывают хрящи дисков и способствуют их восстановлению. Препараты этой группы нужно принимать курсами, 2 раза в год, в течение нескольких лет.
Прием хондопротекторов желательно сочетать с одновременным использованием сосудорасширяющих средств, которые активизируют обмен веществ и кровообращение в позвоночнике, а так же позволяют питательным «строительным» веществам лучше проникать в полость пораженного сегмента позвоночника.
Эффективно улучшает кровообращение, естественно, массаж спины. При остеохондрозе позвоночника его желательно делать дважды в год, курсами по 8 — 10 сеансов. Но лучше всего стимулирует кровообращение гирудотерапия (лечение медицинскими пиявками). Использование пиявок при остеохондрозе тем более оправдано, что эти уникальные маленькие создания во время укуса впрыскивают в организм человека целый набор полезных для позвоночника ферментов. Понятно, многим трудно преодолеть естественную брезгливость и согласиться на подобное лечение, но больные, которые могут справиться с собой и решаются на курс гирудотерапии, обычно остаются очень довольны ее результатами.
Из других мероприятий, реально стимулирующих кровообращение, можно порекомендовать криотерапию. Но при лечении позвоночника этот метод должен применяться очень аккуратно и только под контролем опытного специалиста. Остальные физиотерапевтические процедуры тоже улучшают циркуляцию крови, но делают это в значительно меньшей степени, поэтому их используют лишь за неимением лучшего.
Для уменьшения болевых ощущений при остеохондрозе позвоночника традиционно используют нестероидные противовоспалительные средства, забывая при этом, что длительное их применение, по данным ряда отечественных авторов, может замедлять восстановление хрящевой ткани поврежденных межпозвонковых дисков. Поэтому я обычно соглашаюсь с кратковременным использованием противовоспалительных средств при обострениях, но возражаю против их продолжительного употребления. Ведь боль при остеохондрозе редко бывает сильной, и чаще всего ее можно перетерпеть или уменьшить другими способами, например иглотерапией, массажем, электроакупунктурой. Кроме того, в случаях появления сильной боли проводится новокаиновая блокада особенно болезненных зон позвоночника.
Для уменьшения давления костных структур соседних позвонков друг на друга и увеличения расстояния между сжатыми суставными поверхностями сочленяющихся позвонков используют тракцию (вытяжение позвоночника) и прибегают к таким вспомогательным средствам, как шейный воротник и поясничный бандаж. Тракция эффективнее действует при лечении шейного отдела позвоночника. При лечении поясничного отдела можно воспользоваться самодельным тракционным устройством, которое оборудуется на кровати больного — см. раздел о лечении межпозвонковых грыж.
Хороший эффект при лечении остеохондроза дает, кроме всего прочего, лечебная гимнастика, приведенная в X главе этой книги. Заниматься необходимо хотя бы 3 раза в неделю по 30 — 40 минут.
В заключение хочу отметить, что, хотя остеохондроз позвоночника вылечить достаточно сложно, тем не менее при проведении комплексных мероприятий удается добиться существенного улучшения, независимо от возраста больного. Подчеркиваю это специально, поскольку нередко, приходя на прием, иной пожилой больной обреченно вздыхает: «Я, доктор, собственно говоря, и не рассчитываю на хорошие результаты. Я же понимаю, что в мои годы не стоит надеяться на выздоровление». В таком случае мне всегда приходится убеждать пациента в том, что человек в любом возрасте имеет возможность быть достаточно здоровым — нужны лишь желание, сила воли, трудолюбие и рекомендации хорошего врача, которым необходимо следовать неукоснительно.
Подводя итог всему выше сказанному на тему остеохондроза, хочу сделать вывод: по-моему, настало время по-другому взглянуть на суть обменно-дистрофических заболеваний позвоночника и внести изменения в трактовку диагнозов. В тех случаях, когда врач не собирается просто отмахнуться от «назойливых» пациентов, а действительно хочет помочь больным, для определения необходимого лечения ему потребуется более детальный разбор диагнозов и одним упрощенным термином «остеохондроз» здесь не обойтись.
К примеру, полный диагноз некоторых состояний мог бы выглядеть так: «смещение межпозвонкового сустава С1 — С2 (между первым и вторым шейными позвонками) на фоне общего мышечного гипотонуса». Или так: «ригидность поясничных мышц на фоне болезни Шейермана, протрузия диска L5 — S1 (пояснично-крестцового перехода)». Конечно, сформулировать и записать такой длинный диагноз несколько сложнее и ответственнее, чем уложиться в два слова «остеохондроз позвоночника». Но если врач действительно хочет назначить эффективное лечение, он в любом случае должен детализировать причины заболевания, и ничего не объясняющий диагноз остеохондроз его в таком случае не устроит.
Статья доктора Евдокименко© для книги «Боль в спине и шее», опубликована в 2001 году. Отредактирована в 2011г. Все права защищены.
Источник
Среди всех заболеваний суставного характера остеохондроз и деформирующий спондилез грудного отдела позвоночника занимают лидирующее место. Патологический процесс приводит к скованности позвоночного столба и исключает множество движений из-за разрастания остеофитов.
Недуг плохо поддается терапии, и нередко становится причиной потери работоспособности и инвалидизации пациента. Для облегчения болевого синдрома чаще используют симптоматическое лечение. К оперативному вмешательству прибегают в крайнем случае и только по показаниям.

Причины возникновения деформирующего спондилеза грудного отдела позвоночника
С точки зрения ревматологии, спондилез является логическим продолжением остеохондроза. Недуг можно считать своего рода защитно-компенсаторным процессом, направленным на заполнение возникших в позвонке трещин и эрозий с помощью костных разрастаний — остеофитов.
Причины деформирующего спондилеза довольно разнообразны. Заболевание чаще возникает у людей преклонного возраста, а также у лиц, много времени проводящих в сидячем положении или испытывающих высокие физические нагрузки.
Ускорить появление дистрофических изменений могут следующие факторы:
- долговременное нарушение осанки, заложенное еще в молодом возрасте;
- деформация шейных или поясничных позвонков;
- плоскостопие, заболевание суставов нижних конечностей, неверное перераспределение нагрузки тела, неодинаковая длина ног;
- переохлаждение;
- ранее перенесенный или присутствующие остеопатии позвоночного столба (остеопороз);
- ожирение;
- врожденные или приобретенные аномалии костных структур (дисплазии, сколиоз);
- нарушение обмена веществ;
- гормональные расстройства (беременность, климакс).
Первые симптомы и признаки
Нередко спондилез начинается бессимптомно и выявляется только на МРТ или рентгене. Но чаще недуг проявляет себя болями в грудном отделе и зоне эпигастрия, нередко появление утренней скованности в спине.
Дискомфорт в грудном отделе может усиливаться в следующих случаях:
- при глубоком и частом дыхании;
- наклонах вперед;
- после физической или нервной нагрузки.
Очагом неприятных ощущений становится межлопаточное пространство или какая-то одна лопатка. Зачастую боль отдает в ребра по типу грудного радикулита. Иногда симптоматика спондилеза напоминает сердечный приступ и сопровождается поверхностным дыханием, чувством скованности, потливостью.
Нарушение кровообращения в грудном сегменте вызывает проблемы в шейном и поясничном отделах позвоночника, провоцирует зябкость, похолодание и онемение верхних конечностей, ломкость ногтей, изредка тремор рук. Возможен абдоминальный синдром с болями и спазмами в подложечной области.
На рентгеновском снимке хорошо заметны костные наросты, на последней стадии недуга выступающие далеко за пределы позвонка. При тяжелой дистрофии костных структур остеофиты спаиваются между собой, приводя к ограничению подвижности и развитию спондилоартроза. Происходящее при этом защемление нервных окончаний провоцирует сильнейшие боли в спине по типу радикулопатии.
Как связаны остеохондроз и деформирующий спондилез
Остеохондроз и спондилез развиваются одновременно и имеют сходную симптоматику. Эти две болезни практически неотделимы и всегда развиваются в комплексе. Рассмотрим, почему так происходит.
Остеохондроз представляет собой постепенное разрушение хрящевых тканей позвоночника с последующим сближением двух соседних сегментов. В результате они начинают задевать друг друга и сдавливать спинномозговые нервы, отходящие от основного ствола.
Спондилез развивается на последней стадии остеохондроза, когда от фиброзно-хрящевого образования уже мало что остается. Организм с помощью дополнительных наростов костной ткани пытается компенсировать нанесенный вред и восстановить амортизационные свойства позвоночника.
В принципе, сами костные наросты большой опасности не представляют. Их можно воспринимать как попытку организма приспособиться к происходящим патологическим изменениям. Проблемой становится все большее увеличение размеров остеофитов и их быстрое срастание.
Различные методы лечения недуга
К терапии дегенеративных изменений в позвоночнике разрешается приступать только после полного обследования и постановки диагноза. Для облегчения симптомов спондилеза применяют лекарственное и хирургическое лечение, физиопроцедуры, ЛФК, тракцию позвоночника и прочие методы восстановления.
Медикаментозная терапия
К лекарственным средствам при борьбе со спондилезом прибегают с одной целью — избавить пациента от выматывающей боли. Для этого назначают препараты следующих групп:
- НПВП (противовоспалительные нестероидные таблетки и мази) — Мелоксикам, Диклофенак, Напроксен, Кетонал, Индометацин, Мовалис;
- при сильных болях в схему терапии включают наркотические анальгетики — Трамадол;
- мышечные спазмы снимают миорелаксантами — Баклофеном, Тизанидином, Мидокалмом;
- для улучшения сна и устранения раздражительности назначают антидепрессанты — Дулоксетин, Доксепин, Амитриптилин;
- стимулировать кровообращения в тканях хряща помогают Агапурин, Актовегин, Бетагистин. Продектин.
Симптоматическое лечение грудного сегмента позвоночного столба рекомендуется сочетать с поливитаминами и хондропротекторами: Афлутопом, Румалоном, Кокарнитом, Флексиново.
При нестерпимых болях, когда мази, таблетки и уколы уже не помогают, проводят паравертебральные блокады Новокаином, Дипроспаном, Меркаином, Дексаметазоном, Лидокаином. Эффект от подобной терапии держится 2–3 суток. Этого периода вполне хватает для устранения большей части симптомов.
Физиотерапия
Современные физиотерапевтические процедуры не только уменьшают дискомфорт и воспаление в спине, но и замедляют разрушение фиброзно-хрящевых тканей, предупреждают развитие дегенеративных процессов в грудном сегменте позвоночника.
Для лечения деформирующего спондилеза чаще всего назначают:
- электрофорез или фонофорез с растворами Новокаина и Лидокаина;
- СМТ (синусоидальные модулированные токи);
- амплипульстерапию.
При доминировании проявлений спондилоартроза в грудном отделе применяют УФО, УВЧ в умеренном тепловом режиме, индуктотермию, магнитотерапию. Хороший обезболивающий и противовоспалительный эффект дают местные грязевые аппликации на позвоночник.
Оперативное лечение
Необходимость в нейрохирургическом вмешательстве при терапии дегенеративно–дистрофических изменений возникает нечасто, примерно у 5–6% болеющих.
Абсолютными показаниями к операции служат:
- ярко выраженное смещение позвонков в грудном отделе;
- частые защемления нервных окончаний, сопровождающиеся невыносимыми болями;
- парез крупных мышц плеча и предплечья;
- выпадение фиброзно-хрящевой ткани с развитием стойкого воспаления и интенсивным дискомфортом;
- большой размер грыжи межпозвонкового диска.
Оперативное вмешательство заключается в удалении остеофитов и стабилизации позвонков с помощью спондилодеза. Такое лечение требует длительного восстановления, когда пациенту запрещается делать излишние движения и нагружать себя физически.
Лечебная гимнастика
Существует ряд упражнений для укрепления грудного отдела, заметно облегчающих течение недуга. Особую роль в борьбе со спондилезом грудного отдела отводят комплексу специальных упражнений. С помощью гимнастики можно укрепить мышечный корсет спины, разгрузить позвоночник, уменьшить боли и улучшить подвижность.
Более того, правильно подобранный комплекс ЛФК способен замедлить разрушение тканей хряща и предупредить переход спондилеза в спондилоартроз, а значит продлить годы активности больного.
Народные методы
На начальных стадиях недуга ркомендуется совместно с классической медицинской помощью использовать нетрадиционные методы. Лечение травами дает неплохой эффект и помогает справиться с мучительной симптоматикой не выходя из дома.
Например, мазь из шишек хмеля хорошо расслабляет мускулатуру, снимает спазмы и воспаление. Готовят ее из высушенного и измельченного в порошок сырья, смешанного с несоленым свиным жиром в равных долях. Снадобье настаивают 2–3 дня и используют для нанесения на больное место.
Хорошо улучшает кровообращение в пораженном отделе позвоночника и возвращает подвижность мазь с почками березы. Берут 2 стакана майских, еще липких зачатков и смешивают с 700 мл коровьего масла. Смесь ставят в горячую духовку и оставляют томиться 20–30 минут. Используют на ночь.
Еще один эффективный способ лечения болей в грудном отделе — растирка на основе камфорного спирта, йода и водки в пропорции 1:1:30. В смесь добавляют 10 измельченных таблеток аспирина и оставляют до полного растворения ингредиентов. Средство отлично прогревает и быстро устраняет боль.
Расслабляет мышцы, снимает воспаление и успокаивает простое обертывание. Процедура усиливает кровообращение, выводит из тканей продукты метаболизма и повышает резистентность организма.
Для манипуляции понадобится шерстяное одеяло, покрытое полиэтиленом. Сверху кладут смоченную в солевом растворе и хорошо отжатую простынь. Пациента полностью заворачивают в этот «компресс» и оставляют на 50–60 минут. После процедуры следует принять душ и отдохнуть 1–2 часа. Лечебный курс включает в себя 13–15 сеансов.
Вытяжка позвоночника
Тракция грудного отдела — довольно сложная манипуляция. Выполнять ее можно только в условиях физкабинета или санаторно-курортного комплекса с использованием современного оборудования.
Проведение подобного мероприятия в домашних условиях сопряжено с большим риском и может привести к тяжелым осложнениям — активизации воспалительного процесса не только в позвонках грудного сегмента, но и в поясничном и шейном отделах.
После каждого сеанса для предупреждения смещения костных структур и закрепления эффекта больному рекомендуется полежать не менее 2 часов, а затем зафиксировать растянутый позвоночный столб ортезом.
Для достижения хорошего терапевтического результата следует провести 15–20 лечебных процедур. Периодичность сеансов зависит от реакции организма.
Корсетирование
При спондилезе грудного сегмента позвоночника необходимо ношение корсета. Ортопедическое приспособление следует надевать каждый день на 2–4 часа или использовать его для уменьшения нагрузки на позвоночник во время физических работ.
Постоянное ношение корсета может привести к атрофии прямых мышц спины и еще большему усугублению болезненного состояния. Поэтому после создания крепкого мышечного корсета с бандажом лучше расстаться либо надевать его только в случае острой необходимости.
Иглорефлексотерапия
Для облегчения болей в спине широко применяется акупунктура.
Неплохой способ уменьшить неприятные ощущения в спине. Кроме того, иглы, вводимые в строго определенные точки, помогают стимулировать защитные силы организма и способствуют выработке собственных обезболивающих ферментов. В особо тяжелых случаях иглы стимулируют электрическими импульсами.
Профилактика остеохондроза и деформирующего спондилеза грудного отдела позвоночника
Определиться с мерами профилактики помогают причины болезни — именно они указывают на слабые места, которыми следует заняться в первую очередь. Для предупреждения болезней позвоночника рекомендуется обратить внимание на такие моменты:
- на рабочем месте сидеть в удобном кресле, правильно рассчитав высоту стола;
- несколько раз в день делать легкую гимнастику для расслабления и укрепления мышц спины;
- с раннего возраста следить за осанкой;
- использовать любую возможность для прохождения курса массажа;
- заниматься плаванием, делать утреннюю зарядку;
- следить за питанием и весом.
Если мышцы спины ослаблены, то позвоночный столб становится неустойчивым, отдельные элементы начинают смещаться относительно центра, вызывая раздражение и боль, появление грыж и костных наростов.
Заключение
Все описанные выше способы лечения остеохондроза и деформирующего спондилеза в грудном отделе позвоночника заметно облегчают течение недуга, уменьшают выраженность симптомов и повышают качество жизни больного.
Однако надеяться на полное выздоровление не стоит — дистрофия хрящевой ткани необратима. Можно лишь замедлить механизмы разрушения и на время стабилизировать состояние костных структур.
Источник
