Общие принципы лечения вывихов
Ìèíèñòåðñòâî îáðàçîâàíèÿ Ðîññèéñêîé Ôåäåðàöèè
Ïåíçåíñêèé Ãîñóäàðñòâåííûé Óíèâåðñèòåò
Ìåäèöèíñêèé Èíñòèòóò
Êàôåäðà Òðàâìàòîëîãèè
Çàâ. êàôåäðîé ä. ì. í.,
íà òåìó:
«Îáùèå ïðèíöèïû ëå÷åíèÿ ïåðåëîìîâ è âûâèõîâ»
Âûïîëíèëà: ñòóäåíòêà V êóðñà
Ïðîâåðèë: ê. ì. í., äîöåíò
Ïåíçà 2008
Ïëàí
1. Ïåðâàÿ ïîìîùü
2. Ñïåöèôè÷åñêîå ëå÷åíèå
3. Çàêðûòàÿ ðåïîçèöèÿ
4. Èììîáèëèçàöèÿ
5. Öèðêóëÿðíàÿ ãèïñîâàÿ ïîâÿçêà
6. Ëîíãåòû
7. Ñèíòåòè÷åñêèå ìàòåðèàëû
8. Îñëîæíåíèÿ ïðè èììîáèëèçàöèè ãèïñîâûìè ïîâÿçêàìè
9. Îòêðûòûå ïåðåëîìû
10. Âûâèõè
11. Ïåðåëîìû ó äåòåé
Ëèòåðàòóðà
1. Ïåðâàÿ ïîìîùü
Ïåðâàÿ ïîìîùü ïàöèåíòó ñ âîçìîæíûì ïåðåëîìîì îêàçûâàåòñÿ íà ìåñòå ïðîèñøåñòâèÿ; îñíîâîé íåîòëîæíîãî ëå÷åíèÿ ÿâëÿåòñÿ øèíèðîâàíèå. Ïîïûòêè ðåïîçèöèè ïåðåëîìà èëè âûâèõà íà ìåñòå ïðîèñøåñòâèÿ, êàê ïðàâèëî, íå ïðåäïðèíèìàþòñÿ, åñëè òîëüêî íåò óãðîçû äëÿ æèçíè ïàöèåíòà (èëè äëÿ åãî êîíå÷íîñòè). Ñèòóàöèè, êîãäà äâèæåíèå â ïîâðåæäåííîé êîíå÷íîñòè áûâàåò âîçìîæíûì áåç ïðåäâàðèòåëüíîãî øèíèðîâàíèÿ, î÷åíü ðåäêè. Àäåêâàòíîå øèíèðîâàíèå ïðåäîòâðàùàåò äàëüíåéøåå ïîâðåæäåíèå êîñòè è ìÿãêèõ òêàíåé, ïðåäóïðåæäàåò îñëîæíåíèÿ, óìåíüøàåò áîëü è äåëàåò âîçìîæíîé áîëåå ðàííþþ òðàíñïîðòèðîâêó ïîñòðàäàâøåãî. Ñàìè øèíû äîëæíû áûòü ïðàêòè÷íûìè, íàäåæíûìè è ýôôåêòèâíûìè. Çäåñü óìåñòíî è ïðèìåíåíèå èìïðîâèçèðîâàííûõ øèí, äëÿ êîòîðûõ ìîæåò èñïîëüçîâàòüñÿ ëþáîé ïîäðó÷íûé ìàòåðèàë — îò ãàçåòû äî ïîëîòåíöà.  áîëüøèíñòâå ñëó÷àåâ âïîëíå äîñòóïíû øèíû èç áîëåå ïîäõîäÿùåãî ìàòåðèàëà (äåðåâî, ìåòàëë), à òàêæå íàäóâíûå øèíû, êîòîðûå èñïîëüçóþòñÿ íàðÿäó ñî ñïåöèàëüíûìè óñòðîéñòâàìè, ïðåäíàçíà÷åííûìè äëÿ îïðåäåëåííûõ ïåðåëîìîâ (íàïðèìåð, øèíû Òîìàñà, Ãîâàðäà è Ñåéåðà). Âðà÷è è ïåðñîíàë, îêàçûâàþùèå íåîòëîæíóþ ïîìîùü, äîëæíû õîðîøî çíàòü ðàçëè÷íûå øèíû è óìåòü ïðàâèëüíî èõ íàêëàäûâàòü.
2. Ñïåöèôè÷åñêîå ëå÷åíèå
Ïîñëå îñìîòðà ïàöèåíòà, îöåíêè åãî ñîñòîÿíèÿ è èììîáèëèçàöèè îáëàñòè ïåðåëîìà ïðîâîäèòñÿ ðÿä ëå÷åáíûõ ìåðîïðèÿòèé. Âðà÷ äîëæåí ïîïûòàòüñÿ çàêðûòûì ñïîñîáîì ïðèäàòü àíàòîìè÷åñêîå ïîëîæåíèå îòëîìêàì êîñòè (íàñêîëüêî ýòî âîçìîæíî) â íàäåæäå âîññòàíîâèòü íîðìàëüíóþ ôóíêöèþ è âíåøíèé âèä êîíå÷íîñòè â ìàêñèìàëüíî êîðîòêèå ñðîêè. Ïîñêîëüêó ñî âðåìåíåì ïðîèñõîäèò ðåôîðìèðîâàíèå è ìîäåëèðîâàíèå àíàòîìè÷åñêèõ ñòðóêòóð ÷åëîâå÷åñêîãî òåëà, òî÷íîå ñîïîñòàâëåíèå ôðàãìåíòîâ êîñòè íå âñåãäà íåîáõîäèìî, îñîáåííî åñëè íåò óãëîâîé èëè ðîòàöèîííîé äåôîðìàöèè, à óêîðî÷åíèå êîíå÷íîñòè íå ñëèøêîì âåëèêî. Îäíàêî âðà÷ äîëæåí ïîïûòàòüñÿ âîññòàíîâèòü íîðìàëüíóþ ôóíêöèþ ñóñòàâîâ âûøå è íèæå ìåñòà ïåðåëîìà. Âàæíîå çíà÷åíèå èìååò òàêæå ïî÷òè ïîëíîå ðåïîíèðîâàíèå âíóòðèñóñòàâíûõ ïåðåëîìîâ. Íåîáõîäèìî ó÷èòûâàòü åùå äâà âàæíûõ ìîìåíòà: ðåäóêöèÿ íå äîëæíà ïðîèçâîäèòüñÿ ñëèøêîì áûñòðî, åñëè ýòî ñîïðÿæåíî ñ îïàñíîñòüþ äëÿ ïàöèåíòà; íèêîãäà íå ñëåäóåò ïðèáåãàòü ê ôîðñèðîâàííûì ìàíèïóëÿöèÿì ñ ïåðåëîìîì äëÿ äîñòèæåíèÿ àíàòîìè÷åñêîé öåëîñòíîñòè êîñòè.
3. Çàêðûòàÿ ðåïîçèöèÿ
Ïåðåëîìû ðåïîíèðóþò òðàêöèåé èëè òðàêöèåé ñ äîïîëíèòåëüíûìè ìàíèïóëÿöèÿìè ñ îòëîìêàìè. Òðàêöèÿ òðåáóåò èñïîëüçîâàíèÿ ìÿãêèõ òêàíåé äëÿ ïîääåðæèâàíèÿ è óêðåïëåíèÿ ìåñòà ïåðåëîìà ïîñëå ñîïîñòàâëåíèÿ êîíöîâ êîñòè. Âîññòàíîâëåíèå öåëîñòè êîñòè ìîæåò áûòü çàòðóäíåíî ïðè íàëè÷èè îáøèðíîé ãåìàòîìû â ìåñòå ïåðåëîìà, à òàêæå â òîì ñëó÷àå, åñëè ìÿãêèå òêàíè ìåøàþò ðåïîçèöèè êîñòè èëè êîñòü çàõëåñòíóòà «ïåòëåé» èç ìÿãêèõ òêàíåé. Òðàêöèÿ âñåãäà âûïîëíÿåòñÿ ïî ïðîäîëüíîé îñè êîñòè. Êîãäà ïîïûòêà ìàíèïóëÿöèè ñ ïåðåëîìîì ïðè òðàêöèè óäàëàñü, ïåðåõîäÿò ê ìàíèïóëÿöèè ñ äèñòàëüíûì ôðàãìåíòîì, êîòîðûé ìîæåò áûòü ñìåùåí è óäåðæàí íàäåæíåå, ÷åì ïðîêñèìàëüíûé.
Äëÿ âîññòàíîâëåíèÿ öåëîñòè êîñòè è ñîçäàíèÿ áëàãîïðèÿòíûõ óñëîâèé âàæíà àäåêâàòíàÿ àíåñòåçèÿ. Ñóùåñòâóåò ðÿä ìåòîäîâ ìåñòíîé àíåñòåçèè, ïðèìåíÿåìîé ïðè ðåäóêöèè: ìåñòíàÿ èíôèëüòðàöèÿ àíåñòåòèêà â ãåìàòîìó â îáëàñòè ïåðåëîìà; ðåãèîíàðíàÿ âíóòðèâåííàÿ àíåñòåçèÿ êîíå÷íîñòè; ðåãèîíàðíàÿ áëîêàäà è âíóòðèâåííîå ââåäåíèå ñåäàòèâíûõ ïðåïàðàòîâ, ÷òî âûçûâàåò íåêîòîðóþ àìíåçèþ. Ìîæåò ïîòðåáîâàòüñÿ è îáùàÿ àíåñòåçèÿ, îñîáåííî ó äåòåé.
 íåêîòîðûõ ñëó÷àÿõ çàêðûòàÿ ðåïîçèöèÿ ïðîòèâîïîêàçàíà: ïðè íåçíà÷èòåëüíîì ñìåùåíèè; ïðè íàëè÷èè ïðÿìûõ ïîêàçàíèé ê îïåðàòèâíîìó âìåøàòåëüñòâó è ðåïîçèöèè. Õèðóðãè÷åñêàÿ îïåðàöèÿ ïîêàçàíà â ñëåäóþùèõ ñëó÷àÿõ: ïðè íàëè÷èè ïåðåëîìîâ, ïðè êîòîðûõ âîññòàíîâëåíèå öåëîñòíîñòè êîñòè íåâîçìîæíî ââèäó íåñòàáèëüíîñòè îòëîìêîâ ïðè ðåïîçèöèè; ïðè ïåðåëîìàõ âñëåäñòâèå ÷ðåçìåðíîãî íàïðÿæåíèÿ; ïðè âíóòðèñóñòàâíûõ ïåðåëîìàõ ñî ñìåùåíèåì; ïðè ïåðåëîìàõ, ñî÷åòàþùèõñÿ ñ ïîâðåæäåíèåì àðòåðèé; ïðè ïåðåëîìàõ êîñòåé, ïîðàæåííûõ ìåòàñòàçàìè; ïåðåëîìàõ ó ïàöèåíòîâ, êîòîðûå íå ìîãóò äëèòåëüíîå âðåìÿ îñòàâàòüñÿ â ïîñòåëè; ïðè îòñóòñòâèè äîñòàòî÷íîãî êîëè÷åñòâà ìÿãêèõ òêàíåé äëÿ êîððåêöèè.
4. Èììîáèëèçàöèÿ
Èììîáèëèçàöèÿ ìåñòà ïåðåëîìà ïîñëå ðåïîçèöèè êîñòè íåîáõîäèìà äëÿ ñîõðàíåíèÿ äîñòèãíóòîãî ñòîÿíèÿ îòëîìêîâ è ïðåäóïðåæäåíèÿ ÷ðåçìåðíîé íàãðóçêè â îáëàñòè ïåðåëîìà. Èììîáèëèçàöèÿ íå äîëæíà îãðàíè÷èâàòü ïîäâèæíîñòü íåïîâðåæäåííûõ ñóñòàâîâ (îñîáåííî ó âçðîñëûõ) è ìåøàòü ïàöèåíòó ïåðåäâèãàòüñÿ. Äëÿ èììîáèëèçàöèè ìåñòà ïåðåëîìà ìîæåò èñïîëüçîâàòüñÿ ãèïñîâàÿ èëè ñèíòåòè÷åñêàÿ ïîâÿçêà, âûòÿæåíèå èëè ôèêñàöèÿ.  äàííîé ãëàâå îáñóæäàåòñÿ òîëüêî èììîáèëèçàöèÿ ñ ïîìîøüþ ãèïñîâîé èëè ñèíòåòè÷åñêîé ïîâÿçêè.
Ãèïñîâàÿ ïîâÿçêà ïðåäñòàâëÿåò ñîáîé ìàðëþ, ïðîïèòàííóþ äåêñòðîçîé èëè êðàõìàëîì è ïîëóãèäðèðîâàííûì ñóëüôàòîì êàëüöèÿ. Ïðè ñîåäèíåíèè ñ âîäîé ãèïñ êðèñòàëëèçóåòñÿ ñ âûäåëåíèåì òåïëà. Âðåìÿ çàòâåðäåâàíèÿ ãèïñà ïðÿìî ïðîïîðöèîíàëüíî òåìïåðàòóðå âîäû è êîëè÷åñòâó âûäåëÿåìîãî òåïëà ïðè ðåàêöèè ïðèñîåäèíåíèÿ êàëüöèåì ìîëåêóë âîäû. ×åì ãîðÿ÷åå âîäà, òåì áûñòðåå ïðîèñõîäèò çàòâåðäåâàíèå ãèïñà è òåì áîëüøå âûäåëÿåòñÿ òåïëà. Îáðàçóþùååñÿ òåïëî ìîæåò âûçâàòü äèñêîìôîðò ó ïàöèåíòà è (ïðè îòñóòñòâèè ïðîêëàäêè) äàæå îæîã. Êðèñòàëëèçàöèÿ ãèïñà ìîæåò áûòü çàìåäëåíà ïðè èñïîëüçîâàíèè õîëîäíîé âîäû èëè ïðè äîáàâëåíèè â âîäó ñîëè.
Ïðè íåêîòîðûõ ïåðåëîìàõ íàêëàäûâàåòñÿ öèðêóëÿðíàÿ ïîâÿçêà èëè øèíà. Îáû÷íî èììîáèëèçóþòñÿ ñóñòàâû âûøå è íèæå ìåñòà ïåðåëîìà. Êðîìå òîãî, ïîâÿçêîé óäåðæèâàþòñÿ îòëîìêè êîñòè ïîñëå åå ðåïîçèöèè. Äëÿ ýòîãî êîíå÷íîñòü íåîáõîäèìî îáåðíóòü âàòîé, òðèêî è íàëîæèòü òðè ñëîÿ ãèïñîâîãî áèíòà. Åñëè ïðåäïîëàãàåòñÿ ðàçâèòèå îòåêà, òî êîñòíûå âûñòóïû ñëåäóåò õîðîøî óêðûòü âàòîé äî íàëîæåíèÿ ãèïñîâîé ïîâÿçêè.
5. Öèðêóëÿðíàÿ ãèïñîâàÿ ïîâÿçêà
Ñóùåñòâóåò ðÿä ðåêîìåíäàöèé ïî íàëîæåíèþ öèðêóëÿðíîé ãèïñîâîé ïîâÿçêè. Ïðåæäå ÷åì ãèïñîâûé áèíò áóäåò îïóùåí â âîäó, åãî ñëåäóåò ðàçâåðíóòü íà 5-7,5 ñì, ñ òåì, ÷òîáû åãî êîíåö ìîæíî áûëî ëåãêî íàéòè.  áîëüøèíñòâå ñëó÷àåâ èñïîëüçóåòñÿ òåïëàÿ âîäà. Ãèïñîâûé áèíò äîëæåí áûòü êàê ìîæíî øèðå, ÷òîáû ïîêðûòü âñþ ïîðàæåííóþ îáëàñòü. Åãî äåðæàò â âîäå äî ïðåêðàùåíèÿ âûäåëåíèÿ ïóçûðüêîâ âîçäóõà. Çàòåì åãî áåðóò çà îáà êîíöà è îòæèìàþò âîäó, íå âûêðó÷èâàÿ; ïðè ýòîì íåæåëàòåëüíî «ðàçìàòûâàíèå» áèíòà.
Ïîâÿçêà âñåãäà íàêëàäûâàåòñÿ â òîì æå íàïðàâëåíèè, ÷òî è âàòíàÿ ïðîêëàäêà; åå ñëåäóåò íàêàòûâàòü äîìèíèðóþùåé ðóêîé áåç ïåðåìåùåíèÿ ïàöèåíòà âî âðåìÿ ïðîöåäóðû áèíòîâàíèÿ. Êàæäûé ïîñëåäóþùèé ñëîé áèíòà äîëæåí ïîêðûâàòü ïðåäûäóùèé íà 50%; áèíòîâàíèå ïðîèçâîäèòñÿ íåïðåðûâíî. Ïîâÿçêà ìîäåëèðóåòñÿ ëàäîíÿìè (âîçâûøåíèÿ â ìåñòå îòõîæäåíèÿ áîëüøîãî ïàëüöà). Òàê êàê ïî êðàÿì ïîâÿçêà èíîãäà èñòîí÷àåòñÿ, ïîìîùíèê ìîæåò ïîäîãíóòü åå, îáåñïå÷èâ, òàêèì îáðàçîì, ðàâíîìåðíîñòü ïîêðûòèÿ, îñîáåííî ó åå íèæíåãî êðàÿ. Áèíò ñëåäóåò íàêëàäûâàòü ñ ìèíèìàëüíûì íàòÿæåíèåì, íè â êîåì ñëó÷àå íå ìåíÿÿ åãî íàïðàâëåíèÿ. Ñðàçó æå ïîñëå íàëîæåíèÿ ïîâÿçêó ñëåäóåò ïðèãëàäèòü è îòìîäåëèðîâàòü (âîçâûøåíèÿìè ëàäîíåé) â íàïðàâëåíèè, ïðîòèâîïîëîæíîì õîäó áèíòîâàíèÿ, ÷òî ïîçâîëÿåò ïîëó÷èòü ãîìîãåííóþ ôîðìó.
 òåõ ñëó÷àÿõ, êîãäà äëÿ èììîáèëèçàöèè ñóñòàâà ïîâÿçêà íàêëàäûâàåòñÿ â íåñêîëüêî ñëîåâ, ìîæíî ïðèáåãíóòü ê äîïîëíèòåëüíûì ìàíèïóëÿöèÿì â ìåñòå ïåðåëîìà, ÷òîáû îáåñïå÷èòü íàäëåæàùóþ ðåïîçèöèþ îòëîìêîâ, ïîêà ãèïñ åùå íå çàòâåðäåë.
Ìîäåëèðîâàíèå, îñóùåñòâëÿåìîå, êàê óæå îòìå÷àëîñü, âîçâûøåíèÿìè ëàäîíåé, äîëæíî áûòü çàâåðøåíî äî êðèñòàëëèçàöèè ãèïñà. Ãèïñ íåëüçÿ ïîäâåðãàòü ðåêðèñòàëëèçàöèè, ïîýòîìó ïðè íåîáõîäèìîñòè êîððåêöèè ïîâÿçêè åãî íóæíî ñëîìàòü; îäíàêî èììîáèëèçàöèÿ â ýòîì ñëó÷àå áóäåò íåýôôåêòèâíîé.
Ãèïñîâàÿ ïîâÿçêà äîëæíà áûòü íàëîæåíà òàê, ÷òîáû îíà äëèòåëüíîå âðåìÿ ëåãêî ïåðåíîñèëàñü ïàöèåíòîì. Åå ñëåäóåò ïðèâåñòè â ïîðÿäîê è îáðåçàòü äî òðåáóåìîé äëèíû, ïîñëå ÷åãî îñíîâó ìîæíî ïîäâåðíóòü èëè çàãíóòü êíàðóæè è ïðèæàòü ñâåðõó îäíèì ñëîåì áèíòà.
Ïîñëå òîãî êàê ïîâÿçêà íàëîæåíà, îòìîäåëèðîâàíà è ðàçãëàæåíà, åé äàþò âûñîõíóòü. Ãèïñ çàñòûâàåò â òå÷åíèå 15 — 30 ìèíóò, íî äëÿ åãî ïîëíîãî çàòâåðäåíèÿ íåîáõîäèìî ïðèìåðíî 24 ÷àñîâ.  òå÷åíèå ýòîãî âðåìåíè ïîâÿçêà íå äîëæíà èñïûòûâàòü íàãðóçîê èëè ïîäâåðãàòüñÿ âîçäåéñòâèþ âëàãè.
6. Ëîíãåòû
Ãèïñîâûå ëîíãåòû íàêëàäûâàþò ïðè íåêîòîðûõ ïåðåëîìàõ, à òàêæå ïðè îòåêå ìÿãêèõ òêàíåé. Ëîíãåòà ïîçâîëÿåò îñóùåñòâëÿòü (ïðè íåîáõîäèìîñòè) âèçóàëüíûé êîíòðîëü è ëå÷åáíûå ìåðîïðèÿòèÿ â îáëàñòè ïåðåëîìà.
Ëîíãåòà ïîçâîëÿåò òàêæå îáåñïå÷èòü íàäëåæàùóþ èììîáèëèçàöèþ áåç îïàñåíèÿ îñòàòî÷íûõ ÿâëåíèé âñëåäñòâèå ñäàâëåíèÿ ñîñóäîâ è íåðâîâ.
Ñóùåñòâóåò íåñêîëüêî ñïîñîáîâ èçãîòîâëåíèÿ òàêîé ïîâÿçêè, íî â ïðèíöèïå ëîíãåòà ïðåäñòàâëÿåò ñîáîé îäèí ñëîé òðèêîòàæíîé îñíîâû ñ âàòíîé ïðîêëàäêîé (èëè áåç íåå) è ïðèìåðíî 10 ñëîåâ ãèïñîâûõ áèíòîâ, îáðåçàííûõ äî ñîîòâåòñòâóþùåé äëèíû. Êðàÿ ëîíãåòû äîëæíû áûòü îòìîäåëèðîâàíû è ðàçãëàæåíû, ÷òîáû íå ïðè÷èíÿòü íåóäîáñòâà áîëüíîìó. Ëîíãåòà íàêëàäûâàåòñÿ âî âëàæíîì ñîñòîÿíèè è ïîìåùàåòñÿ íà âàòíóþ èëè ýëàñòè÷íóþ ïðîêëàäêó. Òàêàÿ ïðîêëàäêà íå äîëæíà ïðèëåãàòü ñëèøêîì òóãî èëè ñäàâëèâàòü ñîñóäû è íåðâû. Ñóùåñòâóåò ìíîæåñòâî ãîòîâûõ ëîíãåò, êîòîðûå ìîæíî èñïîëüçîâàòü òàì, ãäå îíè ñïîñîáíû îáåñïå÷èòü óäîáíóþ èììîáèëèçàöèþ òîãî èëè èíîãî ó÷àñòêà.
7. Ñèíòåòè÷åñêèå ìàòåðèàëû
Íåêîòîðîå âðåìÿ ãîòîâûå ïîâÿçêè èç ñèíòåòè÷åñêèõ ìàòåðèàëîâ èìåëèñü â ñâîáîäíîé ïðîäàæå. Ðàíüøå äëÿ èõ èñïîëüçîâàíèÿ áûë íåîáõîäèì ñïåöèàëüíûé èñòî÷íèê ñâåòà èëè òðåáîâàëîñü êàêîå-òî èíîå óñòðîéñòâî äëÿ òîãî, ÷òîáû øèíà ñîîòâåòñòâîâàëà ìåñòó ïåðåëîìà.  íàñòîÿùåå âðåìÿ ïðèìåíÿþòñÿ íîâûå ìàòåðèàëû, êîòîðûå ìîæíî ïîãðóæàòü â õîëîäíóþ âîäó, ðàñêàòûâàòü, êàê ãèïñîâûé áèíò, è ëåãêî ìîäåëèðîâàòü. Ïðåèìóùåñòâ ó ñèíòåòè÷åñêèõ ïîâÿçîê ìíîãî: îíè ëåãêè, óäîáíû, ïðî÷íû è âîäîíåïðîíèöàåìû; ïàöèåíò ìîæåò íàãðóæàòü èõ ÷åðåç 20 ìèíóò ïîñëå íàëîæåíèÿ. Îíè îñîáåííî ïðèãîäíû äëÿ ïîâòîðíîé èììîáèëèçàöèè.
8. Îñëîæíåíèÿ ïðè èììîáèëèçàöèè ãèïñîâûìè ïîâÿçêàìè
Ïðè èñïîëüçîâàíèè ãèïñîâûõ ïîâÿçîê, êàê è ïðè äðóãèõ ìåòîäàõ ëå÷åíèÿ, ìîãóò âîçíèêíóòü îñëîæíåíèÿ. Íåïëîòíî íàëîæåííàÿ ïîâÿçêà, äîïóñêàþùàÿ ïîäâèæíîñòü, ìîæåò íàðóøèòü ðåïîçèöèþ îòëîìêîâ è ïðèâåñòè ê âîçíèêíîâåíèþ èçúÿçâëåíèé è ññàäèí ñ ïîñëåäóþùèì ïðèñîåäèíåíèåì èíôåêöèè. Ïàöèåíòà ñëåäóåò ïðîèíñòðóêòèðîâàòü î íåîáõîäèìîñòè ïîâòîðíîãî îáðàùåíèÿ â îòäåëåíèå íåîòëîæíîé ïîìîùè (èëè âûçîâà âðà÷à) â ñëó÷àå óñèëåíèÿ áîëè èëè ïîÿâëåíèÿ ïîêàëûâàíèÿ äèñòàëüíåå ìåñòà ïåðåëîìà èëè â îáëàñòè, îõâà÷åííîé ãèïñîâîé ïîâÿçêîé. Áîëåå òîãî, â ïåðâûå 24-36 ÷àñîâ ïàöèåíò äîëæåí íàõîäèòüñÿ ïîä íàáëþäåíèåì âðà÷à ââèäó âîçìîæíîãî ïîÿâëåíèÿ áîëè è ïîáëåäíåíèÿ êîæè, èñ÷åçíîâåíèÿ ïóëüñà, âîçíèêíîâåíèÿ ïàðåñòåçèè è ïàðàëè÷à; ïðè ýòîì ïðîâîäèòñÿ îöåíêà åãî íåâðîëîãè÷åñêîãî ñòàòóñà è ñîñòîÿíèÿ ñîñóäîâ. Èçáåæàòü òàêèõ îñëîæíåíèé ìîæíî, îòêàçàâøèñü îò íàëîæåíèÿ öèðêóëÿðíîé ãèïñîâîé ïîâÿçêè â îáëàñòè ïåðåëîìà ñ ìàññèâíûì îòåêîì èëè íåäîñòàòî÷íûì êðîâîîáðàùåíèåì, à òàêæå ïðè íàðóøåíèè ÷óâñòâèòåëüíîñòè ëþáîãî ãåíåçà.
Êîëè÷åñòâî âàòû èëè ïðîêëàäîê, èñïîëüçóåìûõ ïåðåä íàëîæåíèåì ãèïñîâîé ïîâÿçêè, îïðåäåëÿåòñÿ ñ ó÷åòîì ïðåäïîëàãàåìîãî îòåêà, à òàêæå íåîáõîäèìîñòè çàùèòû âûñòóïàþùèõ ó÷àñòêîâ êîñòè.
Ïðè óìåíüøåíèè îòåêà è ïðè ïîâòîðíîì íàëîæåíèè ïîâÿçêè èñïîëüçóåòñÿ ìåíüøå ïðîêëàäîê, òàê ÷òî èììîáèëèçàöèÿ â îáëàñòè ïåðåëîìà íå íàðóøàåòñÿ.
Ïðè ëþáûõ ïåðåëîìàõ íåçàâèñèìî îò ìåòîäà èììîáèëèçàöèè ñëåäóåò ïðèäàòü âîçâûøåííîå ïîëîæåíèå ïîâðåæäåííîé êîíå÷íîñòè, îáëîæèòü åå ëüäîì è îáåñïå÷èòü ïîëíûé ïîêîé â ïåðâûå 2-3 äíÿ.
Ïðè ïîñòóïëåíèè â ÎÍÏ ïàöèåíòà ñ ìàññèâíûì îòåêîì, âûçâàííûì êàêîé-ëèáî òðàâìîé ñîñóäîâ è íåðâîâ (èëè â ñëó÷àå ïîäîçðåíèÿ íà òàêóþ òðàâìó), öèðêóëÿðíóþ ãèïñîâóþ ïîâÿçêó ðàññåêàþò ïî âñåé äëèíå. Âàòíóþ ïðîêëàäêó è òðèêîòàæíóþ îñíîâó ðàçðåçàþò íîæíèöàìè; âñÿ ïîâÿçêà äîëæíà áûòü ðàñêðûòà äëÿ óìåíüøåíèÿ îòåêà è âîññòàíîâëåíèÿ öèðêóëÿöèè.
Åñëè íåîáõîäèìà «äâóñòâîð÷àòàÿ» ïîâÿçêà, òî ãèïñ, âàòó è îñíîâó ðàññåêàþò ñ ïðîòèâîïîëîæíîé ñòîðîíû. Îáå ïîëîâèíû ïîâÿçêè çàòåì ñîåäèíÿþò õëîï÷àòîáóìàæíûì ýëàñòè÷íûì áèíòîì.
Ñëåäóåò ïðîèíôîðìèðîâàòü ïàöèåíòà íå òîëüêî î íåîáõîäèìîñòè íàáëþäåíèÿ çà ñîñòîÿíèåì êîíå÷íîñòè (îòåê), íî è î âîçìîæíîì ïîÿâëåíèè íåêîòîðîé ïîäâèæíîñòè â ìåñòå ïåðåëîìà äî òåõ ïîð, ïîêà íå ñôîðìèðóåòñÿ ìîçîëü.
Êðîìå òîãî, ïàöèåíò äîëæåí çíàòü î âîçíèêíîâåíèè çóäà ïîä ïîâÿçêîé â ïåðèîä çàæèâëåíèÿ; èñïîëüçîâàíèå ïðè ýòîì êðþ÷êîâ, ïðîâîëîêè èëè äðóãèõ èíñòðóìåíòîâ î÷åíü îïàñíî ââèäó âîçìîæíîãî ïîâðåæäåíèÿ êîæè è âíåñåíèÿ èíôåêöèè.
9. Îòêðûòûå ïåðåëîìû
Åñëè ìÿãêèå òêàíè íàä ïåðåëîìîì ïîâðåæäåíû, òî â ïåðâóþ î÷åðåäü âíèìàíèå äîëæíî áûòü îáðàùåíî èìåííî íà íèõ. Ýòè òêàíè äîëæíû áûòü î÷èùåíû, à èõ êðàÿ èññå÷åíû; çàòåì ïðèíèìàåòñÿ ðåøåíèå îòíîñèòåëüíî ïåðâè÷íîãî èëè âòîðè÷íîãî çàêðûòèÿ ðàíû. Åñëè ðàíà ñîîáùàåòñÿ ñ ïåðåëîìîì, òî íåîáõîäèìî åå ïðîìûòü è î÷èñòèòü. Ðåøåíèå î ïðîôèëàêòè÷åñêîì íàçíà÷åíèè àíòèáèîòèêîâ, ïðîòèâîñòîëáíÿ÷íîé ñûâîðîòêè è ñòîëáíÿ÷íîãî èììóíîãëîáóëèíà äîëæíî áûòü ïðèíÿòî íå ïîçäíåå ÷åì ÷åðåç 3 ÷ ïîñëå ïîâðåæäåíèÿ: òîëüêî â ýòîì ñëó÷àå äîñòèãàåòñÿ ïîëîæèòåëüíûé ðåçóëüòàò. Åñëè äëÿ èììîáèëèçàöèè ïåðåëîìà íåîáõîäèìà ãèïñîâàÿ ïîâÿçêà, òî â íåé ìîæåò áûòü ñäåëàíî îêíî äëÿ íàáëþäåíèÿ çà çàæèâëåíèåì ïîâðåæäåííûõ ìÿãêèõ òêàíåé, ê êîòîðûì ïðèáèíòîâûâàþò íåñêîëüêî ñëîåâ ìàðëè äî íàëîæåíèÿ ãèïñîâîé ïîâÿçêè.
10. Âûâèõè
Âûâèõ —
ýòî ïîëíûé ðàçðûâ êàïñóëû ñóñòàâà ñ ïðåêðàùåíèåì êîíòàêòà ñóñòàâíûõ ïîâåðõíîñòåé. Ïîäâûâèõ,
â îòëè÷èå îò âûâèõà ïðåäñòàâëÿåò ÷àñòè÷íîå íàðóøåíèå êîíòàêòà ñóñòàâíûõ ïîâåðõíîñòåé; îí ÷àùå ñî÷åòàåòñÿ ñ ïåðåëîìîì.
Êëèíè÷åñêèå ïðèçíàêè âûâèõà àíàëîãè÷íû íàáëþäàåìûì ïðè ïåðåëîìå. Ïàöèåíò èñïûòûâàåò áîëü, óòðà÷èâàåòñÿ íîðìàëüíîå äâèæåíèå â ñóñòàâå, íàïðÿãàþòñÿ ìûøöû. Äëÿ îöåíêè ñîñòîÿíèÿ ñóñòàâà íåîáõîäèìî ðåíòãåíîëîãè÷åñêîå èññëåäîâàíèå; äëÿ òî÷íîãî îïðåäåëåíèÿ ïîðàæåíèÿ îñîáåííî âàæíû ñíèìêè â äâóõ ïðîåêöèÿõ ïîä ïðÿìûì óãëîì. Âåñüìà âàæíî òàêæå èññëåäîâàòü ïåðèôåðè÷åñêèå ñîñóäû è íåðâû, òàê êàê ïðè âûâèõàõ ÷àñòîòà íåðâíî-ñîñóäèñòûõ ïîâðåæäåíèé âîçðàñòàåò, îñîáåííî â îáëàñòè ïëå÷åâîãî è êîëåííîãî ñóñòàâîâ. Ïîñëå óñòðàíåíèÿ âûâèõà ñëåäóåò ïîëó÷èòü íåîáõîäèìûå ðåíòãåíîãðàììû è ïðîâåñòè îáñëåäîâàíèå ñ ðåãèñòðàöèåé åãî ðåçóëüòàòîâ.
11. Ïåðåëîìû ó äåòåé
Ïåðåëîìû ó äåòåé îòëè÷àþòñÿ îò ïåðåëîìîâ ó âçðîñëûõ. Âçðîñëûå ïîäâåðæåíû áîëåå ðàçíîîáðàçíûì ïîâðåæäåíèÿì; ó äåòåé æå ïðè÷èíû ïåðåëîìîâ îáû÷íî î÷åíü ïðîñòû, íàïðèìåð ïðÿìîå âîçäåéñòâèå ñèëû. Êîñòíûå èçìåíåíèÿ è èñõîä ýòèõ ïåðåëîìîâ, êàê ïðàâèëî, ïðåäñêàçóåìû.
Ñáîð àíàìíåçà (îñîáåííî óòî÷íåíèå ìåõàíèçìà òðàâìû) ó ìëàäåíöåâ è äåòåé, áåçóñëîâíî, áîëåå òðóäåí. Êëèíè÷åñêèå ïðèçíàêè íå èìåþò áîëüøèõ ðàçëè÷èé, îäíàêî ñëåäóåò îáðàòèòü îñîáîå âíèìàíèå íà ïîâåäåíèå ðåáåíêà. Ìëàäåíöû è äåòè íå ïðèíèìàþò íèêàêîé ïîçû, êîòîðàÿ ïðè÷èíÿåò áîëü, è íå ïðîèçâîäÿò íèêàêèõ äâèæåíèé, óñèëèâàþùèõ åå.
Ðåíòãåíîëîãè÷åñêîå èññëåäîâàíèå íåîáõîäèìî, íî èíòåðïðåòàöèÿ åãî äàííûõ ó äåòåé çàòðóäíåíà ââèäó îòñóòñòâèÿ îññèôèêàöèè. Ïåðåëîìû ÷åðåç ýïèôèçàðíóþ ïëàñòèíêó (êîòîðûå ñîñòàâëÿþò 15% ïåðåëîìîâ ó äåòåé) òðåáóþò ýêñïåðòíîé îöåíêè. Ëþáîé äåôåêò êîñòè ïîäîçðèòåëåí íà ïåðåëîì. Ïîÿâëåíèå ñêëàäîê èëè èçìåíåíèå êîíòóðîâ êîðòèêàëüíîãî ñëîÿ (òîðçèîííûé èëè ñãèáàòåëüíûé ïåðåëîì) ëåãêî ïðîñìîòðåòü, åñëè íå îáðàòèòü íà ýòî îñîáîãî âíèìàíèÿ ïðè ÷òåíèè ðåíòãåíîãðàìì. Íåâûÿâëåííûé ïåðåëîì ýïèôèçà ìîæåò âïîñëåäñòâèè ïîñëóæèòü ïðè÷èíîé íàðóøåíèÿ ðîñòà êîñòè è îãðàíè÷èòü ïîëüçîâàíèå êîíå÷íîñòüþ.
Ïðèíöèïû ëå÷åíèÿ ïåðåëîìîâ ïðîñòû, ïðè ýòîì íàèáîëåå âàæíîå çíà÷åíèå èìååò âîññòàíîâëåíèå öåëîñòíîñòè êîñòè. Õîòÿ íåêîòîðàÿ óãëîâàÿ äåôîðìàöèÿ ó äåòåé âïîëíå äîïóñòèìà, íàëè÷èå ðîòàöèîííîé äåôîðìàöèè ñîâåðøåííî íåïðèåìëåìî. Êîñòè ó äåòåé ðåìîäåëèðóþòñÿ â îòâåò íà ëèíåéíîå äåéñòâèå ñèëû, ïîýòîìó ïîëíîå âîññòàíîâëåíèå öåëîñòíîñòè êîñòè ó íèõ íå ñòîëü âàæíî. ×åì ìåíüøå âîçðàñò ðåáåíêà, òåì ïðîêñèìàëüíåå ïîâðåæäàåòñÿ ýïèôèçàðíàÿ ïëàñòèíêà è òåì áîëüøå ñòåïåíü ðåìîäåëèðîâàíèÿ, à çíà÷èò, è ñòåïåíü ïðèåìëåìîé óãëîâîé äåôîðìàöèè. Ýòî îñîáåííî ñïðàâåäëèâî, åñëè ïåðåëîì ëîêàëèçóåòñÿ â îäíîì èç ïðîêñèìàëüíûõ øàðíèðíûõ ñóñòàâîâ. Ïîñêîëüêó ðîñò êîñòè ìîæåò ñòèìóëèðîâàòüñÿ, íåêîòîðîå íàëîæåíèå îòëîìêîâ äðóã íà äðóãà èëè èõ áîêîâîå ñìåùåíèå æåëàòåëüíî â îïðåäåëåííûõ âîçðàñòíûõ ãðóïïàõ, îñîáåííî ïðè ïåðåëîìàõ íèæíèõ êîíå÷íîñòåé.
Ïðèíöèïû ëå÷åíèÿ ïåðåëîìîâ ó äåòåé òàêèå æå, êàê ó âçðîñëûõ, íî ïðèìåíÿåìûå ìåòîäû ðàçëè÷íû. Âîññòàíîâëåíèå öåëîñòíîñòè êîñòè âñåãäà îñóùåñòâëÿåòñÿ ñ îñòîðîæíîñòüþ è ìîæåò òðåáîâàòü îáùåé àíåñòåçèè. Èììîáèëèçàöèÿ ïåðåëîìà ó ðåáåíêà äîëæíà áûòü äîñòàòî÷íîé äëÿ ïðåäóïðåæäåíèÿ ëþáîé äåôîðìàöèè áåç âîçíèêíîâåíèÿ äèñêîìôîðòà. Èíîãäà íåîáõîäèìà èììîáèëèçàöèÿ ñóñòàâîâ âûøå è íèæå ìåñòà ïåðåëîìà (ââèäó àêòèâíîñòè ðåáåíêà).  îòëè÷èå îò âçðîñëûõ ïîñòîÿííàÿ òóãîïîäâèæíîñòü ñóñòàâîâ ó äåòåé ïðàêòè÷åñêè íåèçâåñòíà. Ïîýòîìó ïîäîáíàÿ èììîáèëèçàöèÿ ñóñòàâîâ ó íèõ âïîëíå ïðèåìëåìà. Ïåðèîä èììîáèëèçàöèè ó äåòåé êîðî÷å, òàê êàê ïåðåëîì êîñòè çàæèâàåò áûñòðî. Ñêîðîñòü çàæèâëåíèÿ îáðàòíî ïðîïîðöèîíàëüíà âîçðàñòó. Íåñðàùåíèå êîñòåé ó äåòåé íàáëþäàåòñÿ íå÷àñòî, ïîýòîìó îòêðûòûå ñïîñîáû âîññòàíîâëåíèÿ ïðèìåíÿþòñÿ ðåäêî.  òåõ ñëó÷àÿõ, êîãäà ïðè êëèíè÷åñêîì îáñëåäîâàíèè ðåáåíêà âîçíèêàåò ïîäîçðåíèå íà ïåðåëîì, íî îí íå îáíàðóæèâàåòñÿ íà ðåíòãåíîãðàììå, âñåãäà ðåêîìåíäóåòñÿ êîíñåðâàòèâíîå ëå÷åíèå ñ èììîáèëèçàöèåé, òàêîé êàê òûëüíîå øèíèðîâàíèå. Ðàáîòà îðòîïåäà-òðàâìàòîëîãà èëè ïåäèàòðà, íàáëþäàþùåãî ïàöèåíòà, îáëåã÷àåòñÿ ïðè ñîîòâåòñòâóþùåé èììîáèëèçàöèè, îáêëàäûâàíèè êîíå÷íîñòè ëüäîì, ïðèäàíèè åé âîçâûøåííîãî ïîëîæåíèÿ è îáåñïå÷åíèè ïîêîÿ.
Ëèòåðàòóðà
1. «Íåîòëîæíàÿ ìåäèöèíñêàÿ ïîìîùü», ïîä ðåä. Äæ.Ý. Òèíòèíàëëè, Ðë. Êðîóìà, Ý. Ðóèçà, Ïåðåâîä ñ àíãëèéñêîãî ä-ðà ìåä. íàóê Â.È. Êàíäðîðà, ä. ì. í. Ì.Â. Íåâåðîâîé, ä-ðà ìåä. íàóê À.Â. Ñó÷êîâà, ê. ì. í. À.Â. Íèçîâîãî, Þ.Ë. Àì÷åíêîâà; ïîä ðåä.Ä. ì. í.Â.Ò. Èâàøêèíà, Ä.Ì. Í.Ï.Ã. Áðþñîâà; Ìîñêâà «Ìåäèöèíà» 2001
2. Âîåííî-ïîëåâàÿ òåðàïèÿ. Ïîä ðåäàêöèåé Ãåìáèöêîãî Å.Â. — Ë.; Ìåäèöèíà, 1987. — 256 ñ.
ñîäåðæàíèå ..
297
298
299 ..
Источник

Вывих – это полное смещение суставных концов костей относительно друг друга. Наблюдаются боли и грубое нарушение конфигурации сустава. Активные движения становятся невозможными, при попытке пассивных движений определяется пружинящее сопротивление. Диагноз выставляется на основании осмотра и данных рентгенографии. При необходимости назначается КТ или МРТ. Лечение – вправление вывиха (чаще закрытое). При застарелых вывихах необходима операция. После вправления назначается иммобилизация и функциональное лечение (физиотерапия, ЛФК, массаж). Прогноз обычно благоприятный.
Общие сведения
Вывих – патологическое состояние, при котором суставные поверхности смещаются относительно друг друга. Вывихнутой считается дистальная (удаленная от туловища) часть конечности. Исключение – вывих ключицы (в названии указывается вывихнутый конец кости) и вывих позвонка (указывается вышележащий позвонок). Вывих является достаточно распространенной патологией в травматологии и ортопедии. Травматические вывихи составляют 1,5-3% от общего числа повреждений опорно-двигательного аппарата.
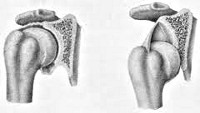
Вывих
Причины вывиха
Причиной травматического вывиха обычно становится непрямое воздействие: удар или падение на соседний сустав либо дистальную часть конечности (так, вывих плечевого сустава может возникать при падении на локоть или предплечье), форсированное сокращение мышц, насильственное сгибание и разгибание сустава, выкручивание, тяга за конечность. Реже повреждения возникают вследствие прямой травмы (удара по суставу или падения на него).
При ударах и обычных падениях, как правило, развивается изолированный вывих (реже – переломовывих). При автодорожных происшествиях, падениях с высоты и производственных травмах может наблюдаться сочетание вывиха с другими повреждениями костно-мышечной системы (переломами таза, переломами позвоночника и конечностей), черепно-мозговой травмой, тупой травмой живота, повреждением грудной клетки и травмами мочеполовой системы.
Патанатомия
Сустав – это подвижное соединение двух или более костей, покрытых синовиальной оболочкой, разделенных суставной щелью и соединенных между собой капсулой и связками. Существует несколько видов суставов (эллипсоидные, блоковидные, шаровидные, седловидные), но, вне зависимости от формы, все они образуются конгруэнтными (совпадающими по форме, дополняющими друг друга) поверхностями.
Благодаря такому строению, при движениях суставные поверхности скользят друг относительно друга, и сустав работает, как шарнир. Движение происходит за счет мышц, прикрепляющихся к костям выше и ниже сустава. Напряженная мышца тянет кость в определенном направлении, а капсула и связки удерживают суставные концы от чрезмерного смещения. При вывихе происходит взаимное смещение концов костей, образующих сустав. Поверхности перестают «совпадать», движения становятся невозможными.
Упрощенно можно выделить три основных механизма формирования вывиха. Травматический – в результате усиленной тяги мышц, прямого удара или насильственного воздействия при непрямой травме суставные концы костей чрезмерно смещаются. Воздействие оказывается слишком сильным, капсула не выдерживает и рвется, возможен также разрыв связок. Патологический – из-за различных патологических процессов прочность капсулы и связок снижается, они теряют способность удерживать суставные концы костей в правильном положении даже при незначительных воздействиях, поэтому вывих может произойти при обычных нефорсированных движениях. Врожденный – из-за аномалий развития структур сустава (костей, связок, капсулы) суставные поверхности изначально не совпадают или не удерживаются в правильном положении.
Классификация
С учетом степени смещения травматологи-ортопеды выделяют полные вывихи, при которых суставные концы полностью расходятся, и подвывихи, при которых сохраняется частичное соприкосновение суставных поверхностей.
С учетом происхождения различают:
- Врожденные вывихи – возникшие вследствие пороков развития элементов сустава. Чаще всего встречается врожденный вывих тазобедренного сустава, реже наблюдаются врожденные вывихи коленного сустава и надколенника.
- Приобретенные вывихи – возникшие вследствие травмы или заболевания. Наиболее распространенными являются травматические вывихи. Верхние конечности страдают в 7-8 раз чаще нижних.
Травматические вывихи в свою очередь подразделяются:
- С учетом давности повреждения: свежие (до 3 суток с момента травмы), несвежие (до 2 недель с момента травмы), застарелые (более 2-3 недель с момента травмы).
- С нарушением или без нарушения целостности кожных покровов и подлежащих мягких тканей: открытые и закрытые.
- С учетом наличия или отсутствия осложнений: неосложненный и осложненный – сопровождающийся повреждением нервов или сосудов, а также около- и внутрисуставными переломами.
Также выделяют невправимые вывихи – в эту группу относятся вывихи с интерпозицией мягких тканей, препятствующей закрытому вправлению, и все застарелые вывихи.
Кроме того, различают две отдельные группы патологических вывихов:
- Паралитический вывих – причиной развития становится паралич одной группы мышц, из-за которого преобладает тяга мышц-антагонистов.
- Привычный вывих – повторяющийся вывих, который возникает вследствие слабости капсулы, мышц и связок и/или изменения конфигурации суставных поверхностей. Причиной развития чаще всего становится преждевременное начало движений в суставе после вправления острого травматического вывиха. Реже привычный вывих возникает при заболеваниях, поражающих кости и связки (артрозах, остеомиелите, полиомиелите и некоторых системных болезнях, в том числе наследственного характера).
Симптомы вывиха
Острые травматические вывихи сопровождаются интенсивной болью. В момент травмы обычно слышен характерный щелчок или хлопок. Сустав деформируется, отекает, на коже в пораженной области могут появляться кровоподтеки. Активные и пассивные движения отсутствуют, при попытке пассивных движений выявляется пружинящее сопротивление. Возможно побледнение и похолодание кожных покровов ниже уровня повреждения. При повреждении или сдавлении нервных стволов пациент жалуется на онемение, покалывание и снижение чувствительности.
Диагностика
Диагноз вывиха выставляется на основании клинической картины и данных рентгенологического исследования. В некоторых случаях (обычно при осложненных вывихах) назначают МРТ или КТ сустава. При подозрении на сдавление или повреждение сосудов и нервов больного направляют на консультацию к сосудистому хирургу и нейрохирургу. Лечение проводят в условиях травмпункта или травматологического отделения. Необходимость в госпитализации определяется локализацией вывиха, отсутствием или наличием осложнений.
Лечение вывиха
Пациента с подозрением на травматический вывих необходимо как можно быстрее доставить в специализированное мед. учреждение (оптимальный вариант – в течение первых 2-3 часов), поскольку в последующем нарастающий отек и рефлекторное напряжение мышц могут затруднить вправление. Следует зафиксировать конечность, используя шину или косыночную повязку, дать больному обезболивающее и приложить холод к области повреждения. Пациентов с вывихами нижних конечностей перевозят в положении лежа, больных с вывихами верхних конечностей – в положении сидя.
Неосложненные вывихи подлежат закрытому вправлению. Свежие неосложненные вывихи мелких и средних суставов обычно вправляют под местной анестезией, вывихи крупных суставов и несвежие вывихи – под наркозом. У детей младшего возраста вправление во всех случаях осуществляется под общей анестезией. При открытых, осложненных и застарелых вывихах проводится открытое вправление.
В последующем назначается покой и накладывается иммобилизационная повязка. Срок иммобилизации определяется особенностями и локализацией вывиха. Преждевременное снятие повязки и раннее начало движений в суставе ни в коем случае не допускаются, поскольку это может привести к развитию привычного вывиха. В реабилитационном периоде назначается ЛФК, физиотерапия и массаж. Прогноз благоприятный.
Травматические вывихи
Первое место по распространенности занимает травматический вывих плеча, затем следуют вывихи пальцев и локтевого сустава. Несколько реже встречаются вывихи надколенника и тазобедренного сустава.
Травматический вывих плеча
Высокая частота патологии обусловлена особенностями строения сустава (головка плечевой кости соприкасается с суставной впадиной на небольшом протяжении и, в основном, удерживается за счет мышц, связок и особого мягкотканого образования – суставной губы), значительными нагрузками и большим объемом движений в суставе. При повреждении возникает острая боль, появляется чувство, что плечо находится не на своем месте. Плечевой сустав выглядит неестественно: головка плечевой кости не просматривается, на ее месте видна сглаженная поверхность с заостренным верхним краем. Плечо выглядит опущенным. Рука пациента обычно прижата к телу.
В зависимости от направления смещения головки выделяют три вида вывихов плечевого сустава: передний, задний и нижний. Передний вывих – самый распространенный (по различным данным возникает в 80-95% случаев). Головка смещается вперед и оказывается либо под клювовидным отростком лопатки (в этом случае возникает подклювовидный вывих), либо под ключицей (подключичный вывих). Обычно передние вывихи сопровождаются незначительным повреждением суставной губы (хрящевого валика, который является продолжением суставной впадины лопатки и помогает головке плеча удерживаться в суставе). Задний вывих развивается нечасто (менее 20-5% случаев) и сопровождается значительным повреждением суставной губы. Нижний вывих возникает очень редко. При таком повреждении головка плеча «уходит» вниз, и рука вплоть до момента вправления находится в поднятом положении.
Для подтверждения диагноза выполняют рентгенографию плечевого сустава. КТ плечевого сустава и МРТ плечевого сустава обычно не требуются, исключением являются подозрения на тяжелые повреждения мягкотканных структур и переломовывихи. Незначительное нарушение кровоснабжения и небольшое онемение конечности обычно обусловлены сдавлением сосудисто-нервных пучков и самопроизвольно исчезают после вправления вывиха. Грубые нарушения чувствительности могут свидетельствовать о повреждении нервов и являются показанием для консультации нейрохирурга.
Вправление свежих вывихов обычно проводится в травмпункте под местной анестезией. Несвежий вывих и неудачная первая попытка вправления являются показанием вправления под общим наркозом. Обычно используется способ Джанелидзе, реже – способ Кохера. После вправления руку фиксируют на три недели. В этот период назначается УВЧ для уменьшения воспалительных явлений и ЛФК (движения кисти и лучезапястного сустава). Затем иммобилизацию прекращают, в комплекс ЛФК постепенно добавляют упражнения для разработки локтевого и плечевого сустава. Следует помнить, что для заживления капсулы сустава нужно время. Слишком раннее самовольное снятие повязки (даже при отсутствии болей) может привести к формированию привычного вывиха.
Привычный вывих плеча
Обычно возникает после недолеченного острого травматического вывиха. Предрасполагающими факторами являются слабость мышц, повышенная растяжимость капсулы, слабовогнутая суставная впадина лопатки и большая шарообразная головка плеча. Привычный вывих плеча сопровождается менее интенсивным болевым синдромом и может возникать даже при незначительных воздействиях. Частота повторных вывихов сильно колеблется – от 1-2 раз в год до нескольких раз в месяц. Причиной развития является несостоятельность капсулы сустава. Требуется хирургическое лечение. Показанием к операции является 2-3 и более вывихов в течение года.
Травматические вывихи фаланг пальцев
Чаще всего развиваются при ударе по кончику пальца с приложением силы в проксимальном направлении. Возникает резкая боль и заметная видимая деформация пальца в области сустава. Движения невозможны. Отмечается нарастающий отек. Для подтверждения диагноза выполняют рентгенографию кисти. Вправление осуществляют амбулаторно, под местной анестезией. Затем накладывают гипсовую повязку и назначают УВЧ.
Травматический вывих локтевого сустава
Причиной травмы становится падение на вытянутую руку или удар по согнутой руке. В первом случае возникает задний вывих, во втором – передний. Повреждение сопровождается сильной болью и значительным отеком мягких тканей. В области локтя выявляется выраженная деформация, движения невозможны. Пульс на лучевой артерии ослаблен, часто наблюдается онемение. При задних вывихах головка лучевой кости прощупывается спереди, при передних – сзади.
Отличительной особенностью вывихов локтевого сустава является сочетание с переломами локтевой и лучевой кости, а также повреждением нервов и сосудов. Для подтверждения диагноза выполняется рентгенография локтевого сустава. По показаниям назначаются консультации нейрохирурга и сосудистого хирурга. Лечение осуществляется в условиях стационара. Тактика лечения зависит от особенностей повреждения. В большинстве случаев производится закрытая репозиция. При невозможности вправить вывих, сопоставить или удержать костные отломки (при переломовывихах) выполняется хирургическая операция.
Травматический вывих надколенника
Травма возникает вследствие падения или удара по колену в момент сокращения четырехглавой мышцы. Чаще развиваются боковые вывихи надколенника (надколенник смещается кнутри или кнаружи). Реже наблюдаются торсионные (надколенник разворачивается вокруг вертикальной оси) и горизонтальные (надколенник разворачивается вокруг горизонтальной оси и внедряется между суставными поверхностями костей, образующих коленный сустав) вывихи. Повреждение сопровождается резкой болью. Возникает деформация, появляется нарастающий отек. Колено слегка согнуто, движения невозможны. При пальпации определяется смещенный надколенник. Нередко наблюдается гемартроз.
Диагноз выставляется на основании характерной симптоматики и данных рентгенографии коленного сустава. Вправление обычно не представляет трудностей и производится под местной анестезией. Возможно также самопроизвольное вправление. При гемартрозе выполняется пункция сустава. После восстановления естественного анатомического положения надколенника на ногу накладывают лонгету на 4-6 недель. Назначают УВЧ, массаж и ЛФК.
Травматический вывих бедра
Возникает в результате непрямой травмы, обычно – при автодорожных происшествиях и падениях с высоты. В зависимости от расположения головки бедра может быть передним и задним. Вывих бедра проявляется резкой болью, отеком, деформацией пораженной области, вынужденным положением конечности и укорочением бедра. Движения невозможны. Для уточнения диагноза выполняется рентгенография тазобедренного сустава. Вправление производится под общим наркозом в условиях стационара. Затем накладывается скелетное вытяжение на 3-4 недели, назначается физиотерапия и ЛФК.
Врожденные вывихи
Самый распространенный – врожденный вывих бедра. Возникает в результате недоразвития головки бедра и суставной впадины. Чаще наблюдается у девочек. Выявляется сразу после рождения. У грудных детей проявляется ограничением отведения конечности, укорочением конечности и асимметрией кожных складок. В последующем возникает хромота, при двухстороннем вывихе – утиная походка. Диагноз подтверждается рентгенографией, КТ тазобедренного сустава и МРТ тазобедренного сустава. Лечение начинается с первых месяцев жизни. Используются специальные гипсовые повязки и шины. При неэффективности консервативного лечения рекомендуется хирургическая операция до достижения 5-летнего возраста.
Второе место по распространенности занимает врожденный вывих надколенника. По сравнению с вывихом бедра является достаточно редкой аномалией. Может быть изолированным или сочетаться с другими пороками развития нижних конечностей. Чаще наблюдается у мальчиков. Проявляется неустойчивостью при ходьбе, быстрой утомляемостью и ограничением движений в суставе. Рентгенография коленного сустава свидетельствует о недоразвитии и смещении надколенника. Вывих устраняют хирургическим путем, перемещая собственную связку надколенника.
Если лечение не проводится, в суставе, находящемся в состоянии врожденного вывиха, развиваются прогрессирующие патологические изменения, возникает тяжелый артроз, сопровождающийся усилением деформации конечности, нарушением опоры, снижением или потерей трудоспособности. Поэтому все дети с подозрением на такую патологию должны находиться под наблюдением детских ортопедов и получать своевременное адекватное лечение.
Источник
