Операция при вывихе шейного позвонка
Техника операции при вывихе суставного отростка шейного позвонка
а) Техника операции через передний доступ. Пациент лежит на спине на дистанционно управляемом операционном столе. Необходимо обеспечить возможный доступ для дуговой рентгеновской установки (С-дуга). Преимуществом здесь является положение шеи в легкой экстензии. Если необходима тракция, то используется прибор Gardner-Wells или гало-аппарат с необходимой силой тракции по оси.
Необходимую силу для удержания положения после репозиции определяют во время ее выполнения до хирургического вмешательства в период, когда можно исследовать неврологический статус пациента в состоянии бодрствования. Во время операции нагрузка, требующаяся для поддержания достигнутой репозиции значительно ниже из-за мышечного расслабления, вызванного общей анестезией. При операциях, выполняемых передним или задним доступом, рекомендуется нейромониторинг соматосенсорных потенциаолов и кортикальных моторных импульсов.
Рентгенография применяется до разреза, чтобы определить уровень поражения, плечи пациента необходимо опустить вдоль туловища, чтобы выполнить рентгенографию на соответствующем отрезке.
При определении необходимого уровня выполняется стандартный передний доступ к шейному отделу позвоночника. Можно выполнять этот доступ и с левой, и с правой стороны — это выбор хирурга. Необходимо знать анатомию возвратного нерва! При выполнении доступа к позвоночному столбу, предполагаемый уровень операции снова исследуется рентгенологически до выполнения разреза фиброзного кольца межпозвонкового диска (аннулотомия).
Разрезом передней продольной связки и переднего отдела фиброзного кольца обеспечивается большая мобильность позвоночного столба для выполнения репозиции. Для устранения вывихов в дугоотросчатых суставах из переднего доступа предложены различные техники. Использование дистракционных щипцов, наложенных для расширения межпозвонкового пространства, может помочь постепенно устранить вывих. Кроме того, в межпозвонковом пространстве можно разместить распорку из части позвонка или пластинки его дуги для достижения необходимой дистракции или использовать ее наружный вариант.
После того как вывих устранен и межпозвонковое пространство подготовлено соответствующим образом трансплантат укладывается между телами позвонков для поддержания лордоза и достижения артродеза. Хирург выбирает тип трансплантата. Трансплантат, предназначенный для расположения между телами позвонков может быть из полиэфирэфиркетона, гребня подвздошной кости, титана или другого материала, предназначенного для изготовления импланта. После установления импланта на шейный отдел позвоночника накладывается передняя пластина, которая фиксируется винтами. Использование пластины необходимо, потому что частота отсроченной нестабильности и/или кифоза без ее использования очень высока. Для определения положения трансплантата, пластины и винтов используется рентгеноскопия.
При невозможности устранения вывиха из переднего доступа могут понадобиться дополнительные манипуляции на задних отделах для проведения открытой репозиции и дополнительная стабилизация.
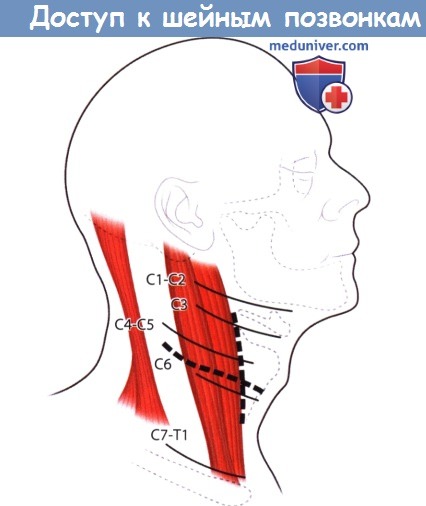
Линии разреза относительно анатомических структур.
Подъязычная кость расположена на уровне С3, щитовидный хрящ— на уровне С5, перстневидный хрящ — на уровне С6; разрез над ключицей проводят для доступа к уровню С7-Т1.
В зависимости от объема операции может быть применен как горизонтальный, так и вертикальный разрез.

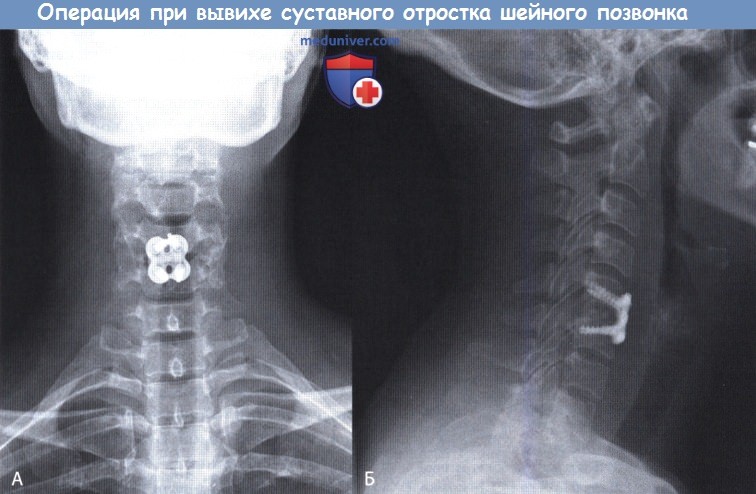
Прямая (А) и боковая (Б) проекции шейного отдела.
Представлены дискэктомия С5-С6 и остеосинтез с использованием аллотрансплантата между телами позвонков и передней пластины с винтами.
б) Техника операции через задний доступ. Пациент лежит на обычном операционном столе с подложенными под грудь валиками или на столе Jackson. В зависимости от необходимости использования тракции и состояния вывихнутого дугоотростчатого сустава пациент находится в гало-аппарате или головодержателе Mayfield или аппарате Gander-Wells. Для определения уровня поражения необходима рентгеноскопия. Плечи опущены вдоль туловища для визуализации нижне-шейного отдела позвоночника. Используется стандартный задний доступ и разрез. Путем поднадкостничного отслоения мускулатуры, расположенной вдоль остистых отростков, можно минимизировать возможную кровопотерю пока срединная линия остается аваскуляризированной.
После выделения необходимого сегмента позвоночного столба выполняют рентгенографию этого отдела. При неудачной закрытой репозиции верхняя вывихнутая фасетка каудально расположенного позвонка рассверливается с помощью высокоскоростного шейвера или с использованием костных кусачек. Выделенная кость может использоваться в качестве аутотрансплантата во время артродеза. Другая техника предполагает использование накладных инструментов, таких как зажимы для гемостаза, на остистый отросток для выравнивания деформации. Также с целью устранения вывиха на вывихнутые фасетки накладывается кюретка или диссектор Penfield. Затем можно проводить манипуляции на пораженном уровне. Инструменты, зафиксированные на фасетках, могут помочь уменьшить дислокацию и сместить их в нормальное положение. После восстановления правильного взаимоположения фасеток и достижения декомпрессии при необходимости начинают с фиксации участка поражения.
Предложено множество техник фиксации из заднего доступа. И хотя в литературе описаны техники с использованием проволоки для остистых отростков и фасеток, а также использование крючков, наиболее безопасным и наиболее биомеханически обоснованным для субаксиальных отделов позвоночника является использование стержней и винтов для латеральных масс. Ранее описывалась техника проведения винтов по Roy-Camille через латеральные массы, где точкой введения винта считается ее центр. Траектория проведения винта — линия, перпендикулярная поверхности латеральной массы, и под углом 10° кнаружи. Хотя такая траектория минимизирует риск повреждения позвоночной артерии или выхода нервного корешка она не позволяет добиться достаточной опоры для винтов.
Magerl описал подобную технику для положения винтов в латеральных массах, но точка введения винта была расположена медиальнее и выше, а вектор проведения винта смещен латеральнее. Используя эту траекторию можно надеяться на больший костный массив и возможность минимизировать риск повреждения нейроваскулярных структур. Таким образом можно полностью визуализировать процесс проведения винта в латеральные массы. Кроме того, необходимо проявлять осторожность во избежание смещения фасетки в краниальную сторону, чтобы минимизировать нестабильность выше конструкции и свести к минимуму риск развития кифотической деформации.
После того как латеральные массы полностью обнажены и фасетки хорошо визуализируются, выполняют пробное отверстие на 1-2 мм ниже и к наружи от центральной точки латеральных масс. Ручной дрелью со сверлом подходящего размера просверливают канал для винта в нужном направлении. В субаксиальном отделе типичным вектором для винта считается 30° траектория в кранио-латеральном направлении. Для убежденности в правильности направлении дрель ориентирована в соответствии с расположением остистого отростка. Ключом к пониманию правильности направления проведения винта является визуализация верхней фасетки.
Винт должен располагаться в плоскости верхней фасетки. Если нижняя фасетка вышерасположенного сустава мешает, то ее необходимо рассверлить и частично удалить.
После рассверливания необходимой траектории канал для винта можно пропальпировать и убедиться в его проломе. Тем самым можно подвергнуть риску как позвоночную артерию, так и нервный корешок, в зависимости от места поломки. Если канал не имеет мест возможных поломок, то его подготавливают к введению винта. Обычно выполняют нарезку диаметром на 0,5-1 мм меньшее, чем диаметра винта. Перед проведением винта фасетки и суставные поверхности освобождают от плотной части кости для предстоящего артродеза. Когда винт погружен в канал, его головка способствует его правильному проведению.
Финальный этап включает введение винта предельно максимальной длины и диаметра в канал. Для создания контура шейного лордоза выбирают стержни оптимальной длины. Стержень фиксируется в винтах. Для уменьшения риска ротационных смещений необходима поперечная пластинка, которая выбирается хирургом.
в) Уход после операции. Обычно пациенты, которым выполнено удаление диска и фиксация на одном сегменте передним доступом не нуждаются в ношении шейного ортеза. Убедительные данные о преимуществах консолидации или клинических результатах у пациентов с радикулопатией или миелопатией отсутствуют. Однако при повреждении окружающих фасетку структур в независимости от вида доступа необходимо ношение жесткого фиксатора в течение 6-12 недель. Рентгенографию следует выполнить при выписке из стационара, через шесть недель, три месяца, шесть месяцев, один год и далее выполнять ежегодно.
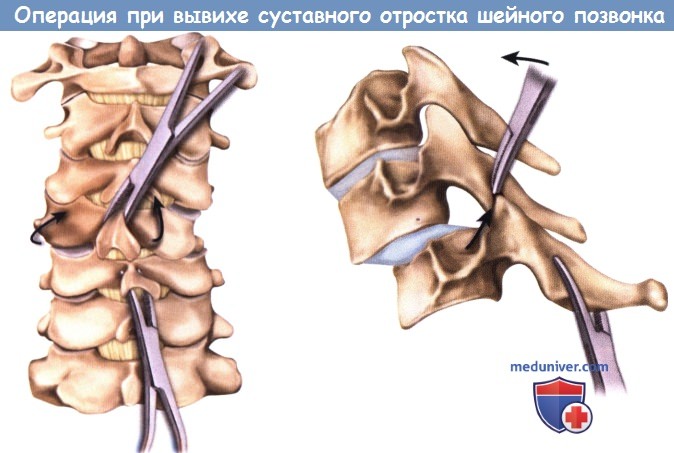
Схема мануального устранения подвывиха с помощью кровоостанавливающих зажимов фиксированных на остистых отростках.
Диссектор Penfield (не показан) может помочь при устранении вывиха.
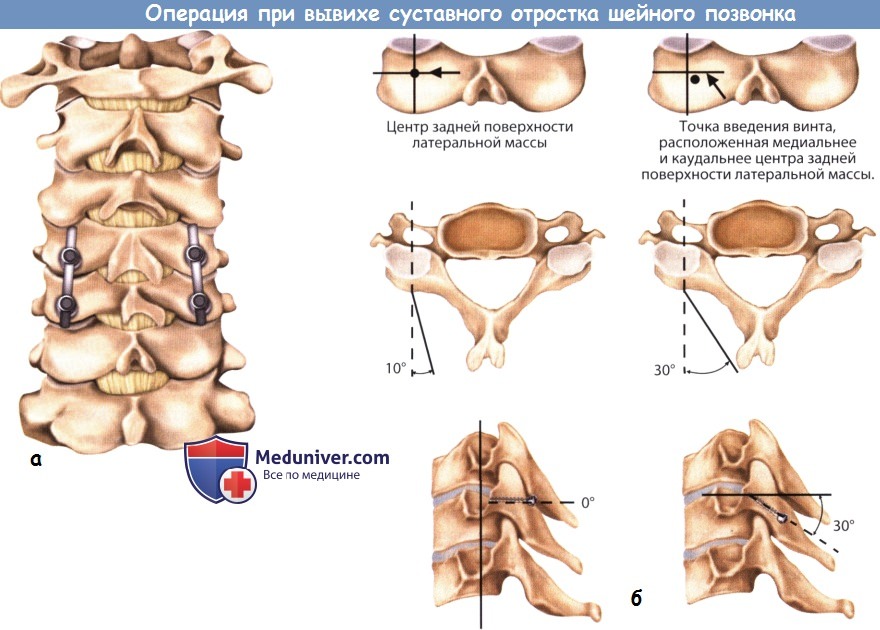
а — Задняя фиксация винтами и стержнями к латеральным массам.
б — Схема проведения винтов через латеральные массы.
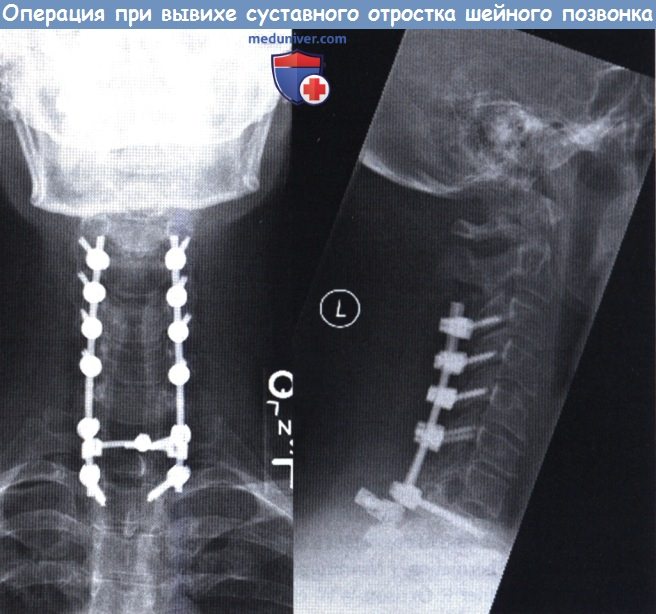
Прямая (слева) и боковая (справа) рентгенограммы:
фиксация винтами через латеральные массы С3-С6 и транспедикулярная фиксация Т1-Т2.
— Также рекомендуем «Оссификация задней продольной связки позвоночника (ОЗПС, OPLL) — причины, классификация, клиника, диагностика»
Оглавление темы «Вывих суставного отростка шейного позвонка.»:
- Клиника и диагностика травмы суставов шейных позвонков
- Тактика лечения вывиха суставного отростка шейного позвонка
- Техника операции при вывихе суставного отростка шейного позвонка
Источник
Шейный (цервикальный) отдел – самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
- микрохирургическая дискэктомия – иссечение межпозвоночной грыжи с неполным или тотальным удалением межпозвоночного диска, выполняется под контролем микроскопа;
- ламинэктомия – частичная или полная резекция дужки позвонка, остистых отростков, фасеточных суставов, связок;
- эндоскопическая операция – методика с использованием эндоскопа, реализуемая через миниатюрный доступ, назначается часто при грыжах, многих дегенеративно-дистрофических изменениях, опухолях;
- нуклеопластика – «выпаривание» при помощи лазерного световода небольшого фрагмента ткани пульпозного ядра для втяжения образовавшейся протрузии диска (доступ осуществляется через пункционный прокол).
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
- артродез (спондилодез) – неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
Импланты шейного отдела позвоночника на рентгене.
- вертебропластика – операция, при которой в поврежденное тело позвонка «заливается» высокопрочный костный цемент для восстановления его целостности и прочности (делается при компрессионных переломах позвонков, гемангиомах, остеопорозе);
- трансплантация – вживление фрагмента костной ткани, взятой у пациента, с целью закрытия образовавшегося дефекта после операции, например, для заполнения пространства между позвонками и их фиксации после извлечения межпозвоночного диска;
- имплантация – это, как правило, установкаспециальных динамических или неподвижных металлоконструкций (часто при шейно-грудном сколиозе) или протезирование искусственного межпозвонкового диска.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее – это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе – предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС – спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей – в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Источник
