Оперативные методы лечения вывихов
Вывих — это полное смещение суставных концов костей относительно друг друга. Наблюдаются боли и грубое нарушение конфигурации сустава. Активные движения становятся невозможными, при попытке пассивных движений определяется пружинящее сопротивление. Диагноз выставляется на основании осмотра и данных рентгенографии. При необходимости назначается КТ или МРТ. Лечение — вправление вывиха (чаще закрытое). При застарелых вывихах необходима операция. После вправления назначается иммобилизация и функциональное лечение (физиотерапия, ЛФК, массаж). Прогноз обычно благоприятный.
Общие сведения
Вывих — патологическое состояние, при котором суставные поверхности смещаются относительно друг друга. Вывихнутой считается дистальная (удаленная от туловища) часть конечности. Исключение — вывих ключицы (в названии указывается вывихнутый конец кости) и вывих позвонка (указывается вышележащий позвонок). Вывих является достаточно распространенной патологией в травматологии и ортопедии. Травматические вывихи составляют 1,5-3% от общего числа повреждений опорно-двигательного аппарата.
Вывих
Причины вывиха
Причиной травматического вывиха обычно становится непрямое воздействие: удар или падение на соседний сустав либо дистальную часть конечности (так, вывих плечевого сустава может возникать при падении на локоть или предплечье), форсированное сокращение мышц, насильственное сгибание и разгибание сустава, выкручивание, тяга за конечность. Реже повреждения возникают вследствие прямой травмы (удара по суставу или падения на него).
При ударах и обычных падениях, как правило, развивается изолированный вывих (реже — переломовывих). При автодорожных происшествиях, падениях с высоты и производственных травмах может наблюдаться сочетание вывиха с другими повреждениями костно-мышечной системы (переломами таза, переломами позвоночника и конечностей), черепно-мозговой травмой, тупой травмой живота, повреждением грудной клетки и травмами мочеполовой системы.
Патанатомия
Сустав — это подвижное соединение двух или более костей, покрытых синовиальной оболочкой, разделенных суставной щелью и соединенных между собой капсулой и связками. Существует несколько видов суставов (эллипсоидные, блоковидные, шаровидные, седловидные), но, вне зависимости от формы, все они образуются конгруэнтными (совпадающими по форме, дополняющими друг друга) поверхностями.
Благодаря такому строению, при движениях суставные поверхности скользят друг относительно друга, и сустав работает, как шарнир. Движение происходит за счет мышц, прикрепляющихся к костям выше и ниже сустава. Напряженная мышца тянет кость в определенном направлении, а капсула и связки удерживают суставные концы от чрезмерного смещения. При вывихе происходит взаимное смещение концов костей, образующих сустав. Поверхности перестают «совпадать», движения становятся невозможными.
Упрощенно можно выделить три основных механизма формирования вывиха. Травматический — в результате усиленной тяги мышц, прямого удара или насильственного воздействия при непрямой травме суставные концы костей чрезмерно смещаются. Воздействие оказывается слишком сильным, капсула не выдерживает и рвется, возможен также разрыв связок. Патологический — из-за различных патологических процессов прочность капсулы и связок снижается, они теряют способность удерживать суставные концы костей в правильном положении даже при незначительных воздействиях, поэтому вывих может произойти при обычных нефорсированных движениях. Врожденный — из-за аномалий развития структур сустава (костей, связок, капсулы) суставные поверхности изначально не совпадают или не удерживаются в правильном положении.
Классификация
С учетом степени смещения травматологи-ортопеды выделяют полные вывихи, при которых суставные концы полностью расходятся, и подвывихи, при которых сохраняется частичное соприкосновение суставных поверхностей.
С учетом происхождения различают:
- Врожденные вывихи — возникшие вследствие пороков развития элементов сустава. Чаще всего встречается врожденный вывих тазобедренного сустава, реже наблюдаются врожденные вывихи коленного сустава и надколенника.
- Приобретенные вывихи — возникшие вследствие травмы или заболевания. Наиболее распространенными являются травматические вывихи. Верхние конечности страдают в 7-8 раз чаще нижних.
Травматические вывихи в свою очередь подразделяются:
- С учетом давности повреждения: свежие (до 3 суток с момента травмы), несвежие (до 2 недель с момента травмы), застарелые (более 2-3 недель с момента травмы).
- С нарушением или без нарушения целостности кожных покровов и подлежащих мягких тканей: открытые и закрытые.
- С учетом наличия или отсутствия осложнений: неосложненный и осложненный — сопровождающийся повреждением нервов или сосудов, а также около- и внутрисуставными переломами.
Также выделяют невправимые вывихи — в эту группу относятся вывихи с интерпозицией мягких тканей, препятствующей закрытому вправлению, и все застарелые вывихи.
Кроме того, различают две отдельные группы патологических вывихов:
- Паралитический вывих — причиной развития становится паралич одной группы мышц, из-за которого преобладает тяга мышц-антагонистов.
- Привычный вывих — повторяющийся вывих, который возникает вследствие слабости капсулы, мышц и связок и/или изменения конфигурации суставных поверхностей. Причиной развития чаще всего становится преждевременное начало движений в суставе после вправления острого травматического вывиха. Реже привычный вывих возникает при заболеваниях, поражающих кости и связки (артрозах, остеомиелите, полиомиелите и некоторых системных болезнях, в том числе наследственного характера).
Симптомы вывиха
Острые травматические вывихи сопровождаются интенсивной болью. В момент травмы обычно слышен характерный щелчок или хлопок. Сустав деформируется, отекает, на коже в пораженной области могут появляться кровоподтеки. Активные и пассивные движения отсутствуют, при попытке пассивных движений выявляется пружинящее сопротивление. Возможно побледнение и похолодание кожных покровов ниже уровня повреждения. При повреждении или сдавлении нервных стволов пациент жалуется на онемение, покалывание и снижение чувствительности.
Диагностика
Диагноз вывиха выставляется на основании клинической картины и данных рентгенологического исследования. В некоторых случаях (обычно при осложненных вывихах) назначают МРТ или КТ сустава. При подозрении на сдавление или повреждение сосудов и нервов больного направляют на консультацию к сосудистому хирургу и нейрохирургу. Лечение проводят в условиях травмпункта или травматологического отделения. Необходимость в госпитализации определяется локализацией вывиха, отсутствием или наличием осложнений.
Лечение вывиха
Пациента с подозрением на травматический вывих необходимо как можно быстрее доставить в специализированное мед. учреждение (оптимальный вариант — в течение первых 2-3 часов), поскольку в последующем нарастающий отек и рефлекторное напряжение мышц могут затруднить вправление. Следует зафиксировать конечность, используя шину или косыночную повязку, дать больному обезболивающее и приложить холод к области повреждения. Пациентов с вывихами нижних конечностей перевозят в положении лежа, больных с вывихами верхних конечностей — в положении сидя.
Неосложненные вывихи подлежат закрытому вправлению. Свежие неосложненные вывихи мелких и средних суставов обычно вправляют под местной анестезией, вывихи крупных суставов и несвежие вывихи — под наркозом. У детей младшего возраста вправление во всех случаях осуществляется под общей анестезией. При открытых, осложненных и застарелых вывихах проводится открытое вправление.
В последующем назначается покой и накладывается иммобилизационная повязка. Срок иммобилизации определяется особенностями и локализацией вывиха. Преждевременное снятие повязки и раннее начало движений в суставе ни в коем случае не допускаются, поскольку это может привести к развитию привычного вывиха. В реабилитационном периоде назначается ЛФК, физиотерапия и массаж. Прогноз благоприятный.
Травматические вывихи
Первое место по распространенности занимает травматический вывих плеча, затем следуют вывихи пальцев и локтевого сустава. Несколько реже встречаются вывихи надколенника и тазобедренного сустава.
Травматический вывих плеча
Высокая частота патологии обусловлена особенностями строения сустава (головка плечевой кости соприкасается с суставной впадиной на небольшом протяжении и, в основном, удерживается за счет мышц, связок и особого мягкотканого образования — суставной губы), значительными нагрузками и большим объемом движений в суставе. При повреждении возникает острая боль, появляется чувство, что плечо находится не на своем месте. Плечевой сустав выглядит неестественно: головка плечевой кости не просматривается, на ее месте видна сглаженная поверхность с заостренным верхним краем. Плечо выглядит опущенным. Рука пациента обычно прижата к телу.
В зависимости от направления смещения головки выделяют три вида вывихов плечевого сустава: передний, задний и нижний. Передний вывих — самый распространенный (по различным данным возникает в 80-95% случаев). Головка смещается вперед и оказывается либо под клювовидным отростком лопатки (в этом случае возникает подклювовидный вывих), либо под ключицей (подключичный вывих). Обычно передние вывихи сопровождаются незначительным повреждением суставной губы (хрящевого валика, который является продолжением суставной впадины лопатки и помогает головке плеча удерживаться в суставе). Задний вывих развивается нечасто (менее 20-5% случаев) и сопровождается значительным повреждением суставной губы. Нижний вывих возникает очень редко. При таком повреждении головка плеча «уходит» вниз, и рука вплоть до момента вправления находится в поднятом положении.
Для подтверждения диагноза выполняют рентгенографию плечевого сустава. КТ плечевого сустава и МРТ плечевого сустава обычно не требуются, исключением являются подозрения на тяжелые повреждения мягкотканных структур и переломовывихи. Незначительное нарушение кровоснабжения и небольшое онемение конечности обычно обусловлены сдавлением сосудисто-нервных пучков и самопроизвольно исчезают после вправления вывиха. Грубые нарушения чувствительности могут свидетельствовать о повреждении нервов и являются показанием для консультации нейрохирурга.
Вправление свежих вывихов обычно проводится в травмпункте под местной анестезией. Несвежий вывих и неудачная первая попытка вправления являются показанием вправления под общим наркозом. Обычно используется способ Джанелидзе, реже — способ Кохера. После вправления руку фиксируют на три недели. В этот период назначается УВЧ для уменьшения воспалительных явлений и ЛФК (движения кисти и лучезапястного сустава). Затем иммобилизацию прекращают, в комплекс ЛФК постепенно добавляют упражнения для разработки локтевого и плечевого сустава. Следует помнить, что для заживления капсулы сустава нужно время. Слишком раннее самовольное снятие повязки (даже при отсутствии болей) может привести к формированию привычного вывиха.
Привычный вывих плеча
Обычно возникает после недолеченного острого травматического вывиха. Предрасполагающими факторами являются слабость мышц, повышенная растяжимость капсулы, слабовогнутая суставная впадина лопатки и большая шарообразная головка плеча. Привычный вывих плеча сопровождается менее интенсивным болевым синдромом и может возникать даже при незначительных воздействиях. Частота повторных вывихов сильно колеблется — от 1-2 раз в год до нескольких раз в месяц. Причиной развития является несостоятельность капсулы сустава. Требуется хирургическое лечение. Показанием к операции является 2-3 и более вывихов в течение года.
Травматические вывихи фаланг пальцев
Чаще всего развиваются при ударе по кончику пальца с приложением силы в проксимальном направлении. Возникает резкая боль и заметная видимая деформация пальца в области сустава. Движения невозможны. Отмечается нарастающий отек. Для подтверждения диагноза выполняют рентгенографию кисти. Вправление осуществляют амбулаторно, под местной анестезией. Затем накладывают гипсовую повязку и назначают УВЧ.
Травматический вывих локтевого сустава
Причиной травмы становится падение на вытянутую руку или удар по согнутой руке. В первом случае возникает задний вывих, во втором — передний. Повреждение сопровождается сильной болью и значительным отеком мягких тканей. В области локтя выявляется выраженная деформация, движения невозможны. Пульс на лучевой артерии ослаблен, часто наблюдается онемение. При задних вывихах головка лучевой кости прощупывается спереди, при передних — сзади.
Отличительной особенностью вывихов локтевого сустава является сочетание с переломами локтевой и лучевой кости, а также повреждением нервов и сосудов. Для подтверждения диагноза выполняется рентгенография локтевого сустава. По показаниям назначаются консультации нейрохирурга и сосудистого хирурга. Лечение осуществляется в условиях стационара. Тактика лечения зависит от особенностей повреждения. В большинстве случаев производится закрытая репозиция. При невозможности вправить вывих, сопоставить или удержать костные отломки (при переломовывихах) выполняется хирургическая операция.
Травматический вывих надколенника
Травма возникает вследствие падения или удара по колену в момент сокращения четырехглавой мышцы. Чаще развиваются боковые вывихи надколенника (надколенник смещается кнутри или кнаружи). Реже наблюдаются торсионные (надколенник разворачивается вокруг вертикальной оси) и горизонтальные (надколенник разворачивается вокруг горизонтальной оси и внедряется между суставными поверхностями костей, образующих коленный сустав) вывихи. Повреждение сопровождается резкой болью. Возникает деформация, появляется нарастающий отек. Колено слегка согнуто, движения невозможны. При пальпации определяется смещенный надколенник. Нередко наблюдается гемартроз.
Диагноз выставляется на основании характерной симптоматики и данных рентгенографии коленного сустава. Вправление обычно не представляет трудностей и производится под местной анестезией. Возможно также самопроизвольное вправление. При гемартрозе выполняется пункция сустава. После восстановления естественного анатомического положения надколенника на ногу накладывают лонгету на 4-6 недель. Назначают УВЧ, массаж и ЛФК.
Травматический вывих бедра
Возникает в результате непрямой травмы, обычно — при автодорожных происшествиях и падениях с высоты. В зависимости от расположения головки бедра может быть передним и задним. Вывих бедра проявляется резкой болью, отеком, деформацией пораженной области, вынужденным положением конечности и укорочением бедра. Движения невозможны. Для уточнения диагноза выполняется рентгенография тазобедренного сустава. Вправление производится под общим наркозом в условиях стационара. Затем накладывается скелетное вытяжение на 3-4 недели, назначается физиотерапия и ЛФК.
Врожденные вывихи
Самый распространенный — врожденный вывих бедра. Возникает в результате недоразвития головки бедра и суставной впадины. Чаще наблюдается у девочек. Выявляется сразу после рождения. У грудных детей проявляется ограничением отведения конечности, укорочением конечности и асимметрией кожных складок. В последующем возникает хромота, при двухстороннем вывихе — утиная походка. Диагноз подтверждается рентгенографией, КТ тазобедренного сустава и МРТ тазобедренного сустава. Лечение начинается с первых месяцев жизни. Используются специальные гипсовые повязки и шины. При неэффективности консервативного лечения рекомендуется хирургическая операция до достижения 5-летнего возраста.
Второе место по распространенности занимает врожденный вывих надколенника. По сравнению с вывихом бедра является достаточно редкой аномалией. Может быть изолированным или сочетаться с другими пороками развития нижних конечностей. Чаще наблюдается у мальчиков. Проявляется неустойчивостью при ходьбе, быстрой утомляемостью и ограничением движений в суставе. Рентгенография коленного сустава свидетельствует о недоразвитии и смещении надколенника. Вывих устраняют хирургическим путем, перемещая собственную связку надколенника.
Если лечение не проводится, в суставе, находящемся в состоянии врожденного вывиха, развиваются прогрессирующие патологические изменения, возникает тяжелый артроз, сопровождающийся усилением деформации конечности, нарушением опоры, снижением или потерей трудоспособности. Поэтому все дети с подозрением на такую патологию должны находиться под наблюдением детских ортопедов и получать своевременное адекватное лечение.
Источник
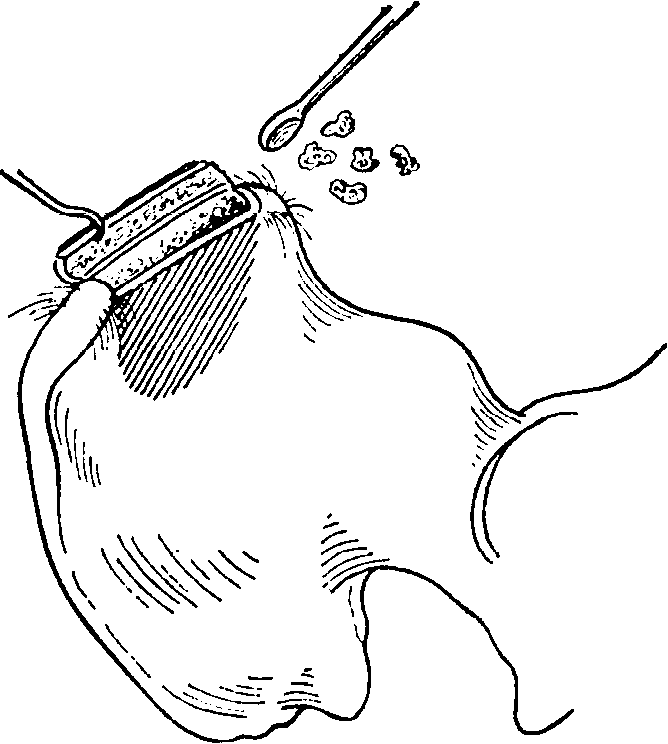
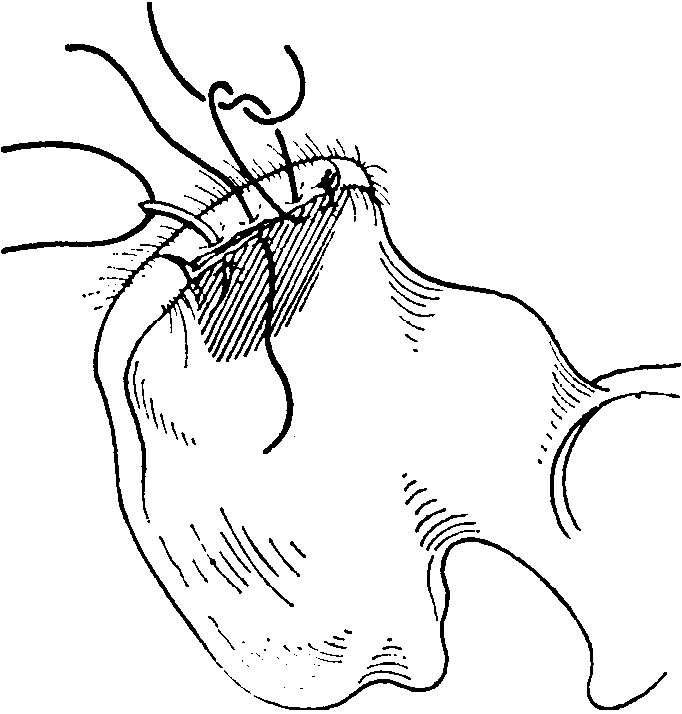
Рис. 8-73. Взятие губчатого вещества кости из крыла подвздошной кости. III. Крючком снимается верхняя кожная пластинка толщиной в 1 см и острой ложечкой вынимаются участки губчатого вещества кости

Рис. 8-74. Взятие губчатого вещества кости из крыла подвздошной кости, IV. Костная крышка пришивается на свое место
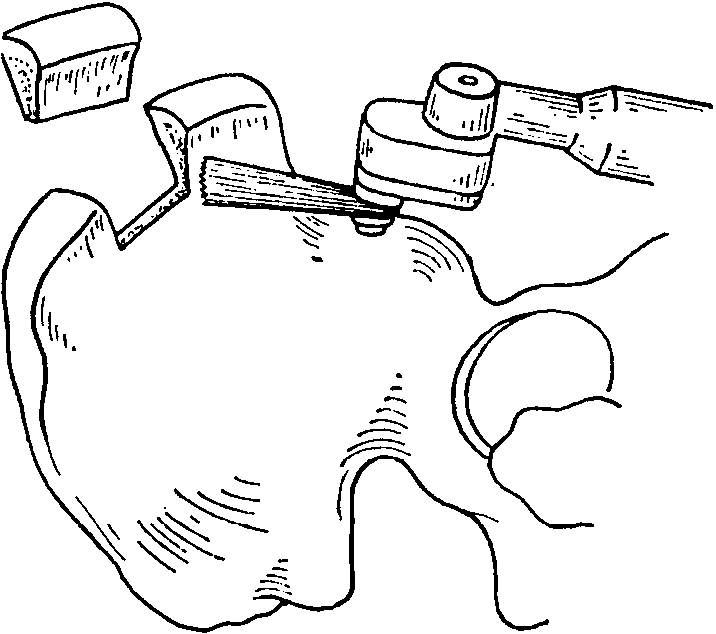
Рис. 8-75. Выпиливание осциллирующей пилой определенных костных форм (например, изогнутого костного фрагмента)
Перпейдикулярно кйодвздошному гребню кость выбивается долотом до глубины в 1 см и затем широким плоским долотом или осцилляционной пилой от подвздошного гребня там, где берут свое начало брюшные мышцы, удаляется кортикальный слой (рис. 8-73). Из обнаженной таким образом губчатой кости при помощи острой ложечки берется материал для пересадки. Затем кортикальная пластина помещается на место, и оставшийся край фасции прикрепляется рядом узловых швов (рис. 8-74).
В тех случаях, когда нужна гибкая спонгиоз-ная пластинка с наружной или внутренней поверхности подвздошной кости, то не обивают верхушку гребня, а вырезают пластинку вдоль его наружного или внутреннего края. Сняв надкостницу, наносят на кость контуры будущего трансплантата и под защитой рычагов сбивают или вырезают осцилляционной пилой пластинку. Если подвздошная кость прорезается насквозь, то получается спонгиозная пластинка с обеих сторон покрытая тонким слоем кортикальной структуры (рис. 8-75). Возникший таким образом дефект подвздошной кости не устраняется. Если работают остеотомом, то получают такой трансплантат, одна поверхность которого кортикальная, а другая -губчатая. Поместив на место мышцу наложив сифонный дренаж, накладывают на фасцию и кожу шов, на чем и заканчивается операция.
Спонгиозную пластинку без кортикального слоя можно взять из вертела бедра, а небольшое количество — даже из головки большеберцовой кости. Вертел в этом случае вскрывается латерально. Большая латеральная мышца бедра отводится п вентральную сторону, и около места начала мышцы производят поперечный разрез. Освобождая кость на высоте безымянной линии, на кортикальном слое вырезают костное окно размером 15х15 мм, через него костной ложкой проникают в вертел и берут там необходимое количество спонгиозной части кости. Если для автотрансплантации удаляется значительная часть кости, то вместо нее закладывается предпочтительно консервированная спонгиозная стружка или киль-ская кость, способствующие быстрой регенерации костной ткани.
Спонгиозную часть кости для автотрансплантации из головки большеберцовой кости можно получить, используя ту же технику. На уровне шероховатости большеберцовой кости производят косое сечение. Затем на медиальной поверхности кости вырезают костное окно, через которое костной ложкой извлекается спонгиозный слой. Костное окно закрывается, и на кожу накладывается шов. После извлечения спонгиозного слоя наружная фиксация не применяется.
О вывихе говорят, когда образующие сустав, прилегающие друг к другу концы костей по какой-то причине теряют контакт между собой.
Вывих обычно является последствием повреждения, но существуют также и врожденные и т. н. патологические вывихи. При травматическом вывихе надрывается суставная капсула, в результате чего становится возможным смещение суставных концов.
Диагноз вывиха на основании клинических симптомов и рентгеновских признаков поставить просто. Эластичная фиксация, боль и деформация сустава быстро приводят к постановке правильного диагноза.
Принцип лечения вывихов уже столетиями не меняется. Задача хирурга и впредь состоит в том, чтобы как можно раньше репонировать отдаленные друг от друга суставные концы. В течение прошедших столетий изменились детали репозиции, так как современные методы наркоза с возможностью мышечного расслабления облегчают репозицию. Раньше применялось только местное обезболивание, оглушающий наркоз, или наркоз вовсе не применялся.
Вправление вывиха должно производиться рано. Оно обычно продолжается лишь несколько минут и поэтому может быть проведено и у пожилых, и у политравматизированных больных. Вправление, как правило, проводится под наркозом с релаксацией, щадящими встречными движениями, которые возвращают суставной конец в правильную позицию. Грубое применение силы нецелесообразно, так как можно вызвать переломы и излишние повреждения мягких тканей.
После вправления вывиха нужно иммобилизовать поврежденную конечность, причем вид и продолжительность иммобилизации зависят от места вывиха.
Показания к оперативному лечению.Травматический вывих почти без исключения может лечиться консервативными методами. Поведение операции показано редко:
1) если вывих из-за иптерпоната не может быть репонирован бескровным способом. (Интерпона-тами могут быть сухожилия, отломанные костные фрагменты, например, медиальный надмыщелок при локтевом вывихе, отломавшийся край верт-лужной впадины при вывихе тазобедренного сустава);
2) при застарелых вывихах, если мышцы и связки из-за патологического положения сморщены, и бескровное вправление не удается; 3) при открытых вывихах. При репонационных операциях при вывихах нужно иммобилизовать сустав наружной фиксацией, так как шов суставной капсулы сам по себе не может удержать кости, и существует опасность разрыва капсулы.
Вмешательства на суставах
Сустав является функциональной единицей органов движения человеческого организма. Он представляет собой комплексную биологическую
структуру. Каждый сустав йыполняет специальные задачи, и образование его структуры происходит в интересах выполнения этих задач. В последнее время проводится все больше оперативных вмешательств на суставах, так как устранение или предупреждение ограничений функций, вызываемых повреждениями или заболеваниями, является важной задачей современной восстановительной хирургии.
Пункция и вскрытие суставов
В суставной полости под действием повреждения или заболевания может образоваться патологическое скопление жидкости. Это излияние или накопление жидкости в суставе сопровождается известными клиническими симптомами. После установления показаний может возникнуть необходимость проведения пункции полости сустава. Пункция полости сустава производится в операционной, причем обычно под местной анестезией. При этом не должны быть повреждены хрящевые поверхности. Кожа выбранного для прокола места после обработки прокалывается тонкой иглой, проводится инфильтрация раствором новокаина до суставной капсулы. Через малый кожный разрез в суставную капсулу вводится толстая острая пункционная игла, скопление жидкости отсасывается при помощи шприца. Эта жидкость берется в стерильную пробирку на исследование.
Место пункции на 24 часа покрывается стерильной повязкой.
Вскрытие сустава (артротомия) производится на соответственно выбранном месте. Существует 2 важных показания для проведения этой операции.
1.Лечение воспалительных процессов.Если имеет место гнойный артрит, то перед вскрытием сустава всегда следует провести пункцию для точной постановки диагноза. Вскрытие сустава показано редко, только в тех случаях, когда пункцией или другими методами диагноз артрита не может быть достоверно установлен. Артротомия предоставляет не только возможность осмотра внутренней структуры сустава, но и взятия отдельных частей его для гистологического исследования, что может дать сведения о характере патологического процесса.
2. При повреждениях или посттравматических состояниях, а также при наличии свободных тел в суставе (corpus liberum, osteochondrosis disse-cans, повреждение хряща и т. д.) может быть показано вскрытие сустава.
Резекция сустава
Полная или частичная резекция сустава производится, если повреждение, воспаление, опухоли или прочие патологические процессы не
M0iyr лечиться Другим способом. При тотальной резекции удаляются не только образующие сустав костные поверхности, но и суставная капсула и принадлежащие к суставу связки. О частичной резекции говорят тогда, когда удаляются только отдельные части образующих сустав костей.
Показания для проведения резекции сустава. 1) опухоли;
• 2) тяжелые открытые повреждения, при которых с большой степенью вероятности можно предположить инфекцию или где даже без инфекции нет шансов на восстановление хорошей суставной функции;
3) воспаление, протекающее в суставе, главным образом туберкулез и пиартроз. В таких случаях пораженные ткани сустава должны быть удалены в интересах ликвидации инфекции.
В результате резекции сустава на его месте образуется патологический подвижный сегмент, который может быть сравнен с ложным суставом. Для коррекции этого состояния применяют оперативный артродез.
Оперативный артродез
Цель этой операции заключается в том, чтобы создать на месте сустава костное сообщение. Между образующими сустав костями костная связь возникает тогда, когда суставной хрящ или погиб, или был оперативно удален. При погибшем хряще артродез может проводиться экстра-артрикулярно, так что возле сустава создается костное сообщение между образующими сустав костями. Если подвижность устранена, наступает немедленное окостенение бесхрящевой части сустава. В настоящее время этот метод применяется только редко (например, при тяжелых артрозах). Раньше туберкулез суставов был частым показанием для проведения этой операции.
Артродезы в настоящее время обычно производятся с частичным или полным удалением хряща, для чего приходится вскрывать сустав. Это вмешательство проводится после воспалений или повреждений. Операции артродеза с полным или частичным удалением хрящевых суставных поверхностей разделяются на 3большие группы.
1. Операция с полным удалением хрящевого сустава. Хрящ и граничащая с ним кость удаляются таким образом, чтобы конечность до срастания костей могла быть фиксирована в благоприятном для пункции положении. Раньше после этой операции накладывалась гипсовая повязка для фиксации костей. Основываясь на биомеханических исследованиях последних десятилетий, были развиты многочисленные методы для компрессии спонгиозных суставных поверхностей. Charnley разработал компрессионный остеосинтез наружными натягивающими приспособлениями, в первую очередь для артоодеза. Секция по изучению
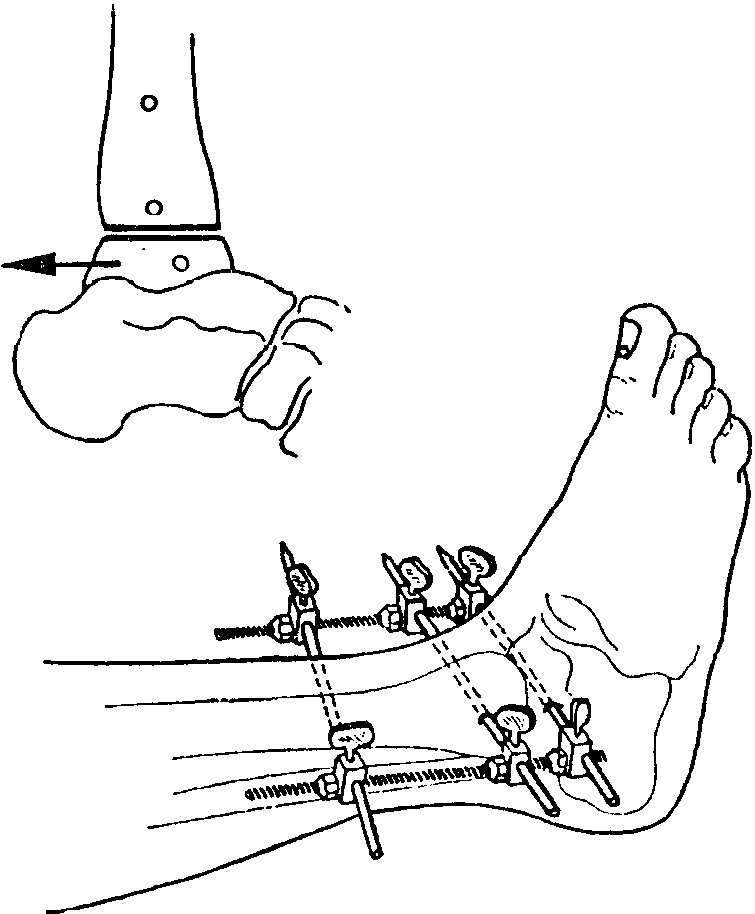
Рис. 8-76. Артродез голеностопного сустава наружным натягивающим приспособлением после удаления хряща
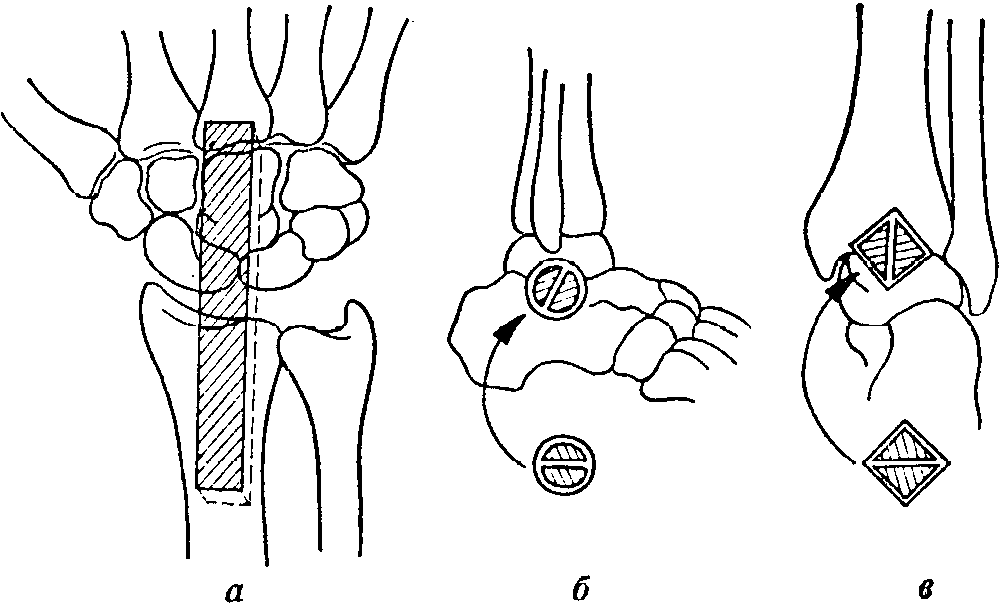
Рис. 8-77. Варианты запирательного артродеза. а) Операция с погруженным костным фрагментом, б) с повернутыми полуцилиндрами, .в) с повернутыми костными кусками в форме полупризм
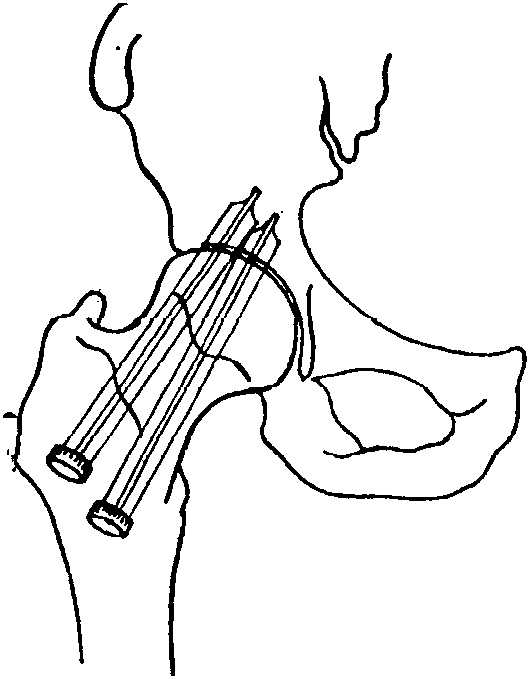
Рис. 8-78. Артродез тазобедренного сустава шинированием через сустав
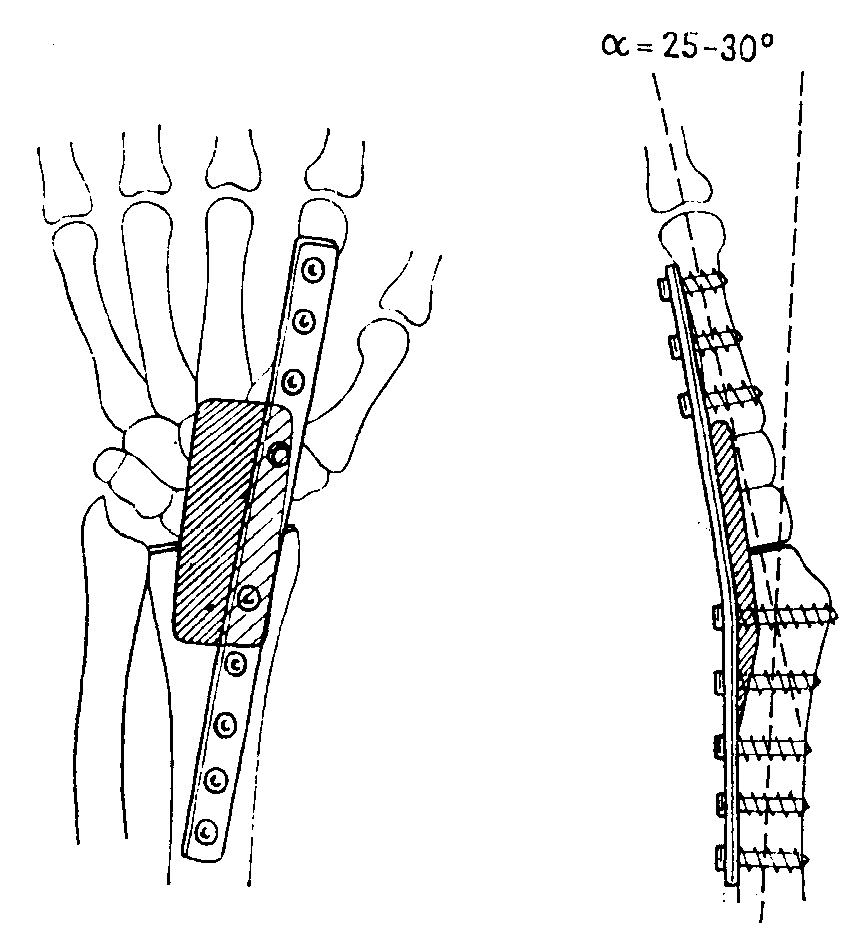
Рис. 8-79. Пластинчатый артродез, рекомендованный АО, на луче-запястном суставе. Суставные поверхности лишены хряща, под металлическую пластинку кладется пластинка губчатого вещества кости
вопросов остеосинтеза (АО) рекомендует этот метод(рис. 8-76)в пригодных для этого случаях.
2.Принцип т. н. запирательного артродеза заключается в том, что из патологически измененного сустава с ограниченными в нем движениями иссекаются костные фрагменты в виде костных цилиндров или костных прямоугольников. Часть кости, из которой были удалены эти куски, поворачивается, или на ее месте вклинивается вторая костная часть. Этим устраняется всякая возможность движения сустава.
Основные методы операции изображены на рис. 8-77.
3.Для артродеза применяется также и т. н.шпунтовка.Раньше через суставные поверхности проводились костные винты, в настоящее время вместо этого применяются металлические гвозди. Через коленный сустав может быть проведена костнополостная шина длиной в 65см,входящая в бедренную кость. Шина фиксирует между собой бедренную и большеберцовую кости. Эта операция пригодна для артродеза коленного сустава, если хрящ его уже погиб или если он был оперативно удален. Вколачиванием трехгранной шины можно достигнуть артродеза в тазобедренном суставе(рис. 8-78)или в других суставах (например, в таранно-пяточно-ладьевидном суставе).
Современная костная хирургия стремится к избежанию наружной фиксации и к возможно раннему восстановлению функции конечности. Этот принцип проявляется и в технике операции по созданию артродеза. Все чаще применяется комбинация укрепительной (проволока, винты) операции и внутренней металлической фиксации.
Особое место среди операций по образованию артродеза занимает компрессионный остеосинтез пластинками, разработанными секцией по изучению вопросов остеосинтеза (АО).
После освежения губчатых частей суставных поверхностей их с большой силой прижимают друг к другу металлической пластинкой. Этот метод и без наружной фиксации приводит к быстрому костному сращению,(рис. 8-79).
Показания для артродеза: 1) болезненные суставы с ограничением подвижности;
2)болтающиеся и поэтому функционально неполноценные суставы, если не удается другой операцией достигнуть безболезненной функции сустава;
3)если больной реабилитирован опорным приспособлением, но с проведением артродеза может быть освобожден от его применения.
Вопреки имеющимся в настоящее время замечательным методам артропластики и их все большего совершенствования нельзя забывать старое правило, что неподвижный в хорошей позиции и безболезненный сустав лучше болезненного и ограниченного в своем движении сустава. Поэтому артродез и в будущем займет свое место в хирургии суставов.
Артропластика
Для улучшения функции сустава с ограниченной подвижностью были предложены многочисленные оперативные методы. Эти методы могут быть объединены под понятиемартролиза.Принцип этой операции заключается в расслаблении сморщенных мягких тканей сустава и в устранении сращений и неровностей между суставными поверхностями. Для восстановления подвижности окостенелых и деформированных суставов и в прежние времена применялась артропластика. Биомеханическая основа этих операций состоит в том, что человеческий организм стремится сохранить подвижность в суставном сегменте. Функция сустава основывается на постоянном дви-кжении, совершенствующем се.
Принцип артропластики заключается в образовании костных поверхностей в форме сустава. Костные концы при этом должны быть покрыты соответствующей тканью, чтобы они вновь не окостенели. Ранняя функциональная терапия способствует образованию суставоподобной структуры. Эти операции дают благоприятный результат, если суставные поверхности покрываются тканью, способной вынести соответствующую нагрузку. Успехи операций на верхней конечности, главным образом на локтевом суставе, показали, что метод может быть успешно использован и в этой области. На нижней конечности, в тазобедренном и коленном суставе нагрузка большая, чем выносливость новой ткани, покрывающей ко-
Соседние файлы в папке 0912
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
