Остеохондроз спондилез пояснично крестцового отдела позвоночника

Деформирующий спондилез поясничного отдела позвоночника — хроническая патология, которая развивается из-за избыточных нагрузок, старения организма, травмирования. Она протекает на фоне деструктивно-дегенеративных изменений в переднем отделе межпозвонкового диска. Продольная связка обызвествляется, а в передних и боковых отделах позвоночного столба формируются костные наросты — остеофиты.
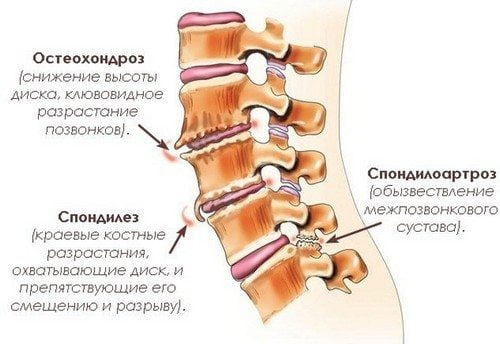
На начальной стадии заболевания клинические проявления отсутствуют. По мере его прогрессирования возникают непостоянные боли, быстрая утомляемость, снижается объем движений в поясничном отделе. Для диагностирования деформирующего спондилеза применяются инструментальные методики — МРТ, рентгенография. В терапии обычно используются фармакологические препараты и физиопроцедуры.
Суть заболевания
Важно знать! Врачи в шоке: «Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует…» Читать далее…
Причины развития деформирующего спондилеза до конца не установлены. Некоторые ученые рассматривают патологию, как деструктивно дистрофическое поражение поясничного отдела, другие — что заболевание возникает из-за однократной травмы или множественных повторных микротравм продольных связок на фоне выпячивания фиброзных колец межпозвонковых дисков. Кольца утрачивают способность выдерживать давление мякотных ядер. При воздействии значительных нагрузок они выгибаются и открепляют продольные связки от участков их соединения с поверхностями тел поясничных позвонков. К провоцирующим развитие деформирующего спондилеза факторам относятся:
- пожилой и старческий возраст;
- тяжелые острые или хронические болезни суставов и патологии внутренних органов;
- избыточная масса тела;
- серьезные спортивные или профессиональные физические нагрузки;
- травмирование позвоночника — сильные ушибы, переломы, длительное сдавливание.
Остеофиты.
После отрыва продольных связок происходит незначительное кровоизлияние, а затем постепенно образуется нарост из костных тканей. Повторное травмирование становится причиной нового отрыва с формированием остеофита. При этом размеры позвонков длительное время не изменяются, как не происходит и снижение их функциональной активности. Этим объясняется продолжительное бессимптомное течение заболевания. Что происходит при прогрессировании патологического процесса:
- костные наросты сдавливают передние продольные связки;
- подвижность переднего отдела позвоночного столба ограничивается;
- в некоторых случаях сужаются межпозвоночные отверстия.
При проведении исследований было установлено, что спровоцировать развитие патологии могут заболевания, протекающие на фоне нарушения обмена веществ. Например, подагра, при которой в костных и суставных тканях, связках, сухожилиях откладываются кристаллы солей мочевой кислоты.
Формирование остеофитов изменяет анатомическое строение переднего отдела позвоночного столба. Медики считают образование костных наростов защитной приспособительной реакцией организма. Таким способом он пытается стабилизировать позвоночный столб. Наличие краевых костных разрастаний не дает смещаться деформированным позвонкам.
Клиническая картина
Постепенное увеличение размеров остеофитов приводит к появлению первых симптомов спондилеза. Костные наросты раздражают передние продольные связки, а фасеточные суставы начинают испытывать нагрузку, смещаются и сдавливают чувствительные нервные окончания. Человек при этом испытывает боль. Сначала ее интенсивность незначительна, не доставляет длительного дискомфорта. Болезненные ощущения возникают обычно при активных занятиях спортом, длительной ходьбе или подъеме тяжестей. Но такая симптоматика характерна только для начального этапа патологии. По мере разрастания остеофитов появляются другие признаки:
- 2 стадия. Выраженность болевого синдрома нарастает даже при незначительных нагрузках. Характер боли — давящий, ноющий. Она долго не стихает, усиливается при перемене погоды или переохлаждении;
- 3 стадия. При отсутствии врачебного вмешательства остеофиты соседних позвонков срастаются друг с другом, образуя своеобразные скобы. Врачи диагностируют анкилоз — значительную утрату двигательной функции, вплоть до полной неподвижности.
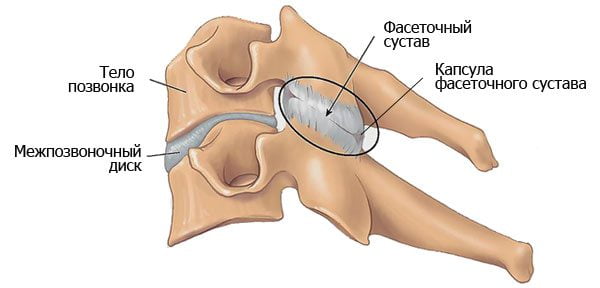
Чтобы произвести движение, человеку приходится сильно напрягать мышцы. Под воздействием периодических болей и сокращения поперечнополосатой мускулатуры возникают спазмы мелких кровеносных сосудов. В мышечных волокнах начинает накапливаться молочная кислота, усугубляющая нарушение метаболизма, провоцирующая повышенную слабость. При спондилезе поясничного отдела позвоночника часто выявляется корешковая симптоматика из-за постоянного раздражения нервных окончаний.
В некоторых случаях развивается ложная перемежающаяся хромота. У больного возникает ощущение «ватных ног»: кажется, что они его не слушаются, и он упадет. Особенно часто такое состояние бывает после серьезных нагрузок. Интересный факт: стоит человеку наклониться вперед, как эти дискомфортные ощущения исчезают.
Диагностика
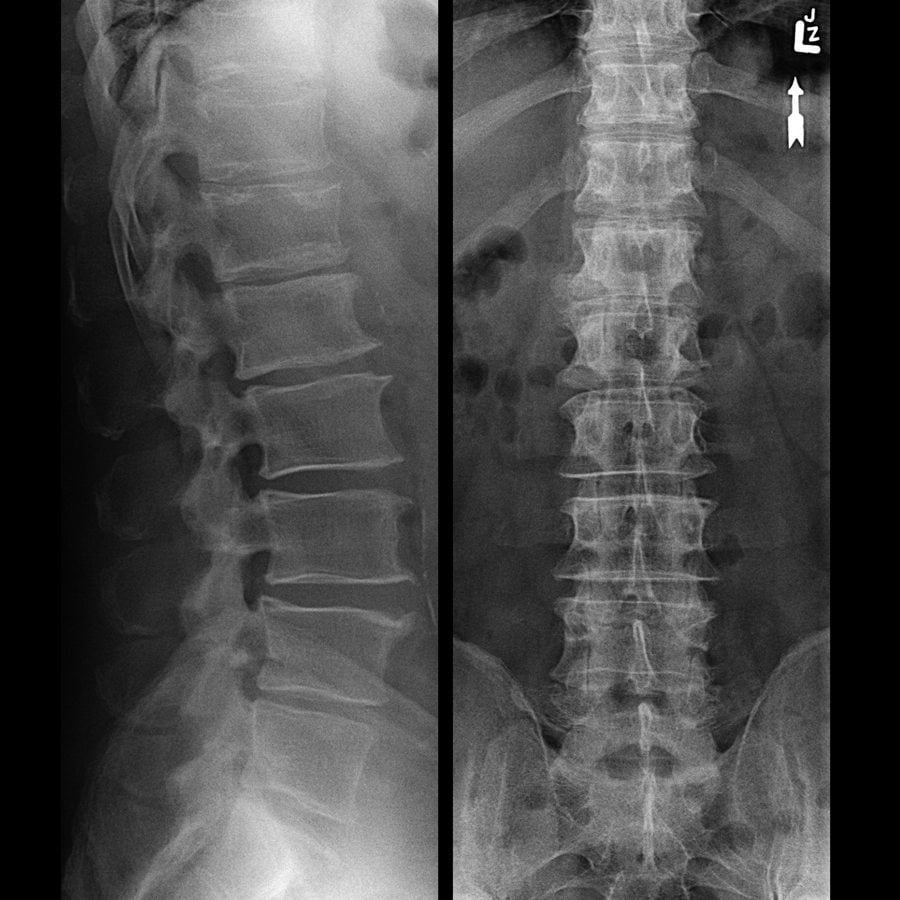
Деформирующий спондилез пояснично-крестцового отдела позвоночника обнаруживается при проведении рентгенологического исследования. На полученных изображениях хорошо заметны костные наросты, визуализирующиеся, как клювовидные выступы и заострения. Для патологии высокой степени тяжести характерно формирование костной скобы, соединяющей соседние позвонки. При таком образовании полностью исключено какое-либо движение в пораженном сегменте.
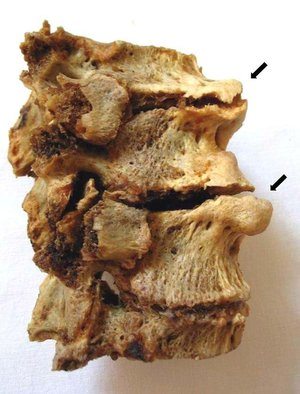
При диагностировании спондилеза очень важно дифференцировать его от других заболеваний. Например, остеохондроз также сопровождается образованием костных наростов. Но, в отличие от него, при спондилезе поясничного отдела поражаются не более 3 сегментов. Также особенностью этой патологии становится отсутствие интенсивного болевого синдрома, несмотря на окостенение связок. Характерным отличием спондилеза от остеохондроза является и сохранение высоты межпозвоночного диска.
Основные методы лечения
Лечение деформирующего спондилеза поясничного отдела позвоночника направлено на улучшение самочувствия пациента за счет ослабления симптоматики. Патология входит в группу дегенеративно-дистрофических заболеваний, которые вылечить невозможно ни консервативными, ни хирургическими методами.
В терапии практикуется комплексный подход, используются фармакологические препараты и физиопроцедуры. Целью лечения становится:
- устранение болезненных ощущений;
- при необходимости купирование воспалительного процесса и отека;
- предупреждение прогрессирования деструктивных изменений;
- укрепление мышц, расположенных в поясничном отделе позвоночника.
Оперативное вмешательство показано только при резком ухудшении состояния пациента. Это происходит при формировании крупных остеофитов, сдавливающих чувствительные нервные окончания.
Медикаментозное
Пока не синтезированы препараты, способные снижать плотность остеофитов, уменьшать их размеры. В терапии деформирующего спондилеза используются лекарственные средства для увеличения объема движений в пояснице, нормализации метаболических процессов. Следует регулярно принимать препараты, предупреждающие рецидивы основного заболевания: противоревматические, антипсориатические. Если спондилез спровоцировали патологии внутренних органов, то требуется вылечить их полностью или добиться стойкой ремиссии. Как и в терапии всех заболеваний опорно-двигательного препарата, пациентам назначаются противовоспалительные нестероидные средства (НПВС):
- Диклофенак;
- Мелоксикам;
- Ибупрофен;
- Нимесулид;
- Пироксикам;
- Кеторолак;
- Индометацин.
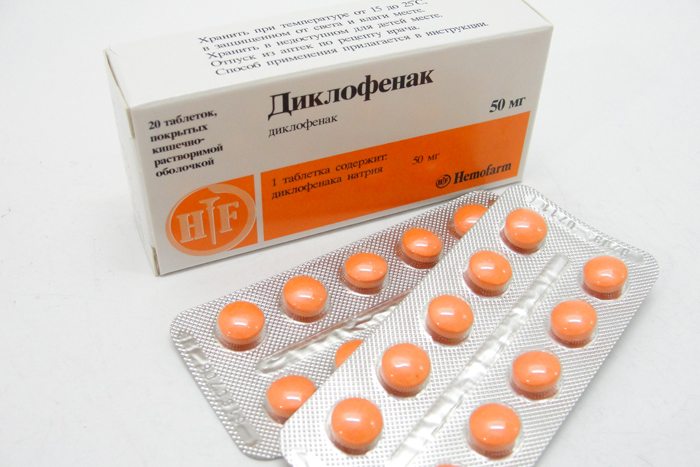
Но их мощное противовоспалительное воздействие при спондилезе часто остается невостребованным. Дело в том, что эта патология очень редко сопровождается воспалительным процессом. Он возникает при сдавливании остеофитами расположенных поблизости мягких тканей. А это происходит только при высокой степени тяжести болезни. НПВС применяются для устранения боли в пояснице и купирования отека.
Физиотерапевтические процедуры
Клиническая эффективность физиопроцедур не уступает обезболивающему действию НПВС, миорелаксантов или анальгетиков. На начальном этапе лечения применяется электрофорез с раствором новокаина. Под действием электрического тока препарат проникает в поврежденные участки поясницы, быстро устраняя болезненные ощущения. Предупредить дальнейшее распространение дегенеративных изменений позволяет регулярное проведение таких физиотерапевтических процедур:
- магнитотерапия;
- УВЧ-терапия;
- бальнеологическое лечение;
- диадинамические токи.
Пациентам рекомендованы ежедневные занятия лечебной физкультурой или гимнастикой, йогой. Это помогает нормализовать кровообращение в мышцах и позвоночнике. Постоянные тренировки способствуют образованию мышечного корсета и стабилизации элементов позвоночного столба.
Терапия спондилеза проводится только амбулаторно. Ее успех на 90% зависит от выполнения пациентом врачебных рекомендаций и понимания природы заболевания. Чтобы исключить распространение патологических процессов, следует изменить привычный образ жизни.
Если причиной обострения основного заболевания, например, остеохондроза, становится профессиональная деятельность, то необходимо задуматься о смене места работы. Врачи рекомендуют вести активный образ жизни, избегая любых серьезных физических нагрузок.
Похожие статьи
Как забыть о болях в суставах и остеохондрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
загрузка…
Источник
Согласно медицинской статистике, от различных форм остеохондроза страдает около 70% людей в возрасте старше 30 лет. При этом серьезное лечение патологии предпринимают единицы. Большинство обходится нерегулярным массажем, или пережидает, когда «само пройдет».
А меж тем, остеохондроз оказывает негативное влияние на связки межпозвоночных соединений, на его фоне может развиться не менее опасное состояние: спондилез и спондилоартроз.
Взаимосвязь заболеваний
 Механизм развития недуга следующий: при запущенном остеохондрозе в костно-хрящевой ткани развиваются разрушительные процессы, провоцирующие сильные боли (прострелы) и неподвижность позвоночника.
Механизм развития недуга следующий: при запущенном остеохондрозе в костно-хрящевой ткани развиваются разрушительные процессы, провоцирующие сильные боли (прострелы) и неподвижность позвоночника.
Патология может поражать любую часть опорно-двигательного аппарата, но чаще всего заболевание диагностируют в области пояснично-крестцового отдела позвоночника.
Для недуга характерно сращение позвонков.
Различные источники используют различные названия для определения сросшихся позвонков. Поэтому термины «спондилез» и «спондилоартроз» даже специалисты считают синонимами. Но отличительные черты между заболеваниями прослеживаются четко.
Спондилез и спондилоартроз — это одно и то же?
В медицинской терминологии спондилез и спондилоартроз – обозначения этапов развития остеохондроза. Оба патологических состояния вызывают дегенеративные процессы в позвоночнике. Но при спондилезе происходит деформация межпозвонковых дисков путем образования костных наростов, а при спондилоартрозе страдает вся структура межпозвонковых суставов.
Отличительной чертой патологий является и локация наростов (остеофитов).
- В первом случае они нарастают между позвонками, сокращая просвет.
- Во втором – по краям суставов.
Развитие недуга
Отсутствие лечения «обычного остеохондроза» вызывает развитие не опасных для жизни, но неприятных патологических состояний:
- Происходит разрушение тканей костно-хрящевой системы.
- Формируются остеофиты, блокирующие подвижность одной из областей опорно-двигательного аппарата.
- Разрушение межпозвонковых дисков часто приводит к возникновению грыжи.
У пациентов с генетической предрасположенностью в заболеванию и у травмированных в области спины, патологические процессы развиваются стремительно.
Согласно данным медицинских исследований, деформирующий спондилез диагностируют у 80% пациентов, страдающих от остеохондроза.
Наглядное видео об изменениях позвоночника при развитии спондилеза в видео ниже:
Причины и факторы риска
 Заболевания суставов принято считать возрастными патологиями и приписывать их пожилым людям. Возрастные изменения в хрящевой ткани провоцируют спондилез и спондилоартроз в определенных случаях. Но существует и ряд других факторов, не зависящих от возраста, которые становятся причиной развития заболеваний:
Заболевания суставов принято считать возрастными патологиями и приписывать их пожилым людям. Возрастные изменения в хрящевой ткани провоцируют спондилез и спондилоартроз в определенных случаях. Но существует и ряд других факторов, не зависящих от возраста, которые становятся причиной развития заболеваний:
- ожирение;
- частые и большие нагрузки на позвоночник (у людей определенных профессий);
- травмы;
- хронические заболевания;
- нарушение выработки гормона эстрогена.
У кого и почему возникает?
В группу риска часто попадают женщины в период менопаузы, пациенты с нарушением метаболических процессов, с аутоиммунными нарушениями и генетически предрасположенные.
Боли в спине часто беспокоят людей, занятых тяжелым физическим трудом по роду деятельности. Но патология может возникнуть и вследствие единичных сильных нагрузок.
Симптомы
Спондилез называют результатом невылеченного спондилоартроза. При такой тесной взаимосвязи патологий наблюдается отличие симптоматики.
Для спондилоартроза характерны:
- чувство скованности в спине (тревожит с утра);
- боль в суставах;
- атрофия мышц;
- хруст в позвоночнике;
- нарушение кровообращения;
- развитие метеочувствительности и сопутствующие головные боли;
- невриты;
- развитие контрактуры (невозможность полностью согнуться или разогнуться).
 Спондилез определяют по следующим симптомам:
Спондилез определяют по следующим симптомам:
- резкая и сильная боль в области копчика;
- онемение поясничной области;
- «мурашки» в ногах;
- снижение температуры тела (местное);
- ощущение боли при ходьбе;
- передвигаться становится трудно.
Может возникнуть и дополнительная симптоматика: появление хромоты, утрата чувствительности ног. В этом запущенном случае пациент утрачивает желание и возможность двигаться, больше времени проводит лежа в позе эмбриона – такое положение несколько облегчает его состояние.
Разновидности
Существует несколько разновидностей патологии, возникающей в результате «недолечения» остеохондроза, который многие и заболеванием не считают. Осложнения развиваются постепенно, некоторые из них обладают размытой симптоматикой и их сложно определить.
Деформирующий
Для этого осложнения характерно истирание межпозвонковых дисков.
Главный симптом – боль в спине ноющего характера. Возникновение боли возможно, как при беге и ходьбе, так и при сидячем или лежачем положении и после него.
Еще один симптом – ощущение зажатости в области крестца (обычно проходит самостоятельно в течение 2-3 часов).
Дегенеративный
Представляет собой повреждения суставов – дугоотростчатых и позвоночно-реберных. Опасен ограничение движения позвоночного столба.
На ранних стадиях симптоматика не отчетливая. При развитии патологии появляются болевые ощущения в спине, нарушение амплитуды движений.
Унковертебральный
 Локализуется в шейном отделе позвоночника. Характеризуется возникновением костных образований на суставах шеи. Заболеванию подвержены люди всех возрастов. Основная группа риска – представители «сидячих» профессий.
Локализуется в шейном отделе позвоночника. Характеризуется возникновением костных образований на суставах шеи. Заболеванию подвержены люди всех возрастов. Основная группа риска – представители «сидячих» профессий.
Основные симптомы:
- боли в затылочной части;
- боли в шее, переходящие в область лопаток и рук;
- частые головокружения и потеря равновесия;
- хруст при поворотах головы.
Иногда пациенты с унковертебральным спондилоартрозом страдают от нарушения слуха или зрения.
Дугоотростчатых суставов
Хроническое заболевание суставов, возникающее на фоне воспалительных процессов. Нарушает подвижность позвоночника.
Симптоматика зависит от того, какой отдел позвоночника подвергся патологии.
- На первой стадии заболевания пациент страдает от постоянной ноющей боли, усиливающейся к вечеру.
- Вторая стадия – появление хруста в позвоночнике и нарушением его подвижности.
- Третья – постоянная сильная боль, плюс полная неподвижность пораженной области.
Анкилозирующий
Редкое хроническое заболевание с поражением межпозвоночных дисков, реберно-поперечных, иногда и других суставов позвоночника. В медицине известно, как болезнь Бехтерева.
Проявляется у пациентов в возрасте 15-30 лет. Возникает вследствие аутоиммунных нарушений, хронических заболеваний, вирусных и бактериальных инфекций.
Полисегментарный
 Разнородная по составу и происхождению патология, поражающая хрящи, мышцы, связки и капсулы позвоночника. Распространяется сразу на несколько сегментов позвоночного столба. Основная причина заболевания – пожилой возраст пациента.
Разнородная по составу и происхождению патология, поражающая хрящи, мышцы, связки и капсулы позвоночника. Распространяется сразу на несколько сегментов позвоночного столба. Основная причина заболевания – пожилой возраст пациента.
Симптомы:
- боль с «прострелами»;
- ощущение скованности суставов;
- потеря подвижности позвоночника;
- быстрая утомляемость.
Диспластический
Патология сопровождается структурными изменениями формы суставов, нарушениями их размеров и строения. Дисплазию не диагностируют, как отдельное заболевание, она – сопровождающий элемент спондилоартроза.
Стадии и формы патологии
Начальная форма спондилоартроза протекает бессимптомно. На первый план при диагностике выходят симптомы остеохондроза или спондилеза, а поражение мелких суставов заметить еще сложно.
Признаки спондилоартроза начинают явно проявляться после значительного разрастания остеофитов. Костные наросты изменяют контурный рисунок суставов и сужают просвет суставных щелей.
Существует 4 степени развития заболевания:
- Связки, оболочки суставов и межпозвонковый диск теряют эластичность, амплитуда движений позвоночника понижается.
- Повышение нагрузки на диски, частичная утрата функционирования фиброзных колец.
- Увеличение костных наростов, дистрофия связок.
- Костные наросты настолько большие, что сдавливают сосуды и нервные окончания, существенно ограничивают подвижность.
Методы диагностики
Признаки поражения позвоночника, в зависимости от стадии заболевания и локации, могут приобретать сходство с симптоматикой язвы желудка, кардиологических заболеваний и т.д. При подозрении на заболевания позвоночника, пациента направляют на прием к врачу-неврологу. Для точной диагностики важен анамнез – история болезни поможет определить давность и степень недуга.
Как врач ставит диагноз?
 Диагностику начинают с физических тестов, которые определяют:
Диагностику начинают с физических тестов, которые определяют:
- диапазон движения;
- влияние компрессии позвоночника на походку;
- рефлексы и мышечную силу.
Для получения более точной клинической картины, врач может направить пациента на:
- рентгенографию (снимок покажет все аномалии позвоночника);
- компьютерную томографию (для более детального изображения);
- МРТ – для выявления области защемленных нервов;
- миелографию – введение трассирующего красителя в спинномозговой канал пациента для более четкого изображения на рентгене или томографе;
- электромиографию – измерение электрической активности в мышцах.
Что означает?
Определенный диагноз подразумевает начало терапевтических процедур. Чаще всего, это консервативное лечение. Оперативное вмешательство используют только в исключительных случаях – при серьезных осложнениях, негативно влияющих на образ жизни (подвижность) пациента.
Также операция необходима для освобождения места спинному мозгу и нервным корешкам:
- удаление грыжи;
- удаление части позвонка;
- вживление трансплантата.
Общая клиническая картина
Классификация заболевания производится на основании степени тяжести. Первая стадия – бессимптомная или со смазанной симптоматикой. Изредка проявляются дискомфортные ощущения в спине, но их мало кто воспринимает всерьез.
 Далее следует истончение хрящевых тканей, снижается подвижность хрящевых позвонков. При запущенных формах недуга их движение может быть заблокировано полностью. Избежать дальнейших процессов развития патологии можно применением консервативных способов лечения и выполнением специальных упражнений.
Далее следует истончение хрящевых тканей, снижается подвижность хрящевых позвонков. При запущенных формах недуга их движение может быть заблокировано полностью. Избежать дальнейших процессов развития патологии можно применением консервативных способов лечения и выполнением специальных упражнений.
Развитие опасных осложнений начинается при 2 степени деформирующего спондилеза. При этой форме заболевания одной гимнастикой и массажами исцелиться невозможно. Для устранения симптоматики используют блокады.
Цели и методы лечения
Основная методика лечения патологий позвоночника – консервативная. Ее задача – купировать болезненные признаки и повысить подвижность пораженного участка.
Хирургическое вмешательство используют реже. Его применяют после того, как медикаментозная терапия и лечебная физкультура не дали ожидаемого положительного эффекта. Или при сложной и запущенной стадии заболевания.
Лекарственная терапия
Для снижения болевого синдрома и воспаления при спондилезе и спондилоартрозе используют анальгетики и нестероидные противовоспалительные препараты.
Из безрецептурных болеутоляющих можно использовать:
- Ибупрофен.
- Напроксен натрия.
- Ацетаминофен.
Внимание: Информация о применении препаратов предоставлена в качестве рекомендательной. Перед началом терапии обязательно проконсультируйтесь с лечащим врачом!
При сильных болях врач может прописать кортикостероиды и мышечные релаксанты.
В ходе медицинских исследований было установлено, что болевой синдром отлично снимают некоторые антидепрессанты и препараты против судорог.
В чем польза ЛФК?
 Специально разработанные физические упражнения облегчают боль, стабилизируют тонус мышц и способствуют возвращению подвижности. Но лечебная физкультура работает только в комплексе с лекарственной терапией и другими процедурами.
Специально разработанные физические упражнения облегчают боль, стабилизируют тонус мышц и способствуют возвращению подвижности. Но лечебная физкультура работает только в комплексе с лекарственной терапией и другими процедурами.
Особенность гимнастики в том, что ее необходимо выполнять в перерывах между приступами, начиная с простых упражнений, и постепенно усложняя их.
При выполнении лечебно-физкультурного комплекса следует избегать резких и быстрых движений, при первом ощущении боли во время занятий, их нужно прервать. Правильно выполненные физические упражнения укрепляют поясничный отдел, способствует поддержанию позвоночника.
Физиопроцедуры
Физиотерапевт обучает упражнениям, направленным на растяжение и укрепление мышц шейно-плечевого отдела. «Растяжка» способствует освобождению места в позвоночнике при защемлении нервных корней.
Также применяют:
- электрофорез;
- ванны с минеральной водой;
- контрастный душ.
Массаж
Массаж при патологиях позвоночника, особенно в период обострения, должен быть легким и щадящим с применением противовоспалительных средств или натурального меда.
Массаж шейного отдела снимает спазмы, поясничного и грудного – способствует укреплению мышечного корсета. Проводить курсами по 10 процедур, согласно назначению врача.
Мануальная терапия
Один из альтернативных методов, при котором на позвоночник оказывают воздействие руками. Эффект возможен в сочетании с другими физиотерапевтическими процедурами.
Рецепты народной медицины
Лечение позвоночника в домашних условиях проводят при помощи мазей из натуральных компонентов.
 Популярный рецепт:
Популярный рецепт:
- 1/4 стакана меда;
- 1/3 стакана тертой редьки;
- 1/3 стакана водки;
- 2 ч. л. морской соли.
Держать в холодильнике, перед применением нагревать.
В дополнение к массажу с применением мази, можно прикладывать к пораженному участку компрессы из шишек хмеля и масла пихты.
Компоненты для компресса могут вызывать аллергию!
Оперативное вмешательство
При неэффективности всех вышеописанных процедур врач может назначить хирургическое лечение.
Основные способы оперативного вмешательства:
- блокада – хирург разрушает нервные окончания сустава, снимая этим боль;
- трансплантация искусственного сустава.
Прогноз
При своевременном диагностировании и грамотной терапии развитие заболевания можно остановить еще на его первом этапе. Сложность заключается лишь в пренебрежительном отношении большинства людей к остеохондрозу или незнании о серьезности осложнений этой патологии.
Риски осложнений
Сидячий образ жизни, поднятие тяжестей, сильные физические нагрузки (чрезмерное увлечение спортзалом, к примеру), резкое изменение пассивного образа жизни активным – все это факторы риска появления и осложнения остеохондроза.
Усиливает развитие патологий позвоночника нарушение обмена веществ, плохое кровообращение, нехватка жидкости в организме. Эти факторы провоцируют расплющивание фиброзного кольца и истончение позвоночного диска. И тогда организм включает защиту и начинает наращивать костную ткань, чтобы распределить усилившуюся нагрузку на позвоночник.
Профилактические меры
При склонности к заболеваниям опорно-двигательного аппарата, или при подозрении на патологию, необходимо модифицировать стиль жизни:
- сбросить лишний вес;
- начать активно заниматься физкультурой (или просто больше гулять пешком);
- скорректировать рацион в пользу полезных продуктов.
Общие рекомендации
 Спешить после работы в офисе домой, чтобы весь вечер снова сидеть в соцсетях – плохая привычка. Такая же нехорошая – не отлипать от телевизора, при этом усиленно питаясь фастфудом. Также негативно влияет на состояние позвоночника длительное пребывание в неудобной позе.
Спешить после работы в офисе домой, чтобы весь вечер снова сидеть в соцсетях – плохая привычка. Такая же нехорошая – не отлипать от телевизора, при этом усиленно питаясь фастфудом. Также негативно влияет на состояние позвоночника длительное пребывание в неудобной позе.
Подобные привычки необходимо искоренять. Даже при сидячей работе можно уделить несколько минут профилактическим мерам:
- пройтись по кабинетам или этажам;
- выполнить простое упражнение «повороты головы».
Для успокоения мышц спины необходимо соблюдать комфортный температурный режим в помещении.
Каких принципов следует придерживаться?
Алгоритм поддержания позвоночника в хорошем состоянии такой:
- Повысить физическую активность.
- Не переоценивать свои силы и не поднимать тяжести.
- Не переедать и следить за весом.
- Не допускать дефицита жидкости в организме (пить эти пресловутые 1,5 литра воды в день).
- Регулярно заниматься профилактической физкультурой.
Развития спондилеза и спондилоартроза возможно избежать при условии своевременного диагностирования и лечения остеохондроза. Но поскольку большинство пациентов неврологии этого не делает, им необходимо внимательно прислушиваться к сигналам организма на первой стадии развития патологии. Ее еще можно остановить медикаментозной терапией и лечебным массажем.
Не допустить серьезных осложнений и второго и последующих этапов заболевания помогут согревающие средства местного применения, прием витаминно-минеральных комплексов, введение в рацион молочных продуктов и блюд из рыбы жирных сортов.
Источник
