Остеопороз причины и последствия

Остеопороз – прогрессирующая обменное заболевание костей, которое характеризуется снижением плотности и нарушением структуры костной ткани.
Разрежение костей ведет к повышению их хрупкости, в связи с чем возникают патологические или «хрупкие» переломы. Нередко они случаются от незначительного удара, или человек вообще не может вспомнить, где и когда получал травму. Чаще всего ломаются запястья, шейка бедра, позвоночник в грудном и поясничном отделах.
Слабость скелета приводит к развитию сколиоза, уменьшению роста, появлению «вдовьего горба» у женщин.
Диагноз устанавливают на основании денситометрии или при подтвержденном хрупком переломе.
Причины развития заболевания
Клетки кости, как и любые структурные элементы организма, находятся в постоянном процессе разрушения и обновления. Клетки, отвечающие за синтез костной ткани, называются остеобластами, а способствующие ее разрушению – остеокластами. Их количество регулируется целым комплексом гормонов, пептидов, витаминов – это паратиреоидный гормон, эстрогены, витамин D, кальцитонин, цитокины.
Примерно до 30 лет у человека активность остеобластов немного выше, и костная масса растет. Причем у мужчин она выше по сравнению с женщинами. Затем примерно десятилетие плотность кости находится на постоянном уровне – количество образовавшихся клеток равно количеству уничтоженных. Позже активность остеобластов снижается и начинают превалировать процессы разрушения – кость убывает примерно на 0,4% в год. У женщин по достижении менопаузы процесс ускоряется до 4% в год. Так продолжается 5–7 лет, а затем процесс потери костной ткани замедляется.
В большинстве случаев развитие остеопороза связано с затуханием половой функции, поэтому он наблюдается у обоих полов, однако у женщин значительно чаще – это связано в прекращением выработки эстрогена, а также с изначально меньшей костной массой.
Классификация заболевания
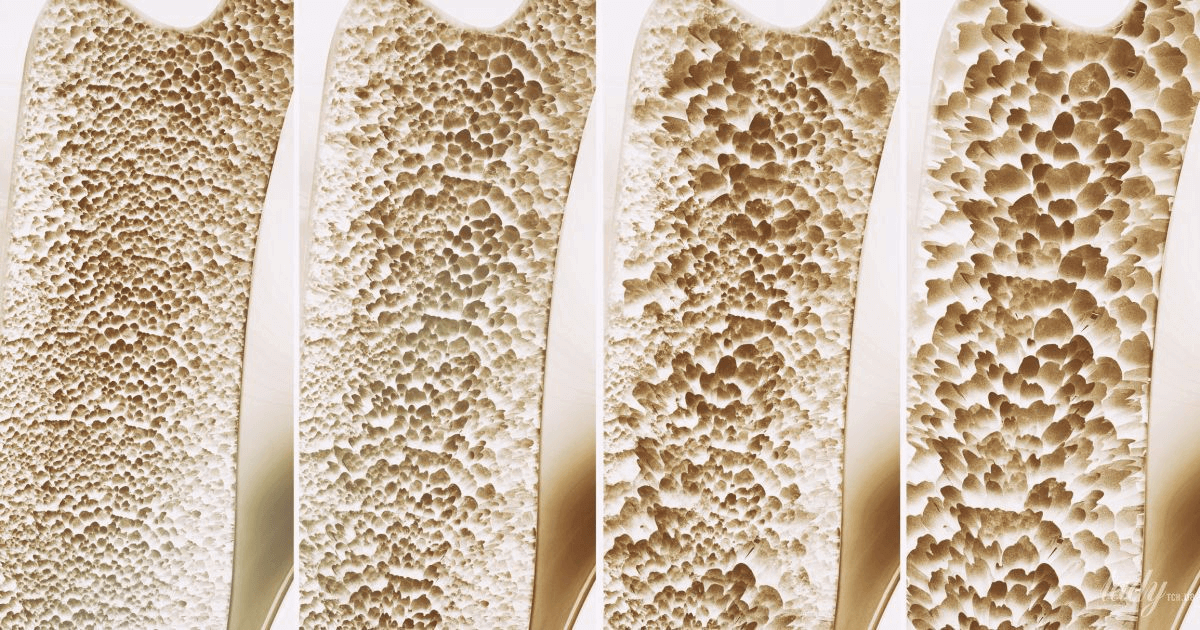
В зависимости от причины, остеопороз делится на первичный и вторичный. Первичный – возникает самостоятельно, вторичный – вызывается другими болезнями или неблагоприятными факторами.
Первичные остеопорозы:
- Постменопаузальный. Встречается у женщин после 45–55 лет. Его причины — гормональный дисбаланс.
- Идиопатический. Более типичен для молодых мужчин 20–50 лет. Прогрессирует постепенно, проявляется болями в позвоночнике и компрессионными переломами.
- Сенильный. Вызванный старением организма. Встречается у обоих полов старше 70 лет. Характерны переломы шейки бедра.
- Ювенильный. Встречается редко у детей и молодых людей. Чаще бывает вызван врожденным патологиями. Типичные симптомы – выраженная боль в ногах и спине, задержка физического развития, искривление грудного отдела позвоночника, компрессионные переломы.
Вторичный остеопороз вызывают такие факторы:
- Эндокринные нарушения (гипертиреоз, сахарный диабет, избыток кортикостероидных гормонов и др).
- Болезни крови (лейкозы, миеломная болезнь, талассемия и др).
- Прием некоторых препаратов (кортикостероиды, гормоны щитовидной железы, гепарин, противосудорожные и др).
- Злоупотребление алкоголем и курением.
- Хроническая обструктивная болезнь легких (как фактор присоединяется курение, которое часто провоцирует ХОБЛ).
- Аутоиммунные процессы (ревматоидный артрит, системная красная волчанка).
- Болезни печени.
- Болезни почек.
- Лечение рака молочной и предстательной желез (терапия направлена на подавление половых гормонов).
- Недостаток витамина D.
- Избыток витамина А.
- Длительная малоподвижность.
На вторичную форму остеопороза приходится 5% его случаев у женщин, и около 20% у мужчин.
Факторы риска
Хотя остеопороз – распространенное состояние у людей пожилого возраста, однако развивается он не у всех. Иногда процесс останавливается на стадии остеопении – недостаточной плотности кости, которая еще не развилась в остеопороз.
Человек входит в группу риска, если имеются такие факторы:
- Наследственная предрасположенность. Особенно это касается переломов тазобедренного сустава по отцовской линии.
- Недостаточность веса. Анорексия.
- Длительная иммобилизация, гиподинамия. Для развития костных клеток необходима физическая нагрузка, поэтому ее отсутствие ведет к деградации кости.
- Алкоголизм и злоупотребление табаком.
- Недостаток получения с пищей микро- и макроэлементов: кальция, фосфора, магния, витаминов группы D.
- Недостаточное питание в детстве и юности, которое привело к недостатку костной массы.
- Беременность и грудное вскармливание.
- Переломы в анамнезе.
Существует этническая предрасположенность к остеопорозу. Представители негроидной расы имеют значительно меньший риск этой болезни.
Симптомы остеопороза
До момента утраты 20–30% костной массы болезнь протекает бессимптомно, и сути первым ее проявлением становится патологический перелом, который возник при незначительном воздействии. Например, человек несильно ударился о твердый предмет в квартире или упал с низкого дивана.
Чаще всего ломаются:
- Лучевой отдел кости (запястье).
- Плечевой отдел.
- Позвоночник.
- Шейка бедра и тазовые кости.
Причем, если конечности ломаются с выраженным болевым синдромом, примерно ⅔ компрессионных переломов позвоночника проходят незамеченными. Человек может испытывать хроническую боль в спине, которую обычно списывает на другие болезни – например, остеохондроз и остеоартроз.
Если вертебральный перелом протекает с выраженной симптоматикой, больной испытывает острую боль, которая не отдает в другие места. Болевые ощущения усиливаются при ходьбе и положении стоя. Эти проявления затихают примерно через неделю. Остаются остаточные боли, которые могут длиться годами.
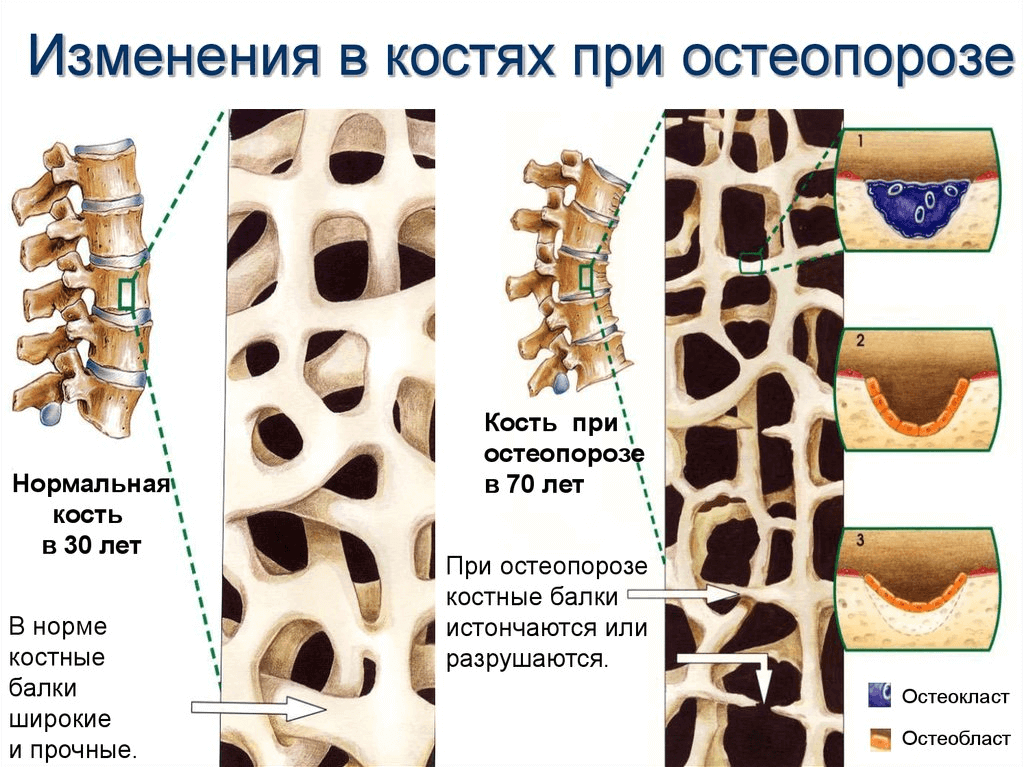
Часто человек не обращается за медицинской помощью, пользуясь мазями и растирками, и таким образом могут накапливаться множественные переломы. Это приводит к кифозу грудного и лордозу шейного отдела, формируется «вдовий горб». Возникает перенапряжение мышечного и связочного аппарата, из-за чего у человека постоянно ноет спина, обычно в районе поясницы. Грудная клетка сближается с тазом, поэтому ее объем уменьшается, и пациенты жалуются на затрудненное дыхание. В области живота также происходит сжатие, у человека возникает изжога, боли в животе.
Уменьшается рост, появляется утомляемость при физической нагрузке. При длительном нахождении в одной позе возникает боль в спине.
Остеопороз влияет на зубы и десны. Десневая ткань становится рыхлой,
начинает развиваться кариес.
Диагностика остеопороза
Выраженный остеопороз можно увидеть на обычной рентгенограмме, однако такая диагностика будет достоверной, если потеря костной ткани составляет от 30%. Для более раннего выявления болезни используют денситометрию – измерение плотности костной ткани. Чаще всего ее проводят в нижнем отделе позвоночника и тазобедренном суставе, реже на запястье, пальцах или пятке. Денситометрии бывают разных видов, но чаще всего используется DXA.
Двухэнергетическая рентгеновская абсорбциометрия (DXA или DEXA)

Методика считаеся золотым стандартом в диагностике остеопорозов. Во время процедуры происходит просвечивание кости рентгеновскими лучами посредством двух энергетических потоков. Метод дает возможность оценить минеральную плотность во всех зонах скелета на стадии остеопении, определить размер позвонков, выявить их деформации, диагностировать переломы и предсказать их вероятность, отследить успешность проводимой терапии. При этом доза рентгеновского облучения составляет менее 1/10 дозы при стандартной рентгенографии легких. Чаще всего измерение проводят в поясничном отделе позвоночника и одном тазобедренном суставе, но может быть выполнено в всем позвоночнике и в обоих суставах.
В случае, когда исследование этих зон невозможно (например, после эндопротезирования), выполняют сканирование области запястья.
Интерпретация результатов
Результаты DEXA записываются по двум шкалам – T и Z. Показатель Т соответствует сравнению плотности кости пациента с эталонным показателем, который присущ молодому человеку того же пола и этнической группы. Параметр Т < -1,0 и > -2,5 указывает на остеопению, Т ≤ -2,5 на остеопороз.
Шкала Z указывает на отклонение плотности костной ткани пациента от показателя здорового человека того же пола и возраста. Z ≤ -2,0 говорит о низкой плотности ткани. Этот параметр важен при обследовании женщин в пременопаузе и мужчин младше 50 лет.
При отслеживании прогресса заболевания или реакции на терапию сканирование должно проходить на одном и том же DXA-аппарате, а сравнение показателей должно вестись в числах абсолютной плотности костной ткани – г/см2, а не по параметру Т.
Ультразвуковая денситометрия
Метод основан на различной скорости распространения ультразвуковой волны в костной ткани с разной плотностью. Результат исследования выводится в виде диаграммы, и не требует сложной интерпретации. Современные аппараты позволяют диагностировать потерю от 2–5% костной массы.
Другие методы
Также возможно количественной компьютерная томография (КТ), но она применяются значительно реже.
Лабораторные исследования назначают для диагностики причин остеопороза при результатах Z ≤ -2,0 и при подозрении на вторичную форму заболевания.
Лабораторное обследование обычно включает такие методы:
- Показатели сывороточных кальция, магния и фосфора в крови.
- Количество креатинина и кальция в суточной моче.
- Уровень витамина Д в крови.
- Печеночные пробы, особенно актуальна щелочная фосфатаза.
- Уровень тестостерона в крови у мужчин.
- Содержание паратиреоидного гормона.
- Уровень ТТГ.
Также по клиническим показаниям могут быть выполнены другие исследования, например для исключения злокачественных процессов, особенно миеломы. Если остеопороз сопровождается потерей веса, человек должен быть обследован на заболевания ЖКТ.
В редких случаях может быть назначена биопсия костной ткани. Например, у молодых людей с патологическими переломами, причины которых не были обнаружены, или пациентов с постоянно пониженным уровнем витамина Д.
Лечение остеопороза
В терапии и профилактике заболевания важную роль играет минимизация факторов риска.
Немедикаментозные лечебные и профилактические меры
Движение
Для профилактики и лечения заболевания важна физическая активность.
При терапии остеопороза показана лечебная гимнастика, по возможности с весовой нагрузкой, которую нужно выполнять не менее получаса, желательно каждый день.
Потребление кальция и витамина D
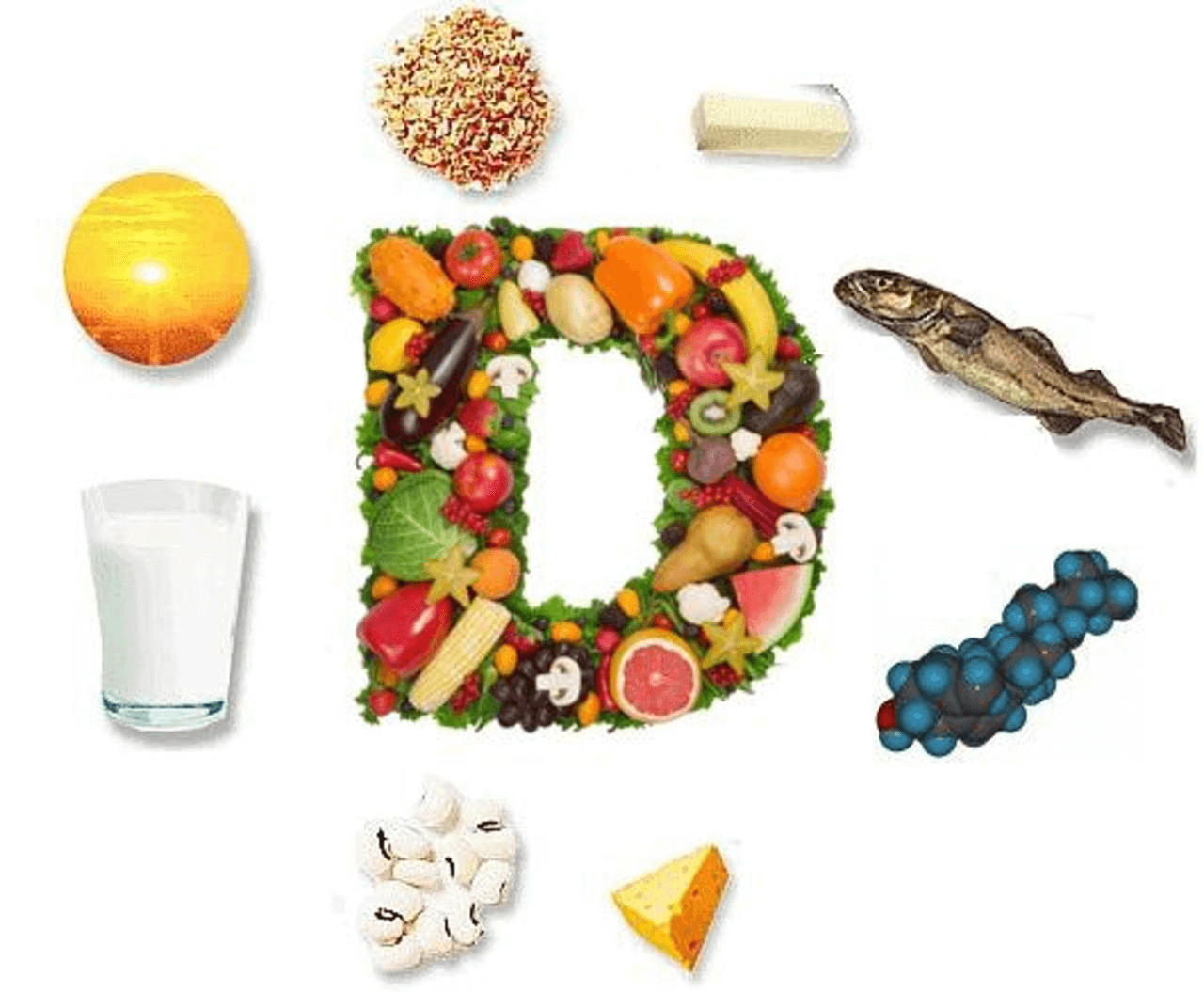
Обеспечить достаточное потребление кальция, как с пищей, так и в виде добавок. Суточная норма кальция для здорового взрослого человека – 800–1000 мг. Для женщин после достижения климакса, пожилых мужчин, подросткам в период полового созревания, беременных и кормящих женщин рекомендовано 1200–1500 мг в сутки.
Лучше, если кальций будет поступать с пищей. Существуют специальные таблицы с указанным содержанием кальция в продуктах, на которые можно ориентироваться. Но это хорошо в целях профилактики. Для лечения нужно подключить кальциевые препараты, как правило, в виде карбоната или цитрата.
В качестве добавки для профилактики рекомендовано 800–1000 МЕ витамина D в сутки. Лечебная доза может составлять до 4000 МЕ.
Отказ от вредных привычек
Злоупотребление алкоголем, кофе и курением способствуют вымыванию кальция из организма. Для профилактики остеопороза их нужно ограничить. При лечении – от алкоголя и курения лучше отказаться совсем. Кофе можно пить понемногу и желательно с молоком.
Лекарственная терапия
Бисфосфонаты
Относятся к препаратами первого выбора. Снижают активность клеток-разрушителей – остеокластов, что способствуют снижению процесса потери костной массы. Клинически доказано, что через год постоянной терапии риск переломов существенно уменьшается. Возможно таблетированное или внутривенное применение бисфосфонатов.
Чтобы проводить мониторинг эффективности терапии, промежутки между контрольными сеансами денситометрии должны быть не более 2 лет.
Бисфосфанаты можно применять перорально или внутривенно.
Таблетированные формы употребляют натощак, запивая полным (250 мл) стаканом воды. Важно, чтобы после приема таблетки человек находился в вертикальном положении от получаса до часа, и не принимал других препаратов и пищи в течение этого времени. Внутривенное применение показано при плохой переносимости или усвоении оральных бисфосфонатов.
Внимание! Длительная терапия бисфосфонатами может приводить к обратному эффекту – повышать риск атипичных переломов бедра. Чтобы этого избежать, нужно периодически устраивать перерывы в приеме бисфосфонатов.
Эстроген
Это женский половой гормон, который способствует сохранению плотности кости и уменьшению количества переломов. Применяется у женщин в период менопаузы. Лучший результат гормонозаместительная терапия дает, если ее начали в первые 4–6 лет после прекращения менструаций. Однако прием эстрогена можно начать и значительно позже.
У эстрогенотерапии есть много побочных эффектов и противопоказаний. Это – повышение риска тромбоза, рака эндометрия и молочной железы. Снизить вероятность рака эндометрия у женщин из группы риска можно, если с эстрогеном принимать прогестин. Однако это ведет к увеличению вероятности ишемической болезни сердца, инсульта, рака молочной железы, желчнокаменной болезни. Исходя из этого, лечение остеопороза эстрогеном лучше проводить в виде короткого курса под тщательным врачебным контролем. А лучше заменить другими препаратами.
Ралоксифен
Селективный модулятор эстрогена. Его применение возможно у женщин, которые плохо реагируют на бисфосфонаты. При терапии ралоксифеном количество переломов позвоночника снижается вдвое, однако в отношении тазобедренного сустава эффект значительно ниже. Препарат не оказывает влияния на матку, а вероятность рака молочной железы понижает. Однако ведет к повышению риска тромбоэмболии.
Денозумаб
Снижает активность остеокластов и уменьшает разрежение костной ткани. Показан людям с непереносимостью или неэффективностью других видов терапии, а также почечной недостаточностью. Противопоказание – гипокальцемия и беременность.
Паратиреоидный гормон
Стимулирует активность остеобластов – клеток роста костной ткани. Применяется в таких случаях:
- У пациента отсутствует эффект от других препаратов или имеется противопоказания к их применению.
- Тяжелое течение остеопороза.
- Остеопороз вызван длительным приемом кортикостероидов.
Применяется в виде инъекций.
Лососевый кальцитонин
Еще недавно интраназальный (в виде спреев в нос) кальцитонин рекомендовали для лечения остеопороза. Однако доказано, что он малоэффективен для увеличения плотности костной ткани, но может служить в качестве обезболивающего средства при острых переломах.
Лечение болевого синдрома
При острых болях в спине, спровоцированных переломом позвоночника, рекомендовано ношение корсетов, а также прием обезболивающих препаратов. Мышечные спазмы снимают массажем и тепловыми процедурами.
При хронических болях показано ортопедическое белье и упражнение на укрепление мышц.
Меры для достижения сохранности пациента
Пациенту противопоказано поднятие тяжестей и резкие движения. При этом показано регулярное выполнение специально подобранных упражнений ЛФК с утяжелителями.
Поэтому важно, чтобы врач-реабилитолог или физиотерапевт разработал комплекс безопасных упражнений, а также научил пациента вести повседневную жизнь таким образом, чтобы минимизировать риск падений и ушибов, а значит и переломов.
Источник
Остеопороз – это системное заболевание, когда процессы распада костной ткани преобладают над процессами восстановления и образования новых костных клеток. Остеопения – это описание состояния костной ткани.
Что такое остеопороз и остеопения. Чем опасен остеопороз
Как и другие органы, кости – это живые ткани, проходящие собственный «круг жизни». За формирование, поддержание и реабсорбцию костной ткани отвечают различные типы костных клеток. В молодом или растущем организме костные клетки создают костную ткань быстрее, чем ткани умирают и реабсорбируются. С возрастом расстановка сил меняется.
У людей с остеопорозом, кости становятся ломкими и хрупкими, поэтому подвержены риску перелома. Патология может быть настолько серьезной, что риск переломов увеличивают незначительные травмы и даже кашель.
Остеопения это не диагноз, а описание состояния костной ткани. Дословно «остеопения» означает «низкая костная масса». Остеопения, если она вообще случается, обычно возникает в возрасте около 50 лет. Точный возраст зависит от того, насколько крепка костная ткань в молодости.
При крепкой и здоровой костной системе остеопения не развивается, и наоборот, при ослабленной она может развиться в более молодом возрасте ещё до наступления менопаузы.
Остеопения обычно не имеет никаких явных симптомов. Это затрудняет диагностику. Если не проведен тест на минеральную плотность костной ткани и патология не лечится, остеопения приведет к остеопорозу.
С возрастом прочность костей уменьшается, следовательно, возрастает риск развития остеопороза. Более подвержены этой болезни женщины, особенно белой и монголоидной расы. Поэтому всем женщинам до наступления менопаузы и после нее рекомендуется принимать профилактические меры против остеопороза, пока кости еще относительно здоровы.
Симптомы остеопороза
Одна из опасностей остеопороза заключается в том, что внешних симптомов, предупреждающих о начале развития этой патологии, нет.
Остеопороз – состояние костей
Через много лет, когда кости уже ослабли, женщина может заметить такие признаки, как боль в спине, уменьшение роста или сутулость. Для большинства пенсионеров первым признаком наличия остеопороза становится перелом, обычно бедренной кости или позвоночника.
Поздние симптомы остеопороза:
- Боль в спине.
- Сгорбленность или сутулость.
- Уменьшение роста с течением времени.
- Неожиданные переломы костей.
При появлении первых симптомов остеопороза, важно как можно раньше обратиться к врачу, чтобы предотвратить дальнейшую потерю костной массы.
Факторы риска развития остеопороза
Есть некоторые факторы риска развития остеопороза. К ним относятся:
- Пол. По некоторым оценкам, приблизительно у одной трети женщин старше 50 лет (часто в постменопаузе) наблюдается остеопоротический перелом. Что касается мужчин: переломы, связанные с остеопорозом регистрируются у каждого пятого.
- Возраст. Когда вы становитесь старше, риск развития остеопороза увеличивается.
- Генетика. Остеопороз считается наследственным заболеванием. Если история семьи показывает, что у близких родственников был диагностирован остеопороз или в анамнезе был перелом бедра, это подвергает вас большему риску развития заболевания.
- Масса тела и рост. Когда скорость обновления костей начинает замедляться более высокому риску развития остеопороза подвергаются невысокие и миниатюрные люди. Это связано с тем, что у них меньше костной массы.
- Расовая принадлежность. Азиатские и белые женщины, как правило, болеют остеопорозом чаще, чем чернокожие и латиноамериканки. Точно не известно, почему так происходит, но, скорее всего, это связано с сочетанием нескольких факторов, включая наследственность, различия в размерах тела, гормональный статус, плотность костной ткани и культурные обычаи, которые могут повлиять на диету и физическую активность.
- Гормоны. Поскольку эстроген оказывает защитное действие на костную ткань, уменьшение эстрогена во время менопаузы может ее ослабить. Это одна из причин, почему женщины страдают от остеопороза чаще, чем мужчины.
Установлены также модифицируемые факторы риска, которые могут способствовать возникновению остеопороза. К ним относятся:
- Лекарственные препараты. Некоторые стероиды увеличивают риск развития остеопороза при длительном приеме. Кортикостероиды, такие как преднизолон, кортизон и гидрокортизон, ослабляют костную ткань, тормозя процесс обновления костей. Также известно, что увеличивают риск развития остеопороза некоторые лекарства, используемые для лечения рака, судорог, рефлюксной болезни желудка и предупреждения отторжения трансплантата.
- Анорексия. Анорексия, еще одно заболевание, чаще встречающееся у женщин, чем у мужчин. В этом случае преднамеренный отказ от еды или потеря аппетита вследствие заболеваний лишает организм питательных веществ и приводит к потере плотности и хрупкости костной ткани.
- Физическая активность. Поднятие тяжестей заставляет тело строить крепкие кости. Люди, которые ведут сидячий образ жизни, как правило, подвергаются большему риску остеопороза.
- Алкоголь и табак. Обе эти вредные привычки повышают риск развития остеопороза.
Патологические состояния, увеличивающие риски развития остеопороза
Риск остеопороза выше у людей, имеющих определенные проблемы со здоровьем, к которым относятся:
- Целиакия (абсолютная непереносимость глютена).
- Воспалительное заболевание кишечника (болезнь Крона или язвенный колит).
- Болезни почек или печени.
- Злокачественное новообразование.
- Системная красная волчанка.
- Множественные миеломы.
- Ревматоидный артрит.
Предотвращение потери костной массы и переломов
Профилактика остеопороза и остеопении может быть абсолютно невозможна для некоторых людей, независимо от их желания. Есть множество неконтролируемых факторов риска, которые увеличивают риски развития этих состояний.
Последствия остеопороза
Снижение риска развития патологии начинается со здорового образа жизни еще в юном возрасте. Если в молодости вы накопили достаточно костной массы, вы можете избежать остеопороза с возрастом. Помочь своим костям оставаться крепкими и избежать переломов в результате остеопороза, можно придерживаясь некоторых правил:
- Избегайте курения.
- Избегайте употребление алкоголя. Прием более двух алкогольных напитков в день нарушает процесс обновления костной и соединительной ткани.
- Получайте достаточное количество добавок кальция и витамина D. Это может быть самым важным, что вы можете сделать для своих костей на любой стадии жизни.
- Соблюдайте осторожность. Это правило применимо ко всем, но требует особого внимания со стороны людей преклонного возраста. Предотвращение падений помогает снизить риск переломов, вызванных остеопорозом.
Проведите проверку безопасности вашего дома на наличие мешающих электрических шнуров, скользящих ковриков и скользких полов. Установите поручни и нескользящие подушки в душе и ванной. Носите удобную обувь с нескользящей подошвой в любое время года, в том числе дома.
Диагностика
Методы постановки диагноза остеопороз включают:
- Сбор анамнеза. Опрос о наличии хронических или других диагностированных заболеваний, времени начала менархе;
- Осмотр. Физический, антропометрия, сравнение полученных антропометрических показателей с данными измерений в молодом возрасте;
- Центральный лучевой метод оценки плотности костной ткани (DEXA);
- Ультразвуковые и периферические лучевые методы диагностики;
- Лабораторные исследования.
DEXA
- Сканирование плотности кости, также известное как двухэнергетическая рентгеновская абсорбциометрия (DEXA) – быстрый, безболезненный и неинвазивный тест состояния костной ткани.
- Во время процедуры запястье, бедро и позвоночник сканируются с помощью низкоуровневого рентгеновского аппарата. Часто такое обследование не рекомендуется женщинам младше 65 лет.
Периферические тесты
- Более безопасны и доступны скрининговые тесты, также называемые периферическими тестами, которые измеряют плотность кости в нижней части руки – запястье, пальце или пятке. Типы периферических тестов:
- pDXA (периферическая двухэнергетическая рентгеновская абсорбциометрия);
- QUS (количественное ультразвуковое исследование пяточной кости);
- pQCT (периферическая количественная компьютерная томография).
Лабораторные методы исследования на остеопороз
Для диагностики остеопороза необходимы дополнительные исследования, особенно у женщин в пременопаузе и перименопаузе, поскольку распространенность вторичных причин остеопороза в этих группах высока. Эти лабораторные исследования позволяют точно установить вторичные причины остеопороза и оценить состояние организма, подтвердить/исключить сопутствующие заболевания и определить дальнейшую тактику лечения остеопороза.
Для относительно здоровых женщин в постменопаузе, у которых по результатам анамнеза и физического осмотра нет данных, указывающих на заболевание остеопорозом, связанное с патологией, некоторые лабораторные исследования можно исключить. Но основная масса тестов обязательна. Должны проводиться анализы на тиреотропин, полный анализ крови, анализ мочи, биохимическая оценка состояния печени.
| Лабораторный тест | Обоснование/дифференциальный диагноз |
| Сывороточный креатинин | Почечная недостаточность, связанная с вторичным гиперпаратиреозом. |
| Функциональные тесты печени | Внутренние заболевания печени и холестатические расстройства, связанные с многофакторными причинами повышенного риска развития остеопороза. |
| Сывороточный кальций | Увеличение: наблюдается при гиперпаратиреозе. Снижение: при мальабсорбции или дефиците витамина D. |
| Щелочная фосфатаза | Увеличение связано с болезнью кости Педжета, длительной иммобилизацией, острыми переломами и другими заболеваниями костей. |
| Сывороточный фосфор | Уменьшение связано с остеомаляцией. |
| Исследования щитовидной железы (тиреотропин и тироксин) | Гипертиреоз-связанная потеря плотности кости. |
| Скорость седиментации или С-реактивный белок | Может указывать на воспалительный процесс или моноклональную гаммопатию, связанную с потерей костной массы. |
| Полный анализ крови | Оценка злокачественности костного мозга, инфильтративных процессов (анемия, низкий уровень лейкоцитов или низкий уровень тромбоцитов) или мальабсорбции (анемия, микроцитоз или макроцитоз). |
| Выделение кальция с мочой | 24-часовая экскреция кальция с мочой на диете с высоким потреблением кальция проверяет мальабсорбцию и гиперкальциурию – исправимую причину потери костной массы; Низкая 24-часовая экскреция кальция с мочой предполагает дефицит витамина D, остеомаляцию или мальабсорбцию из-за заболеваний тонкой кишки, таких как целиакия. |
| Сыворотка 25-гидроксивитамин D | Выявляет дефицит витамина D. |
| Сыворотка интактная (цельная молекула) ПТГ | Скрининг на гиперпаратиреоз. |
| Сывороточный тестостерон | Проводится у мужчин. |
| Сывороточный эстрадиол | Скрининг на гипогонадизм у женщин в пременопаузе или перименопаузе. |
| Тканевые трансглутаминазы антитела | Если клинически подозревается глютеновая энтеропатия. |
| 24-часовой свободный от мочи анализ кортизола и ночного подавления дексаметазона | Если подозревается гиперкортизолемия. |
| Электрофорез белков сыворотки и мочи с иммуноэлектрофорезом, как показано | Если подозревается моноклональная гаммапатия. |
Лечение остеопении и остеопороза
Исходя из результатов обследования состояния костной ткани, наличия/отсутствия заболеваний и вторичных факторов риска, женщине рекомендуется индивидуальный план лечения.
Иногда требуются лишь незначительные изменения в образе жизни, в обязательном порядке рекомендуется диета с употреблением продуктов, содержащих кальций в растворимой форме (молочные и кисломолочные продукты) и микроэлементы (магний, калий, фосфор).
Рекомендуется отказ от вредных привычек (алкоголь и курение выводят кальций).
Группы лекарственных средств для лечения остеопороза:
- Бисфосфонаты;
- Кальцитонин;
- Заместительная гормональная терапия;
- RANK ингибитор лиганда;
- Селективные модуляторы рецепторов эстрогена (SERMs);
- Аналоги паратиреоидного гормона.
Комбинация кальция и витамина D. В качестве базовой терапии, улучшающей метаболизм костной ткани относится назначение препаратов кальция (1000-1200 мг) в сочетании с витамином D (800 МЕ) в суточной дозировке.
Бифосфонаты. К наиболее распространенному фармакологическому методу лечения остеопороза относится применение бисфосфонатов. В эту группу препаратов входят Фосамакс, Акласта и Бонива. Бисфосфонаты можно принимать внутрь (еженедельно или ежемесячно) или внутривенно (ежеквартально или ежегодно).
ЗГТ. Если применение бисфосфонатов невозможно из-за наличия противопоказаний, то еще одним вариантом, который поможет увеличить плотность костной ткани, может быть заместительная гормональная терапия. Эстрогенотерапия не относится к методу лечения остеопороза как такового, но эффективна и рекомендуется женщинам с выраженными симптомами менопаузы и предрасположенностью к заболеваниям костно-мышечной и соединительной ткани, в том числе, остеопорозу.
К сожалению, эстрогенная терапия несет в себе некоторые риски, поэтому дозировка и препараты подбираются индивидуально.
Контроль эффективности фармакологического лечения остеопороза включает ежегодное исследование состояния костной ткани при помощи лабораторных методов и/или центрального сканирования (DEXA) и периферического тестирования.
Поделиться ссылкой:
Источник
