Острое течение болезни подагры
Определение подагры волнует людей с глубокой древности. Данная патология не зря получила название «болезнь аристократов» или даже «болезнь королей». Во многом она обусловлена неуемностью в потреблении пищи. В последнее время распространенность ее несколько снизилась, но она продолжает поражать достаточно большое количество людей в разных странах. Современные препараты могут эффективно бороться с заболеванием, но лечение надо начинать на ранних стадиях, когда не проявились опасные осложнения.

Сущность болезни
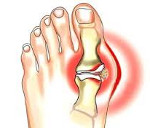
Данное заболевание имеет метаболический характер и вызывается нарушением мочекислого обмена, что приводит к повышенному уровню мочевой кислоты в крови и отложению ее натриевых солей (уратов) в различных тканях (особенно в суставах). Специфическое поражение в результате указанных аномалий — развитие острого артрита рецидивирующего типа и формирование характерных подагрических узлов, получивших название тофус.
Мочевая кислота является результатом метаболических превращений пуринов, основная часть которых попадает в человеческий организм с продуктами питания. У здорового человека почки вырабатывают защитные ферменты, повышающие растворяющую способность мочи, что обеспечивает выведение мочевой кислоты при мочеиспускании, коллоидный баланс и исключает кристаллизацию уратов.

Подагра развивается, когда организм не справляется с продуктами пуринового метаболизма, и возникает белковый дисбаланс. При концентрации мочевой кислоты в крови свыше 0,35 ммоль/л у женщин и 0,43 ммоль/л у мужчин фиксируется гиперурикемия, т.е. начинается проявление подагры. Одновременно наблюдается выпадение микрокристаллов уратов в суставных тканях, на стенках сосудов, в почках. При прогрессировании болезни соли накапливаются в сердечных тканях и в глазах.
Развитие подагры обусловлено двумя механизмами:
- чрезмерное поступление пуринов, когда организм не справляется с таким объемом (метаболический тип);
- почечные нарушения, когда орган продуцирует недостаточное количество защитного фермента (почечный тип).
Иногда оба механизма могут срабатывать совместно.

Распространенность патологии достигает 2% от всего взрослого населения (в России — менее 0,5%). Мужчины страдают значительно чаще, причем пик заболеваемости приходится на возраст 45 – 55 лет. Подагра у женщин чаще фиксируется в климактерический период. Молодые люди страдают значительно реже.
Виды патологии и причины появления
По этиологии подагра подразделяется на 2 типа:
- первичная;
- вторичная патология.
Первичная или идиопатическая подагра обусловлена наследственными нарушениями пуринового метаболизма на генном уровне. У таких людей с рождения ощущается недостаток ферментов, регулирующих ресинтез нуклеотидов из пуринов, что и вызывает накопление мочевой кислоты. Стимулируют активизацию патогенных процессов такие факторы:
- чрезмерная калорийность пищи при гипотонии образа жизни;
- избыточное потребление продуктов с высоким содержанием пуринов;
- злоупотребление алкоголем;
- сильные и продолжительные психологические нагрузки.

Вторичная подагра порождается заболеваниями, нарушающими выработку необходимых ферментов или элиминацию мочевой кислоты. Можно выделить следующие основные причины:
- гематологические, эндокринные и обменные болезни;
- опухолевые образования;
- патологии почек, сердечно-сосудистой системы;
- псориаз.
Заболевание этого типа может быть вызвана приемом некоторых медикаментозных препаратов.
Неправильное питание считается наиболее распространенным этиологическим фактором подагры. «Болезнь аристократов» может провоцироваться чрезмерным потреблением мяса и рыбы, причем наиболее опасно в этом плане мясо молодых животных. Первичный тип болезни могут породить и другие продукты, богатые пурином:
- кофе;
- какао;
- шоколад;
- бобовые культуры;
- пиво;
- виноград.
Атипичные формы проявления патологии
Подагра — болезнь, которая очень опасна своими атипичными клиническими формами. Особо выделяются такие варианты развития патологии суставного типа:
- Ревматоидная форма с продолжительным подагрическим приступом и основной локализацией в кистевых и средних суставах.
- Псевдофлегмонозная форма с поражением средних и крупных суставов в виде артрита с явными симптомами: отеки, гиперемия, лихорадочное состояние, изменение в анализе крови.
- Полиартрит, имеющий ревматический или аллергический характер.
- Периартрическая форма с поражением сухожилий и бурс. Продолжительность приступа может составлять от 3 до 40 суток.
Характерные симптомы
Подагра у женщин и мужчин имеет аналогичную клиническую картину развития болезни. Начинается заболевание с острого приступа в форме артрита. Он происходит неожиданно и чаще всего в ночное время в первом плюснефаланговом суставе ступни. Факторами обострения являются:

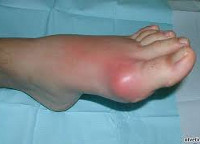
Фото 1. Подагра на ногах
- переедание и неправильное питание;
- нервный стресс;
- физическое переутомление;
- травмы;
- резкое климатическое изменение;
- злоупотребление алкоголем;
- прием некоторых лекарств.
Когда развивается подагра, фото 1 наглядно иллюстрирует симптоматику.
Подагрический приступ проявляется интенсивным болевым синдромом, блокированием подвижности стопы. Быстро развивается отек, причем он вначале выделяется покраснением, которое затем приобретает синюшный оттенок. Возникает ощущение, что нога попала в капкан. Любая попытка движения ступней сопровождается непереносимой болью. Она усиливается даже при прикосновении к суставу.
 Симптоматические проявления нарастают в течение нескольких часов. В этот период поднимается температура тела (вплоть до 40 °C), возникает озноб, лихорадочное состояние. В крови прогрессирует лейкоцитоз, а СОЭ значительно увеличивается. К утру проявления ослабевают, но могут повториться ночью опять. Первый подагрический приступ может длиться 3 – 4 суток. После этого симптомы исчезают, а двигательная способность сустава полностью восстанавливается через 5 – 7 суток.
Симптоматические проявления нарастают в течение нескольких часов. В этот период поднимается температура тела (вплоть до 40 °C), возникает озноб, лихорадочное состояние. В крови прогрессирует лейкоцитоз, а СОЭ значительно увеличивается. К утру проявления ослабевают, но могут повториться ночью опять. Первый подагрический приступ может длиться 3 – 4 суток. После этого симптомы исчезают, а двигательная способность сустава полностью восстанавливается через 5 – 7 суток.
Частота рецедива заболевания
Подагра — болезнь, которая не имеет хронического течения, но у нее обнаруживается выраженный рецидивный характер. Если не принимается мер по адекватному лечению, то подагрический приступ, как правило, происходит вновь через несколько месяцев (иногда, несколько лет). Между этими проявлениями каких – либо признаков заболевания не обнаруживается. Новый приступ возникает неожиданно, как первый, и протекает аналогично.
Со временем рецидивы обострения учащаются, что ведет уже к выраженным признакам запущенного артрита. На поздних стадиях появляются стабильные суставные деформации в результате разрушительного действия кристаллов уратов и возникновения вторичного остеоартроза. Это проявление обусловлено деструкцией хрящей и костей и инфильтрацией солями близлежащих к суставу тканей.

Постепенно в процесс подключаются и другие суставы. Если первая стадия болезни обычно выражается, как подагра на ногах, то развитие патологии ведет к генерализованной форме, когда поочередно повреждение получают разные суставы. Тазобедренный сохраняет интактность. Поражению подвергаются сухожилия и слизистые сумки (особенно локтевого сустава).
По тяжести течения болезни проводится такая классификация:
- Легкая степень: приступы фиксируются не чаще, чем через 6 месяцев, при этом поражается 1 – 2 сустава.
- Степень средней тяжести: количество приступов 4 – 6 в год, а число одновременно пораженных суставов увеличивается до 3 – 4, обнаруживаются многочисленные небольшие тофусы и камни в почках.
- Тяжелая степень: приступы чаще, чем через 2 месяца, с многочисленными пораженными суставами, а также выраженная деформация.
Осложнения при отсутствии лечения
Когда развивается подагра, осложнения могут проявляться не только в суставах. Какие органы может затронуть болезнь? Одним из вариантов развития заболевания является отложение уратов под кожным покровом. В этом случае формируются плотные, четко ограниченные, возвышенные узлы (тофусы). Такие проявления чаще всего обнаруживаются через 6 – 8 лет после первого типичного приступа, но иногда с ними можно столкнуться и через 1,5 – 2 года.
Величина тофусов может быть различной (от 5 – 6 мм до 5 – 8 см). Основные зоны локализации:
- уши;
- локоть;
- колено;
- кисти рук;
- стопы ног.
Отдельные узлы имеют тенденцию сливаться в единое образование. Как правило, они безболезненны, но могут изъязвляться и вскрываться с образованием свищей, из которых наблюдаются белесые выделения. Они нередко становятся очагом вторичной инфекции разного типа.
Осложненное течение подагры порой приводит к формированию подагрической почки. В таких обстоятельствах возможны серьезные последствия — почечная недостаточность, почечная гипертония. В последнем случае узлы образуются в канальцах, что ведет к почечнокаменной болезни, нефриту и инфицированию мочевыводящих путей.
 Образование камней в почках — это достаточно характерное осложнение подагры. Первые признаки такого явления могут обнаружиться уже при первом подагрическом приступе. Возникновение тофусов в почечной паренхиме, помимо уратных камней, способствует развитию таких патологий:
Образование камней в почках — это достаточно характерное осложнение подагры. Первые признаки такого явления могут обнаружиться уже при первом подагрическом приступе. Возникновение тофусов в почечной паренхиме, помимо уратных камней, способствует развитию таких патологий:
- интерстициальный нефрит;
- гломерулосклероз;
- атеросклероз с последующим перерастанием в нефроцирроз.
К внесуставным проявлениям подагры относятся такие аномалии: поражение сухожилий, острые разновидности люмбаго и радикулитов, фарингиты, ириты, флебиты.
Достаточно часто рассматриваемая болезнь провоцирует ожирение, артериальную гипертонию, ишемическую болезнь сердца.
Диагностика
Подагра диагностируется по результатам химического или микроскопического анализа образцов при выявлении наличия кристаллов уратов в синовиальной жидкости или суставных тканях. Кроме того, должны обнаруживаться следующие критерии (не менее 2 – х):
- наличие не менее двух приступов с опуханием суставов и болевым синдромом;
- поражение большого пальца стопы;
- обнаружение тофусов;
- быстрая реакция на введение Колхицина.

Рентгенография на начальной стадии болезни не дает нужной информации. Изменения в суставах, доступные рентгенографическому определению, возникают только через 4 – 5 лет после начала болезни. Однако при течении болезни средней и тяжелой степени рентген позволяет выявить сужение суставной щели, костные дефекты, уплотнение тканей.
При проведении диагностических исследований важно произвести дифференцирование от патологий, имеющих схожие симптомы. К таким заболеваниям можно отнести следующие:
- хондрокальциноз;
- артриты реактивного, псориатического и ревматического типа;
- сесис.
Методы лечения болезни
Лечение подагры начинается с диеты. Основу лечения составляет медикаментозная терапия, которая зависит от стадии болезни. Основная задача — снижение концентрации мочевой кислоты и купирование острого подагрического приступа.
Соблюдение диеты
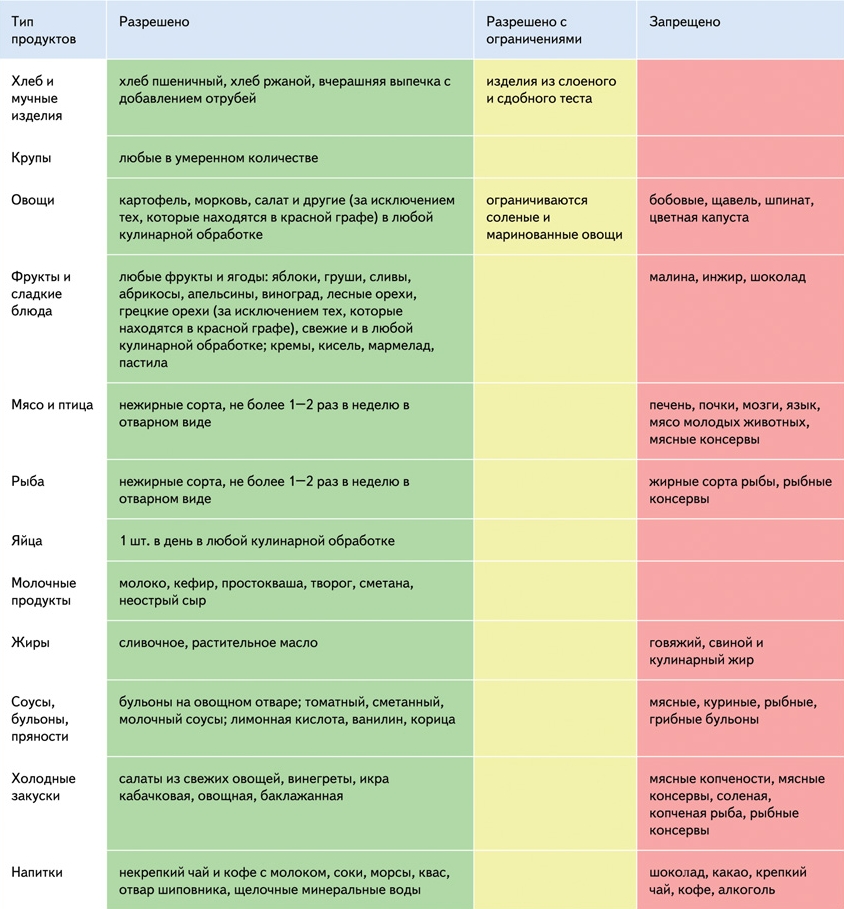
При организации правильного питания обеспечивается диета №6. Под строгий запрет попадают продукты с высоким содержанием пуринов: мясные бульоны и экстракты, субпродукты (особенно, почки, печень), бобовые культуры, цветная капуста, рыба, алкоголь, крепкий чай и кофе. Ограничивается употребление соли, но увеличивается питьевой режим. Важное значение имеют витамины при подагре.

Медикаментозное лечение
Снижение содержания мочевой кислоты в организме достигается назначением таких препаратов:
- Аллопуринол;
- Фебуксостат (Аденурик);
- Пеглотиказа;
- Пробенецид (Сантурил, Бенемид).
При купировании острого приступа болезни назначаются средства, позволяющие быстро устранить боли, снять отеки и обеспечить подвижность сустава. К таким препаратам следует отнести прежде всего Колхицин и его аналоги:
- Колхикум;
- Колхимин.
 Эффективное воздействие обеспечивают глюкокортикостероидные средства:
Эффективное воздействие обеспечивают глюкокортикостероидные средства:
- Кортизон;
- Гидрокортизон;
- Преднизон;
- Преднизиолон.
Также используются препараты нестероидного типа:
- Диклофенак;
- Ибупрофен.
Профилактические мероприятия
Профилактика подагры предусматривает оптимизацию образа жизни. Самое важное: обеспечить правильное питание. Частое переедание, употребление продуктов с большим содержанием пуринов — это верный путь к подагре. Питание всегда должно быть сбалансированным. Если среди близких родственников наблюдались подагрические приступы, то к собственному питанию следует отнестись очень серьезно. Не следует допускать появления излишней массы тела.
 Алкогольные напитки и курение существенно снижают выведение мочевой кислоты из организма. Избавление от вредных привычек считается важным профилактическим условием. Следует сократить потребление крепкого чая и кофе.
Алкогольные напитки и курение существенно снижают выведение мочевой кислоты из организма. Избавление от вредных привычек считается важным профилактическим условием. Следует сократить потребление крепкого чая и кофе.
Обязательное профилактическое требование — активный образ жизни. Подагра наиболее часто поражает мелкие суставы. Для того чтобы уменьшить вероятность этого явления, следует увеличить подвижность таких суставов. Эффективная мера профилактики — ежедневные гимнастические упражнения. Просто необходимо чаще бывать на свежем воздухе и осуществлять пешие прогулки.
Подагра — болезненная патология, вызывающая серьезные осложнения.
Правильный образ жизни помогает избежать такой болезни. Если все-таки она появилась, то необходимо своевременно начать лечение, причем строго по назначению врача. Болезнь не зря называют аристократической: оптимизация питания значительно снижает риск заболевания, даже когда есть наследственные предпосылки.
Источник

Подагра – ревматическая патология, вызванная отложением кристаллов солей мочевой кислоты – уратов в суставах, затем в почках. Клиника подагры характеризуется рецидивирующими и прогрессирующими приступами артрита с интенсивными болями и формированием тофусов – подагрических узелков, приводящих к деформации суставов. В дальнейшем поражаются почки, может развиться мочекаменная болезнь и почечная недостаточность. Для диагностики подагры производят исследование синовиальной жидкости на наличие уратов, рентгенисследование пораженных суставов. Лечение подагры направлено на купирование воспаления (НПВС, глюкокортикоиды), снижение уровня мочевой кислоты в крови, нормализацию питания.
Общие сведения
В основе патогенеза подагры лежат метаболические расстройства, вызванные нарушением регуляции обмена пуринов в организме и ведущие к накоплению мочевой кислоты и ее производных — кислых уратных солей. Увеличенная концентрация мочевой кислоты (гиперурикемия) в плазме крови и отложение уратов является следствием их повышенного синтеза и уменьшения выделения с мочой. Уратные микрокристаллы накапливаются в суставных полостях с развитием подагрического воспаления, а также в почках, вызывая подагрическую нефропатию. Подагра обычно поражает пациентов после 40 лет, при этом у мужчин она выявляется в 20 раз чаще, чем у женщин.
Подагра
Классификация подагры
В клинике подагры различаются почечная, метаболическая и смешанная формы. Почечная форма подагры характеризуется снижением экскреции мочевой кислоты, метаболическая – излишками ее образования; смешанная форма сочетает умеренные нарушения синтеза и удаления из организма мочевой кислоты.
В зависимости от причин, ведущих к развитию заболевания, подагра может быть первичной либо вторичной. Первичная подагра нередко бывает обусловлена генетическими дефектами и гипофункцией ферментов, участвующих в обмене пуринов и выведении мочевых солей. К факторам развития подагры относится избыточный и однообразный характер питания, повышенное потребление мясной пищи и алкоголя, малоактивный образ жизни. Вторичная подагра является следствием других заболеваний — патологии почек с нарушением их функций, заболеваний крови (лейкозов, лимфомы, полицитемии), псориаза, лекарственной терапии цитостатиками, салуретиками и др. препаратами.
Клиническая классификация выделяет семь форм течения подагры: типичный (классический) приступ острого подагрического артрита, полиартрит по инфекционно-аллергическому типу, подострый, ревматоидоподобный, псевдофлегмонозный, периартритический и малосимптомный варианты.
Симптомы подагры
В клинике подагры различают 3 фазы: преморбидную, интермиттирующую и хроническую.
Преморбидная фаза характеризуется бессимптомной урикемией и еще не является подагрой. На лабораторном уровне гиперурикемия выявляется у 8-14% взрослых. Интермиттирующая фаза подагры характеризуется эпизодами приступов острого артрита, чередующимися с бессимптомными периодами. К проявлениям хронической формы подагры относится образование подагрических узелков (тофусов), хроническое течение подагрического артрита, внесуставные проявления в виде поражения почек (в 50-70% клинических случаев).
Классический приступ острого подагрического артрита развивается у 50-80% пациентов. Типично внезапное начало, чаще в ночные часы. Первичный приступ подагры нередко бывает спровоцирован алкоголем, жирной пищей, травмой, переохлаждением. Приступ подагры характеризуется резчайшими болями в области плюснефалангового сустава 1-го пальца стопы, фебрильным синдромом, опуханием сустава, блеском и гиперемией кожи над ним, нарушением функции сустава. Через 3-10 суток приступ подагры стихает с исчезновением всех признаков и нормализацией функций. Повторная подагрическая атака может развиться спустя несколько месяцев и даже лет, однако с каждым разом промежутки между приступами укорачиваются. У мужчин первичный приступ подагры чаще протекает по типу моноартрита с поражением суставов стопы, у женщин – олиго- и полиартрита с вовлечением суставов кисти.
Полиартрит по инфекционно-аллергическому типу при подагре развивается у 5% пациентов. Такая форма течения подагры характеризуется мигрирующими болями во множественных суставах, быстрым регрессом признаков воспаления, как и в случае клиники инфекционно-аллергического полиартрита. Для подострого варианта течения подагры характерны типичная локализация боли в первом плюснефаланговом суставе и умеренно выраженные признаки поражения. При подострой подагре у молодых пациентов возможно развитие моно- или олигоартрита средних и крупных суставов.
Ревматоидноподобная форма подагры отличается первичной заинтересованностью суставов рук в виде моно- или олигоартрита. При псевдофлегмонозном типе подагры наблюдаются моноартриты различной локализации с воспалением сустава и парасуставных тканей, лихорадка. По клинике данный вариант напоминает течение флегмоны либо острого артрита. Малосимптомный вариант течения подагры характеризуется слабо выраженной, стертой симптоматикой – небольшой болью, слабой гиперемией кожи в зоне поражения.
Для периартритической формы подагры свойственно поражение бурс и сухожилий (чаще пяточных) при сохранных суставах. В дальнейшем присоединяются явления хронического подагрического полиартрита с поражением суставов ног, их дефигурацией и скованностью; деформации суставных тканей, костные разрастания; контрактуры, хруст в коленных и голеностопных суставах, неполные вывихи пальцев. На этом фоне продолжаются атаки подагры с возможным развитием подагрического статуса – не стихающего обострения артрита с хроническим воспалением парасуставных тканей за счет их инфильтрации солями. В результате тяжелых приступов подагры пациенты теряют трудоспособность и двигательную активность.
При длительном анамнезе подагры (дольше 5-6 лет) и гиперурикемии высокой степени появляются специфические признаки — тофусы или подагрические узелки, представляющие собой скопление кристаллов уратов в мягких тканей. Излюбленными участками локализации тофусов служат ушные раковины, подкожная клетчатка предплечий, локтей, пальцев рук, стоп, голеней, бедер. Во время приступов подагры тофусы могут вскрываться с выходом наружу беловатого отделяемого.
Осложнения подагры
Диагностика подагры
Пациентам с подозрением на подагру рекомендована консультация ревматолога и уролога. Общий анализ крови вне подагрической атаки не изменен; в период приступа отмечается нейтрофильный сдвиг лейкоцитарной формулы влево, нарастание СОЭ. Биохимическое исследование крови при обострении подагры выявляет увеличение мочевой кислоты, фибрина, серомукоида, сиаловых кислот, гаптоглобина, γ- и α2- глобулинов.
По рентгенографии суставов характерные изменения выявляются при хроническом подагрическом полиартрите. Рентгенологическая картина обнаруживает наличие остеопороза, на фоне которого определяются очаги просветления в области эпифизов и суставов размером до 2-3 см; при глубокой запущенности процесса — разрушение костных эпифизов с их замещением скоплением уратных масс. Специфические признаки подагры на рентгенограммах определяются по истечении 5 лет от манифестации заболевания.
Для взятия суставной жидкости проводят пункцию сустава. Микроскопический анализ синовиальной жидкости при подагре показывает наличие в ней микрокристаллов урата натрия. При исследовании материала, полученного при биопсии тофусов, обнаруживаются кристаллы мочевой кислоты. Во время УЗИ почек определяются уратные конкременты.
Диагностическими маркерами подагры являются:
- микрокристаллические ураты в синовиальной жидкости;
- лабораторно подтвержденные тофусы с отложением кристаллических уратов;
- наличие не менее шести из перечисленных далее признаков: присутствие в анамнезе более одной острой атаки артрита; максимальные признаки воспаления сустава в острой фазе; покраснение кожи над воспаленным суставом; моноартикулярный тип поражения; боль и припухлость I плюсне-фалангового сустава с одной стороны; односторонний характер поражения свода стопы; тофусоподобные узелки; асимметричная припухлость сустава; гиперурикемия; рентгенологически определяемые субкортикальные кисты без эрозии; отсутствие роста микрофлоры при бакпосеве суставной жидкости.
Лечение подагры
Основным принципом терапии подагры является контроль содержания мочевой кислоты путем подавления ее продукции и ускорения выведения из организма. Назначается диета, исключающая потребление рыбных и мясных бульонов, мяса животных, почек, печени, легких, алкоголя. В рационе питания вводится ограничение на бобовые и овощные культуры (фасоль, горох, бобы, шпинат, щавель, редис, баклажаны, спаржу, цветную капусту), грибы, икру, некоторые виды рыбы (сардины, балтийскую сельдь и др.). При подагре потребность в калориях удовлетворяется за счет углеводистой пищи, поэтому пациентам следует контролировать свой вес. В умеренных количествах разрешается употреблять в пищу яйца, крупы, нежирную рыбу, баранину, говядину. При подагре требуется ограничение солевой нагрузки и прием достаточного объема жидкости (до 3-х литров в сутки).
Медикаментозный подход к терапии подагры направлен на купирование острых подагрических атак, их предотвращение в дальнейшем, предупреждение отложения уратов в суставах и почках. Для купирования приступов подагры используются НПВП (индометацин), растительные алкалоиды (колхицин), местные мази и гели. В качестве антирецидивной терапии при подагре назначается колхицин в малых дозах или антигиперурикемические препараты. Целью лечения подагры является понижение концентрации мочевой кислоты в крови в 2 раза ниже нормы, требуемое для растворения уратных кристаллов. Для активизации выведения мочевой кислоты производится назначение урикозурических препаратов — пробенецида, сульфинпиразона, азапропазона, бензбромарона. К средствам, ингибирующим продукцию мочевой кислоты, относятся аллопуринол.
При атипичной форме подагры, протекающей со скоплением внутрисуставного выпота, производится его пункционная эвакуация. Проведение сеансов экстракорпоральной гемокоррекции направлено на снижение концентрации мочевой кислоты и уратных солей, подавление воспаления и снижение дозировки принимаемых препаратов. Физиотерапевтическое и курортное лечение при подагре проводится в ремиссионной стадии. Проведение УФО области заинтересованного сустава в острую фазу в ряде случаев помогает прекратить начавшийся приступ подагры.
Прогноз и профилактика подагры
Своевременное распознавание и начало рационального лечения дает прогностически благоприятные результаты. Факторами, усугубляющими прогноз подагры, являются молодой (до 30 лет) возраст, сочетание мочекаменной болезни и инфекций мочевыделительного тракта, отягощенный соматический анамнез (сахарный диабет, артериальная гипертензия), прогрессирование нефропатии.
Необходимость профилактики подагры следует учитывать при проведении химиотерапии, а также у пациентов с угрозой распада и некроза опухоли. С первого дня курса химиотерапевтического лечения необходимо назначение гипоурикемических препаратов (аллопуринола). Профилактика новых обострений подагры зависит от соблюдения водно-солевого режима, диеты, контроля массы тела. При наличии родственников, страдающих подагрой, другим членам семьи рекомендуется следить за уровнем мочевой кислоты.
Источник
