Положительный тест сжатия при ревматоидном артрите
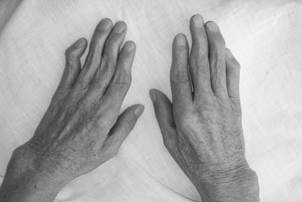
Ранняя фаза ревматоидного артрита характеризуется появлением утренней скованности (всегда! свыше 30 мин.) в мелких суставах кистей (проксимальных межфаланговых и пястно-фаланговых) и стоп (проксимальных межфаланговых и плюснефаланговых) с развитием воспалительного отека периартикулярных тканей, возникновение болезненности вышеуказанных суставов при пальпации (положительный симптом поперечного сжатия кисти).
Процесс обычно симметричен и охватывает суставы обеих кистей (рис.1-2) и обеих стоп практически одновременно.



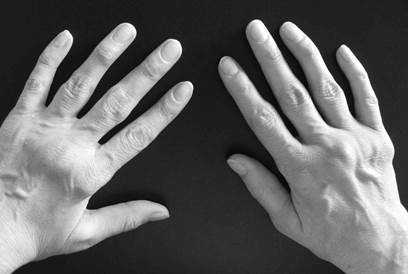
Рис.1-2. Ранний РА. Обращает на себя внимание симметричные артриты проксимальных межфаланговых (палец формы «веретена») и пястно-фаланговых суставов.
Если длительность подобной клинической симптоматики составляет не более 1 года, то речь идет о потенциально обратимой, клинико-патогенетической стадии болезни – раннем РА (РРА).
Признаки, позволяющие заподозрить РРА (по Р. Еmеry):
— > 3 припухших суставов;
— симметричное поражение пястно-фаланговых и плюсне-фаланговых суставов;
— положительный «тест поперечного сжатия» пястно-фаланговых и плюсне-фаланговых суставов;
— утренняя скованность > 30 мин;
— СОЭ > 25 мм/час.
РРА сопровождается, чаще всего, такими системными проявлениями, как лихорадка, потеря массы тела, появлением ревматоидных узелков.
Уже на ранней стадии ревматоидного артрита будут характерны следующие изменения лабораторно-инструментальных показателей:
— СОЭ более 25 мм/ч;
— СРБ более 6 мг/мл;
— фибриноген более 5 г/л;
— наличие ревматоидного фактора, антител к циклическому цитруллиновому пептиду (АЦЦП), антител к виментину в сыворотке крови.
Примечание: при наличии таких признаков пациент должен быть направлен на консультацию к ревматологу
Клиническая картина РА.
Поражение суставов.
Утренняя скованность — один из основных симптомов РА ее развитие связано с гиперпродукцией синовиальной жидкости содержащей высокие концентрации провоспалительных цитокинов (ИЛ-1, ИЛ-6, ФНО-α), способствующих поддержанию воспалительного процесса в суставах и дальнейшей деструкции хряща и кости. Утренняя скованность является диагностически значимой, если ее продолжительность составляет более одного часа.
С течением времени у пациентов формируется ревматоидная кисть: ульнарная девиация пястно-фаланговых суставов, обычно развивающаяся через 1—5 лет от начала болезни (рис.1-3); поражение пальцев кистей по типу «бутоньерки» (сгибание в проксимальных межфаланговых суставах) или «шеи лебедя» (переразгибание в проксимальных межфаланговых суставах) (рис.1-4); деформация кисти по типу «пуговичная петля» (рис.1-4, 1-5).
 |
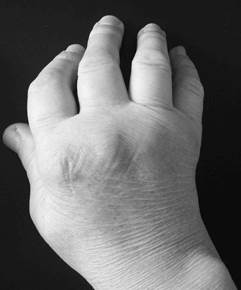
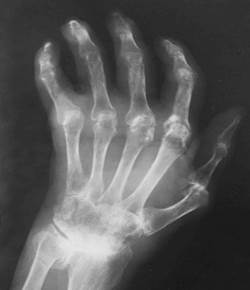
Рис. 1-3.Ульнарная девиация («плавник моржа»)

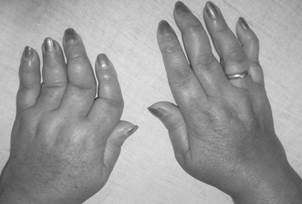
Рис. 1-4.«Шея лебедя».
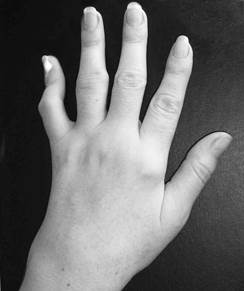
Рис. 1-5.«Пуговичная петля»
Суставы стоп, как и кистей, вовлекаются в патологический процесс достаточно рано, что проявляется как типичной клинической симптоматикой, так и ранними изменениями на рентгенограммах. Более характерно поражение плюсне-фаланговых суставов II-IV пальцев с последующим развитием дефигурации и деформации стопы за счет множественных подвывихов и анкилозов.
Тазобедренный сустав при РА вовлекается в патологический процесс сравнительно редко. Его поражение проявляется болевым синдромом с иррадиацией в паховую или нижние отделы ягодичной области и ограничением внутренней ротации конечности. Наблюдается тенденция к фиксации бедра в положении полуфлексии. Развивающийся в некоторых случаях асептический некроз головки бедренной кости, с последующей протрузией вертлужной впадины, резко ограничивает движения в тазобедренном суставе. Адекватным лечением в таком случае является эндопротезирование сустава.
Воспаление коленных суставов характеризуется их припухлостью из-за развившегося синовита и болезненностью при выполнении активных и пассивных движений. Развивается дефигурация суставов, при пальпации определяется баллотирование надколенника. За счет высокого внутрисуставного давления нередко образуются выпячивания заднего заворота суставной сумки в подколенную ямку (киста Бейкера). Для облегчения болей пациенты стараются держать нижние конечности в состоянии сгибания, что приводит с течением времени к появлению сгибательной контрактуры, а затем и анкилоза коленных суставов. Нередко формируется вальгусная (варусная) деформация коленных суставов.
Поражение суставов позвоночника, как правило сопровождается их анкилозированием в шейном отделе. Иногда наблюдаются подвывихи атлантоосевого сустава, еще реже — признаки компрессии спинного мозга или позвоночной артерии.
Височно-нижнечелюстные суставы особенно часто поражаются в детском возрасте, но могут вовлекаться в патологический процесс и у взрослых, что приводит к значительным трудностям при открывании рта.
Связочный аппарат и синовиальные сумки:тендосиновит в области лучезапястного сустава и кисти; бурсит, чаще в области локтевого сустава; синовиальная киста на задней стороне коленного сустава (киста Бейкера).
Внесуставные проявления РА.
Конституциональные симптомы.
Уже с первых недель заболевания у больных РА наблюдается снижение массы тела, достигающее 10-20 кг за 4-6 месяцев, иногда вплоть до развития кахексии. Характерно повышение температуры тела, сопровождающееся повышенной утомляемостью, адинамией, общим недомоганием. Лихорадка, появляющаяся уже в начальном периоде заболевания, беспокоит чаще во второй половине дня и вечером. Ее продолжительность колеблется от двух-трех недель до нескольких месяцев. Выраженность температурной реакции вариабельна — от субфебрильных цифр до 39-40°С при особых формах РА. Повышение температуры тела связывают с гиперпродукцией провоспалительных цитокинов (ИЛ‑1; ИЛ-3; ИЛ-6; ФНО-α) и простагландинов моноцитами-макрофагами. При повышении температуры тела наблюдается тахикардия и лабильность пульса.
Для РА характерно поражение мышц, проявляющееся в начальной стадии заболевания миалгиями, затем развивается миозит с очагами некроза и генерализованная амиотрофия. Причины развития мышечной атрофии: мобилизация пораженных сегментов конечностей из-за выраженной болезненности, влияние провоспалительных цитокинов, вызывающих миолиз. Доказана прямая корреляционная зависимость между степенью мышечной атрофии, активностью и тяжестью ревматоидного воспаления. Сочетание атрофии межостных мышц, мышц тенара и гипотенара с припухлостью пястно-фаланговых, проксимальных межфаланговых суставов, суставов запястья характеризуется как «ревматоидная кисть».
Поражение кожи при РА.
Поражение кожи при РА развивается на фоне высокой активности ревматоидного процесса и включают в себя капилляриты, геморрагический васкулит, дигитальный артериит, язву голени. Появление кожных изменений при РА связано с прогрессирующим течением ревматоидного васкулита и требует активной подавляющей терапии основного заболевания.
Ревматоидные узелки — безболезненные округлые плотные образования от 2-3 мм до 2-3 см в диаметре, которые выявляются в 2-30% случаев заболевания. Они располагаются преимущественно подкожно на разгибательной стороне суставов пальцев кистей (рис.1-6), локтевых суставов и предплечьях, возможна и другая локализация. Ревматоидные узелки не примыкают к глубинным слоям дермы, они безболезненные, подвижные, иногда спаянные с апоневрозом или костью.

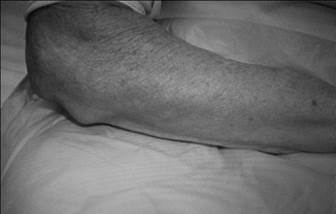
Рис. 1-6. Ревматоидные узелки
Их необходимо дифференцировать от подагрических тофусов, остеофитов при остеоартрозе, ксантоматозных узелков.
Наличие ревматоидных узелков ассоциируется с высокими титрами ревматоидного фактора в сыворотке крови. Их размер со временем меняется, в период ремиссии они могут полностью исчезать. Появление ревматоидных узелков в начальной стадии РА является неблагоприятным прогностическим признаком.
Периферическая лимфоаденопатия диагностируется у 40-60% больных РА. Наиболее часто поражаются передне- и заднешейные, подчелюстные, под- и надключичные, подмышечные и паховые лимфатические узлы, при этом выраженность лимфоаденопатии зависит от активности иммуновоспалительного процесса. Лимфатические узлы умеренной плотности, безболезненные, не спаянные с кожей, легко смещаемые, их размеры составляют от 1 до 3 см. При изменении характера лимфоаденопатии (увеличение в размерах лимфоузлов, изменение их плотности, генерализация процесса) необходимо проводить дифференциальную диагностику с системными заболеваниями крови, для которых характерно увеличение периферических лимфатических узлов (неходжкинские лимфомы, лимфогранулематоз, хронический лимфолейкоз и др.).
Спленомегалиянаблюдается примерно у 25-30% больных с РА, при этом наиболее объективные данные можно получить при ультразвуковом исследовании селезенки.
Характерны следующие изменения в общем анализе крови: анемия, тромбоцитоз, нейтропения.
Анемия у больных РА встречается достаточно часто (почти у 50% пациентов), при этом в большинстве случаев речь идет о так называемой «анемии хронического воспаления» (АХВ). Патогенез ее полиэтиологичный. Одной из причин развития АХВ у больных РА является ингибирование функциональной активности клеток-предшественников эритропоэза, в результате чего снижается их пролиферативный потенциал, нарушаются процессы дифференцировки и синтеза гема. Второй важный фактор в развитии анемии — нарушение обмена и утилизации железа. У больных РА выявляется снижение поглощения железа и уменьшение связывания трансферрина эритробластами, а также нарушение обмена железа, связанное с его задержкой в органах и клетках ретикуло-эндотелиальной системы и замедленным поступлением в костный мозг— так называемый «функциональный» дефицит железа.
Снижение продукции эндогенного эритропоэтина и недостаточная способность костного мозга к повышенной продукции эритроцитов также является одним из патогенетических факторов АХВ при РА. Еще одной причиной анемического синдрома при РА может быть укорочение периода жизни клеток эритроидного ряда.
Поражение легких при ревматоидном артрите:
-диффузный интерстициальный фиброз легких;
-плеврит (сухой или экссудативный, как правило, с незначительным количеством жидкости, благополучно купируется на фоне стандартной терапии);
-альвеолит (может быть сегментарным, лобулярным и крайне редко тотальным);
-облитерирующий бронхиолит (встречается казуистически редко);
-гранулема (создает сложности при дифференциальной диагностике).
При наличии множественных легочных узелков следует проводить дифференциальный диагноз среди следующих нозологических форм:
1. Гранулематоз Вегенера.
2. Амилоидоз.
3. Саркоидоз.
4. Опухоли (папилломатоз, бронхолегочный рак, метастазы, неходжкинская лимфома).
5. Инфекции (туберкулез, грибковые инфекции, эмболии при сепсисе).
Поражение легких, связанное с ревматоидным артритом, требует проведения активной подавляющей терапии с использованием высоких доз глюкокортикоидов (45 – 60 мг в сутки peros, 250 мг внутривенно капельно) с последующей коррекцией соответственно динамике процесса.
Сердечно-сосудистая система:перикардит, коронарный артериит, гранулематозное поражение сердца (редко), раннее развитие атеросклероза.
Миокардит у больных РА характеризуется тахикардией, приглушенностью тонов, систолическим шумом на верхушке. При эхокардиографии имеют место снижение фракции выброса, ударного объема, увеличение минутного объема.
Поражение почек у больных РА встречаются в 10-25% случаев (гломерулонефрит, амилоидоз). При РА наиболее часто диагностируется мезангиально-пролиферативный (около 60% случаев), реже — мембранозный вариант гломерулонефрита; они сочетаются с высокой активностью иммуновоспалительного процесса и наиболее часто проявляются изолированным мочевым синдромом, в некоторых случаях возможно развитие нефротического синдрома. Прогрессирующее поражение почек может приводить к формированию терминальной почечной недостаточности и уремии.
У больных с длительностью РА более 7-10 лет возможно развитие амилоидоза почек, для которого характерны стойкая протеинурия (потеря белка составляет до 2-3 г/сут), цилиндрурия и периферические отеки. Диагноз верифицируется на основании гистологического исследования нефробиоптата. Это самый прогностически неблагоприятный вариант поражения почек, так как средняя продолжительность жизни таких больных составляет 2-4 года. Летальный исход наступает в результате формирования терминальной почечной недостаточности.
Поражение глаз: ирит, иридоциклит, эписклерит и склерит, склеромаляция, периферическая язвенная кератопатия.
Наиболее часто (около 3,5% случаев) диагностируется иридоциклит. Ирит более характерен для ювенильного РА, но может встречаться и у взрослых. Начало процесса, как правило, острое, затем он может принимать затяжное течение, нередко осложняется развитием синехий. Эписклерит сопровождается умеренными болями, сегментарным покраснением переднего отрезка глаза; при склерите возникают сильнейшие боли, развивается гиперемия склер, возможна потеря зрения. При сочетании РА с синдромом Шегрена развивается сухой керато-конъюнктивит. Следует иметь в виду, что метотрексат, являющийся основным базисным препаратом для лечения ревматоидного артрита, может способствовать росту ревматоидных узелков в глазном яблоке. Подобная ситуация требует немедленной смены терапии.
Поражение нервной системы: симметричная сенсорно-моторная нейропатия, шейный миелит.
В основе патогенеза периферической полинейропатии лежит патология vasanervorum. У больных развиваются парестезии, чувство жжения в области нижних и верхних конечностей, снижается тактильная и болевая чувствительность, появляются двигательные расстройства. При активном течении РА иногда наблюдаются симптомы полиневрита с сильными болями в конечностях, чувствительными или двигательными нарушениями, атрофией мышц.
Классификационные критерии ревматоидного артрита (ACR/EULAR, 2010г)
Ревматоидный артрит может быть заподозрен, если:
-имеется, как минимум 1 припухший сустав;
-исключены другие заболевания индуцирующие синовиит;
-сумма по всем разделам составляет от 6 до 10 баллов.
· 1 крупный сустав – 0 баллов
· 2-10 крупных суставов – 1 балл
· 1-3 мелких сустава – 2 балла
· 4-10 мелких суставов – 3 балла
· >10 суставов ( как минимум 1 мелкий сустав должен быть в их числе) — 5 баллов
· Длительность синовиита:
o менее 6 недель- 0 баллов
o более 6 недель – 1 балл
· Изменения одного из лабораторных показателей:
o РФ отр. и/или АЦЦП отр. -0 баллов
o РФ + (слабопоожительный) и/или АЦЦП + — 2 балла
o РФ ++ (резко положительный) и/ или АЦЦП ++ — 3 балла
· Изменения острофазовых показателей:
o СОЭ и/или СРБ в норме – 0 баллов
СОЭ и/или СРБ повышены – 1 балл (табл.1-1). При наличии у пациента свыше трех месяцев симптоматики ревматоидного артрита следует немедленно отправить больного к ревматологу для начала ранней агрессивной терапии, поскольку именно у пациентов с коротким анамнезом существует «окно возможности», то есть промежуток времени, когда проводимое лечение способно активно подавить иммунное воспаление и повлиять на течение и исход заболевания.
Таблица 1-1
Источник
Содержание
- 1 Ревматический артрит и ревматоидный артрит: отличия и особенности патологий
- 1.1 Какие особенности патологий?
- 1.2 Чем отличается ревматический от ревматоидного артрита?
- 1.2.1 Признак
Ревматический артрит
Ревматоидный артрит
Время развития
Стремительное развитие
Медленно прогрессирующий процесс
Причина недуга
Перенесенная инфекция (ангина, грипп), чаще стрептококковая
Аутоиммунные процессы
Симптомы начала болезни
Выраженный воспалительный процесс: резкое начало, лихорадка, интенсивная боль, симметричное острое воспаление суставов, вначале мелких
Постепенное нарастание воспалительного процесса, умеренная боль, переход поражения от мелких к крупным суставам
Особенности поражения суставов
«летучий» характер поражения, чаще страдают средние суставы конечностей
Выраженные деформации суставов, скованность движений, поражение мелких суставов кистей и стоп
Осложнения
Поражение сердечно-сосудистой, дыхательной систем, хорея и др.
Анкилозы, контрактуры
Лабораторные исследования
Увеличение титров антистрептогиалуронидазы (АСГ) и антистрептолидазы (АСЛ-О)
Наличие ревматоидного фактора, положительные ревмопробы
Прогноз
При своевременном лечении заболевание суставов полностью обратимо
Хроническое рецидивирующее заболевание. Лечение может отсрочить разрушение сустава.
Диагностика ревматического и ревматоидного артрита
Осмотр и сбор анамнеза заболевания - 1.2.2 Лабораторные исследования
- 1.2.3 Инструментальные исследования
- 1.2.1 Признак
- 1.3 Лечение ревматического артрита
- 1.3.1 Консервативная терапия
- 1.3.2 Диета
- 1.3.3 Физиотерапевтическое лечение
- 1.3.4 Лечебно-оздоровительные упражнения
- 1.4 Что такое ревмокардит и хорея?
- 1.5 Профилактика
- 2 Тест на АЦЦП при ревматоидном артрите
- 2.1 Преимущества АЦЦП перед РФ
- 2.2 Общая информация об анализе
- 2.3 Для чего нужен анализ АЦЦП
- 2.4 Осуществление анализа АЦЦП
- 2.5 Добавить комментарий
Ревматический артрит и ревматоидный артрит: отличия и особенности патологий
Какие особенности патологий?

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Ревматический артрит – это проявление ревматизма, характеризующееся поражением суставов. Данное заболевание начинается с ревматической лихорадки и острым воспалением суставов, чаще всего поражая молодых людей. Часто поражение костных сочленений начинается через 2-3 недели после перенесенной стрептококковой инфекции.
Ревматоидный артрит – это болезнь аутоиммунной природы, характеризующееся поражением костных сочленений. Суть недуга состоит в сбое в защите организма и в уничтожении собственных клеток организма. Заболевание чаще всего поражает людей 45-50 лет. Довольно редко встречается ювенильный ревматоидный артрит, поражающий детей в возрасте до 15 лет. Ревматический артрит и ревматоидный артрит имеет отличия и сходства, что может затруднить постановку диагноза и привести к неправильной тактике лечения.
Ревматический артрит и ревматоидный артрит имеет отличия и сходства, что может затруднить постановку диагноза и привести к неправильной тактике лечения.
Чем отличается ревматический от ревматоидного артрита?
На основании сравнения одинаковых признаков, мы рассмотрим, чем же отличается ревматический артрит от ревматоидного артрита.
Признак | Ревматический артрит | Ревматоидный артрит |
| Время развития | Стремительное развитие | Медленно прогрессирующий процесс |
| Причина недуга | Перенесенная инфекция (ангина, грипп), чаще стрептококковая | Аутоиммунные процессы |
| Симптомы начала болезни | Выраженный воспалительный процесс: резкое начало, лихорадка, интенсивная боль, симметричное острое воспаление суставов, вначале мелких | Постепенное нарастание воспалительного процесса, умеренная боль, переход поражения от мелких к крупным суставам |
| Особенности поражения суставов | «летучий» характер поражения, чаще страдают средние суставы конечностей | Выраженные деформации суставов, скованность движений, поражение мелких суставов кистей и стоп |
| Осложнения | Поражение сердечно-сосудистой, дыхательной систем, хорея и др. | Анкилозы, контрактуры |
| Лабораторные исследования | Увеличение титров антистрептогиалуронидазы (АСГ) и антистрептолидазы (АСЛ-О) | Наличие ревматоидного фактора, положительные ревмопробы |
| Прогноз | При своевременном лечении заболевание суставов полностью обратимо | Хроническое рецидивирующее заболевание. Лечение может отсрочить разрушение сустава. |
Диагностика ревматического и ревматоидного артрита
Осмотр и сбор анамнеза заболевания
Врач проводит осмотр кожных покровов, слизистых, пальпацию, перкуссию и аускультацию сердца и легких. Также специалист собирает аллергологический анамнез и анамнез жизни (перенесенные инфекции, травмы и операции, образ жизни и вредные привычки, социально-бытовые условия и др.). Также врач тщательно проводит осмотр костно-суставной системы, определяя характер и масштаб поражения суставов.
Лабораторные исследования
Для ревматического и ревматоидного артрита общими исследованиями являются: Общий анализ мочи и крови (повышение СОЭ и лейкоцитов), биохимический анализ крови (повышение анализов воспалительного процесса — сиаловые кислоты, серомукоид, Иммуноглобулины).
При ревматическом артрите осуществляют забор крови на стерильность с целью обнаружения патогенных микроорганизмов, вызвавших недуг. Также смотрят наличие титров антистрептогиалуронидазы (АСГ) и антистрептолидазы (АСЛ-О), что говорит о наличие стрептококковой инфекции в организме.
При ревматоидном артрите проводят ревмапробы, определяют наличие ревматоидного фактора, а также антицетруллиновых антител (тест АЦЦП).
Инструментальные исследования
- Рентгенография: обязательный метод обследования для дифференциальной диагностики заболеваний суставов. При ревматическом артрите суставные изменения встречаются редко, тогда, как ревматоидный артрит характеризуется сужением суставной щели и начальными признаками остеопороза.
- В синовиальной жидкости при ревматическом артрите присутствует фибрин и мононуклеары. При ревматоидном артрите происходит увеличение белка и снижение глюкозы, при этом жидкость в пробирке мутная, желтоватая.
- Компьютерная и Магнитно-резонансная томография — новые способы исследования, которые позволяют определить стадию, характер заболевания, а также дополнительные образования в суставах.
К дополнительным способам исследования можно отнести: ЭКГ (для определения работы сердца, особенно важно при ревматическом артрите), УЗИ сердца и внутренних органов, сцинтиграфия (определение наличия воспалительного процесса я в организме). Отличие артрита от ревматоидного артрита так же, как и сходство играет большую роль в дифференциальной диагностики заболеваний.
Лечение ревматического артрита
Консервативная терапия
Для лечения ревматического артрита в основном используют следующие виды препаратов:
- НПВС используются как противовоспалительные и обезболивающие средства, а также снижают температуру тела (диклофенак, аспирин, нимулид).

- Гормональные препараты (кортикостероиды) применяются при острой симптоматике болезни, уменьшают признаки воспаления. Могут вводиться как в/м, в/в, так и непосредственно в суставную сумку (преднизолон, метилпреднизолон).

- Антибактериальные препараты (пенициллины, цефалоспорины, фторхинолоны) являются этиотропным лечением, уничтожая основную причину болезни — бактерии.

- Дополнительные препараты, включающие профилактику язвенных осложнений после принятия НПВС и антибиотиков (омез, аципол), мультивитаминные комплексы.

Диета
Больным ревматическим артритов показано диетическое питание, с помощью которого можно продлить период ремиссии, а также наладить обменные процессы в организме. Основные правила правильного питания при ревматическом артрите:
- Ограничить количество соли и специй при приготовлении блюд.
- Употреблять продукты в свежем, варенном и запеченном виде.
- Убрать из рациона следующие продукты: грибы, бобовые, наваристые мясные бульоны, жирные сорта мяса (свинину, баранину), копчёные и консервированные товары, жареные блюда.
- Рекомендуется употреблять в пищу: отварное нежирное мясо и рыбу (говядина, крольчатина, треска, хек), свежие или вареные овощи (морковь, капуста, картофель и др.), сухофрукты (изюм, чернослив, инжир).
Физиотерапевтическое лечение
Различные процедуры показаны при стихании острого воспалительного процесса и улучшения общего состояния пациента. Например, электрофорез с лекарственными препаратами, инфракрасное облучение и лазерная терапия. Также пациентам с ревматическими заболеваниями показано санаторное лечение в здравницах нашей страны с обязательным использованием грязелечения и леченых ванн (солевых и хвойных).
Лечебно-оздоровительные упражнения
Оздоровительная физкультура должна проводиться под строгим контролем тренера и при отсутствии противопоказаний со стороны сердца и других систем организма. К эффективным видам гимнастики, позволяющим снять напряжение и улучшить подвижность суставов, относятся: скандинавская ходьба, йога, аквааэробика и плавание, дыхательная гимнастика. Занятия проводятся в период стихания болезни и подбираются строго индивидуально врачом ЛФК.
В современном мире лечение ревматического артрита не предполагает применение радикального хирургического вмешательства. В лечении недуга используются медикаментозная терапия, различные оздоровительные процедуры и лечебная гимнастика. Основу в борьбе с недугом составляет своевременное лечение инфекционных заболеваний и санацию хронических очагов.
Подробно о ревматическом артрите вы можете узнать в данном видео:
Что такое ревмокардит и хорея?
Ревматический артрит грозное заболевание, вызывающее тяжелые и опасные осложнения различных органов и систем. Среди множества нежелательных последствий болезни, можно выделить два основных: ревмокардит и хорею.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ревматическая хорея (Хорея Сиденхема, малая хорея) неврологическое заболевание, проявляющееся непроизвольными, хаотическими мышечными сокращениями, прекращающимися во время сна. Встречается недуг в основном в детском возрасте и всегда сочетается с ревматическим заболеванием. Заболевание развивается постепенно, часто незаметно для родителей. У ребенка отмечаются сначала редкие подергивания ног и рук, а затем частые хаотичные движения, мешающие ребенку кушать и писать. При этом происходит снижение тонуса мышц, и как следствие нарушаются функции речи, глотания, ходьбы. В тяжелых случаях происходит ежесекундное подергивание какой-либо части тела. Болезнь протекает с периодами обострения и ремиссии длительностью до нескольких месяцев. Даже при своевременном грамотном лечении некоторое время после болезни могут сохраняться гиперкинезы, которые усиливаются при эмоциональном стрессе.
Ревмокардит — это воспаление сердечной мышцы вследствие перенесенного ревматического заболевания. Данный недуг может быть единственным проявлением болезни, а так же входить в комплекс поражения при ревматизме. Основными симптомами ревмокардита являются: одышка при небольшой физической нагрузке, повышенная утомляемость, субфебрилитет. При диагностике у пациента обнаруживается увеличение границ сердца, а также уменьшение сердечного выброса. В запущенных случаях больные жалуются на боли в области сердца, одышку в покое, отеки нижних конечностей. Своевременная диагностика и лечение поможет предотвратить развитие порока сердца и вернуть здоровье сердечной мышце.
Профилактика
К основным правилам предотвращения болезни относятся:
- Своевременное лечение инфекционных болезней, а также санация очагов хронической инфекции (гаймориты, тонзиллиты)
- Занятия спортом, закаливание, употребление свежих овощей и фруктов способствуют укреплению защитных сил организма.
- Ежегодное прохождение санаторно-курортное лечение с посещением физиопроцедур, лечебных ванн и грязей снижает риск развития вирусных и бактериальных заболеваний.
- Соблюдение основ правильного питания, контроль веса и ИМТ.
- Отказ от вредных привычек (курения, алкоголя).
- Соблюдение правил личной гигиены (мытье рук, поддержание чистоты в доме, гигиена тела).
- Прохождение ежегодных профилактических осмотров терапевта или педиатра.
Тест на АЦЦП при ревматоидном артрите
Диагностика такого заболевания, как ревматоидный артрит, необходима для того, чтобы вовремя обнаружить заболевание и определить его тяжесть. Поскольку есть риск потерять трудоспособность или даже стать инвалидом, не стоит откладывать проведение этой процедуры.
Существует два диагностических метода: тест на ревматоидный фактор (РФ) и анализ антител к циклическому цитруллиновому пептиду (АЦЦП). Первый, в силу своей специфичности, используется не так часто, так как позволяет диагностировать некоторые иные заболевания суставов, а второй позволяет в подавляющем большинстве случаев точно идентифицировать ревматоидный артрит и уровень его запущенности.
Преимущества АЦЦП перед РФ
Несмотря на то, что тест на РФ был ранее очень популярным и использовался практически повсеместно, появление анализа на АЦЦП позволило быстро свести к минимуму частоту его проведения. Дело в том, что новая методика позволяет с более высокой точностью предсказать наличие предпосылок к появлению воспалений при ревматоидном артрите.
Основные преимущества:
- При ревматоидном артрите точность теста на АЦЦП составляет примерно 80-90%.
- При заболевании специфичность диагностики составляет 98%.
- Если в организме есть антитела к ЦЦП, то анализ позволит выявить их даже за несколько месяцев до проявления заболевания. Также с помощью исследования можно предсказать развитие неспецифического суставного синдрома в серьезную форму артрита.
- Наличие АЦЦП также может указывать и на агрессивное протекание болезни.
Общая информация об анализе
Антитела к циклическому цитруллиновому пептиду – это специфичная группа аутоантител, способных идентифицировать аномальные пептиды. При ревматоидном артрите в организме формируется определенная аутоимунная реакция, в результате которой появляются аутоантитела, позволяющие диагностировать заболевание.
Если говорить проще, то цитруллин – это необходимый для обмена веществ продукт, он не принимает участия в процессе синтеза белка. Из здорового организма он просто самостоятельно выводится. При ревматоидном артрите происходит обратный процесс: его ферментный состав изменяется как качественно, так и количественно. Из-за этого цитруллин встраивается в белок хрящевой ткани суставов. В ответ на это организм начинает отвергать белки с цитруллином, вследствие чего возникает следующая реакция: иммунная система начинает вырабатывать антитела к циклическому цитруллиновому пептиду, то есть АЦЦП.
Для чего нужен анализ АЦЦП
Данное исследование помогает в следующих случаях:
- Диагностика ревматоидного артрита на первой стадии – до 6-ти месяцев.
- Диагностика на ранних сроках – от 6-ти месяцев до года.
- Диагностика серонегативных форм заболевания (отрицательный РФ).
- Дифференциация различных форм артрита и иных болезней суставов.
- Оценка риска появления деформации суставов у пациентов на начальной стадии и ранних сроках.
Осуществление анализа АЦЦП
Анализ при ревматоидном артрите производится натощак, последний прием пищи должен быть не менее чем за 8-12 часов до исследования. Примерно за сутки запрещено употреблять соки, кофе или чай (особенно с сахаром). За несколько часов до проверки следует избежать курения.
Исследование на АЦЦП проходит следующим образом: у пациента из вены производится забор крови, после чего она отправляется в центрифугу (для получения сыворотки). Если анализ крови производится не сразу, то взятый образец может храниться неделю при соблюдении особого температурного режима (от +2⁰C до +8⁰C). Также его можно замораживать и хранить при температуре -200⁰C, однако повторный цикл размораживания и замораживания категорически недопустим. Само исследование осуществляется в пробирке путем рассеивания лазерного луча в жидкой среде.
Стандартная норма АЦЦП у здорового человека – это 3 Ед/мл. Более завышенный показатель свидетельствует о развитии ревматоидного артрита. Чем данный показатель выше, тем сильнее развивается воспалительное поражение суставов.
Полученная при анализе величина позволяет охарактеризовать степень тяжести заболевания и разработать наиболее эффективную терапию. Однако даже после улучшения состояния пациента этот показатель в крови останется на высоком уровне, поэтому его нельзя считать залогом успешного лечения.
Необходимо помнить и знать! Окончательная расшифровка полученных результатов и установка точного диагноза – прерогатива ревматолога.
Данный анализ имеет неоспоримую важность в вопросе диагностики заболевания на его ранних стадиях, так как при ревматоидном артрите симптоматика проявляется не сразу. В случае получения медиком завышенных показателей можно сразу же назначить эффективное лечение и осуществлять полный контроль за состоянием пациента.
Добавить комментарий
Моя спина.ру © 2012—2019. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
Источник
