При ювенильном артрите диагностика
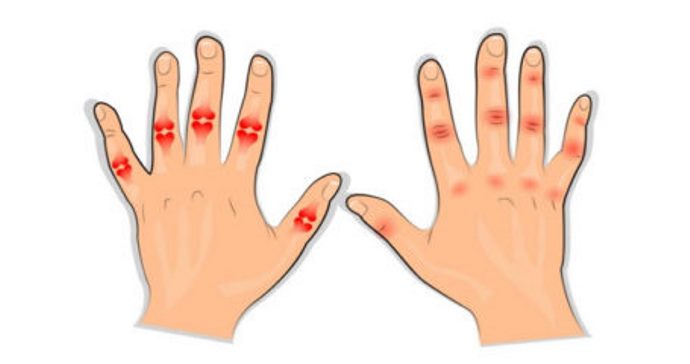
Воспаление суставов у детей и подростков младше 16 лет, причину которого установить не удается, называется ювенильным ревматоидным артритом. Этот диагноз ставят, если воспаление длится дольше 6 недель.

Болезнь чаще поражает девочек. Ее распространенность на территории РФ — 62 человека на 100 000 детского населения. Ежегодно в нашей стране регистрируется около 40 новых случаев заболевания. Это невысокие цифры, но ЮРА часто приводит к инвалидизации детей. Поэтому его ранняя диагностика и лечение имеют очень большое значение.
Причины и механизм развития
Ученым удалось установить, что ЮРА имеет полигенный тип наследования. Пусковым моментом начала болезни служит инфекция:
- перенесенная острая респираторная или кишечная;
- инфицирование микоплазмами, хламидиями, бета-гемолитическим стрептококком;
- внутриутробное инфицирование вирусами (Эпштейна—Барра, Коксаки, парвовирусом).
Были редкие случаи, когда заболевание возникало после прививок от краснухи, кори, гепатита, паротита.
В основе развития ЮРА лежат дефекты иммунитета. Когда чужеродный антиген встречается с клетками синовиальной оболочки, информация о нем поступает в иммунную систему. Она стимулирует выработку цитокинов (противовоспалительных веществ). Эти вещества вызывают рост и пролиферацию клеток в структурах сустава — макрофагов, плазматических клеток, синовиоцитов, моноцитов, хондроцитов. Они вырабатывают иммуноглобулины, которые воспринимаются как чужеродные, и вновь активируют иммунную систему. После чего снова начинается выработка цитокинов. Физиологическая воспалительная реакция трансформируется в хроническое прогрессирующее воспаление, из-за которого хрящи и кости постепенно разрушаются.
Ювенильным ревматоидным артритом дети болеют, начиная с 2-3 лет. В более раннем возрасте он встречается крайне редко.
Классификация
Существуют разные классификации болезни, в которых можно встретить другие названия ювенильного ревматоидного артрита: юношеский (код по МКБ М08), идиопатический, хронический.
В нашей стране врачи пользуются классификацией Американской коллегии ревматологов, согласно которой выделяют 3 варианта болезни:
1. Системный.
2. Полиартикулярный:
- серопозитивный;
- серонегативный.
3. Олигоартикулярный:
- с ранним началом;
- с поздним началом;
- встречающийся в любом возрасте.
Заболевание имеет 4 степени активности (0 — минимальная, III — максимальная). По течению оно бывает медленно-, умеренно-, быстропрогрессирующим.
Клиника системного ЮРА
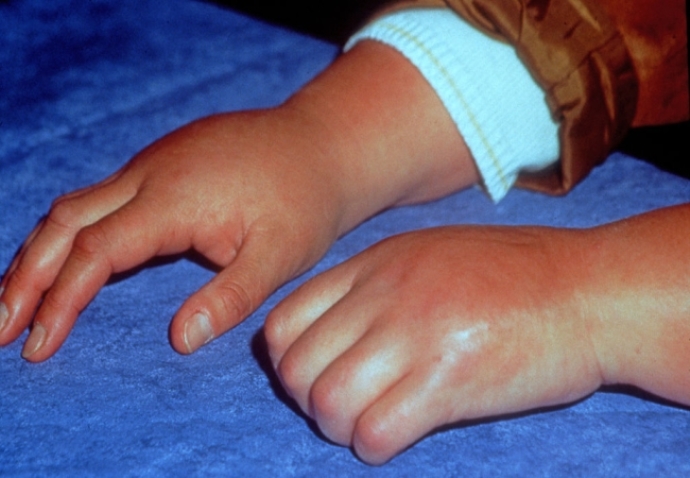
Этот вариант болезни еще называется болезнью Стилла. Он составляет до 20% всех случаев заболевания, встречается одинаково часто у мальчиков и девочек всех возрастов.
Клинически системный ЮРА проявляется:
- артритом — припухлостью, болезненностью суставов, ограничением их подвижности;
- лихорадкой. Температура поднимается до 38-40 градусов, преимущественно по утрам, сопровождается ознобом, проливным потом;
- сыпью. На коже лица, ягодиц, конечностей, по бокам туловища, около суставов появляются пятна и бугорки. На высоте лихорадки их становится больше, после снижения температуры — меньше;
- воспалением серозных оболочек сосудов, сердца, легких, других органов;
- увеличением многих групп лимфузлов;
- увеличением печени, селезенки.
Для постановки диагноза обязательны два условия: наличие артрита и лихорадки на протяжении 2 недель (лихорадка может предшествовать артриту). Из остальных признаков должны присутствовать два или более.
Системный вариант детского ревматоидного артрита протекает с поражением 2-3 или многих суставов. Причем суставной синдром может быть отсроченным, то есть возникать через несколько месяцев и даже лет после внесуставных проявлений.
Болезнь Стилла — тяжелая патология, осложнениями которой бывают:
- задержка роста;
- легочно-сердечная недостаточность;
- амилоидоз;
- инфекции, включая сепсис;
- синдром активации макрофагов. Его суть заключается в том, что макрофаги разрушают кровообразующие клетки в костном мозге. Из-за этого снижается свертываемость крови, нарушаются функции многих органов.
Осложнения болезни Стилла могут привести к гибели ребенка.
Клиника полиартикулярного ЮРА
Полиартикулярный артрит развивается у 30-40% детей с ЮРА. Он имеет два подтипа:
- серопозитивный;
- серонегативный.
Первый подтип чаще встречается у девочек (80%) 8-15 лет. Для него характерны:
- подострое течение;
- симметричное воспаление коленей, запястий, стоп, кистей, голеностопных суставов;
- изменение структуры хрящей и костей в течение первого полугодия заболевания;
- формирование анкилозов (неподвижности) в запястьях к концу 1-го года болезни.
Серонегативный подтип встречается в три раза реже, в основном, у девочек (90%) 1-15 лет. Его особенности:
- подострое или хроническое, относительно доброкачественное течение;
- симметричное поражение разных суставов, в том числе височно-нижнечелюстных, шейного отдела позвоночника;
- сопутствующий увеит (воспаление сосудистой оболочки глаз);
- иногда увеличение лифузлов, субфебрилитет.
Осложнениями полиартикулярного ревматоидного артрита могут быть задержка роста, сгибательные контрактуры, деструкция суставов. Вероятность их возникновения тем выше, чем младше ребенок.
Клиника олигоартикулярного ЮРА
Олигоартикулярный артрит составляет половину случаев заболевания. Он имеет три подтипа:
1. С ранним началом (от 1 до 5 лет). 85% болеющих — девочки. Поражаются локти, колени, запястья, голеностопы, часто асимметрично. У половины больных развивается иридоциклит (воспаление цилиарного тела, радужки глаз).
2. С поздним началом (8-15 лет). 90% больных — мальчики. Асимметрично поражаются тазобедренные суставы, поясничный отдел позвоночного столба, крестцово-подвздошные сочленения, суставы стоп, пяточной области. У 10% детей возникает иридоциклит.
3. Встречающийся в любом возрасте — доброкачественный, начинается обычно в 6-7 лет, не вызывает деструкции суставов.
К осложнениям олигоартикулярного артрита относятся:
- асимметричный рост конечностей в длину;
- последствия иридоциклита (глаукома, катаракта, слепота);
- инвалидизация.
Лабораторная диагностика
Из лабораторных методов для подтверждения диагноза имеют значение общий и биохимический анализ крови, обнаружение ревматоидного и антинуклеарного фактора, специфических антигенов.
Изменениями в крови, характерными для ЮРА, являются:
- ускорение СОЭ (при системном варианте — до 50-80, полиартикулярном — до 40 мм/час);
- лейкоцитоз (при системном варианте — со сдвигом влево до юных форм);
- гипохромная анемия;
- тромбоцитоз;
- увеличенные значения СРБ, иммуноглобулинов G, M;
- обнаружение антинуклеарного фактора.
При полиартикулярном артрите в крови могут определяться РФ (серопозитивный подтип) и антиген HLADR 4, при олигоартикулярном — антигены HLA A2 (подтип с ранним началом), HLA B27 (подтип с поздним началом).
Инструментальная диагностика
При ювенильном ревматоидном артрите с помощью инструментальной диагностики определяют степень повреждения суставов и выявляют внесуставные поражения.
Чтобы установить, насколько изменены суставы, делают рентгенографию. Рентгенологические изменения имеют 4 степени:
I — остеопороз в эпифизах костей;
II — единичные эрозии, сужение суставных щелей, остеопороз;
III — деструкция хряща и костных структур, подвывихи в суставах, костно-хрящевые эрозии;
IV — анкилоз (сращение костей).
Для диагностики внесуставных поражений применяются:
- ЭКГ;
- рентгенограмма легких;
- УЗИ сердца;
- УЗИ почек;
- офтальмологические исследования.
Немедикаментозное лечение
В лечении юношеского ревматоидного артрита большую роль играют:
- Режим.
- Диета.
- ЛФК.
- Ортопедическая коррекция.
Во время обострения двигательный режим ограничивают, но полная иммобилизация суставов лонгетами противопоказана. Она может привести к контрактурам, анкилозу, атрофии мышечной ткани, усилению остеопороза. В период ремиссии дети должны спать на жестком матрасе, следить за своей осанкой. Рекомендуется до минимума ограничить пребывание на солнце, исключить психоэмоциональные перегрузки, переохлаждения.
Диета предпочтительна белковая. Для профилактики остеопороза ребенку нужно давать больше продуктов, богатых кальцием, витамином Д.
Лечебная физкультура устраняет сгибательные контрактуры, увеличивает подвижность суставов, восстанавливает мышечную массу. Комплекс физических упражнений подбирает ортопед.
Ежедневная физическая нагрузка необходима для сохранения функции суставов. Детям, страдающим ЮРА, полезно ездить на велосипеде, плавать, гулять. Нежелательны прыжки, бег, активные игры.
Для ортопедической коррекции используются:
- статические ортезы (лонгеты, шины, стельки). Днем их нужно снимать несколько раз для стимуляции мышц (на время занятий в школе, ЛФК, туалета и т.д);
- динамические ортезы (корсет, реклинирующая система, головодержатель).
Лекарственное лечение
Схемы лечения разных форм ювенильного ревматоидного артрита указаны в национальных клинических рекомендациях. В них задействованы 4 основные группы лекарственных средств:
- НПВС (диклофенак, мелоксикам, нимесулид).
- Глюкокортикоиды (метилпреднизолон).
- Иммунодепрессанты (метотрексат, циклоспорин).
- Биологические препараты, полученные генно-инженерными методами (ритуксимаб, тоцилизумаб, инфликсимаб, этанерцепт).
НПВС и гормоны уменьшают боль и воспаление в суставах, улучшают их функции, но не препятствуют деструкции. Иммунодепрессанты и биопрепараты подавляют иммунное воспаление, предотвращают разрушение суставов.
В зависимости от степени активности артрита лекарства назначаются внутривенно, внутримышечно или внутрь. Инъекции глюкокортикоидов делают также внутрисуставно. По показаниям проводят симптоматическую терапию антибиотиками, антикоагулянтами, антиагрегантами и т.д. Пациентов с увеитом, иридоциклитом лечит не только ревматолог, но и окулист.

Хирургическое лечение
Показаниями к нему являются:
- асептический некроз головок бедренных костей;
- контрактуры, не поддающиеся лечению другими методами.
- анкилозы;
- деформации суставов, значительно ограничивающие подвижность.
Из видов оперативного лечения чаще всего применяются эндопротезирование суставов, капсулотомия (рассекается капсула сустава и санируется его полость), тенотомия (рассекаются сухожилия).
Прогноз
Системный, полиартикулярный и олигоартикулярный ЮРА с ранним началом имеют неблагоприятные последствия. Они часто приводят к деструкции суставов и инвалидизации.
Когда ювенильный ревматоидный артрит сопровождается стойкой лихорадкой, тромбоцитозом или длительно лечится кортикостероидами, у детей прогноз на будущее также ухудшается из-за высокого риска осложнений. Чаще всего это тяжелые инфекции, вторичный амилоидоз.
Остальные формы болезни протекают относительно благоприятно. У 75% детей удается достигнуть долгой ремиссии без потери функции суставов и ограничения жизнедеятельности. Они могут учиться в школе, получить среднее или высшее образование и в дальнейшем работать по профессии.
Источник
Ювенильный артрит — распространенное ревматическое заболевание, которое поражает детей в возрасте до 16 лет, в особенности, девочек. Эпидемиологические данные говорят о том, что ювенильным артритом страдает в среднем 9 детей из 100 000. Для него характерна высокая инвалидизация, поэтому своевременное лечение и диагностика — первоочередная задача родителей при малейшем подозрении на ЮА.
Поводом для беспокойства должны стать неутихающие боли, которые длятся более 6 недель. Обратиться к врачу стоит уже на 2-й неделе нездоровья. Но как распознать начало болезни?
Что такое хронический ювенильный артрит?
Идиопатический, хронический, ревматоидный ювенильный артрит — все это названия одного аутоиммунного заболевания. Для него характерно негнойное воспаление синовиальной оболочки одного или нескольких суставов. При этом усиливается выработка естественной “смазки” сустава, суставной жидкости. Поначалу процесс дает о себе знать только незначительными отеками, но со временем выстилка сустава разбухает и утолщается. В конечном счете она смыкается с хрящом, препятствуя нормальной работе сочленения. Из-за этого хрящ травмируется при каждом движении, и на его поверхности появляются очаги прогрессирующей эрозии.
Ревматологи выделяют 4 типа ювенильного артрита:
- моноартрит (затрагивает 1 сустав);
- олигоартрит (1-4 сустава);
- полиартрит (генерализованная форма, более 4 суставов);
- системный (помимо суставов, затрагивает другие органы и системы — например, глаза, сердце, легкие, сосуды).
Причины ювенильного артрита медицине пока неизвестны. Ученым удалось установить связь заболевания с наследственностью и факторами среды, окружающей ребенка. Ювенильный ревматоидный артрит (ЮРА) часто провоцирует вирусная или бактериально-вирусная инфекция, получение травмы (в т.ч. отсроченной во времени), стресс, длительное пребывание на солнце или перегрев, а также переохлаждение. Также иммунный скачок может вызвать вакцинация ребенка от кори, краснухи, паротита, гепатита группы В. В особенности — проведенная с нарушением правил — во время ОРВИ или другой болезни или сразу после нее.
Допускается, что краснуха и другие упомянутые вирусы могут вызывать острый инфекционный артрит, который иногда переходит в хронический ювенильный артрит.
Симптомы ювенильного артрита
ЮРА может протекать в острой, подострой, хронической и хронической с обострениями формах. Точно дифференцировать их может только специалист ревматолог. Однако есть общие симптомы ювенильного артрита, которые наблюдаются у всех больных или у большей части пациентов:
- боль в суставах и чувствительность кожи над ними (в редких случаях боли отсутствуют);
- локальное повышение температуры прилегающих тканей;
- нарушенная биомеханика сустава — движения становятся тугими, их амплитуда сокращается вплоть до полной неподвижности (вследствие анкилоза — сращения суставных поверхностей);
- отеки вокруг сустава.
Болезнь дает о себе знать не только в суставах. У детей и подростков наблюдается:
- повышение общей температуры тела (возможно существенное);
- лихорадка и озноб — без лечения могут не оставлять пациента месяцами;
- ломота мышц;
- высыпания на коже, которые не чешутся и быстро сходят на нет, но вскоре вновь появляются.
Внесуставные симптомы особенно заметны в утренние часы — в этом их главное отличие от обычных ОРВИ. Температура достигает пика в вечернее и ночное время. Дерматологические проявления на любых частях тела нарастают по мере усиления болей и отсутствуют в период ремиссии.
Наиболее тревожны проявления системного ЮА:
- боли в груди и в области сердца, желудка, над диафрагмой;
- чувство удушья, которое усиливается в горизонтальном положении;
- бледность или синюшность слизистых, лица, пальцев;
- отеки нижних конечностей, в особенности, голеностопа;
- удушливый кашель, с мокротой или без;
- боли в области живота;
- из-за ухудшения аппетита снижается вес;
- безболезненное увеличение лимфатических узлов (под кожей нащупываются плотные узелки размером около 5 см) с сохранением их подвижности;
- увеличение печени и селезенки, ощутимое при пальпации;
- жалобы со стороны глаз — покраснение конъюнктивы и слезотечение, повышенная чувствительность к свету, нарушение формы зрачка, расплывчатость и ухудшение зрения (чаще наблюдается у девочек до 12 лет);
- псориатические поражения кожи, которые “затухают” от центра к краям.
На поздних этапах заболевания наблюдается деформация суставов, связанная с истончением хряща и стачиванием головок субхондральных костей. Также ЮРА чреват задержкой роста, частыми переломами костей и позвоночника, развитием остеопороза. Ребенок в этом случае плохо растет, хромает, жалуется на боли. Пораженная нога может быть длиннее другой, а подбородок — приобретать скошенный вид.
Симптомы ювенильного артрита чаще всего наблюдаются в крупных и средних суставах конечностей — голеностопных, коленных, тазобедренных, локтевых и лучезапястных. Весьма характерен для болезни челюстно-височный артрит и воспалительный процесс в шейном отделе позвоночника. Сравнительно редок артрит межфаланговых и других мелких сочленений. ЮА бывает как симметричным, так и асимметричным.
Диагностика ювенильного артрита
Диагностика ювенильного артрита проводится при помощи инструментальных и лабораторных исследований, а также осмотра больного врачом-ревматологом. Это довольно длительный многоступенчатый процесс. Своевременно поставленным диагноз считается, в среднем, через 1,5 месяца после первого визита пациента.
Обычно больного направляют в лабораторию, где он будет сдавать:
- общий анализ крови;
- биохимический анализ крови;
- иммунологический анализ крови.
Также в обязательном порядке проводится:
- электрокардиография;
- УЗИ брюшной полости, сердца и почек;
- рентген грудной клетки, а также, в зависимости от локализации воспаления, позвоночника или пораженных конечностей.
Для своевременного выявления патологий ребенка также направляют к окулисту, который проводит осмотр щелевой лампой. Этот осмотр может проводиться однократно или с интервалом в 3-6 месяцев, даже если жалобы со стороны зрения отсутствуют.
Анализ мочи, МРТ назначаются на усмотрение врача.
Обследование на наличие инфекций, которое входит в план базовой диагностики, включает посев на:
- бета-гемолитический (пиогенный) стрептококк;
- сальмонеллы, иерсинии, шигеллы;
- токсоплазмы, токсокары;
- герпес;
- хламидии;
- цитомегаловирус.
Дополнительно врач может назначить иммуногенетическое исследование, АЦЦП, АНА и другие анализы для дифференциации заболевания, т.е., определения его подтипа, исключения схожих по симптоматике болезней.
Лечение ювенильного артрита
Как правило, лечение ювенильного артрита начинается с диагностики и подбора щадящих препаратов. Если лекарственные средства с “мягким” действием не дают должного эффекта, применяется более серьезная терапия, пока не наступит улучшение.
Лечение ювенильного артрита у детей и подростков проводится в стационаре, если:
- Есть подозрение на ЮА, но диагноз не установлен, требуется план лечения. В этом случае нужно исключить другие похожие заболевания, такие как лейкоз или туберкулез, определить степень поражений и подобрать безопасную терапию.
- Степень активности ювенильного артрита определяется как средняя или высокая.
- Для контроля эффективности и безопасности применяемой терапии (1 раз в полгода или год).
- Требуется лечение генно-инженерными биопрепаратами.
Ранний дебют заболевания (в возрасте от 1 до 4 лет) почти всегда требует госпитализации. Ее необходимость возрастает в случае системного воспаления, при котором ремиссии нужно достичь в кратчайшие сроки. В противном случае наблюдается задержка роста, в отдельных случаях возможна угроза жизни вследствие развившегося амилоидоза.
Лечение ЮА в ремиссии или с низкой активностью проходит амбулаторно или на дневном стационаре. В большинстве случаев расходы удается покрыть при помощи полиса ОМС, а при тяжелом течении болезни генно-инженерная терапия проводится за счет государства.
Медикаментозное лечение ювенильного артрита
Для лечения ювенильного артрита применяются нестероидные противовоспалительные средства (НПВС), глюкокоркоидные стероиды (ГК), иммуносупрессоры (препараты для подавления иммунитета) генно-инженерные биологические препараты, а также, при необходимости, обезболивающие, жаропонижающие лекарства. Дополнительно могут назначаться средства для минимизации побочных эффектов от основной терапии.
Первые две группы препаратов рекомендованы для острой фазы заболевания. Они быстро снимают симптомы воспаления, улучшают движения в суставе, снимают болевой синдром. Например, пульс-терапия даже при тяжелом системном ЮА купирует активность болезни в течение 24 часов. Однако непосредственного воздействия на сустав НПВС и ГК не оказывают — они не способны замедлить эрозию и дегенерацию хряща, не предотвращают инвалидизацию пациента.
Лечение ЮА предполагает прием иммунодепрессантов (чтобы организм не атаковал собственные ткани в суставе) и биологических препаратов (помогают обходиться без ГК, которые нельзя принимать слишком часто). Иммуносупрессоры назначаются в течение первых 3-6 месяцев после подтверждения диагноза и могут приниматься годами. Если ребенок заболевает ОРВИ, их прием прекращают на время.
Препараты даются ребенку перорально, внутривенно или в виде внутрисуставных инъекций. Возможно местное использование гелей, мазей и кремов против боли, отека.
Самолечение хронического ювенильного артрита недопустимо! Все системные препараты принимаются в строгом соответствии с назначением лечащего врача. В противном случае возможны тяжелые побочные эффекты — нарушения роста, проблемы с эндокринной и пищеварительной системами, остеопороз, ожирение, катаракта, дерматологические изменения, гипертония и прочее.
Немедикаментозное лечение ювенильного артрита
Физиотерапия при ЮА проводится параллельно приему медикаментов или в состоянии ремиссии, поскольку позволяет
Во время острой фазы ребенку требуется щадящий двигательный режим. Не рекомендованы физические нагрузки, длительная беспрерывная активность. Однако мышечная система все равно должна развиваться, в противном случае у ребенка может развиться стойкая контрактура, атрофия мышечной ткани. Эти патологические состояния лишь усиливают нагрузку на кости и суставы, приводят к стремительному прогрессированию остеопороза и сращению суставных поверхностей. Поэтому пациентам рекомендована лечебная гимнастика под наблюдением инструктора. Он также поможет наладить индивидуальный ортопедический режим и устранить проблемы с осанкой, если таковые имеются — они могут усугублять течение болезни. Заниматься ЛФК желательно ежедневно. Иногда врач назначает ношение ортезов или другие средства ортопедической коррекции.
Соблюдение строгой диеты при ЮА не требуется — важно следить, чтобы в рационе ребенка было достаточное количество кальция, витамина D3 и источников коллагена. Целесообразно включить в меню пищевые добавки — например, хондропротекторы с глюкозамином и хондроитином.
В случае полного разрушения сустава или тяжелого анкилоза (с неподвижностью сочленения) проводится хирургическое протезирование.
Можно ли полностью вылечиться от ювенильного артрита?
Ювенильный артрит — это хроническое заболевание. Поэтому важно обратиться к врачу на ранних стадиях, получить адекватное лечение и выполнять медицинские рекомендации, чтобы избежать обострений. В этом случае ремиссия сроком от нескольких месяцев до нескольких лет наступает у 40-70% больных.
Если ЮА начался у ребенка в раннем возрасте, диагностирован позитивный ревматоидный фактор или полиартикулярная форма заболевания, может развиваться тяжелый артрит вплоть до инвалидности. Однако при современной терапии нередки случаи безлекарственной ремиссии, когда больной не нуждается в пожизненном приеме препаратов. До 90% детей удается уберечь от инвалидности.
Поэтому вмешательство ревматолога крайне важно и поможет ребенку прожить полноценную жизнь с ювенильным артритом, в которой будет место танцам, спорту и повседневной активности!
Клинические рекомендации при ювенильном артрите
Поскольку причины заболевания точно не известны, клинические рекомендации при ювенильном артрите носят общий характер. Важно, в первую очередь, исключить повторные обострения болезни. Для этого стоит избегать:
- длительного пребывания ребенка на солнце;
- переохлаждения, в особенности, в сырую погоду;
- переездов, которые могут запустить процесс акклиматизации;
- контактов с больными людьми, животными и другими источниками инфекции;
- прививок (кроме реакции манту);
- лекарственных иммуностимуляторов.
Комплексную медикаментозную терапию важно совмещать с наблюдением у врача-реабилитолога, чтобы сохранить функции суставов. Если болезнь накладывает на жизнь ребенка и его семьи ощутимые ограничения, необходимы визиты к психологу.
Здоровья Вашей семье!
Источник
