Псориатический артрит анализ крови
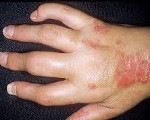
Псориатический артрит – воспалительный недуг, который протекает на фоне псориаза. Симптоматика этого заболевания сходна с проявлениями ревматоидного артрита.
Точная причина появления и развития патологии не известна. Чаще всего первые признаки развития болезни регистрируются у людей возрастной группы 30-50 лет. Заболевание способно протекать в различной форме, болезнь может быть от легкой до приводящей к получению инвалидности.
Выделяют пять разновидностей этой патологии в организме больного:
- артрит межфаланговвых суставных сочленений кисти и стопы;
- ассиметричная форма – воспаление суставов конечностей;
- симметричный полиартрит – напоминает по своим проявлениям ревматоидный артрит;
- мутилирующая форма характеризуется разрушением костных тканей;
- псориатический спондилит – поражает суставы позвоночника.
Диагностика псориатического артрита затруднительна, так как часто у человека одновременно присутствуют проявления нескольких форм заболевания. В некоторых случаях наблюдается воспаление области крепления сухожильной связки к кости, что провоцирует появление локализованных болей.
Для проведения диагностики разработаны специальные диагностические критерии.
Диагностические критерии ПА
Псориатическим артритом страдают больные, у которых выявлено наличие псориаза. Развитие патологии – результат протекания воспалительных процессов в тканях суставов.
ПА представляет собой самостоятельную нозолическую форму хронического воспалительного поражения суставных сочленений, развивающуюся у больных, страдающих от псориатических проявлений.
Эта патология в одинаковой степени поражает как женщин, так и мужчин, не имеет четкой гендерной принадлежности. В прошлом ПА рассматривался как особая разновидность ревматоидной формы заболевания, приобретающего своеобразность под воздействием развивающегося дерматоза.
На современном этапе исследования многочисленные данные позволили выявить наличие принципиальных отличий между ПА и РА.
Распространенность псориатической формы патологии является достаточно большой, что обусловлено широким распространением псориаза. Эта форма выявляется у 5-7% больных чешуйчатым лишаем.
В результате проведенных клинических исследований, учеными сформулированы 10 диагностических критериев ПА. При наличии псориатического артрита у больного обязательно должен присутствовать в организме хотя бы один из следующих признаков:
- Наличие поражения кожных покровов или ногтей спровоцированное развитием чешуйчатого лишая.
- Наличие патологии у ближайших родственников.
- Выявление на рентгенограмме патизменений, включающих остеолиз и периостальные наслоения при отсутствии признаков остеопороза околосуставной области.
Чтобы подтвердился диагноз, у пациента должны быть выявлены указанные ниже признаки:
- артрит межфаланговых суставных сочленений, располагающихся между ногтевой и средней фалангой;
- патологическое поражение всех суставных сочленений первого пальца кисти;
- патизменения большого пальца на стопе;
- возникновение локальных болей в пяточной области;
- фиксирование отрицательного ревматоидного фактора;
- выявление сакроилеита – поражения крестцово-подвздошных суставных сочленений, подтвержденного рентгенологическими исследованиями;
Также в качестве признака недуга является выявление паравертебральной кальцинации.
При проведении предварительного диагностирования ПА в организме пациента должно быть выявлено наличие минимум трех указанных выше признаков.
Методы диагностики патологии
Для подтверждения или опровержения первичного диагноза лечащий врач применяет ряд инструментальных и лабораторных методов исследования.
Это нужно для проведения дифференциальной диагностики, так как симптоматика псориатического артрита может напоминать другие виды заболеваний такие, как подагра, реактивный и ревматоидный артрит.
Диагноз ПА ставится после клинического исследования, поэтому в некоторых случаях проведение инструментальных и лабораторных исследований может не потребоваться.
Наиболее распространенными методами являются:
- рентгенологическое исследование;
- общий и биохимический анализ крови;
- анализ синовиальной жидкости;
- КТ и МРТ.
Осуществление диагностики всегда начинается с опроса врачом пациента и визуального осмотра. В процессе проведения первичного осмотра врач регистрирует на кожных покровах пациента наличие характерных признаков развития псориаза. Регистрация таких признаков позволяет обеспечить точность постановки диагноза и провести дифференцированную диагностику патологии.
В процессе первичного опроса врач выясняет о возможном наличии наследственной предрасположенности к возникновению псориаза и развитию ПА. Особенно фактор наследственной предрасположенности учитывается при отсутствии на теле пациента характерной для чешуйчатого лишая сыпи, так как патология на начальной стадии развития может проявлять себя как неспецифический серонегативный ревматоидный артрит.
Лабораторные методы диагностики
Специфическая лабораторная диагностика ПА отсутствует. Для подтверждения предположений, а также для определения общего состояния организма, лечащий врач рекомендует провести ряд лабораторных исследований.
При подозрении на псориатический артрит проводится анализ крови и суставной жидкости лабораторными методами. Такое исследование позволяет определить степень активности воспалительного процесса и исключить некоторые патологии, дающие сходные с ПА симптомы.
Одним из критериев характеризующих воспалительный процесс является степень его активности. Выделяют три степени – минимальную, умеренную и максимальную.
При проведении лабораторного анализа крови при минимальной степени активности воспалительного процесса повышение СОЭ не регистрируется, этот показатель составляет около 20 мм/ч. При умеренной степени активности воспаления при проведении лабораторных исследований выявляется незначительное повышение СОЭ, скорость оседания эритроцитов составляет от 20 до 40 мм/ч. Помимо этого у больного наблюдается значительный лейкоцитоз и палочкоядерный сдвиг в сторону увеличения.
В случае максимальной активности воспаления регистрируется значительное изменение СОЭ, более 40 мм/ч. Дополнительно у больного регистрируется значительное повышение уровня биохимических лабораторных показателей.
У некоторых пациентов при проведении биохимического анализа крови выявляется пониженное содержание гемоглобина и повышенный показатель мочевой кислоты в составе плазмы крови. Пониженное содержание гемоглобина в крови приводит к возникновению легкой формы анемии.
У больных с остеолитическим вариантом поражения суставных сочленений наблюдается значительное изменение агрегационных свойств эритроцитов, что провоцирует значительное увеличение вязкости крови, наблюдается снижение гематокрита.
При развитии злокачественной формы псориатического артрита в крови выявляется повышение содержания иммуноглобулинов классов A, G и E, помимо этого в крови выявляется наличие неспецифического антинуклеорного и ревматоидного фактора и специфических антител, реагирующих на клетки рогового и зернистого слоев кожного эпидермиса.
При проведении лабораторной диагностики используется анализ суставной жидкости, который позволяет исключить из списка подозрений некоторые виды артрита, что особенно важно при проведении дифференциальной диагностики. Для ПА характерно выявление в синовиальной жидкости высокой степени цитоза с преобладанием нейтрофилов.
Инструментальные методы проведения диагностики ПА
Для подтверждения или опровержения диагноза псориатический артрит используется рентген.
ПА при проведении рентгенологического обследования имеет следующие особенности — наличие асимметричного артрита, отсутствие снижения плотности костной ткани в околосуставной области, наличие артрита дистальных межфаланговых суставных сочленений, выявление разрушения концов фаланг с формирование своеобразной картины разрушения.
Помимо этого при проведении указанного исследования фиксируется костный анкилоз в области крестцово-подвздошных суставов и между позвонками.
Остеопороз являющийся характерной особенностью большинства заболеваний суставных сочленений выявляется только при регистрации мутилирующей формы ПА. Для этой патологии характерно возникновение эрозивных изменений в области дистальных межфаланговых сочленений. Появляющиеся изменения на краях суставных поверхностей с течением времени перемещаются к их центрам.
В процессе развития патологии наблюдается стачивание верхушек суставов с последующим истончением диафизов фаланг, при этом одна из суставных поверхностей деформируется с образованием выпуклости.
Лечение и профилактика развития ПА
Лечение псориатического артрита начинают с применения нестероидных противовоспалительных лекарственных препаратов (НПВП) или коксибов, представляющих последнее поколение НПВП, которое обладает высоким профилем безопасности для организма больного.
Последняя разновидность лекарственного средства отличается тем, что при ее применении возникает меньшее количество побочных эффектов со стороны ЖКТ.
При назначении этой группы медикаментов для проведения терапии следует проявлять осторожность в случае наличия у больного сердечной недостаточности. При использовании препаратов следует помнить, что они способны только уменьшить степень воспалительного процесса и не способны контролировать основные патологические процессы, а помимо этого такие лекарства могут спровоцировать обострение кожных проявлений псориаза.
Изменить течение патологии может применение модифицирующих препаратов. К этой группе лекарств принадлежат Сульфасалазин и Метотрексат. Использование Метотрексата позволяет не только контролировать кожные проявления недуга, но и сам артрит.
Лекарство принимается на протяжении нескольких месяцев под присмотром ревматолога. Участие врача требуется для проведения контроля уровня ферментов печени в составе плазмы крови.
Периодически врач проводит корректировку используемой дозы препарата в зависимости от состояния организма и индивидуального течения заболевания.
При назначении фармпрепарата больному на период проведения терапевтических мероприятий требуется отказаться от употребления алкогольных напитков и лекарственных средств, в состав которых входит фолиевая кислота.
Для оказания благоприятного воздействия на суставы проводится внутрисуставное введение кортикостероидов, а для предупреждения обострения патологии может использоваться внутримышечное введение стероидов.
При появлении скованности в движениях врач рекомендует выполнение специального комплекса физических упражнений, выполнение которых позволяет укрепить суставные сочленения и вернуть им гибкость.
Для снятия болевых ощущений и степени опухоли суставов рекомендуется использовать тепловое воздействие в виде ванн и прогревания пораженного патологией сустава.
Последние обсуждения:
Sorry, but nothing matched your filter
Источник
Псориатический артрит (псориатическая артропатия) – ассоциированное с кожной формой псориаза воспалительное поражение суставов. Псориатический артрит характеризуется наличием кожных бляшек, артралгиями, скованностью суставов, болями в позвоночнике, миалгиями, последующей деформацией позвонков и суставов. Псориатическая артропатия диагностируется преимущественно по клиническим и рентгенологическим признакам. Лечение псориатического артрита проводится длительно и системно с помощью противовоспалительных, сосудистых средств, хондропротекторов, физиотерапии, реабилитационных мероприятий. Прогрессирующее течение псориатического артрита приводит к инвалидизации пациента.
Общие сведения
Псориатический артрит сопровождает течение псориаза у 5-7% пациентов; реже клиника артрита предшествует кожным проявлениям. Этиологические факторы псориатического артрита неизвестны. Среди причин рассматриваются аутоиммунные и генетические механизмы, средовые факторы, в частности, инфекции. В пользу наследственной теории псориатического артрита свидетельствует выявление у 40% ближайших родственников пациентов с псориазом суставного синдрома. Включение механизмов иммунной реактивности при псориатическом артрите находит подтверждение в лабораторных тестах. Предполагается участие вирусных и бактериальных агентов в развитии псориатического артрита.
Факторами, предрасполагающими к возникновению псориатической артропатии, относятся наличие подтвержденного псориаза, наследственная склонность, возраст от 30 до 50 лет.
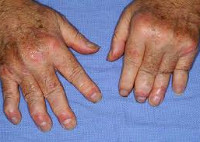
Псориатический артрит
Классификация псориатического артрита
Классифицируют пять форм клинического течения псориатического артрита:
- олигоартрит с асимметричным вовлечением суставов;
- артрит, поражающий дистальные межфаланговые суставы;
- ревматоидоподобный симметричный артрит;
- мутилирующая форма артрита с тяжелой необратимой деформацией суставов;
- спондилит.
Симптомы псориатического артрита
У большей части пациентов (70%) суставный синдром развивается вслед за кожными проявлениями псориаза; в других случаях (около 20%) предшествует поражению кожи; в остальных 10% – появление кожных и суставных симптомов совпадает по времени. Псориатический артрит может развиваться постепенно с общей слабости, артралгии, миалгии либо внезапно – с острого артрита с резкими болями и отечностью суставов. В начальном периоде отмечается заинтересованность межфаланговых суставов пальцев рук, плюсне- и пястно-фаланговых, коленных, плечевых суставов.
Суставные боли при псориатическом артрите сильнее в покое и по ночам; характерная утренняя скованность и боль уменьшаются в течение дня и при движении. Олигоартрит с асимметричным вовлечением суставов составляет наиболее частую клиническую форму псориатического артрита. Отличается поражением не более 4-х суставов стоп и кистей, «сосископодобном» опуханием пальцев, развитием тендовагинита сгибателей, багрово-синюшной окраской кожи над суставами. Артрит, поражающий дистальные межфаланговые суставы, характеризуется наиболее типичной клиникой псориатического артрита.
Ревматоидоподобный симметричный артрит захватывает от 5 и более суставов (межфаланговых, пястно-фаланговых); приводит к беспорядочной деформации суставов и разнонаправленности длинных осей пальцев. Мутилирующая форма псориатического артрита вызывает подвывихи, необратимую деформацию и укорочение пальцев стоп и кистей за счет остеолиза мелких костей. Данный вариант течения псориатического артрита нередко встречается у пациентов с тяжелой кожной симптоматикой и сочетается со спондилоартритом. Спондилит – форма псориатического артрита, поражающая различные отделы позвоночника. Псориатический спондилит может наблюдаться изолированно или в сочетании с поражением суставов конечностей.
Различные варианты течения псориатического артрита могут сопровождаться мышечными и фасциальными болями, поражением акромиально-ключичных и грудинно-ключичных, сочленений, ахиллобурситом, поражением глаз (иридоциклитом, конъюнктивитом), реже — амилоидозом почек. Злокачественное развитие псориатического артрита включает тяжелые поражения кожи и позвоночника, генерализованный полиартрит и лимфаденопатию, лихорадку по гектическому типу, кахексию, вовлечение висцеральных органов, глаз, нервной системы.
Диагностика псориатического артрита
При подозрении на псориатический артрит пациенту необходима консультация ревматолога и дерматолога.
Специфическими критериями диагностики псориатического артрита являются: заинтересованность пальцев стоп и кистей с одновременным поражением нескольких суставов; диффузная припухлость и деформация пальцев; поражение первых пальцев стоп; талалгии; псориатические бляшки на коже и изменения ногтей; случаи семейного псориаза; наличие рентгенологических признаков; проявления сакроилеита; отрицательный тест на ревматоидный фактор. Обязательным критерием является псориатический анамнез у пациента или родственников.
В периферической крови при псориатическом артрите определяется лейкоцитоз, гипохромная анемия, нарастание СОЭ; в венозной крови – увеличение уровня сиаловых кислот, серомукоида, фибриногена, γ- и α2-глобулинов. Для псориатического артрита характерен отрицательный результат исследования крови на РФ, обнаружение иммуноглобулинов в синовиальных оболочках и коже, нарастание в крови уровней IgA и IgG, определение ЦИК. При исследовании синовиального выпота обнаруживается повышенный цитоз и нейтрофилез, рыхлость муцинового сгустка, низкая вязкость суставной жидкости.
На рентгенографии суставов при псориатическом артрите выявляются эрозирование суставной поверхности заинтересованной кости, уменьшение ширины суставной щели; признаки остеопороза, остеолиза с разноосевым смещением костей пальцев, анкилоза суставов, паравертебральной кальцификации. При необходимости проводится артроскопия и диагностическая пункция сустава.
Лечение псориатического артрита
Специфическая терапия псориатического артрита отсутствует, в связи с чем лечение ориентировано на уменьшение явлений воспаления, боли и предотвращение потери функции сустава. Препаратами основного ряда при псориатическом артрите служат НПВС (диклофенак, пироксикам, индометацин, ибупрофен). В случае их плохой переносимости, осложнений со стороны почек, ЖКТ, обострения кожного псориаза целесообразно назначение селективных ингибиторов ЦОГ-2 (мелоксикама, нимесулида, целекоксиба). Выраженная скованность суставов устраняется назначением миорелаксантов ( толперизона гидрохлорида, баклофена, тизанидина).
В системную терапию псориатического артрита включается прием глюкокортикоидов. Для достижения быстрого и выраженного эффекта (уменьшения боли, увеличения амплитуды движений) возможно внутрисуставное введение глюкокортикостероидов. К базисным препаратам, модифицирующим течение псориатического артрита, относятся метотрексат, лефлуномид, сульфасалазин, колхицин, микофенолата мофетил и др. Механизм их действия направлен на предупреждение поражения здоровых суставов. Базисные препараты применяются совместно с НПВС под контролем переносимости. При тяжелых формах псориатического артрита проводится иммуносупрессивная терапия азатиоприном, циклоспорином; моноклональными антителами к ФНО-α — инфликсимабом, этанерцептом.
Использование экстракорпоральной гемокоррекции (плазмафереза, гемосорбции, мембранного плазмафереза и др.), а также ВЛОК и УФОК при псориатическом артрите показано для снижения активности заболевания, увеличения периодов ремиссии, сокращения сроков лекарственного лечения.
Эффективным физиотерапевтическим методом при псориатическом артрите является ПУВА-терапия (фотохимиотерапия), включающая пероральный прием фотосенсибилизирующего препарата с последующим наружным облучением УФ-лучами. В комплексе физиотерапевтического лечения при псориатическом артрите проводятся сеансы магнитотерапии, транскутанной лазеротерапии, электрофореза, фонофореза с глюкокортикостероидами, р-ром диметилсульфоксида, ЛФК. Грубые деформации и анкилозы с необратимыми нарушениями функций суставов являются показаниями к эндопротезированию суставов.
Прогноз и профилактика псориатического артрита
Течение псориатического артрита хроническое с высокой вероятностью инвалидизирующего исхода. Современные методы терапии позволяют добиваться ремиссии и снижать темпы прогрессирования болезни. Отягощают прогноз развитие псориатического артрита в детском и молодом возрасте, тяжелая форма кожного псориаза, полиартикулярные поражения.
Ввиду неизученности этиологии псориатического артрита предупредить заболевание невозможно. К мерам вторичной профилактики относятся систематическая противорецидивная терапия и врачебный контроль с целью сохранения функциональности суставов.
Источник
