Пульс терапия при ревматоидном артрите у детей

Ревматоидный (ювенильный) артрит у детей — это ревматическая воспалительная патология, поражающая все элементы сустава. Ведущими симптомами заболевания являются отечность, боли в суставах, ограничение подвижности. Течение ревматоидного артрита у ребенка нередко осложняется внесуставными признаками: формированием подкожных узелков, снижением силы мышц. Лечение консервативное с использованием препаратов, физиотерапевтических и массажных процедур, ЛФК.
Особенности протекания заболевания у ребенка
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРИТА существует…» Читать далее…
Для ювенильного артрита характерны эрозивно-деструктивные поражения периферических суставов. В воспалительный процесс постепенно вовлекаются крупные и мелкие симметрично расположенные сочленения рук, ног, что приводит к их деформации. Заболевание диагностируется у детей до 16 лет, в 2 раза чаще у девочек.
Течение ревматоидного артрита — неуклонно прогрессирующее. В тяжелых случаях повреждаются не только суставы, но и внутренние органы. Патология выявляется у детей форме моноартрита, олигоартрита или поражения множественных сочленений — полиартрита.
Ювенильное заболевание проявляется специфической симптоматикой. Ребенок отказывается от подвижных игр, жалуется родителям на слабость, становится капризным.

Стадии развития
Ревматоидный артрит у детей редко клинически проявляется до 2 лет. В некоторых случаях он стремительно прогрессирует, но чаще протекает с медленным, постепенным вовлечением в воспалительный процесс суставных структур. Для удобства диагностирования и быстрого определения тактики терапии выделяют две основные стадии развития ювенильного артрита.
Экссудативная фаза
На начальном этапе поражается только один, обычно крупный сустав. Спустя несколько месяцев возникают специфические признаки воспаления симметрично расположенного сочленения. Появляется отечность, кожа над суставом краснеет, становится горячей на ощупь. В отличие от взрослых, у ребенка первыми повреждаются локти, колени, голеностопы, а не межфаланговые, пястно-фаланговые сочленения. Один из типичных симптомов экссудативной фазы — принятие вынужденного положения тела для минимизации боли.
Пролиферативная стадия
На этой стадии развития ювенильного артрита в воспалительный процесс вовлекаются соединительнотканные структуры — сухожилия, связки, синовиальные оболочки. Постепенное разрушение суставов приводит к их деформации. Они становятся шаровидными или веретенообразными.
Для пролиферативной стадии характерны внесуставные симптомы — мышечная слабость, очаговые миозиты, сухость, истончение эпидермиса.
Формы проявления
У детей чаще диагностируется ревматоидный артрит, поражающий только крупные суставы, а при прогрессирующем течении — мелкие сочленения пальцев рук, ног. Но выявляются и патологии, осложненные повреждением внутренних органов. Такая форма заболевания требует несколько иного подхода к терапии, дополнительного применения фармакологических препаратов.
Суставная форма
Для суставной формы характерно образование кист, грыжевых выпячиваний, выраженные деформации пальцев. Она также проявляется следующими симптомами:
- повышением температуры тела до субфебрильных значений (37,1—38,0 °C);
- слабостью, быстрой утомляемостью;
- увеличением селезенки и лимфатических узлов;
- снижением массы тела;
- удлинением или укорочением конечностей;
- замедлением роста ребенка;
- уевитом, иридоциклитом, снижением остроты зрения.
При серопозитивном ревматоидном полиартрите под кожей формируются специфические узелки — округлые, мелкие уплотнения. Такой вид патологии чаще поражает подростков и характеризуется тяжелым течением.
Висцерально-суставная
У детей с такой формой патологии часто повышена температура тела, а на коже рук, ног, туловища образуется полиморфная сыпь. При проведении диагностики обнаруживается укрупнение лимфатических узлов, увеличение размеров печени и селезенки одновременно с повреждением их структур.
Суставные признаки ревматоидного артрита у детей возникают сразу с внесуставными или через несколько месяцев. У дошкольников патология нередко осложняется синдромом Стилла — тяжелым заболеванием, проявляющимся:
- лихорадкой;
- полиартритом;
- преходящими высыпаниями на коже;
- воспалением соматических органов.
В школьном возрасте чаще выявляется синдром Висслера-Фанкони (аллергический субсепсис), протекающий по типу полиартрита с вовлечением крупных суставов, не провоцирующий их деформацию.
Причины появления ревматоидного артрита
Причины развития ревматоидного артрита у детей пока точно не установлены. Но выявлена семейно-наследственная предрасположенность к тяжелому воспалению суставов. Немаловажную роль в патогенезе играют различные экзогенные факторы:
- вирусные или бактериальные инфекции;
- травмы суставов;
- длительный прием протеинсодержащих препаратов.
В ответ на внедрение чужеродных белков или повреждение тканей для защиты организма ребенка образуются иммуноглобулины. Но иммунная система принимает их за аутоантигены, поэтому начинает продуцировать к ним антитела (анти-IgG). В результате образуются комплексы аутоантиген-антитело, начинающие разрушать синовиальную оболочку и другие соединительнотканные структуры. Именно неадекватный иммунный ответ становится причиной развития ревматоидного артрита у детей.
Симптоматика заболевания
У детского ревматоидного артрита начало острое или подострое, особенно это характерно для висцерально-суставной формы. На патологию указывает сильная припухлость сустава, красный оттенок кожи, повышение местной температуры. На более поздних этапах наблюдается изменение формы сочленений. В состоянии покоя возникают умеренные боли, но при нагрузках их интенсивность может повышаться. Утром суставы скованные, отечные. Примерно через час выраженность этих симптомов заметно снижается.
Ревматоидный артрит проявляется в резком ограничении движений. А маленькие дети просто перестают ходить, проводят время в положении сидя или лежа. Ребенок намеренно ограничивает движения, чтобы минимизировать риск появления боли. Но при прогрессировании патологии причиной тугоподвижности становится разрушение суставных структур.
К какому специалисту обратиться
Лечением ювенильного артрита занимается детский ревматолог. Но под симптомы этого заболевания маскируются различные дегенеративно-дистрофические и воспалительные патологии суставов. Поэтому при жалобах ребенка на боли, ограничение подвижности целесообразно обратиться к педиатру. Он назначит необходимые исследования и после изучения результатов выпишет направление к ревматологу, который и займется дальнейшим лечением ребенка.
Диагностика патологии
Диагноз выставляется на основе результатов инструментальных и биохимических исследований. Детям назначаются УЗИ, КТ или МРТ суставов.
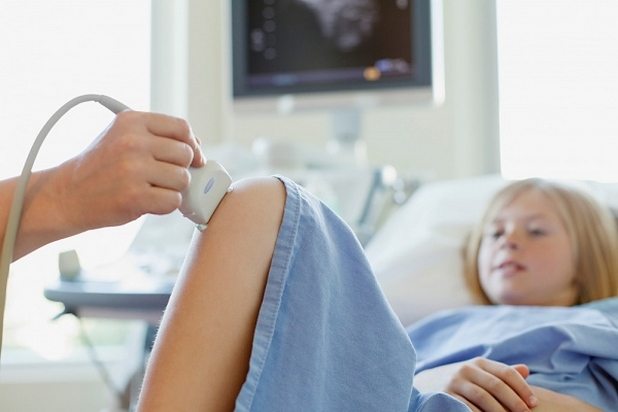
Один из наиболее информативных диагностических методов — рентгенография. На развитие ревматоидного артрита указывает обнаружение сужения суставных щелей, их частичного или полного сращения, костных эрозий, признаков остеопороза, наличие патологического экссудата.
Также основными диагностическими критериями заболевания являются качественные и количественные данные лабораторных исследований:
- ревматоидного фактора (может отсутствовать при серонегативной форме);
- С-реактивного белка;
- антистрептолизина-О;
- антинуклеарных антител;
- иммуноглобулинов G, М, А;
- сывороточных белков.
Проводится пункция с целью взятия биологических образцов синовиальной оболочки и жидкости для биохимического исследования.

Как лечить ревматоидный артрит у детей
К терапии приступают незамедлительно после выставления диагноза. Практикуется комплексный подход к лечению, направленный на достижение устойчивой ремиссии. Назначается прием препаратов различных клинико-фармакологических групп, проведение физиопроцедур, ежедневные занятия физкультурой и гимнастикой.
Во время рецидивов запрещено нахождение ребенка под прямыми солнечными лучами. Двигательная активность также должна быть ограничена. При необходимости используются ортопедические приспособления (корсеты, бандажи, ортезы), стабилизирующие суставы, предупреждающие повышение нагрузок на поврежденные хрящи, кости, сухожилия.
Медикаментозное лечение
При определении режима дозирования ревматолог учитывает тяжесть и форму патологии, вес, возраст ребенка. Многие препараты токсичны для внутренних органов и суставных структур, поэтому их назначают в небольших количествах. Выбирая лекарственные средства для детей, врач ориентируется и на перечень противопоказаний, вероятность развития местных или системных побочных проявлений.
Нестероидные противовоспалительные средства (НПВП)
НПВП обладают противовоспалительным, обезболивающим, антиэкссудативным действием, то есть снижают выраженность практически всех симптомов ювенильного артрита. Предпочтение отдается средствам для локального нанесения — мазям, кремам, гелям. Их активные ингредиенты почти не проникают в кровеносное русло, поэтому редко провоцируют системные побочные реакции.
| Лекарственные формы НПВП, используемые в терапии ювенильного артрита | Наименования препаратов |
| Мази, гели, кремы | Фастум, Вольтарен, Артрозилен, Долгит, Финалгель |
| Таблетки, капсулы, драже | Ибупрофен, Кетопрофен, Нимесулид, Диклофенак, Мелоксикам |
| Инъекционные растворы | Мовалис, Ортофен, Ксефокам, Кеторолак, Вольтарен |

Глюкокортикостероиды
В терапии ревматоидного артрита у взрослых гормональные средства используются довольно часто, в том числе для проведения медикаментозных блокад. Но у детей их применение ограничено из-за выраженных побочных проявлений. Глюкокортикостероиды обычно включаются в терапевтические схемы при неэффективности НПВП. Препараты этой группы быстро купируют воспаление и устраняют боли, оказывают иммунодепрессивное действие. Но при частом использовании глюкокортикостероидов отмечается необратимое поражение тканей печени, почек, желудочно-кишечного тракта, повышение хрупкости костей.
При необходимости применения гормональных средств проводится пульс-терапия. Препараты назначаются в высоких дозах в ограниченный промежуток времени при остро выраженной аутоиммунной патологии. Для лечения детей чаще используются Метилпреднизолон, Триамцинолон, Бетаметазон.
Иммуноподавляющая терапия (цитостатики)
Нередко препаратом первого выбора становится цитостатик Метотрексат. В терапии ревматоидного артрита этот препарат применяется в качестве иммуносупрессора, искусственно угнетающего иммунитет. Метотрексат купирует острые и хронические воспалительные процессы, устраняет припухлость суставов, боль, скованность движений.
В начале лечения Метотрексат применяется в минимальных дозировках, а затем его количество может быть повышено. Появление выраженных побочных эффектов становится сигналом для отмены препарата. В таких случаях он заменяется действующими аналогами — Лефлуномидом или Сульфасалазином.
Иммуносупрессоры-цитостатики подавляют деление клеток, поэтому изначально использовались в онкологии. Но их способность подавлять выработку антител для атаки на собственные клетки организма нашла применение в терапии детского ревматоидного артрита. Курсовой прием препаратов в 80% случаев позволяет затормозить или полностью остановить его прогрессирование.
Хирургическое вмешательство
При сильной деформации суставов, существенно ограничивающей подвижность, частичном или полном сращении костных поверхностей показано хирургическое вмешательство. К артроскопии обычно прибегают при поражении ювенильным артритом крупных суставов. Хирург делает три прокола кожи и мягких тканей, через которые вводит артроскоп и инструменты. Практикуется использование щипцов, ножниц, специальных крючков, шлифовального устройства. Артроскоп снабжен камерой, передающей изображение на экран монитора.
Если сустав не подлежит восстановлению, то проводится эндопротезирование. Он заменяется искусственным протезом, после чего следует длительный период реабилитации.
Соблюдение диеты
Диетологи рекомендуют исключить из питания детей продукты с высоким содержанием соли. Их употребление провоцирует задержку жидкости в организме, усиление интенсивности воспалительной отечности. Также следует ограничить белки, простые углеводы, жиры животного происхождения.
Ежедневное меню ребенка должно состоять из кисломолочных продуктов, свежих фруктов, овощей, крупяных каш, небольшого количества постного мяса. Дополнительно врачи назначают прием сбалансированных комплексов витаминов и микроэлементов.
Физиотерапия
В терапии ювенильного артрита используются такие же физиотерапевтические процедуры, что и у взрослых. Для купирования болей и воспаления применяется электрофорез и фонофорез с глюкокортикостероидами, анестетиками, витаминами группы B, растворами солей кальция, хондропротекторами. Проводятся и такие физиопроцедуры:
- ультрафиолетовое облучение;
- лазеротерапия;
- ударно-волновая терапия;
- магнитотерапия;
- гальванические токи.
Практикуются аппликации с озокеритом и парафином, терапия грязями и минеральными водами, санаторно-курортное лечение.
Возможные осложнения
При висцерально-суставной форме воспаляется мышечная и (или) серозная оболочка сердца, развивается плеврит, гломерулонефрит. Нередко заболевание у детей поражает шейные позвоночные структуры, что приводит к скованности, тугоподвижности этого отдела. В некоторых случаях развивается артрит височно-нижнечелюстного сустава. На поздних этапах в воспалительный процесс вовлекаются тазобедренные сочленения.
Профилактика и прогноз
Ювенильный артрит пока не удается полностью вылечить. Длительная ремиссия возможна при проведении адекватного лечения, соблюдении всех врачебных рекомендаций. Профилактика рецидивов заключается в правильном питании, регулярных занятиях лечебной физкультурой и гимнастикой. Следует избегать переохлаждений, длительного нахождения под солнцем.
Похожие статьи
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
загрузка…
Источник

Пульс-терапия – это введение высоких доз метилпреднизолона (чаще всего) для быстрого подавления иммунной реакции и воспаления. Используется при крайне тяжелом течении ревматических болезней (красная волчанка, ревматоидный артрит), острой травме спинного мозга, пересадке органов. Классическая схема: по 1000 мг метилпреднизолона (Метипред, Солу-Медрол) внутривенно капельно за 60 минут на 250 мл физраствора 3 дня подряд.
Осложнения чаще всего ограничиваются мышечной болью, покраснением лица, горечью во рту и нарушением сна. Из-за риска серьезных последствий (стероидная язва, повышение давления и сахара в крови, судороги) пульс-терапия проходит только в стационаре. Ее эффект сохраняется от 4 до 12 недель. Для восстановления организма назначают препараты: Панангин, Глицирам, витамины группы В, аскорбиновую кислоту.
Что представляет собой пульс-терапия
Пульс-терапия – это применение крайне высоких доз препаратов коротким курсом. Пульсотерапия никак не связана с пульсом артерий. Лечение состоит в назначении ударных дозировок медикамента. В большинстве случаев для пульс-терапии используют гормоны из группы глюкокортикоидов.
Самый популярный препарат – Метилпреднизолон. Его вводят внутривенно в капельнице самостоятельно или комбинируют с иммунодепрессантами (подавляют иммунитет), очищением крови (плазмаферезом), уколами иммуноглобулина.
Суть пульс-терапии состоит в быстром подавлении воспаления при аутоиммунных болезнях. Они характеризуются образованием антител к своим клеткам, то есть иммунная система не защищает, а разрушает организм. Комплекс «антитело + антиген» вызывают активную воспалительную реакцию, при этом нарушается работа сердца, сосудов, почек, легких. Введение большой дозы гормонов останавливает этот процесс и зачастую спасает жизнь больному.
Показания к проведению пульсотерапии
Пульсотерапия используется в ревматологии при крайне тяжелом течении болезней, риске смертельно опасных осложнений. Ее не применяют в тех случаях, когда можно обойтись стандартным приемом гормонов в таблетках. Критерием для назначения считают не столько жалобы пациента, сколько прогрессирование воспаления и показатели иммунитета в анализах крови, так как именно они определяют прогноз.
Рекомендовать этот метод лечения врач может при:
- анкилозирующем спондилите (нарушение подвижности позвоночника из-за поражения межпозвонковых дисков);
- васкулите (воспаление сосудистой стенки неинфекционного происхождения);
- почечной формы системной красной волчанки (волчаночный нефрит) или с воспалением мозговых оболочек (волчаночный менингит);
- полимиозите (воспаление нескольких групп мышц);
- ревматоидном артрите, когда поражение суставов сочетается с изменениями в сосудах, внутренних органах (висцеральная форма).
Пульс-терапия используется и при заболеваниях нервной системы – например, при рассеянном склерозе, острой травме спинного мозга, воспалении зрительного нерва. Этот метод помогает при тромбоцитопенической пурпуре (мелкоточечные высыпания бордово-синего цвета). После пересадки органов пульс-терапию применяют при признаках реакции отторжения трансплантата. В реаниматологии метод нужен при шоковом состоянии, осложненном течении инфаркта миокарда с аутоиммунным воспалением (синдром Дресслера).
Возможные осложнения от гормонов
Гормоны при пульс-терапии могут вызвать:
- отеки;
- возрастание аппетита и массы тела;
- нарушение работы почек и сердца;
- присоединение инфекции (вирусной, бактериальной, кожной);
- воспаление в желудке, кишечнике, язвенные поражения (стероидные язвы) с желудочно-кишечным кровотечением;
- панкреатит (поражение поджелудочной железы);
- сбой менструального цикла;
- повышение сахара, холестерина в крови;
- нарушение сна, раздражительность, депрессивное состояние;
- покраснение лица, угревые высыпания на коже, выпадение волос;
- горечь во рту, тошноту;
- повышение артериального давления;
- боль в суставах, мышцах;
- икоту;
- головные боли;
- судорожные подергивания мышц.
В большинстве случаев пульс-терапия переносится удовлетворительно, она менее опасна для организма, чем длительное применение гормонов в высоких дозах. Стандартный трехдневный курс дает возможность достаточно быстро восстановить собственное образование кортизола. Поэтому ниже риск отдаленных последствий (надпочечниковой недостаточности, разрушения костной ткани, обменных нарушений).
Смотрите на видео о реакции организма на пульс-терапию:
Разрешено ли применять у детей
Пульс-терапия используется для лечения детей при крайне тяжелом течении ювенильного ревматоидного артрита или аутоиммунного воспаления почек (гломерулонефрит), сосудов (васкулит). Такой метод всегда считается чрезвычайным, его применяют при невозможности достичь результата другими схемами терапии.
Почему болят мышцы
Боли в мышцах при пульс-терапии связаны со спастическими сокращениями мышечных волокон. Их вызывает ускоренное выведение калия и магния под действием гормонов.
Для облегчения используют препараты, содержащие микроэлементы. Это может быть Аспаркам, Панангин, Магне В6, Калипоз. Так как недостаток минералов отрицательно влияет на работу и сердечной мышцы, то перед пульс-терапией обязателен контроль ЭКГ.
Для естественного пополнения запасов калия и магния рекомендуется:
- заменить поваренную соль на розовую адыгейскую;
- включить в рацион курагу, изюм, овсяную кашу;
- отказаться от употребления кофе и крепкого чая.
Горечь во рту
Для уменьшения горечи во рту в период капельницы можно пить некрепкий зеленый или имбирный чай с лимоном по глотку. Смягчить слизистые оболочки в полости рта и желудка помогают спелые бананы. Обычно врач рекомендует для предупреждения образования стероидной (гормональной) язвы накануне сеанса принимать противоязвенные препараты (например, Омез).
Пациентам на период пульс-терапии нужно перейти на щадящее питание – отказаться от острой, соленой и жирной пищи. При появлении неприятных ощущений в желудке или боли следует включать в рацион овощные пюре, отварную рыбу, рубленые котлеты или тефтели, приготовленные на пару.
Пульс-терапия Метилпреднизолоном
Чаще всего для проведения пульс-терапии используют Метилпреднизолон, его достоинствами являются:
- продолжительное действие, оно сохраняется от 1 до 3 суток;
- постоянство концентрации в крови;
- сильный противовоспалительный эффект.
Меньшая способность задерживать натрий и выводить калий (по сравнению с Преднизолоном, Гидрокортизоном). В зависимости от течения болезни, возраста, веса и сопутствующих болезней врач выбирает одну из схем:
- стандартная – 1000 мг 3 дня подряд;
- средней силы – 500 мг 3 дня подряд;
- мини пульс-терапия – 250 мг 3 дня подряд.
Препарат вводится только капельным способом на физиологическом растворе или 5% глюкозе. Скорость подбирают таким образом, чтобы капельница продолжалась не менее часа при стандартной схеме – от 40 минут при средней и до получаса при минимальной дозировке.
За пациентом в период введения препарата устанавливают наблюдение, так как большинство побочных реакций проявляется сразу. Поэтому пульс-терапия проходит только в стационарных условиях.
Возникающие осложнения (например, резкое повышение давления, нарушение сердечного ритма) требуют быстрого устранения, чаще медикамент для этого вводят в трубку капельницы. При развитии тяжелой аритмии может потребоваться дефибрилляция.
Пульс-терапия Преднизолоном: примерная схема
При использовании Преднизолона для пульс-терапии чаще всего выбирают классическую схему для внутривенного введения – по 1200 мг на один раз 3 дня подряд. Капельницы регулируют так, чтобы скорость поступления раствора не превышала 60 капель за минуту.
По противовоспалительному действию Преднизолон уступает Метилпреднизолону, а его влияние на водно-солевой обмен более выражено. Поэтому после проведения сеансов нередко существенно повышается артериальное давление и возникают отеки конечностей, лица.
Как пересчитать на Метипред
Метипред – это метилпреднизолон, производства «Орион», он вводится внутривенно капельно по 1000 мг в сутки по стандартной схеме пульс-терапии. Выпускается препарат во флаконах по 250 мг сухого вещества. На один раз берут 4 упаковки Метипреда и 250 мл физраствора или 5% глюкозы. В каждый из них добавляется 20 мл раствора, тщательно перемешивают до растворения и смешивают с основным объемом.
Как выйти из терапии
После того, как отключена капельница, пациент должен находиться около 30 минут в положении лежа. При нормальном состоянии потом можно вернуться к обычной двигательной активности, через час рекомендуется пройтись, чтобы снять спазм мышц.
Пульс-терапия Метипредом в таблетках
При отсутствии заболеваний системы пищеварения, высоком риске нарушений сердечного ритма и артериального давления пульс-терапию проводят Метипредом в таблетках. Его назначают в точно такой же дозе 1000 мг 3 дня или уменьшают до 500 мг в сутки.
Так как гормоны при приеме в таблетках действуют сильнее, чем в уколах, то в большинстве случаев есть возможность уменьшения дозировки. Такой способ требует обязательного приема препаратов, защищающих желудок.
Лечение Циклофосфаном
Для того чтобы ускорить процесс подавления воспаления и снизить риск от Метилпреднизолона, его дополняют Циклофосфаном.
Такая схема пульс-терапии называется комбинированной и назначается при системных аутоиммунных болезнях. Например, ее могут рекомендовать при осложненном течении красной волчанки или некротизирующем васкулите в самом начале его выявления. Больному в первый или второй день пульс-терапии вводится Циклофосфан в дозе 10 или 15 мг на 1 кг веса тела. Оба медикамента поступают в кровеносное русло в одной капельнице.
Терапия Солу-Медрол
Солу-Медрол для пульс-терапии используется по 1000 мг внутривенно. При системной красной волчанке обычно достаточно 3 капельниц (по 1 в день 3 дня подряд), а при рассеянном склерозе врач может назначить 5 сеансов. Препарат содержит метилпреднизолон и выпускается во флаконах по 250, 500 и 1000 мг.
Особенно удобна для пульс-терапии последняя лекарственная форма. Флакон для инфузий имеет две емкости. При нажатии на пластиковый активатор к порошку поступает растворитель. Потом нужно несколько раз перемешать компоненты и ввести полученную смесь в физраствор или глюкозу.
Ощущения при отмене
Отмена пульс-терапии проходит сразу, то есть не нужно постепенно снижать дозу, ощущениями при этом чаще всего бывают:
- беспокойство,
- нарушение сердечного ритма,
- бессонница,
- повышенная раздражительность.
После окончания капельницы у пациента в первые два часа может внезапно упасть артериальное давление и частота пульса. Симптомами ухудшения кровообращения бывает слабость, тошнота, головокружение. Для их снятия часто требуется введение гормона Дексаметазона.
Также в период отмены могут возникать и другие последствия, симптомы устраняют разными методами:
- при появлении упорной икоты вводят Атропин;
- сердцебиение снимают Анаприлином;
- помочь при боли в коленях могут свечи и мазь с Диклофенаком;
- изжога и болезненность в желудке после еды требует применения обволакивающих (Фосфалюгель), снижающих кислотность (Омез).
Восстановление организма
Хотя пульс-терапия из-за короткого курса реже вызывает тяжелые обменные нарушения, но требуется восстановление гормонального баланса и иммунной системы. Для того, чтобы нормализовать функцию надпочечников, назначают:
- адаптогены: женьшень, Пантокрин, элеутерококк;
- витамины: никотинамид, В1, В6 и аскорбиновую кислоту;
- биостимуляторы: Алоэ, Апилак;
- солодку – Глицирам, отвар солодкового корня.
Эти же средства помогают возобновить работу иммунной системы. Больной в обязательном порядке должен избегать контакта с зараженными инфекциями, не допускать переохлаждения. В питании должны присутствовать нежирное мясо и рыба, овощи, фрукты и ягоды. При нервозности и бессоннице рекомендуют препараты на растительной основе (Персен, Ново-Пассит), чай из мелиссы, мяты. Можно использовать и Глицин или Меларитм перед сном.
Пульс-терапия проводится при тяжелом течении аутоиммунных болезней. Чаще всего ставят капельницы с Метилпреднизолоном. После окончания нужно восстановить функцию надпочечников.
Источник
