Реактивный или псориатический артрит

Под термином «артропатия» принято понимать совокупность патологических поражений суставов инфекционного или воспалительного характера, но не являющихся в большинстве случаев самостоятельной болезнью, а лишь проявлением основного заболевания. Среди многочисленного числа артропатий более подробно остановимся на самых распространенных формах, встречающихся как у детей, так взрослых.
Что такое реактивная артропатия?
Реактивный артрит (артропатия) – воспалительное заболевание суставов, в основе которого лежит патологическая иммунная реакция в ответ на инфекционный процесс в организме. В качестве провоцирующего фактора могут выступать два вида инфекции:
- кишечная — иерсиниоз, сальмонеллёз, кампилобактериоз, шигеллёз;
- мочеполовая — хламидиоз, уреаплазмоз, микоплазмоз.
Как ни странно, но у детей развитие реактивной артропатии на фоне урогенитальной инфекции наблюдается в 2–3 раза чаще, чем у взрослых.
Клиническая картина реактивной артропатии
Постэнтероколитическое поражение суставов, как правило, может появляться через 1–3 недели после перенесенной острой кишечной инфекции. Последние статистические исследования показывают, что воспаление одного сустава наблюдается в 11% случаев, нескольких — в 39% и полиартрит у половины всех заболевших. Заболевание начинается остро. Типичная локализация артропатии у детей и взрослых – это коленный сустав и голеностоп, реже средние и мелкие суставы верхней конечности.
Урогенитальный реактивный артрит обычно развивается через 1–6 недель после начала мочеполовой инфекции. В первую очередь страдают крупные суставы нижних конечностей (коленные, голеностопные). Для детей чаще всего характерна артропатия коленного сустава.
При прогрессировании и неадекватном лечении патологический процесс может довольно быстро распространяться и на другие суставы.
Очень часто вовлекаются мелкие суставы стопы, и в результате отёка пальцы ног приобретают вид, напоминающий «сосиски». Кожные покровы над пораженной областью становятся красноватыми или даже синюшными.
Как отдельный вариант этого заболевания выделяют синдром Рейтера, который проявляется тремя симптомами:
- моно- или олигоартрит;
- уретрит;
- конъюнктивит.
Кроме классических признаков воспаления: боль, отёчность, нарушение функции, повышение температуры и изменение цвета кожи над пораженной областью, при артропатии возможны лихорадка, лимфаденопатия, потеря массы тела, снижение тонуса и силы мышц, анемия. В случае хронического течения не исключено развитие таких осложнений на внутренние органы, как миокардит, перикардит, аортит, гломерулонефрит и амилоидоз.
Диагностика реактивного артрита
В диагностике реактивной артропатии у взрослых и детей первостепенное значение имеет тщательный опрос пациента, поскольку клинические признаки перенесенной кишечной или мочеполовой инфекцией уже будут отсутствовать у больного. Подтвердить предварительный диагноз помогут данные лабораторных и инструментальных методов исследования.
Лабораторные методы
Комплекс необходимых анализов, тестов и обследований для постановки правильного диагноза весьма внушительный:
- Клинический анализ крови.
- Анализ мочи.
- Биохимический анализ крови.
- Тест на определение ревматоидного фактора.
- Анализ крови на антинуклеарные антитела и антиген HLA-B 27.
- Микроскопия мазков из уретры, цервикального канала, конъюнктив.
- Посев кала на дизентерийную группу бактерий.
- Серологические реакции на определения антител к возбудителям кишечных инфекций.
- Иммуноферментный анализ для определения хламидийных антител.
Рентгенографическое исследование
При проведении рентгенографии на начальных стадиях заболевания, как правило, не обнаруживается патологических изменений в пораженных суставах, кроме некоторых признаков отёка околосуставных тканей и воспаления синовиальной оболочки.
На этапе развернутых клинических проявлений выявляется периостит, изменение структуры эпифизов, костные разрастания. Хроническое воспаление приводит к развитию эрозий на суставных поверхностях костей и околосуставному остеопорозу.
Для более точной визуализации используют компьютерную и магнитно-резонансную томографию, способную выявить изменения, которые не под силу обычной рентгенографии.
Ультразвуковое сканирование
Не так давно широкую популярность получил ещё один достаточно информативный метод исследования суставов — ультразвуковое сканирование, с помощью которого возможно определять даже незначительный суставной выпот, оценивать в динамике состояние синовиальной оболочки, хряща, суставной капсулы, определять уплотнения сухожилий и рядом расположенных мышц.
Артроскопия
Наиболее часто артроскопия назначается как взрослым, так и детям при реактивной артропатии коленного сустава, который больше всего подходит для данного вида исследования благодаря своим анатомо-физиологическим особенностям.
Этот метод позволяет непосредственно осмотреть синовиальную оболочку, суставной хрящ, мениски, связки, выявить наличие выпота или сгустки фибрина.
Также при артроскопии вполне реально осуществить биопсию тканей для последующего микроскопического и гистологического исследования.
Кроме того, артроскопия может применяться не только для диагностики, но и для лечения. Например, внутрисуставное введение глюкокортикоидов достаточно эффективно для быстрой остановки воспаления при артропатии коленного сустава, особенно у детей.
Лечение реактивного артрита
Основу лечения реактивной артропатии у взрослых и детей составляют приём различных лекарственных препаратов, местная терапия и мощнейший арсенал физиотерапевтических процедур. Индивидуальный подход при выборе тактики лечения является приоритетным и обязательным.
Медикаментозная терапия
В первую очередь назначение лекарственных средств направлено на борьбу с хламидийной инфекцией, спровоцировавшей развитие заболевания, и воспалительным процессом в пораженных суставах:
- Антибиотикотерапия. Применяют препараты тетрациклинового ряда (тетрациклин, рондомицин, доксициклин, миноциклин), из группы макролидов (эритромицин, спирамицин, рокситромицин), из группы фторхинолонов (ципрофлоксацин, офлоксацин). Стоит особо отметить, что курс антибактериальной терапии должен быть продолжительным, не менее 4-х недель. Кроме того, для успешного уничтожения хламидий параллельно с антибиотиками назначают два коротких курса циклоферона и препараты, направленные на нормализацию микрофлоры кишечника (Линекс, Бифиформ, Аципол, Лактобактерин). Но при постэнтероколитических вариантах артропатии (после кишечной инфекции) антибиотики неэффективны.
- Нестероидные противовоспалительные препараты. Для снятия суставной боли и воспаления в основном используют НПВП, такие как диклофенак, наклофен, ибупрофен, пироксикам. Длительный приём этих лекарств может приводить к развитию гастропатий.
- Для профилактики диспепсий, эрозий и язв, ассоциированных с приёмом НПВП, следует принимать фамотидин или мизопростол.
- Глюкокортикоиды. При выраженной реактивной артропатии с системными клиническими проявлениями и неудовлетворительной эффективности НПВП рекомендуется переходить на глюкокортикоидные средства (преднизолон, метилпреднизолон).
Местная терапия
В случае необходимости выполняют пункцию воспаленного сустава с целью удаления экссудата и дальнейшего внутрисуставного введения глюкокортикоидных препаратов.
Как правило, при реактивной артропатии коленного или голеностопного суставов и детям и взрослым вводят дипроспан в соответствующей дозировке.
Местно в виде аппликаций применяют диметилсульфоксид, также используют противовоспалительные мази, кремы и гели (диклофенак, Долгит, Фастум гель). Патологические изменения на коже и слизистых оболочках обычно не требуют специального лечения.
Физиотерапия
В подострую стадию заболевания добавляют массаж, занятия ЛФК и различные физиотерапевтические процедуры:
- лазеротерапия;
- магнитотерапия;
- электрофорез;
- фонофорез с гидрокортизоном;
- ультрафиолетовое облучение;
- парафиновые аппликации.
Диспансеризация
Диспансерное наблюдение за пациентом, перенесшим реактивный артрит, проводится либо терапевтом, либо ревматологом по меньшей мере в течение 6 месяцев. Обязательный клинико-лабораторный контроль необходимо проходить каждые 60 дней.
Прогноз при реактивной артропатии как для детей, так и взрослых в большинстве случаев достаточно оптимистичный и благоприятный.
Продолжительность заболевания составляет 3–4 месяца, но у около 10% пациентов может приобретать хроническое течение с характерными клиническими проявлениями поражения суставов, глаз, кожных покровов и слизистых оболочек.
В чём особенность псориатической артропатии?
Псориатическая артропатия (артрит) – хроническое постепенно прогрессирующее заболевание, связанное с псориазом и приводящее к развитию эрозивного артрита, внутрисуставного остеолиза и спондилоартрита.
По данным многих ведущих специалистов, псориатическое воспаление суставов наблюдается у 5–7% людей, страдающих псориазом. В то время как у детей эта форма артропатии встречается довольно редко — менее 2%.
Как правило, суставной синдром при псориазе дебютирует в возрасте 10–13 лет и проявляется ювенильным псориатическим артритом.
Клиническая картина псориатического артрита
Воспаление суставов обычно начинается остро с интенсивных болей. Появляется скованность, слабость, быстрая утомляемость, повышение температуры тела. Типичные признаки псориатической артропатии:
- ассиметричное поражение суставов;
- переход воспаления на дистальные межфаланговые суставы кистей и стоп;
- артриты первых пальцев кистей и стоп;
- подпяточный бурсит, провоцирующий болезненность в пятке;
- ощущение болезненности в местах прикрепления связок и сухожилий;
- поражение малоподвижных сочленений (грудиноключичных, акромиально-ключичных);
- остеолиз суставных поверхностей пальцев кистей и стоп.
В основном заболевание не распространяется на другие органы и системы. Но если это происходит, то наиболее часто возникает конънктивит, иридосклерит, реже – эписклерит. Возможно развитие миокардита, эндокардита, амилоидоза почек, лимфааденопатии и полиневритов.
Диагностика псориатической артропатии
При постановке диагноза учитывают анамнез заболевания, характерные клинические признаки, данные лабораторных методов исследования и рентгенографии.
Лабораторные анализы
За уровнем активности воспаления следят по клиническому анализу крови, который будет показывать анемию, высокую СОЭ, увеличение количества лейкоцитов.
При злокачественной форме заболевания отмечаются изменения иммунологических показателей в биохимическом анализе сыворотки крови.
Результаты, полученные при лабораторных методах исследования, являются неспецифичными в отношении псориатической артропатии, и только отражают степень воспалительного процесса.
Рентгенографическое исследование
Основные диагностические критерии для подтверждения псориатической артропатии как у детей, так и взрослых врач получает благодаря рентгенографии:
- эрозивные изменения в дистальных межфаланговых суставах;
- костные разрастания вокруг эрозий костей — периостальные наросты;
- отсутствуют признаки эпифизарного остеопороза;
- симптомы одностороннего воспаления крестцово-подвздошного сочленения;
- выявление окостенений в околопозвоночной области.
Лечение псориатического артрита
Главная цель консервативной терапии – это подавить воспаление, достичь и поддерживать стадию ремиссии, предотвратить появление деструктивных поражений в суставах.
Медикаментозная терапия
Все лекарственные средства, которые назначаются врачом при псориатической артропатии, направлены на борьбу с воспалением в пораженных суставах:
- Нестероидные противовоспалительные препараты. Начинать лечение с НПВП считается «золотым стандартом». Назначают вольтарен, диклофенак, ортофен, пироксикам, мелоксикам.
- Базисные средства, подавляющие иммунный ответ при воспалении (препараты золота, салазопроизодные и цитостатики).
- Глюкокортикоиды (преднизолон, метилпреднизолон).
Местная терапия
При выраженном патологическом процессе применяют внутрисуставные инъекции глюкокортикостероидами. Несмотря на высокую эффективность, гормональными препаратами слишком увлекаться не стоит. Приемлемое количество инъекций – не более 3-х в один и тот же сустав в течение одного года.
Физиотерапия
Как только минует острая стадия заболевания, в обязательном порядке назначаются лечебная физкультура и физиотерапевтические процедуры:
- фотохимиотерапия;
- магнитотерапия;
- лазеротерапия;
- электрофорез;
- фонофорез с димексидом.
Хирургическое лечение
Оперативное вмешательство при псориатической артропатии показано при выраженных деформациях в суставах, анкилозах и серьезных нарушениях функции. В настоящее время эндопротезирование стало обыденной практикой, позволяющей значительно улучшить качество жизни пациентов при тяжелых формах поражения суставов.
Источник
- Что такое псориатический артрит (полиартрит)
- Псориатический артрит — симптомы
- Причины псориатического артрита
- Лечение псориатического артрита (полиартрита)
- Наши рекомендации при псориатическом артрите
- Препараты
- Выписки из истории болезни
Псориатический артрит (полиартрит) – хроническое прогрессирующее воспалительное заболевание суставов с симптомами псориаза. Если речь идет о поражении одного сустава, то говорят об артрите, если поражено несколько суставов, то говорят о полиартрите. Лечение псоритатического артрита (полиартрита) должно быть направлено на устранение причин псориаза, на снятие воспалительного процесса и предотвращение дальнейшего разрушения хряща.
Псориатический артрит — симптомы
Дебют псориатического артрита (суставной синдром) в большинстве случаев происходит незаметно, артрит развивается постепенно. Продолжительное время заболевшие отмечают боль в суставах только при ходьбе или после физической нагрузки. В первое время боль в суставах возникает периодически, а затем становится постоянной, ноющей, но, как правило, достаточно терпимой.
При псориазе частота поражения суставов верхних и нижних конечностей одинакова, отличительная особенность псориатического артрита — поражение суставов стоп и кистей, особенно пальцев рук и ног. Сами пальцы приобретают блестящий багровый или даже синюшный цвет, кожа над ними натянутая и гладкая, горячая на ощупь. При дальнейшем развитии заболевания отмечается поражение ногтей, слизистых оболочек (глаз, языка, твердого неба, мочевого пузыря).
Для псориатического артрита (полиартрита) характерен стойкий воспалительный процесс и поражение всех элементов сустава: синовиальной оболочки, хряща, капсулы, костных концов, формирующих сустав, околосуставных тканей. Однако по мере стихания псориатического процесса артрит проходит, не вызывая повреждения сустава. Для псориаза характерно поражение не более 3 суставов.
Симптомы псориатического артрита (полиартрита) отличаются в различное время от начала кожных проявлений: у 75% больных псориазом воспаление суставов развивается после кожного поражения, у 15% наблюдается одновременное формирование псориатических бляшек и артрита, у 10% артрит предшествует поражению кожи (в этом случае очень трудно поставить правильный диагноз).
Псориатический артрит (полиартрит) — причины
У 80% больных псориазом развивается псориатический полиартрит. Считается, что причины псориаза — вирусы, поскольку в крови больных и в пораженной коже обнаруживаются остатки антител и антигенов, характерных для вирусов.
Кроме того, в развитии псориаза большую роль играет наследственный фактор, — заболевание нередко передается из поколения в поколение независимо от пола, например от бабушки к сыну и его дочери.
Наиболее часто псориатический артрит возникает у молодых и среднего возраста людей (20-40 лет), физически крепких, нередко перенесших нервный стресс.
Лечение псориатического артрита (полиартрита)
Основные характеристики псориатического артрита:
- перенесенный нервный стресс;
- вирусная компонента;
- наличие воспалительного процесса;
- поражение суставов пальцев рук и ног;
- болевой синдром;
- поражение ногтей и слизистых оболочек (глаз, мочевого пузыря, и пр.).
Лечение псориатического артрита (полиартрита) должно быть направлено на:
- восстановление обмена веществ в
суставном хряще (т.е. предотвращение дальнейшего разрушения
хряща) и максимальное сохранение функции пораженных
суставов, - устранение вирусной компоненты,
- устранение хронического воспаления,
- коррекция психо- эмоционального состояния, устранение симптомов хронической усталости и последствий стресса;
- снятие болевого синдрома;
- восстановление пораженных слизистых оболочек (мочевого пузыря, пр.).
В лечении псориатического артрита используются лекарственные препараты, мази, ультрафиолетовое облучение,
витаминные и минеральные комплексы, а также натуральные препараты (БАДы). В некоторых случаях врач может назначить прием гормональных препаратов, но из-за побочных эффектов это крайне нежелательная мера, — прием таких препаратов должен проходить под строгим наблюдением врача.
При лечении псориатического артрита не стоит забывать и о диете. Во время обострений заболеваний стоит убрать из своего рациона жирное мясо, бобовые, соленое и острое, специи и соусы. А также отказаться от алкоголя.
Источник
И у псориатического, и у ревматоидного артрита одинаковая природа. Оба являются аутоиммунными заболеваниями, поражающими суставы. Оба носят воспалительный характер и быстро прогрессируют.

Designed by yanalya/Freepik
При этом симптомы ПА и РА практически не отличаются:
скованность в конечностях;
боль и сильные отеки;
хроническая усталость и частые перемены настроения у больного.
При этом обе болезни периодически обостряются, а также лечатся с помощью похожих медикаментов.
Может даже показаться, что это одно и то же заболевание, но нет. Происхождение и источники у них различные, а потому требуют разных подходов к диагностике и лечению.
Псориатический артрит (Код по МКБ-10 L40.5 M07)

Designed by commons.wikimedia.org
Вплоть до 1950-х годов псориатический артрит считался просто формой псориаза, которая сопутствует ревматоидному артриту. Однако в 1964 году Американская ассоциация ревматизма впервые классифицировала и описала ПА как уникальную отдельную патологию.
В Международном классификаторе болезней 10-го пересмотра (МКБ-10) он также проходит как отдельная болезнь под кодом L40.5.
В чем основные отличия псориатического артрита от ревматоидного артрита?
Главным отличием ПА от РА является распределение пораженных суставов. Обе болезни могут разрушать суставы пальцев рук и ног, запястья, а также более крупные: колени, плечи, бедра, межпозвоночные соединения. Ревматоидный артрит довольно часто становится причиной скованности в лодыжках.
Однако при псориатическом артрите поражения часто асимметричны, происходят спорадически и могут затрагивать только какие-то отдельные суставы. При ревматоидном же характерна симметрия.
Разумеется, бывают и исключения. По факту 15% пациентов с ПА будут иметь симметрические воспаления. Это считается более тяжелым случаем, поскольку затрудняет дифдиагноз.
Другое характерное отличие – вовлечение позвоночника в процесс воспаления. ПА может проявиться в любом отделе позвоночника (так называемый аксиальный артрит), в то время как РА в основном ограничивается шейным.
По этой причине ПА относится к категории спондилоартопатических расстройств, а РА – нет.
Признаки псориатического артрита
Повреждение костей
В сравнении ревматоидный артрит выглядит более тяжелой болезнью. Эрозия костей здесь является центральной особенностью, провоцируя необратимую потерю костной ткани (остеолиз), а также деформацию суставов.
Примерно то же самое происходит и при псориатическом артрите, однако, разрушительный эффект куда меньше. Потеря костной ткани чаще ограничивается дистальными фалангами пальцев (ближе всего к ногтям). Лишь при мутилирующем артрите (Arthritis mutilans) обезображивание суставов рук происходит быстро и приобретает тяжелую форму.
Пальцы ног и кожа

Designed by commons.wikimedia.org
Ещё одной подсказкой является характер болевых ощущений. При псориатическом артрите боль исходит от дистальных суставов, при ревматоидном будут больше затрагиваться проксимальные суставы (чуть выше суставов пальцев).
При тяжелой форме ПА пальцы также могут приобретать вид сосисок (так называемый дактилит), что затрудняет сжимание кисти в кулак.
Также около 85% пациентов с псориатическим артритом имеют все симптомы псориаза (сухие шелушащиеся бляшки на коже, сильный суд и проч.). У половины пациентов псориаз поражает ногтевые пластины. Ни то, ни другое не наблюдается при РА.
Причины псориатического и ревматоидного артрита
Как и любое аутоиммунное заболевание псориатический и ревматоидный артрит развиваются из-за чрезмерной активности иммунитета. Антитела (иммуноглобулины) начинают атаковать собственные ткани. Объектом становятся рецепторы на поверхности клеток, которые иммунная система начинает воспринимать как антигены. В этом случае антитела превращаются в аутоагрессивные антитела – это результат генетической «поломки».
В случае ПА и РА объектом атаки являются соединительные ткани суставов, но вот фактические цели аутоиммунной атаки существенно различаются.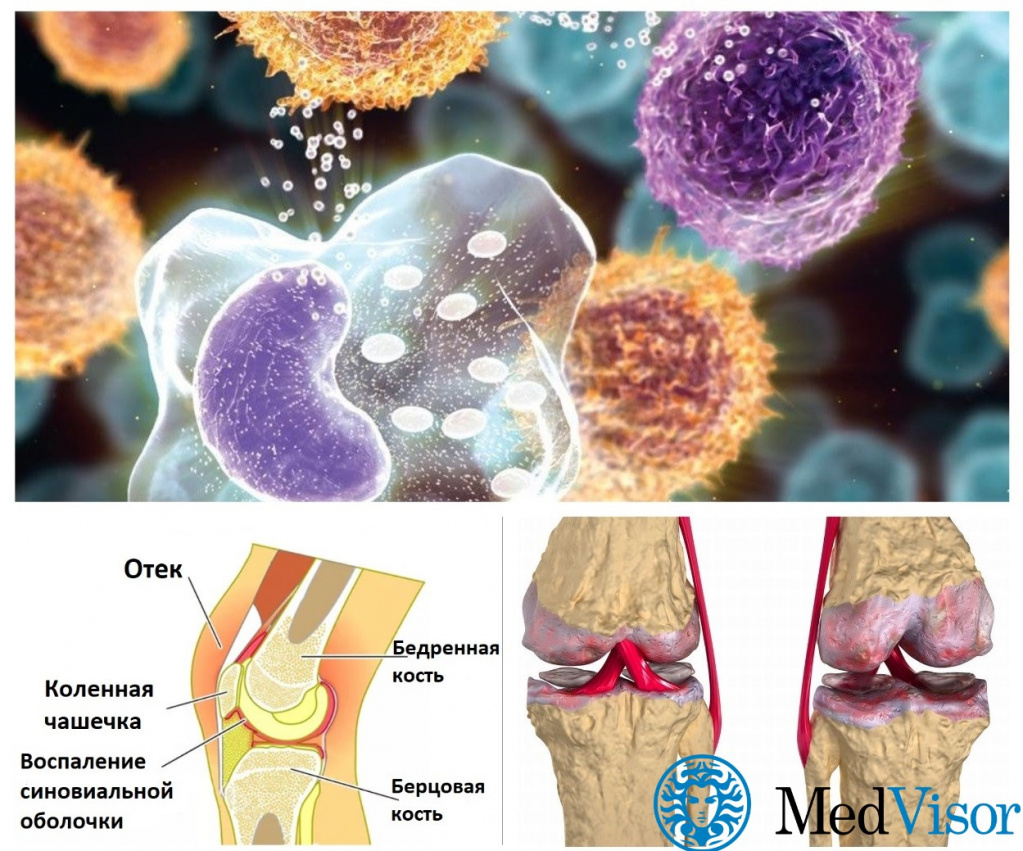
При ревматоидном артрите мишенью аутоантител становятся клетки в подкладке сустава – синовиоциты. Воспаление приводит к аномальному делению и росту этих клеток, что провоцирует целый каскад событий:
- Гиперплазия синовиальной оболочки сустава (уплотнение);
Инфильтрация воспалительных белков (цитокинов) в суставы
Постепенное разрушение суставного хряща, костей и сухожилий.
При псориатическом артрите воспаление является косвенным эффектом. Вместо синовиоцитов иммунная система нацелена на клетки кожи – кератиноциты. Из-за аутоиммунной атаки они также начинают делиться ускоренными темпами, вызывая те самые симптомы псориаза в виде сухих бляшек на коже. Это происходит в большинстве, но не во всех случаях.
Со временем воспаление начнет поражать другие системы и органы, включая ногти, глаза, мозг, почки, поджелудочную железу. Известно также, что псориаз может провоцировать и другие заболевания, например, сахарный диабет. Может оно затронуть и суставы – и тогда развивается псориатический артрит.
Синовиальная гиперплазия также характерна и для ПА, однако, она протекает более тяжело, чем при РА. Вероятно, потому что суставы болезнь атакует по касательной, а не напрямую.
Диагностика ревматоидного артрита

Designed by prostooleh/Freepik
При подозрениях на ревматоидный артрит потребуется точная диагностика. Врач, как правило, назначит ряд анализов, разработанных по критериям Американского колледжа ревматологии (ACR):
Анализ крови на содержание аутоантител, включая анализ на ревматоидный фактор (РФ) и антител к циклическому цитруллинированному пептиду (АЦЦП). Маркеры этих антител разные. АЦЦП чаще всего обнаруживаются именно у людей с ревматоидным артритом.
Маркеры воспаления в крови, включая С-реактивный белок (СРБ) и осаждение эритроцитов (СОЭ).
Рентгенография и магнитно-резонансная томография (МРТ), чтобы выявить характер костной эрозии и сужение синовиального пространства в суставах.
Результаты тестов должны оценить продолжительность и тяжесть симптомов, характер воспаления, его местоположение и т.д. Совокупный балл от 6 до 10 будет говорить о высокой вероятности ревматоидного артрита.
Диагностика псориатического артрита
В отличие от РА псориатический артрит в основном диагностируется с помощью визуального осмотра и обзора истории болезни. Не существует никаких анализов крови или скрининговых процедур, которые могли бы поставить окончательный диагноз. Врач должен искать ключи, которые являются главными индикаторами ПА:
Ассиметричное расположение воспалений;
Вовлеченность кожи и ногтей;
Семейная история псориаза или ПА;
Стимулирующие факторы, запускающие воспаление (стрептококковая инфекция, лекарства, простуда, время года, погода и т.д.).
Рентгеновский снимок или МРТ также могут обнаружить деформацию суставов – так называемый «карандаш в стакане», когда кончик пальца выглядит как заостренный карандаш, а дистальная фаланга изнашивается до чашкообразной формы. Однако такая деформация поражает лишь 5–15% пациентов с ПА и в основном уже на поздней стадии заболевания.
При поражении кожи может быть проведена биопсия ткани, чтобы убедиться в наличии ПА. Под микроскопом клетки эпидермиса будут акантотическими (плоскими и сжатыми) в отличие от экземы, рака кожи и других кожных заболеваний.
Прочие лабораторные тесты проводятся в основном, чтобы исключить прочие заболевания. Как правило, во время дифференциальной диагностики исследуют схожие артритные заболевания:
Подагра;
Артроз;
Анкилозирующий спондилит;
Реактивный артрит.
Как лечат псориатический артрит

Designed by pressfoto/Freepik
ПА и РА часто лечатся одними и теми же лекарствами, хоть и с разным успехом. Физические упражнения, похудение, отказ от курения – все это врачи советуют при обоих диагнозах.
Лечение легких и средней тяжести состояний обычно проводится при помощи нестероидных противовоспалительных препаратов (НПВС).
Там, где они не помогают, применяют другие методы.
Кортикостероиды
Самый распространенный препарат – преднизон (гидрокортизон) либо в виде таблеток, либо инъекций непосредственно в пораженный сустав. Однако тактика применения все же будет различной:
При псориатическом артрите кортикостеориды чаще используются во время обострений сиптомов. Применять их следует с особой осторожностью, поскольку возможно серьезное осложнение – болезнь Цумбуша (генерализованный пустулезный псориаз).
При ревматоидном артрите низкие дозы кортикостероидов часто назначаются в комбинации с другими препаратами. Они также могут вводиться непосредственно в сустав для снятия острых болей.
Болезнь-модифицирующие антиревматические препараты (БМАРП)
БМАРП или по-другому базисные противоревматические препараты (Метотрексат или Лефлуномид) эффективны при лечении ревматоидного артрита, но вот при лечении псориатического уже менее убедительны.
Поэтому Метотрексат считается препаратом первой линии для лечения многих аутоиммунных заболеваний и одобрен для лечения псориаза, но не псориатического артрита.
Ингибиторы фактора некроза опухоли (ФНО)
Ингибиторы ФНО представляют собой препараты, блокирующие тип цитокина, известный как фактор некроза опухоли – внеклеточного белка, который играет определенную роль в воспалительных процессах при ПА и РА.
Тем не менее ФНО причиняют гораздо больше вреда именно при псориатическом артрите, поэтому ингибиторы эффективны при лечении именно этой болезни.
Согласно исследованию, проведенному в 2011 году в Дании, 60% пациентов с ПА достигли устойчивой ремиссии после курса ингибиторов ФНО, по сравнению с 44% людей с РА.
Особенности лечения ревматоидного артрита
Вообще говоря, РА лучше начинать лечить сразу после постановки диагноза. Это необходимо для предотвращения необратимых состояний – костной эрозии и остеолиза, которые могут развиться буквально за два года. Раннее лечение особенно важно для тех, у кого по результатам обследования есть риск развития тяжелой формы заболевания.
В целом, ревматоидный артрит при своевременном лечении и профилактики может уйти в устойчивую ремиссию на долгие годы и никак не беспокоить пациента.
Особенности лечения псориатического артрита
Лечение ПА в отличие от РА может потребоваться только при возникновении устойчивых симптомов. Когда тяжесть болезни ослабевает или переходит в ремиссию, лечение можно прекратить.
Однако, если ПА сопровождается псориазом средней тяжести, лечить их требуется непрерывно.
Источник

